Лечение рака вирусом спида
Тем не менее, в последние десятилетия адекватная противовирусная терапия позволила не только улучшить результаты противоракового воздействия, но и в разы уменьшить вероятность развития злокачественного процесса у ответственного пациента.
Когда при ВИЧ появляются злокачественные опухоли
Рак и другие злокачественные опухоли развиваются при переходе ВИЧ-инфекции в позднюю стадию болезни, когда концентрация иммунных клеток устремляется к минимальной, позволяя активно и почти беспрепятственно размножаться разнообразной микрофлоре — от простейший и грибов до бактерий и вирусов.
Всё, что происходило в организме инфицированного пациента ранее, было обычной ВИЧ-инфекцией, появление рака или других опухолей, а также тяжёлых распространённых инфекций — это уже СПИД.
Благодаря лечению период от заражения вирусом иммунодефицита до последней стадии болезни растянулся почти на три десятилетия, тогда как в конце 1980-х годов занимал несколько лет.
Какие раки развиваются при ВИЧ-инфекции
В конце ХХ века выявление определённых, практически не встречающихся при нормальном иммунитете заболеваний и злокачественных процессов, позволяло ставить диагноз ВИЧ/СПИД без сложных лабораторных исследований. Такие процессы обозначили как ассоциированные с вирусом иммунодефицита или, по-современному, СПИД-индикаторные. В этот список наряду с необычными инфекциями включены инвазивный рак шейки матки, саркома Капоши и злокачественные лимфомы, вероятность которых у инфицированного пациента возрастает в сотни раз.
Значительно чаще, но не в сотни раз, при ВИЧ-инфекции вероятно развитие плоскоклеточного рака анального канала и рака вульвы, карциномы лёгкого и злокачественных опухолей яичка, плоскоклеточного рака головы и шеи, меланомы и рака кожи.
Для большинства злокачественных процессов доказана основополагающая патогенетическая роль вирусов, в первую очередь, папилломы человека (ВПЧ) и гепатита В, С и D. Способствует раннему развитию злокачественных новообразований носительство вирусов герпеса, особенно 4 типа — вируса Эпштейна-Барр. Традиционно значимы у ВИЧ-инфицированных факторы риска злокачественного перерождения клеток бронхолегочной системы — курение и наследственная предрасположенность.
Как ВИЧ-инфекция влияет на течение рака
Однозначно — очень неблагоприятно, усугубляя скорость прогрессирования и увеличивая массив опухолевого поражения. И хотя рак у ВИЧ-инфицированного пациента возникает много раньше, чем в общей популяции, практически в молодом возрасте, пациенты не могут похвастать исходным хорошим здоровьем.

Как ВИЧ сказывается на переносимости химиотерапии
В большинстве случаев злокачественный процесс на фоне ВИЧ-инфекции течёт агрессивнее, поэтому на первом этапе требует системного лечения с использованием противоопухолевых препаратов, гарантирующих разнообразный спектр токсических реакций. При этом ни в коем случае нельзя отказываться от специфической противовирусной терапии, также изобилующей неблагоприятными проявлениями.
В итоге переносимость противоракового лечения, проводимого на фоне ВААРТ, ухудшается, а продолжительность жизни пациентов не в пример короче, чем это могло быть в отсутствии ВИЧ. При активной противоопухолевой и противовирусной терапии больше года после выявления опухоли живёт только каждый четвёртый, пятилетку — всего 19%.
Существует ещё одна серьёзная проблема — клинического изучения эффективности противоопухолевой терапии у ВИЧ-инфицированных не проводится из-за малочисленности групп пациентов и, следовательно, сомнительной достоверности результатов. Поэтому очень важно в этот тяжёлый период найти клинику и специалистов одинаково высоко компетентных в вопросах лечения ВИЧ и противораковой химиотерапии.
Как лечат рак у ВИЧ-инфицированных
В большинстве случаев терапия рака не должна отличаться от таковой у пациентов с нормальными показателями иммунитета.
При технической возможности хирургической операции ВИЧ-пациенту от неё нельзя отказываться, поскольку излечение возможно только при удалении всех очагов рака. Если для злокачественной опухоли лимфатической системы признана необходимость высокодозной химиотерапии с трансплантацией стволовых клеток, то и инфицированный вирусом пациент должен получить программное лечение. При раке шейки матки практически невозможно обойтись без лучевой терапии.
ВИЧ-компрометированному пациенту потребуется ВААРТ и гораздо более серьёзное сопроводительное лечение. Чтобы провести химиотерапию без сокращения доз и интервалов необходима индивидуальная программа реабилитационного воздействия. Кроме того, пациент должен получать множество препаратов для лечения грибковых поражений и сдерживания вирусов герпеса, разнообразные антибактериальные средства, каждое из которых имеет собственную токсичность.

Такое комплексное воздействие способна осуществить только команда врачей разных специальностей, блестяще ориентированная как в потребностях онкологического пациента, так и в возможностях организма инфицированного.


Лечили рак, а вылечили СПИД. Британские медики сообщили о втором в истории случае излечения от ВИЧ с помощью пересадки костного мозга. Пациент был болен на протяжении 15 лет, затем у него нашли еще и злокачественную опухоль. Тогда же он решился на пересадку стволовых клеток от донора с иммунитетом к ВИЧ.
Имя пациента, который избавился от ВИЧ, в Лондоне пока не называют. Известно, что это мужчина, который заразился вирусом в 2003 году. Позже у него диагностировали агрессивную форму рака крови — лимфому Ходжкина. Три года назад группа ученых из ведущих британских университетов решилась на эксперимент. Врачи пересадили тяжело больному человеку стволовые клетки костного мозга, полученные от донора, у которого есть крайне редкая мутация в одном из генов, что повышает устойчивость к воздействию ВИЧ.
"У пациента — четвертая стадия рака, которая крайне сложно поддается лечению. Обычно при таких заболеваниях мы производим трансплантацию, используя клетки самого пациента. Однако из-за его ВИЧ-инфекции нам пришлось искать донора клеток. Мы провели всемирный поиск и нашли всего несколько подходящих кандидатов", — рассказывает гематоонколог Иен Габриэль.
Результаты оказались сенсационными — уже через год после операции вирус у пациента исчез.
"Прошло уже 18 месяцев, — продолжает профессор, специалист по ВИЧ Равиндра Гупта. — Мы уверены, что это долгосрочная ремиссия. Однако слишком рано говорить о полном излечении. Терапия несет в себе существенные риски, это достаточно неприятная процедура, и пациенту приходится находиться в госпитале по нескольку недель".
В мире до сих пор был известен лишь один случай полного излечения от ВИЧ. В 2008 году американцу Тимоти Брауну в Берлине сделали точно такую же операцию.
"Несомненно, я бы хотел очень хотел встретиться с лондонским пациентом. Я бы ему сказал: не торопись. Обнародуй свое имя, когда захочешь и когда сам будешь к этому готов. Я готов оказать в этом поддержку. Личное общение со мной было полезно как для ученых, так и для других людей, зараженных ВИЧ. Но поступай так, как считаешь правильным для себя", — обращается в коллеге по несчастью Тимоти Рэй Браун.
По мнению ученых, важно то, что лондонский эксперимент подтверждает результаты проведенной ранее в Берлине операции. Впереди — создание новых генных терапий.
"Во многих странах, в том числе в нашем институте, разрабатывается метод, когда не нужно будет использовать донора, а можно будет изменять стволовые клетки самого пациента с ВИЧ. И такая работа уже идет. Можно взять стволовые клетки и сделать их неуязвимыми для ВИЧ, вернуть опять в организм человека. И вскорости пораженные клетки заменятся на неуязвимые. Но это работа, конечно, трудная, поскольку вмешиваться в генетический аппарат очень рискованно", — отмечает академик РАН, руководитель Федерального научно-методического центра по профилактике и борьбе со СПИДом Вадим Покровский.
Еще одно направление исследований — это создание вакцин. Существующие сегодня препараты, предназначенные для борьбы с ВИЧ-инфекции, пока не могут ее устранить.
"Вакцины спасли мир от многих инфекций. Надо делать. Очень сложно сделать вакцину от вируса СПИДа. Но кандидатная вакцина уже есть. И мы сделали кандидатную вакцину в нашем институте. В нашей стране есть три таких вакцины в разных организациях", — прогнозирует академик РАН, научный руководитель ФГБУ "ГНЦ институт иммунологии" ФМБА России Рахим Хаитов.
Ученые говорят сегодня о глобальной пандемии вируса СПИДа. В мире насчитывается около 40 миллионов человек, зараженных ВИЧ-инфекцией.
Поэтому успешный эксперимент, который провели в Лондоне, важен не только тем, что спасена жизнь одного пациента, что само по себе бесценно, но и в том, что это дает надежду тысячам других людей.
ВИЧ-инфекция — один из факторов, который во много раз повышает вероятность развития рака. Выяснили, какие именно онкозаболевания чаще всего могут возникать при положительном ВИЧ-статусе, как их вовремя обнаружить, и на какие факторы риска еще нужно обратить внимание людям, живущим с ВИЧ.
Главная мишень вируса — CD4-Т-лимфоциты. Они передают сигнал другим клеткам, которые защищают организм от рака. В результате вмешательства вируса количество CD4-T-лимфоцитов постепенно уменьшается. Критически низкий уровень этих клеток - одна из причин отсутствия согласованной работы между звеньями иммунитета и главный механизм, приводящий к развитию СПИДа.
Иммунитет человека с ВИЧ-инфекцией перестает контролировать процессы избыточного клеточного деления и злокачественной трансформации клеток. Вместе с уменьшением количества CD4-T-лимфоцитов происходит накопление раковых клеток. В результате у человека развиваются несколько видов опухолей, которые называют СПИД-индикаторными: появление такого вида рака с очень большой вероятностью означает наличие у человека СПИДа.
Однако повышается риск появления не только СПИД-индикаторных опухолей, но и тех видов рака, которые развиваются из-за потери иммунного контроля над несколькими онкогенными инфекциями: вирусом герпеса человека 8 типа (ВГЧ-8), вирусом папилломы человека (ВПЧ), вирусами гепатита В и С (ВГВ, ВГС), вирусом Эпштейна-Барр (ВЭБ) и другими.
Все эти состояния развиваются у людей с ВИЧ-инфекцией преимущественно на фоне снижения количества CD4-T-лимфоцитов до уровня менее 200 клеток/мкл (при разбросе в норме от 500 до 1100 клеток), но также могут возникать при нормальном или близком к нормальному уровню CD4-T-лимфоцитов.
Саркома Капоши (СК) — СПИД-индикаторная опухоль, при которой происходит злокачественная трансформация клеток лимфатических и кровеносных сосудов. Риск развития СК у пациентов с ВИЧ-инфекцией увеличивается в несколько сотен раз. Различные белки ВИЧ-1 способны усиливать воспаление и нарушать регуляцию в эндотелиальных клетках. Это приводит к тому, что саркома Капоши может развиться до того, как уровень CD4-T-лимфоцитов упадет ниже 200 клеток/мкл. Еще одно обязательное условие для возникновения СК — наличие в организме вируса герпеса человека 8 типа.
Саркома Капоши развивается в виде папулы, пятна, узелка, бляшки коричневого, розового, красного или темно-красного цвета от нескольких миллиметров до нескольких сантиметров в диаметре. Обычно высыпания концентрируются на ногах, голове, шее, на слизистой оболочке — в области неба, десен, конъюнктивы.
До эры внедрения лекарств от ВИЧ — антиретровирусной терапии (АРТ) 5-летняя выживаемость (с момента диагностики опухоли) пациентов с саркомой Капоши составляла менее 10%. Применение АРТ значительно улучшило ситуацию — сейчас речь идет о 74%, — а также позволило снизить риск развития СК.
Более половины случаев СК (56%) диагностируются сейчас в локальной форме — до того, как опухоль распространится на лимфатические узлы, слизистую ЖКТ, печень, селезенку и другие органы. Прием антиретровирусной терапии помогает значительно замедлить прогрессию болезни и предотвратить распространение СК по всему организму.
К сожалению, обнаружить саркому Капоши до появления симптомов не получится
Однако, человеку с ВИЧ и его амбулаторному врачу-инфекционисту необходимо учитывать несколько факторов риска развития этой опухоли:
- Этническая принадлежность: люди еврейского или средиземноморского происхождения, а также экваториальные африканцы;
- Мужской пол;
- Иммунодефицит: Люди с уровнем CD4-клеток менее 200 кл/мкл, те, кто перенес трансплантацию органов или костного мозга или постоянно принимает глюкокортикостероиды;
- Сексуальная ориентация: мужчины, имеющие секс с мужчинами(МСМ), подвержены более высокому риску развития СК.
К онкологическим заболеваниям, ассоциированным с вирусом папилломы человека, относятся инвазивный рак шейки матки (ИРШМ), сквамозный (чешуйчатый) рак головы/шеи, рак анального канала, вульвы и влагалища. СПИД-индикаторной из них является только ИРШМ.
Распространенность генитальной онкогенной инфекции ВПЧ среди женщин, живущих с ВИЧ, в целом выше, чем у остального населения.
Вирус папилломы человека способен к самопроизвольной элиминации — исчезновению из организма. У ВИЧ-положительных женщин этот процесс занимает больше времени, что увеличивает вероятность появления патологических изменений в шейке матки.
Продолжительный прием АРТ приводит к более низкой распространенности ВПЧ высокого риска и поражений шейки матки и даже предотвращает новые случаи ИРШМ.
Раннее начало антиретровирусной терапии, приверженность лечению обеспечивают снижение вирусной нагрузки — количества вируса в крови. Эти меры очень эффективны в отношении местного иммунитета слизистой оболочки и профилактики ИРШМ.
Скрининг ИРШМ заключается в проведении ПАП-теста и ВПЧ-теста (ПЦР). Женщины с ВИЧ-инфекцией в возрасте от 21 до 29 лет должны пройти ПАП-тест во время первичной диагностики ВИЧ, затем — через 12 месяцев, если анализ не показал патологии. Некоторые эксперты рекомендуют делать следующий ПАП-тест через 6 месяцев после первого. Если результаты трех последовательных мазков без отклонений, повторные тесты следует проводить каждые 3 года. ВПЧ-тест не рекомендуется подключать к ПАП-тесту до 30 лет — высока вероятность положительного результата, при этом оснований для активных действий нет. Лечения ВПЧ не существует, а для развития РШМ требуется, как правило, от 10 лет.
После 30 лет ПАП-тест и ВПЧ-тест проводятся совместно
У пациентов с ВИЧ-инфекцией повышается риск развития:
- гепатоцеллюлярной карциномы (ГЦК), связанной с вирусами гепатита С и В (ВГВ и ВГС) — в три раза;
- рака желудка, ассоциированного с инфекцией H.pylori;
- лимфомы Ходжкина — 8-13 раз. Риск связан с сопутствующей Эпштейн-Барр-инфекцией. Важно, что повсеместное внедрение АРТ не повлияло на показатели заболеваемости лимфомой Ходжкина в популяции людей с ВИЧ.
К факторам риска развития ГЦК у пациентов с ВИЧ относятся: цирроз печени, ожирение, диабет, возраст старше 60 лет, мужской пол.
Скрининг ГЦК проводится с помощью анализа крови на альфа-фетопротеин (АФП), который может продуцироваться раковыми клетками, или инструментальных методик диагностики — УЗИ, КТ, МРТ.
В последние годы всё чаще используется фиброскан для оценки стадии фиброза и близости к циррозу, независимому фактору риска ГЦК.
Предотвратить появление гепатоцеллюлярной карциномы можно с помощью своевременной вакцинации и ревакцинации от вирусного гепатита В и контроля вирусной нагрузки.
Несмотря на появление АРТ, НХЛ остаются актуальной проблемой для людей, длительное время живущих с ВИЧ. Хотя в большом количестве случаев неходжкинские лимфомы являются СПИД-индикаторными, они способны развиваться при нормальном уровне CD4-клеток и являются одной из наиболее частых причин смерти среди ВИЧ-положительных.
Общая выживаемость у пациентов с этим диагнозом низкая: более половины умирают в течение пяти лет от момента постановки диагноза
Отсюда возникают факторы риска развития НХЛ при ВИЧ-инфекции:
- наличие ко-инфекции вирусными гепатитами В, C, H.pylori;
- наличие вирусной нагрузки вируса Эпштейна-Барр или цитомегаловируса;
- наличие аутоиммунных заболеваний до постановки диагноза ВИЧ-инфекция;
- наличие специфических изменений в протеинограмме до или во время ВИЧ-инфекции;
- наличие минимальной вирусной нагрузки ВИЧ, несмотря на АРТ;
- снижение CD4-Т-лимфоцитов.
К скринингу неходжкинских лимфом относятся мониторинг вирусной нагрузки ВЭБ, ВГС, ВГВ и проведение инструментальной диагностики (КТ, МРТ, УЗИ, ФГДС).
С помощью контроля факторов риска и своевременного скрининга можно не только найти опухоль на ранней стадии, но и предотвратить заболевание.
Если рак все же обнаружили, ни в коем случае нельзя прерывать антиретровирусную терапию — она проводится по жизненным показаниям, что означает высокую вероятность неблагоприятного исхода противоопухолевой терапии без сопутствующего противовирусного лечения.

Сегодня мы знаем, что наличие ВИЧ-инфекции несет повышенные риски возникновения некоторых онкозаболеваний. Тут просто нужно сложить 2+2: некоторые виды рака связаны с вирусными поражениями, а ВИЧ-инфекция поражает наши системы защиты. Другие виды рака могут более или менее успешно контролироваться иммунной системой, а у нас именно там проблема. Все более чем очевидно. Но тут же возникает логичное предположение: а если мы начали лечение ВИЧ-инфекции очень рано, иммунная система существенно пострадать не успела, защита от вирусов не отличается от таковой у здорового человека, что же будет в таком случае?
Многие формы рака все же являются редким заболеванием, и качественное исследование в области онкологии требует длительного времени наблюдения, а также очень большого объема участников. В нашем случае - людей без ВИЧ, и это не проблема, и людей с ВИЧ, которые начали терапию рано или очень рано и многие годы поддерживали высокий уровень супрессии вируса. И вот со второй группой у нас большие проблемы. Таких людей недостаточно даже в масштабах планеты. Впрочем, некоторые ориентиры все же есть.
Департамент по делам ветеранов в США и большая группа исследователей изучили данные, полученные с 1999 по 2015 годы у 42441 человека с ВИЧ, и сравнили эти данные с показателями в группе 104712 ветеранов без ВИЧ-инфекции за тот же период. Набросок этой картины выглядит так: не подавленная вирусная нагрузка повышает риск онкозаболеваний в 2,35 раза по сравнению с людьми без ВИЧ. Своевременное начало эффективной терапии снижает риск, но он все равно почти в 2 раза выше. Более или менее своевременное начало терапии и длительное подавление еще больше снижают риски, но они все равно в 1,5 раза выше. Много? Как посмотреть… с одной стороны, в 1,5 раза выше, с другой, это то же самое, что 10 из 1000 против 15 из 1000 человек. Второе сравнение уже не выглядит столь трагичным.
Однако важно понимать, что это исследование проводилось не в России, и оно не отражает наших реалий. В реальной жизни мы крайне часто видим очень поздно выявленную ВИЧ-инфекцию, выраженный иммунодефицит, ситуации, когда саркома Капоши диагностируется в 500 раз чаще, чем без ВИЧ, неходжкинская Лимфома – более чем в 10 раз чаще, и даже рак шейки матки в 3 раза чаще. Другое ограничение этого и подобных исследований в том, что они не дают понимание потенциала и рисков тех случаев, где все сделано идеально и крайне своевременно. Есть огромные основания полагать, что в таких случаях разница рисков для людей с ВИЧ и без ВИЧ будет минимальна, а часто и вовсе будет отсутствовать.
Рассмотрим два сценария. Первый: ВИЧ-инфекция выявлена довольно рано, наблюдается высокий иммунный статус. Это грандиозный шанс снизить мешок рисков одним ударом. Начало терапии так быстро, как это возможно, без всяких остановок и перерывов позволит отодвинуть за горизонт широчайший спектр серьезных рисков, и риски онкозаболеваний тут даже не главные. Печально, но есть довольно высокая вероятность, что в СПИД Центре не оценят ваше рвение к раннему началу терапии, а то и будут откровенно не рады, учитывая большое число пациентов и весьма ограниченные возможности Центров СПИД. Не без исключений, иногда вы встретите понимание со стороны врача и даже получите более современный режим терапии, но так будет очень нечасто. Иногда разумным выбором будет самообеспечение препаратами и наблюдение в частном порядке как минимум в некотором периоде.
И в обоих сценариях есть общий знаменатель – устранить все факторы риска, которыми можно управлять. Курение – враг номер один. Устранить гепатит С, если есть. Избавиться от Helicobacter pylori, копнуть и иные потенциальные инфекционные проблемы в желудочно-кишечном тракте и также разобраться. Есть проблемы с вирусными кожными поражениями – тоже устранять, возможно, победа придет и не сразу, но руки не опускать. Для женщины очень важно наблюдаться у грамотного современного гинеколога, который позволит свести практически к нулю риски рака шейки матки. У мужчин свои проблемы, и они тоже не должны оставаться без решений, задвигаться в долгий ящик. И так далее, полный список составить невозможно, риски и решения нужно оценивать индивидуально. Но не забываем: чем дольше мы миримся и сосуществуем с фактором риска, тем вероятнее, что риск превратится в проблему.
Выглядит, на первый взгляд, все сложно и дорого, но лишь на первый взгляд. Под руководством грамотных врачей запутанный клубок проблем легко превращается в понятный алгоритм несложных действий. Для врачей H-Clinic это обычная каждодневная работа, как и для многих наших коллег по всей стране, коих не так много, но они есть, мы их знаем и гордимся ими.
- Park LS. и др. Association of Viral Suppression With Lower AIDS-Defining and Non-AIDS-Defining Cancer Incidence in HIV-Infected Veterans: A Prospective Cohort Study. Ann Intern Med. 2018 Jun 12. PMID: 29893768.
- Hernández-Ramírez RU и др. Cancer risk in HIV-infected people in the USA from 1996 to 2012: a population-based, registry-linkage study. Lancet HIV. 2017 Nov;4(11):e495-e504. PMID: 28803888.

Рост злокачественных опухолей у людей, пораженных вирусом иммунодефицита, протекают по иному, нежели у людей с немного сниженным иммунитетом. Заболевание ВИЧ способствует выживанию и росту раковых опухолей, постоянно поддерживая и воспалительные, и инфекционные процессы одновременно, и даже обостряет гремучую смесь тяжелых заболеваний у пациента. Но последние исследования показали, что противораковая терапия сильно шагнула вперед и позволила многократно повысить результаты лечения онкологии даже на фоне иных серьезных заболеваний.
В каких случаях у ВИЧ- инфицированных быстрее выявляется онкология
Онкология у ВИЧ-инфицированных проявляется в последний период заболевания, когда иммунная система практически отключается, и в организме благополучно размножаются разные вирусы от грибковых до бактерий.
Все, что происходило в организме больного человека до этого – ВИЧ, а наложение онкологии или иных злокачественных новообразований и тяжелых инфекций – это СПИД.
Последние научные изыскания позволили увеличить сроки от начала заражения ВИЧ-инфекцией и до последней роковой минуты на три десятка лет, тогда как в 80-е годы этот период занимал пять-семь лет.
Продолжительность и качество жизни значительно повысились благодаря высококачественной терапии (ВАРТ), а в ином случае ВИЧ перейдет в терминальную стадию за несколько лет.
Виды онкологических заболеваний, спровоцированных ВИЧ-инфекцией
Последние исследования показали ранее неизвестные виды рака, которые не возникают на фоне нормального, только чуть ослабленного, иммунитета. Это позволило даже поставить диагноз без сложных и дорогостоящих лабораторных исследований. К таким заболеваниям относятся инвазивный рак шейки матки, саркома Капоши, рак лимфомы, вероятность появления которых у людей с пораженной иммунной системой возрастает в сотни раз.
В десятки раз чаще встречается злокачественная опухоль анального канала или вульвы, карциномы легких, яичников, плоскоклеточный рак головы и шеи, а также меланома- рак кожи.
Кроме этого, большую роль в появлении злокачественных опухолей у ВИЧ-инфицированных больных играет и генетическая предрасположенность, и курение, и употребление алкоголя. Доказана ведущая роль в заболевании раком вирусов гепатита А, В,С и вируса герпеса 4 типа.
Как ВИЧ – инфекция изменяет течение рака
Ответ однозначен – крайне неблагоприятно, поскольку увеличивается скорость прогрессирования и увеличения опухоли. Рак у ВИЧ-инфицированных обнаруживается в раннем возрасте, но состояние их здоровья изначально не дает надежды на положительный результат.
Как правило, на фоне СПИДа возникает множество тяжелых вирусных инфекций: боли в мышцах, вирусная лихорадка, сильная ломота в суставах, резко прогрессируют изменения в психике.
В свою очередь злокачественный процесс активизируется и усиливает разрушение всего организма, поскольку на фоне онкологии в последней стадии в организме генерируются множество инфекций, каждая из которых ведет свою разрушительную деятельность.
Химиотерапия и ВИЧ – инфекция
У ВИЧ-инфицированных онкология протекает более агрессивно и требует высоких доз противоопухолевых препаратов, которые выдают токсические реакции. При этом невозможно отказаться и от противовирусной терапии, на которую также организм тяжело реагирует.
В результате переносимость противоракового лечения ухудшается, а жизнь больного укорачивается. Среди ВИЧ- инфицированных после проведения химиотерапии и противовирусной терапии живет более одного года только каждый четвертый, а пять лет выдерживают только 19% пациентов.
Главная проблема – это отсутствие клинических исследований из-за малочисленности групп пациентов, поэтому результаты исследований нельзя считать на 100% достоверными. Поэтому так важно найти хороших специалистов, разбирающихся как в лечении онкологии, так и в вопросах лечения СПИДа.
Лечение онкологии при СПИДе
Лечение онкологии у ВИЧ-инфицированных почти не отличается от лечения у людей с нормальным или чуть ослабленным иммунитетом.
Если хирурги считают возможным проводить операбельное лечение, то от него не стоит отказываться. Если необходима химиотерапия, то пациент должен и может получить программное лечение. При некоторых видах рака не обойтись без вмешательства лучевой терапии.
Конечно ВИЧ – инфицированному больному понадобится широкая доля ВАРТ и серьезное сопроводительное лечение. Обязательно будет разработана обширная программа реабилитационного разностороннего воздействия. Кроме этого, больной станет получать высокие дозы противогрибковых препаратов, каждый из которых достаточно токсичен.
Такую обширную программу лечения сможет обеспечить только бригада врачей – специалистов, ориентированных как на лечение онкологии, так и на заболевания, связанные с синдромом иммунодефицита.
"От коронавируса померло 2000 человек, и весь мир надел марлевые повязки. А ВИЧ больны 30 миллионов, но гондоны никто не надевает.
Сравнение для дебилов.
Коллективное бессознательное во всей красе. Про короновирус кричат из всех новостных щелей, вот все и думают о нем постоянно.
"ВИЧа нет", а СПИД возникает из-за грехов.
ну так то и по улицам мало кто ходит хуями размахивает
Ну, не знаю. Я голым писюном не размахиваю. Сложил его калачиком в трусах и занимаюсь своими делами.
В газете статский физкультурник, которой у меня стены под обоями оклеены.
Эволюция живых организмов, происходящая прямо на глазах

У эволюции много доказательств:
морфологические, эмбриологические палеонтологические, биохимические, биогеографические, и генетические. Самые наглядные - это филогенетические ряды, на которых можно поэтапно пронаблюдать изменения в строении животных. Правильно расставить порядок скелетов позволяет радиоизотопный и другие виды анализов возраста окаменелостей.

Здесь, например, вы можете посмотреть, как исчезли пальцы, возникли копыта и изменилась форма черепа лошади. Но креационистам мало подобных филогенетических рядов. Они говорят, что пока эволюцию вживую никто не видел, она не может называться фактом. И мутации не бывают полезными. Чтобы это опровергнуть, вспомним историю австралийских кроликов

В Австралию завезли кроликов, и они быстро расплодились, нанося вред сельскому хозяйству. Тогда учёные использовали вирус миксоматоза. Вирус очень быстро выкашивал кроликов, добрался даже до домашних. Часть кроликов, пережившая эпидемию, сново расплодилась. Но у них было отличие от предыдущих поколений. Это мутация в гене, кодирующем интерферон IFN-α21A. Это влияет на иммунную систему и ее борьбу с вирусом. То есть несмотря на то, что мутации чаще редки и приводят к болезням, порой они приводят и к положительным изменениям. Это эволюция.

Ещё более интересна ситуация, произошедшая с итальянской стенной ящерицей. Тут речь идёт о более радикальных изменениях. Экспериментаторы перевезли их с острова Копиште в Адриатике на соседний остров Мрчару. Там было много травы и не было хищников. Через 36 лет у ящериц изменилось страница тела. Поскольку травы было много, насекомоядные рептилии стали травоядными, их челюсти стали более массивными и сильными для переживывания травы. В их пищеварительной системе появилось место для бактерий, которые помогают переварить траву. Поскольку им больше не надо было быть юркими, чтобы убегать от хищников, они стали большими и неповоротливыми.

Но креационистам этого не достаточно. Их ведь и селекция как доказательство не устраивает. Они хотят увидеть более серьезные изменения в строении организмов. Но полезным мутациям нужно накопиться, чтобы изменения было серьезны, поэтому такая эволюция длится миллионы лет. Неужели мы не можем посмотреть на эволюцию? Можем. Благодаря вирусам и бактериям, у которых смена поколений происходит гораздо быстрее. Учёные в лабораториях наблюдают, что кардинальные изменения в строении вирусов и бактерий происходят не мгновенно, по воле божьей, а засчет процесса накопления полезных мутаций. То есть строение вируса или бактерии продиктовано эволюцией.
Когда смотришь на то, как совершенно устроены животные, кажется, что такое разумное строение мог обеспечить только разумный создатель. А у вирусов и бактерий, напомню, доказано, что строение обусловлено эволюцией. И они устроены не менее "разумно", чем животные. Порой они даже похожи на роботов.
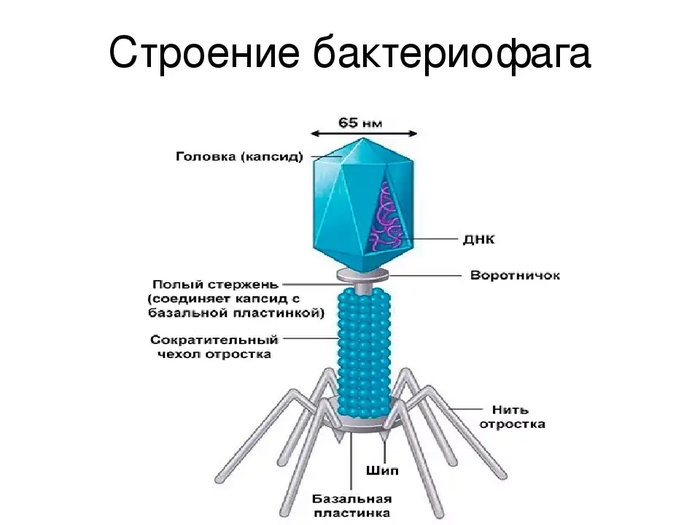
Рассмотрим, к примеру, вирус бешенства. Он поражает мозг заражённого животного именно таким образом, чтобы вызвать у него агрессию. Тогда жертва кусает других и переносит вирус. Разумно? Разумно.

Или вирус СПИДА. Он поражает именно своих главных врагов в теле человека - клетки иммунной системы. В результате организм не способен ему противостоять и выздороветь. Разве не гениально он устроен?
Или чума.. Бубонная чума размножается в глотке блохи и перекрывает ее. Блоха не может пить. В результате насекомое в порыве жажды мечется от жертвы к жертве, отчаянно пытаясь напиться,и заражает чумой больше жертв. Тоже разумно. Но это бактерия, а доказано, что они формируются в процессе эволюции.
А напомню, что с животными происходят те же процессы, что и при эволюции бактерий, только медленные. Мы не можем увидеть в лаборатории эволюцию животных, но благодаря микроорганизмам мы всё же можем пронаблюдать ее вживую.

![]()
Короновирус .

![]()
В Златоусте для медика, которой в глаза попала кровь ВИЧ-инфицированного, второй день ищут противовирусный препарат
По ее словам, накануне вечером фельдшер в темном подъезде оказывала помощь ВИЧ-инфицированному мужчине, у которого уже развился СПИД. Кровь пациента брызнула в глаза медику.
По словам депутата, главврач станции скорой помощи Златоуста заявила, что давала поручение закупить противовирусные средство еще прошлом году, но почему-то этого сделано не было.
В результате необходимое лекарство нашлось только в областном ВИЧ-центре в Челябинске. Сегодня его передадут в Златоуст.
В Минздраве региона оперативно прокомментировать ситуацию не смогли
![]()
Второй пациент вылечен от ВИЧ: новый рубеж в борьбе с глобальной эпидемией СПИДа
Учёные долго пытались повторить последовательность действий, которые привели к первой долгосрочной ремиссии 12 лет назад. С так называемым “Лондонским пациентом” у них, кажется, получилось.

Уже во второй раз с начала глобальной эпидемии пациент излечен от ВИЧ-инфекции – вируса, который вызывает СПИД.
Новость появилась почти через 12 лет после того, как стало известно об излечении первого пациента – о подвиге, который учёные долго и безуспешно пытались повторить.
Исследователи опубликовали свой доклад в журнале “Nature” и представили некоторые детали на конференции по ретровирусам и оппортунистическим инфекциям в Сиэтле. В данной публикации учёные описывают этот случай как долгосрочную ремиссию. В интервью же большинство экспертов называли это излечением, но с оговоркой, что очень сложно определить, какое слово стоит использовать, так как пока известно только два таких случая.
Оба выдающихся результата достигнуты благодаря пересадке заражённым пациентам костного мозга. Но в обоих случаях трансплантация предназначалась для лечения рака, а не ВИЧ.
Трансплантация костного мозга вряд ли станет предпочтительным вариантом лечения в ближайшем будущем. Сейчас для контроля ВИЧ-инфекции используются сильнодействующие препараты, пересадка же остается рискованным вмешательством из-за серьёзных побочных эффектов, которые могут длиться годами.
Однако, как говорят учёные, замена собственных иммунных клеток организма на специально модифицированные к сопротивлению ВИЧ-инфекции может успешно применяться на практике.
Доктор Венсинг соруководитель “IciStem” – консорциума европейских учёных, изучающих пересадку стволовых клеток в качестве лекарства от ВИЧ-инфекции. Консорциум поддерживается “amfAR” – американской организацией по изучению СПИДа.
Новый пациент предпочел сохранить анонимность, и учёные называют его исключительно “Лондонским пациентом”.
На той же конференции в 2007 году доктор из Германии описал первый случай излечения “Берлинского пациента”, позже идентифицированного как Тимоти Рэй Браун 52-х лет, сейчас проживающего в Палм Спрингс, Калифорния.
Эта новость, размещенная на плакате в задней части конференц-зала изначально не привлекла много внимания. Как только стало ясно, что мистер Браун вылечен, учёные начали попытки повторить этот результат с другими раковыми пациентами, зараженными ВИЧ.
Раз за разом вирус возвращался примерно через девять месяцев после того, как пациенты прекращали антиретровирусную терапию, или же пациент умирал от рака. Неудачи заставляли учёных гадать, останется ли излечение мистера Брауна счастливой случайностью.
У мистера Брауна была лейкемия, и после неудачной химиотерапии ему потребовалась пересадка костного мозга.
Трансплантация была от донора с мутацией белка CCR5, который находится на поверхности определенных иммунных клеток. ВИЧ использует этот белок, чтобы проникнуть внутрь клеток, но не может попасть в их мутированную версию.
Мистеру Брауну давали сильнейшие имуносупрессивные лекарства, которые больше не используются, он страдал от сильнейших побочных эффектов месяцами после трансплантации костного мозга. Его даже погрузили в искусственную кому, и он едва не умер.
У него была лимфома ходжкина, и он перенес трансплантацию костного мозга от донора с мутацией белка CCR5 в мае 2016 года. Ему также была назначена имуносупрессивная терапия, но лечение было менее интенсивным, согласно нынешним стандартам трансплантации.
Он перестал принимать лекарства от ВИЧ в сентябре 2017 года, что сделало его первым пациентом после Брауна, у которого не обнаружен вирус спустя более чем год после прекращения терапии.
Хотя “Лондонский пациент” после трансплантации не был болен так же сильно, как мистер Браун, вмешательство все равно сработало: трансплантация уничтожила рак без разрушительных побочных эффектов. Пересаженные иммунные клетки, устойчивые к ВИЧ, похоже, полностью заменили его собственные уязвимые клетки.
Большинство людей с мутацией устойчивости к ВИЧ, названной “Дельта 32”, североевропейского происхождения. В базе данных “IciStem” насчитывается около 22 тысяч таких доноров.
Пока учёные отслеживают 38 ВИЧ-инфицированных, перенесших пересадку костного мозга, включая шестерых с пересадкой от доноров без мутации. Лондонский пациент 36-й в этом списке. Другой, 19-й номер из списка, называемый также “Дюссельдорфским пациентом”, не принимает анти-ВИЧ терапию уже четыре месяца. Детали этого случая будут представлены на Сиэтльской конференции позже.
Консорциум учёных повторно проанализировал кровь “Лондонского пациента” на наличие вируса. Они увидели слабые признаки инфекции в одном из 24-х тестов, но говорят, что это может быть результатом загрязнения образца.
Большинство экспертов, которые знают подробности, согласны, что этот новый случай выглядит, как легитимное лечение, однако некоторые не уверены в его актуальности для терапии против СПИД в целом.
Несколько компаний стремятся разработать такие генные терапии, но еще не достигли успеха. Изменения должны быть нацелены на нужное количество клеток и в нужном месте – например, только в костном мозге, а не в головном мозге – и менять только гены, связанные с производством CCR5.
По словам доктора МакКьюна, сейчас над преодолением этих трудностей работает сразу несколько групп учёных.
В конце концов, у них может получиться вирусная система доставки, которая, после введения в организм, будет находить и удалять все рецепторы CCR5. А может быть, даже создадут стволовые клетки, устойчивые к ВИЧ, которые можно перенести любому пациенту.
Одним из важных предостережений для любого подхода является то, что пациент всё равно будет уязвим к форме ВИЧ X4, который использует другой белок, CXCR4, чтобы попасть в клетки.
Если у человека есть даже небольшое количество вируса X4, то его количество многократно увеличится в отсутствие конкуренции с его вирусными собратьями.
Существует как минимум один описанный случай пациента, которому пересадили “Дельта 32” от донора, но позже у него был найден вирус Х4. (В качестве предосторожности от вируса Х4 мистер Браун ежедневно принимает таблетки для предотвращения ВИЧ).
Читайте также:


