Лекарственные средства для лечения вирусного гепатита а

Показания и цели терапии
Для эффективного излечения нужно начать лечебные меры как можно скорее, поэтому? если есть подозрение на первые симптомы гепатита, необходимо обратиться за помощью А также главными показателями считают следующие результаты клинических исследований крови:
- HBsAg в крови более 6 месяцев;
- повышенный уровень ферментов АЛТ и АСТ;
- присутствие ДНК вируса гепатита в плазме;
- фиброз и воспаление тканей шейки, обнаруженный по результатам биопсии, Фибротеста/Актитеста, Фиброметра или эластографии печени.
Для доктора главная цель в лечении вирусных гепатитов — очистить организм пациента от возбудителя и максимально сохранить здоровье печени. Поэтому первым делом осуществляется противовирусная терапия для уничтожения максимального количества ДНК вируса и остановки прогрессирования болезни. Следующий шаг — укрепить работу печени и предотвратить цирроз и рак печени в будущем.
Европейский протокол лечения гепатита
Интерферон и рибавирин в лечении
Главной целью доктора считается полное выведение вируса из организма человека, и в этом хорошо помогает противовирусная терапия интерфероном. Этот белок вырабатывается в белыми тельцами крови для борьбы с инфекциями. К сожалению, этого количества недостаточно, и пациенту нужно принимать искусcтвенно синтезированные препараты, содержащие его. А также используют соединение альфа-интерферона с рибавирином — вещества, которое уничтожает вирус гепатита. Рассмотрим схему дозировки и длительности лечения в таблице:
Более эффективным в терапии считается комбинация интерферона с полиэтиленгликолем (ПЭГ), при которой белок сохраняется дольше, и постепенно снижает концентрацию вируса в крови. Однако стоит помнить, что ПЭГ значительно повышает риск побочных эффектов и осложнений. Основные дозировки представлены в таблице:
Противопоказания и побочные эффекты
Интерферон — эффективное средство от гепатита, однако назначается далеко не всем пациентам. Причиной тому многочисленные побочные эффекты со стороны разных органов организма:
- лихорадка и озноб;
- анемия;
- ухудшение коагуляции крови;
- депрессия, суицидальные наклонности;
- нарушения работы щитовидной железы;
- гипертония;
- слабость;
- потеря веса;
- нарушение менструального цикла;
- тошнота и рвота;
- патологии почек.
- нарушение здоровья сна;
- головные боли;
- внезапная остановка сердца;
- депрессии;
- выпадение волос;
- диарея.
А также существенным недостатком использования этого препарата при гепатите В считается большое количество противопоказаний:

Детям до 18 лет некоторые препараты противопоказаны.
Это вещество обладает сильными антихолестатическими и гепатопротективными свойствами, потому что снижает насыщенность желчи холестерином и увеличивает содержание жирных кислот. Доктора используют ее как вспомагательное средство при лечении гепатита В, так как она уменьшает рецидив болезни. А также при приеме повышается защита печени, увеличивается количество Т-лимфоцитов, соответственно усиливается иммунитет. Примеры препаратов, содержащих урсодезоксихолевую кислоту:
Новое в лечении гепатитов
Это еще одна схема лечения вирусных гепатитов, которую подбирают индивидуально. Ее эффективность исходя из генотипа вируса достигает 98%. Препараты позволяют отказаться от использования пегинтерферона, который приносит сильные побочные эффекты. А также, комплекс из медикаментов позволяет излечить не только вирусный гепатит, но и цирроз печени.
Считается, что лечение гепатита А лучше всего осуществлять в специализированных инфекционных отделениях, но так как заболевание вирусного происхождения все чаще диагностируется на начальных стадиях и в легкой форме, то медикаментозное лечение вполне вероятно проводить, находясь в домашней обстановке.

Известно, что к тому времени как пациент попадает в медицинское учреждение, он не представляет никакой угрозы для жизни всех окружающих, ведь своевременная госпитализация должна осуществиться еще в период первичного проявления желтухи. Именно в этот временной промежуток концентрация вирусного антигена в каловых массах значительным образом уменьшается (или целиком пропадает).
Что касается проводимой терапии, то все препараты, которые применяются для лечения вирусного заболевания, за несколько лет во много раз модифицировались и изменились. Все большую популярность приобретает способ сдержанной методики лечения.
Такой вариант терапии позволяет сохранить состояние печени на нормальном уровне, в результате чего больной быстрее идет на поправку и восстанавливает силы организма.
Сегодня лечить болезнь принято проверенными медикаментами, также большое значение придается полноценному двигательному режиму, здоровому и сбалансированному питанию, приему желчегонных средств и поливитаминов, а также лечебной минеральной воды.
Какие медикаменты применяются для лечения недуга?
Когда заболевание протекает в легкой форме, то использовать противовирусные средства не имеет смысла.
При диагностировании вирусного гепатита А в тяжелой форме лечить недуг необходимо, используя специальные медицинские препараты. К ним относятся следующие:
![]()
Витамины. Особое предпочтение отдается витамину С (Аскорутин).- Гепатопротекторные препараты (Эссенциале, Гепатофальк и Карсил).
- Сорбенты различного действия. Чаще всего назначается микрокристаллическая целлюлоза и Полифепан.
- Ферменты в период обострения (Панкреатин, Креон, Мезим, Фестал, Энзистал или Панзинорм).
- Детоксикационные препараты. При данной терапии проводят внутривенное ведение глюкозы 5 % и инсулина. Также в особых случаях назначают Гемодез, раствор глюкозы совместно с раствором анальгина 20 миллилитров и калий хлорид.Печеночная недостаточность лечится аминокислотными смесями (Аминостерил, Гепастерил или Гепатамин).
- Когда состояние больного резко меняется в худшую сторону, то целесообразно применять для лечения гепатита А глюкокортикоиды (не менее 60 миллиграмм в сутки).
![]()
Иммуномодуляторы (Тималин, Тимоген или Т-активин).- При длительном проявлении постгепатитной гипербилирубинемии назначаются желчные кислоты (Урсосан и Урсофальк).
- Если проявляется холестатический синдром, то, возможно, потребуется исключить глюкокортикоиды и желчные средства. Вместо этого в рацион включаются витамины групп А и Е, а так же препараты-адсорбенты (Холестирамин).
Принимать все лекарства важно строго по предписанию специалиста. Ни в коем разе нельзя самостоятельно уменьшать или увеличивать дозу препаратов.
В противном случае эффект от лечения не будет достигнут в полном объеме и может негативным образом отразиться на самочувствии больного.
В каких случаях возможна преждевременная выписка из стационара?
Раньше срока выписка пациента с гепатитом А вирусного происхождения может быть осуществлена при следующих условиях:
- полностью исчезли все проявления желтухи;
![]()
у больного отсутствуют какие-либо жалобы на самочувствие;- размеры печени за время лечения в стационаре пришли к нормальным показателям и орган начал правильно выполнять сократительные движения;
- при анализе мочи подтверждается отсутствие в ней желчных пигментов;
- уровень билирубина не выходит за пределы нормы.
Через месяц после выписки пациент в обязательном порядке приходит на повторный осмотр. Подобные проверки проводятся ежемесячно. Если состояние больного будет стабильным, то спустя 3 месяца его полностью снимают с медицинского учета.
После перенесенного заболевания человек должен отказаться от выполнения любой тяжелой физической работы и проведения прививок от желтухи.
Категорически запрещается употребление алкогольных напитков. Хирургические вмешательства также нежелательны определенный промежуток времени.
Если пациент находился в больнице в тяжелом состоянии, то его выписка проводится только тогда, когда показатели его организма постепенно приходят в нормальное состояние. При этом размеры печени могут быть на 2-4 сантиметра больше. Дабы исключить проявления негативных последствий, такой больной обязательно должен посетить инфекционный стационар через 2-3 недели для проведения повторных лабораторных анализов крови и мочи.

При выписке больному предоставляются специальные документы, в которых обязательно должны быть указаны диагноз и осуществляемая терапия для улучшения состояния здоровья пациента.
При необходимости больному понадобится подписать некоторые документы, в которых он дает письменное согласие на то, что будет следовать всем предписаниям врача и своевременно проходить диспансеризационный осмотр.
После того как больной гепатитом А покинул медицинское учреждение, ему необходимо еще некоторое время находиться под диспансерным наблюдением. Диспансеризация в обязательном порядке проводится в специализированном месте, которое находится на территории больничного стационара. Если возможности для таких посещений нет, то осмотр и встречу с пациентом должен будет провести врач-инфекционист.
Впервые обратиться для диспансерного осмотра пациент обязан через 15-30 дней. Последующее посещение инфекционного диспансерного кабинета осуществляется раз в 3 месяца.

Если анализы подтверждают факт того, что все показатели работы печени стабилизировались и несколько месяцев находятся в динамике, то больного снимают с учета. В противном случае, человек перенесший гепатит А, должен посещать медицинское учреждение регулярно (или по договоренности с лечащим врачом).
В том случае, если больной является жителем сельской местности, то диспансеризацию он может проходить в районных больницах или поликлиниках.
Восстановительный период
Помимо прохождения диспансеризации, больному необходимо проведение мероприятий, которые в первую очередь будут направлены на его скорейшее восстановление и выздоровление.
Реабилитация включает соблюдение следующих правил:
- Прием поливитаминов и желчегонных медикаментов (по рекомендации врача).
- Употребление лечебной минеральной воды П (ее пьют некоторое время, после чего делают перерыв).
![]()
Двигательная активность. В зависимости от самочувствия больного, регулируется двигательный режим.- Пребывание на свежем воздухе.
- Обеденный отдых (возможно, сон).
- Соблюдение здорового питания.
- Избегание стрессовых ситуаций и нервных перенапряжений.
- Здоровый и своевременный сон (не менее 8 часов).
- Посещение лечебных курортов или санаториев (с разрешения врача).
Лечение гепатита А – серьезный процесс, который требует терпения от больного. Однако при своевременном постановлении диагноза и оказании грамотной медицинской помощи заболевание удается победить.
Для скорейшего восстановления после перенесенного недуга больному требуется особое внимание уделять состоянию своего здоровья, питанию и физической активности.
Для исключения осложнений он должен регулярно наблюдаться у инфекциониста и проходить все необходимые медицинские обследования и анализы.
Как всем известно, движение – это жизнь! Однако пациенту с гепатитом А необходимо придерживаться некоторых ограничений в выполнении той или иной физической нагрузки.
Обычно режим двигательной активности больному назначает врач. Его рекомендации заключаются на основании общего самочувствия пациента и поставленного диагноза.
При протекании вирусного гепатита с проявлением стертых и желтушных признаков, режим пациента должен быть строго постельным. При этом больной может кушать за общественным столом и посещать санитарную комнату.

При диагностировании вирусного гепатита в тяжелых и острых формах течения пациент в обязательном порядке должен находиться в постели. Такой режим может длиться от 2 до 3 дней, пока не начнут уменьшаться проявляемые признаки желтухи. После этого режим с разрешения врача меняется на полупостельный.
В том случае, если состояние больного улучшается, а симптомы желтухи проявляются все меньше, двигательная активность может быть немного увеличена. Важно помнить о том, что категорически запрещать человеку с гепатитом А двигаться, не нужно, так как это может навредить его общему состоянию здоровья. Однако и перебарщивать с нагрузками также не стоит.
Болезнь Боткина, называемая еще гепатитом А, в большинстве случаев протекает в форме легкой или средней степени тяжести. Осложнениями являются воспаления в билиарной системе.
Стадии болезни Боткина
Для клинической картины гепатита А характерна последовательная смена следующих стадий, сопровождающихся рядом выраженных симптомов:
- Инкубационный период гепатита А (протекает от 10 до 28 суток, с момента заражения до появления первых клинических признаков).
- Продромальный (характерно общее недомогание – слабость, повышение температуры; продолжительность – 7-10 суток).
- Желтушный (выраженная диспепсия; появление желтушного окрашивания склер (белков глаз) и кожи, при атипичном течении слабо выраженного; длительность стадии – 10-20 дней).
- Реконвалесценция (постепенное затухание симптомов, выздоровление. Длится от 2 недель до нескольких месяцев).
Тактика медикаментозного лечения зависит от степени тяжести течения, подбирается согласно стадии гепатита А. По возможности, при легких формах, врачи рекомендуют отказаться от приема лекарственных препаратов для снижения нагрузки на пораженную печень. Основной упор делается на соблюдение больным диеты, предписанных ограничений режима двигательной активности, которые варьируются в соответствии с тяжестью состояния пациента, степенью интоксикации организма.
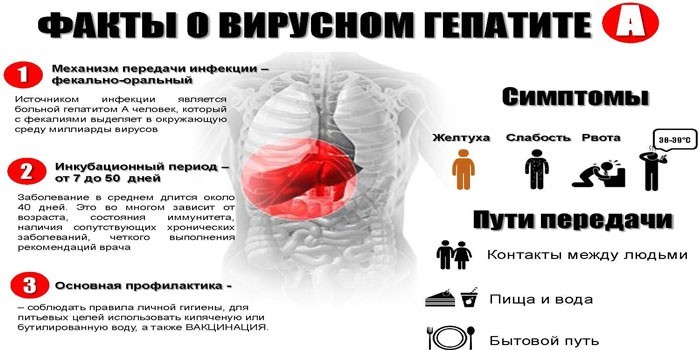
Основными формами гепатита А являются легкая (безжелтушная), средняя и тяжелая. Лечебные режимы, предусмотренные для разной степени тяжести течения болезни:
- полупостельный режим с возможностью посещения больным мест общего пользования (умывальника, туалета, столовой) при легкой или атипичной (безжелтушной) формах;
- строгий постельный режим на все время желтушной стадии при средней и тяжелой форме течения, который смягчают по мере улучшения состояния больного.
Тактика лечения гепатита А
Терапия заболевания проводится комплексно, сочетает лечебную диету, режим ограниченной двигательной активности, в ряде случаев – прием медикаментозных препаратов. Лечение гепатитов легких форм направлено на поддержание функций печени и защиту пораженного органа от избыточной нагрузки, в том числе связанной с воздействием лекарственных средств. При средней и тяжелой форме течения основными целями терапии являются восстановление нарушенных антитоксических функций печени, профилактика печеночной комы.
При легких формах лекарства назначаются с осторожностью, по возможности врачи рекомендуют отказаться от приема медикаментов, большее значение уделять диете и соблюдения лечебного режима. В этих условиях инфекция во многих случаях заканчивается самопроизвольным выздоровлением.
При среднем и тяжелом течении гепатита А возможно назначение препаратов следующих фармакологических групп:
| Группа лекарственных средств | Варианты назначений | Цель терапии | Способ применения |
|---|---|---|---|
| Гепатопротекторы | Гепатофальк, Карсил, Эссенциале | Ускорение восстановление клеток печени | Перорально, по 1-3 таблетки за сутки |
| Желчегонные | Сульфат магния, Сорбит | Устранение застоя желчи | Перорально, согласно инструкции по применению |
| Витамины | Аевит, Аскорутин | Способствуют снятию отека печени, повышению сопротивляемости организма вирусу гепатита | Перорально, согласно инструкции |
| Глюкокортикоиды | Предотвращение отека мозга и других тяжелых последствий интоксикации | Короткие курсы (5-7 суток), перорально либо внутримышечно |

При горизонтальном положении тела кровоснабжение печени улучшается, что создает лучшие условия для регенерации органа. При этом слишком строгое ограничение подвижности на срок более 7-10 дней грозит ухудшением мышечного или эмоционального тонуса, не способствует ускорению выздоровления. Двигательный режим на всех стадиях заболевания подбирается индивидуально, по состоянию пациента. В тяжелых формах соблюдение строго постельного режима помогает избежать наступления печеночной комы.
Во время лечения болезни Боткина назначается диета №5 по Певзнеру. Суточная энергетическая ценность должна составлять от 2800 до 3000 кКал, при сниженном количестве животных жиров и соли, полном отказе от алкоголя, соблюдении принципов дробного питания и питьевого режима (не менее 2 л воды за сутки). Рекомендуется на период терапии воздержаться от копченых блюд, пищи, вызывающей повышенное газообразование и брожение в кишечнике. К запрещенным относятся следующие продукты:
- жирные сорта мяса и рыба, сваренные на их основе бульоны;
- все виды мясных консервов;
- жареные блюда;
- все виды сдобы, включая свежий хлеб;
- субпродукты, любая птица, кроме курицы;
- яйца;
- грибы;
- молоко и сливки с высокой жирностью;
- бобовые;
- маринованные овощи и соления.
Основу рациона больного гепатитом А составляют вегетарианские супы с крупами и вермишелью, кисломолочные продукты, овощные салаты и запеканки на растительном масле. Разрешена следующая пища:
- гречневая, овсяная, манная, пшенная каши;
- легкий плов без обжарки овощей;
- нежирные сорта мяса, рыбы;
- творожные, рисовые и макаронные запеканки и суфле;
- тыква, кабачки, морковь, огурцы, свекла;
- свежие (либо отварные, в форме пюре) фрукты и ягоды.
Можно ли лечиться в домашних условиях
Госпитализация больного гепатитом А и помещение его в палату интенсивной терапии требуется только при тяжелых формах инфекции. Лечение в домашних условиях возможно только при условии строгого соблюдения врачебных рекомендации по режиму двигательной активности и питания. На стадии реконвалесценции все больные подлежат регулярному диспансерному наблюдению в соответствии с разработанным лечащим врачом графиком.

Методы профилактики
Основные пути передачи гепатита А – фекально-оральный, контактный, с водой и пищей. В группах риска заражения – путешественники в развивающиеся страны, работники пищевой промышленности, медицинский персонал, военнослужащие. Профилактика заболевания направлена на предотвращение распространения инфекции, снижение восприимчивости организма к вирусу, включает в себя следующие мероприятия:
- дезинфекция в очагах заражения;
- вакцинация взрослых и детей;
- мероприятия в контактных группах лиц (карантин, сбор анализов на наличие антител в крови (например, в школах или детских садах при наличии в классе больного ребенка);
- соблюдение правил гигиены;
- укрепление иммунитета, особенно у лиц в группах риска.
Видео
Нашли в тексте ошибку?
Выделите её, нажмите Ctrl + Enter и мы всё исправим!

Лечение гепатита С наиболее эффективно препаратами противовирусного действия, направленными на уничтожение вируса. Для борьбы с инфекцией прибегают к двум основным схемам терапии – интерфероновым и безынтерфероновым. Для улучшения работы печени и защиты железистой ткани (паренхимы) от разрушения дополнительно назначаются симптоматические лекарства – растительные гепатопротекторы, эссенциальные фосфолипиды, антиоксиданты.
Сколько стоит лечение гепатита
Комбинированная терапия интерфероном и рибавирином обходится не дешево. Цена зависит от генотипа ВГС, влияющего на продолжительность терапии:
- Генотипы 2 и 3. На 1 курс потребуется 84 укола Реаферона общей стоимостью 21600 рублей и 14 упаковок Рибавирина на сумму 4200 рублей. Минимальная стоимость лечения составляет 25800 рублей.
- Генотипы 1 и 4. Потребуется минимум 36 упаковок Реаферона и 34 упаковки Рибавирина общей стоимостью 64200 рублей.
Цена на лечение гепатита С оригинальными ПППД очень высокая. По разным данным, стоимость 1 курса Совальди составляет 84-168 тыс. у.е. Такой же ценовой политики придерживается и производитель Даклинзы – компания Bristol-Myers Squibb. С учетом того, что для уничтожения вируса требуется комбинация лекарств, стоимость лечения гепатита С перешагнула за 200 тыс. у.е. (Цены актуальные при покупке препаратов в Европе и США)
Организации, защищающие права пациентов с HCV-инфекцией, выступили с требованием снизить стоимость медикаментов. Было доказано, что их цена экономически ничем не обоснована и превышает реальную стоимость в 800 раз. Тогда ВОЗ потребовала от Bristol-Myers Squibb и Gilead выдать лицензии и патентные разработки фармкомпаниям из развивающихся стран для производства недорогих аналогов.
Уже в 2014-2015 годах на фармацевтическом рынке появились дженерики, которые стоят дешевле оригинальных ПППД в сотни раз. Некоторые популярные дженерики:
Velakast
Ledikast
Dacikast
Sofokast
Velasof
Velpanat
Курс лечения вирусного гепатита препаратами-дженериками на нашем сайте стоит от 29 700 рублей . Поэтому позволить себе ПВТ может большинство пациентов со средним уровнем дохода. Своевременное лечение ведет к уничтожению HCV-инфекции в 96-100% случаев. За подробностями по ценам и комбинациям препаратов для лечения обращаться на горячую линию по номеру 8 800 200 68 64 (звонок по РФ бесплатный). Список препаратов доступен по ссылке.
Цели терапии
Гепатит С – антропонозная болезнь печени с инструментальным и парентеральным путем передачи инфекции. Провоцируется гепатотропным вирусом Hepatitis C Virus (HCV), который способен во время самокопирования образовывать новые квазиштаммы. Из-за этой особенности иммунная система не может сформировать адекватный ответ на проникновение в организм вирусной инфекции.
Основные цели лечения гепатита С:
- эрадикация (уничтожение) вируса;
- восстановление функций печени;
- профилактика печеночных и внепеченочных осложнений.
При симптомах диффузного поражения печени – болях в подреберье, расстройстве пищеварения, желтухе – надо сдать анализы на гепатит С. В случае подтверждения диагноза определяют уровень виремии и штамм (генотип/субтип) возбудителя. С учетом полученных данных врач разрабатывает стратегию лечения HCV-инфекции, оценивает возможные риски осложнений и шансы на достижение устойчивого вирусологического ответа (УВО).
Существующие лекарства
При гепатите С проводится комплексное лечение, в рамках которого пациентам назначают:
- диету №5 по Певзнеру;
- медикаменты этиотропного (противовирусного) и симптоматического действия.
Препараты для лечения HCV-инфекции подбираются с учетом:
- генотипа/субтипа вируса гепатита С (ВГС);
- иммунного статуса;
- вирусной нагрузки;
- сопутствующих осложнений;
- Уровня фиброза (F0-F4).
Отказ от лечения при хроническом гепатите опасен фиброзными и цирротическими изменениями в паренхиме.
Основу противовирусной терапии гепатита С составляют лекарства двух типов:
- интерфероны;
- ингибиторы неструктурных белков ВГС (препараты прямого противовирусного действия, ПППД).
Если гепатит осложняется печеночно-клеточным раком или циррозом, рекомендована операция по трансплантации печени донора. В таких случаях без хирургического лечения добиться выздоровления невозможно.
До 2011 года лечение вирусного гепатита С во всем мире проводилось рибавирином и интерфероном. Первый препарат обладает иммуностимулирующей активностью и многократно усиливает антивирусное действие второго. Продолжительность курса лечения зависит от генотипа ВГС и варьируется в пределах 12-72 недель.
Препараты для проведения интерфероновой терапии гепатита С:
- обычные интерфероны – Реальдирон, Реаферон, Альтевир, Интрон А;
- лекарства с рибавирином – Ребетол, Вирориб, Рибавир, Модериба.
Эффективность лечения при гепатите генотипе 1а, 1б и 4 генотипов не превышала 45%. Поэтому ученые продолжали поиски более эффективных методов терапии больных гепатитом С. И вот спустя 2-3 года на фармацевтическом рынке появились пегилированные интерфероны – препараты пролонгированного действия, которые вызывают меньшее количество побочных эффектов:
При курсовом лечении пегилированными интерферонами в комбинации с рибавирином результата добивались уже 70-80% пациентов. Поэтому препараты были внесены ВОЗ в перечень медикаментов как единственные коммерчески доступные средства от гепатита С.
У интерфероновых схем ПВТ есть свои недостатки:
- продолжительное лечение до 18 месяцев;
- низкие шансы на достижение УВО при 1 и 4 генотипах ВГС;
- высокий риск побочных эффектов.
Во время лечения интерферонами многие пациенты жалуются на гриппоподобное состояние, боли в суставах и мышцах, снижение массы тела. У некоторых возникают осложнения, требующие прекращения терапии.
ПППД – лучшие на сегодня препараты от гепатита, результативность которых достигает 96-100%. Первые ингибиторы неструктурных белков HCV были разработаны двумя американскими фармкомпаниями:
- Gilead – в 2013 году выпустила Софосбувир (sofosbuvir), который поступил на мировой рынок под торговым названием Совальди. Лекарство из группы ингибиторов полимеразы NS5B препятствует копированию вирусной РНК и сборке вирионов. Совальди подходит для лечения пациентов со 2 и 3 генотипами ВГС. В комбинации с интерферонами и рибавирином его используют в борьбе с 1 и 4 генотипами вируса.
- Bristol-Myers Squibb – в 2014 году выпустила Даклатасвир (daclatasvir) под торговым названием Даклинза. Ингибитор белка NS5A влияет на 2 этапа репликации возбудителя гепатита, вследствие чего нарушается синтез дочерних вирионов. Хороший препарат применялся для лечения HCV-инфекции в комбинации с пегилированным интерферонами, рибавирином и другими медикаментами ППД. В 2018 году его внесли в перечень жизненно необходимых лекарств.
Спустя несколько лет Bristol-Myers Squibb и Gilead выпустили еще серию лекарств прямого антивирусного действия – Ледипасвир, Велпатасвир, Нарлапревир, Омбитасвир и т.д.
Согласно практическим наблюдениям, монотерапия не приводит к полному уничтожению вируса. Поэтому лечение выполняют лекарствами разных групп:
- ингибиторы NS5B – Софосбувир, Дасабувир, Беклабувир;
- ингибиторы NS5A – Даклатасвир, Элбасвир, Пибрентасвир, Ледипасвир;
- ингибиторы NS3/4A – Глекапревир, Симепревир, Асунапревир, Воксилапревир.
Позже Gilead стала выпускать комбинированные ПППД с разными действующими веществами:
- Харвони – sofosbuvir/ledipasvir;
- Восеви – sofosbuvir/voxilaprevir;
- Эпклюза – sofosbuvir/velpatasvir.
В сравнении с интерферонами, ПППД имеют преимущества:
- высокая результативность (выздоровление в 96-100% случаев);
- низкий риск нежелательных эффектов;
- небольшая продолжительность лечения (максимум 6 месяцев).
Ингибиторы белков ВГС не угнетают работу кроветворной системы, поэтому пригодны для лечения вирусного гепатита у детей от 3 лет. При стремительном прогрессировании инфекции назначаются даже в период беременности.
Протокол терапии по EASL
Лечение хронического гепатита С (ХГС) рекомендуется проводить в соответствии с протоколами, предложенными Европейской ассоциацией исследователей заболеваний печени (EASL). С учетом поправок и замечаний врачей, проводящих ПВТ среди разных групп пациентов, для уничтожения вируса следует пользоваться исключительно безынтерфероновыми препаратами.
Эффективные схемы терапии ХГС без цирроза или с компенсированным циррозом печени
| Генотип | Наличие цирроза | пибрентасвир/глекапревир | софосбувир/велпатасвир | софосбувир/симепревир | даклатасвир/софосбувир | ледипасвир/софосбувир |
| 1а | нет | 2 мес. | 12 нед. | 3 мес. + рибавирин и дасабувир | 12 нед. | 12 нед. |
| есть | 12 нед. | — | 24 нед. | 24 нед. | ||
| 1б | нет | 3 мес. | 12 нед. | 3 мес. + рибавирин и дасабувир | 12 нед. | 12 нед. |
| есть | 12 нед. | 3 мес. + дасабувир | 24 нед. | 24 нед. | ||
| 2 | нет | 2 мес. | 12 нед. | — | 12 нед. | — |
| есть | 3 мес. | 12 нед. | — | 16-24 нед. | — | |
| 3 | нет | 2 мес. | 12 нед. | — | 12 нед. | — |
| есть | 3 мес. | 12 нед. | — | 24 нед. | — | |
| 4 | нет | 2 мес. | 12 нед. | 3 мес. + рибавирин | 12 нед. | 12 нед. |
| есть | 3 мес. | 12 нед. | 3 мес. + рибавирин | 24 нед. | 24 нед. |
Лечение гепатита С 1 генотипа должно проводиться по базовым схемам, составленным EASL и ВОЗ. При проведении ПВТ среди пациентов с циррозом контролируют уровень вирусной нагрузки и биохимические показатели печени. Во избежание нежелательных эффектов отказываются от дополнительного использования интерферонов.
Результаты ПВТ зависят от соблюдения врачебных рекомендаций. По статистике, устойчивый вирусологический ответ достигается в 96-100% случаев.
Схемы лечения гепатита С в России
Вирусный гепатит в РФ лечат индийскими аналогами Совальди, Даклинзы, Ледипасвира, Нарлапревира и т.д. В соответствии с рекомендациями AASLD и EASL, для уничтожения возбудителя ПППД комбинируют с пегилированными интерферонами и/или рибавирином.
| Генотип | симепревир/рибавирин/пегинтерферон | даклатасвир/асунапревир/рибавирин/ пегинтерферон | софосбувир/велпатасвир | даклатасвир/софосбувир |
| 1а | 3 мес. | 6 мес. после удачной терапии интерферонами | 3 мес. | 3 мес. |
| 1б | 3 мес. | 6 мес. после удачной терапии интерферонами | 3 мес. | 3 мес. |
| 2 | — | — | 3 мес. | 3 мес. |
| 3 | — | — | 3 мес. | 3 мес. |
| 4 | 3 мес. | 6 мес. | 3 мес. | 3 мес. |
ВГС генотипов 2 и 3 проще поддается терапии. Они реже провоцируют цирротические изменения в печени. Курс лечения HCV-инфекции для большинства пациентов не превышает 6 месяцев.
Министерство здравоохранения РФ одобрило препарат Совриад (Симепревир), который был выпущен компанией Янссен. В комбинации с Совальди его используют для борьбы с ВГС 1 генотипа у взрослых с компенсированным циррозом.
Контроль перед и во время терапии
До начала лечения пациенты проходят лабораторно-аппаратное обследование. Для оценки уровня виремии и состояния печени назначаются:
- Анализ крови. При декомпенсированных состояниях резко снижается концентрация тромбоцитов, свертываемость крови.
- Печеночные пробы. Из-за массового некроза печеночных клеток повышается сывороточный уровень билирубина, щелочной фосфатазы, АЛТ и АСТ.
- Количественная ПЦР. По количеству копий РНК возбудителя оценивают уровень виремии, от которого зависит дозировка лекарств и прогноз ПВТ.
- УЗИ печени. Определяют изменения в печеночной ткани – воспаление, уплотнение, фиброзные и цирротические изменения.
В зависимости от показаний возможны дополнительные исследования – УЗИ, фибросканирование, биопсия печени, МРТ, КТ, допплерография печеночных сосудов.
Во время лечения пациенты повторно сдают кровь для ПЦР-исследования. Если концентрация вирионов уменьшается, это свидетельствует об эффективности ПВТ. Если уровень виремии не меняется, корректируют дозировку или схему терапии.
Читайте также:






