Можно ли лечить гепатит с при онкологии

Гепатоцеллюлярная карцинома (печеночно-клеточный рак) – злокачественное заболевание печени, которое отличатся быстрым прогрессированием. Рак и гепатит С тесно взаимосвязаны. По статистике, раковая трансформация печени чаще обнаруживается у людей с HCV-инфекцией. Риск ракового поражения печени возрастает при вирусном гепатите, осложненном циррозом и портальной гипертензией. Для диагностики прибегают к УЗИ брюшной полости, анализу крови на альфа-фетопротеин и биопсии печени.
Как влияет гепатит С на появление рака
Гепатит С – обширное поражение печени, которое вызывается вирусом гепатита С (ВГС). Характеризуется воспалением печеночных клеток (гепатоцитов), замещением их фиброзной тканью. При отсутствии адекватной терапии в течение 5-6 месяцев заболевание переходит в хроническую форму.
При вялотекущей HCV-инфекции возрастает вероятность жизнеугрожающих осложнений:
- цирроза печени;
- печеночной энцефалопатии;
- портальной гипертензии.
Заболевания появляются на фоне недостаточности органа. Из-за нарушения обезвреживающей, секреторной и кроветворной функции печени возникают сбои в работе эндокринной, пищеварительной, иммунной и других систем. В результате повышается риск рака внутренних органов.
Гепатит С и рак печени – заболевания, которые нередко протекают одновременно. Ученые доказали взаимосвязь между хроническим воспалением гепатоцитов и повышением риска их озлокачествления (малигнизации). Hepatitis C Virus – гепатотропный вирус, который дает толчок развитию рака.
Риск онкологии возрастает в 2.5 раза у больных гепатитом при:
- жировом гепатозе;
- циррозе печени;
- портальной гипертензии.
По статистике, рак обнаруживается у 80% пациентов с гепатитом, осложненным декомпенсированным циррозом.
Гепатологи выделяют ряд факторов, которые провоцируют печеночно-клеточный рак:
- несбалансированное питание;
- табакокурение;
- возраст после 50 лет;
- прием гормональных контрацептивов.
Симптомы рака печени:
- тяжесть в эпигастрии;
- увеличение печени (гепатомегалия);
- желтушность кожи;
- горечь во рту;
- брюшная водянка;
- варикоз вен пищевода.
Малигнизация гепатоцитов происходит спустя 10 лет после начала цирротических изменений в печеночной ткани (паренхимы). При несоблюдении диеты, употреблении продуктов с канцерогенами рак наступает раньше.
На 50-м Международном конгрессе по печеночным болезням, который прошел в Австрии, ученые рассказали о взаимосвязи между раком и вирусным гепатитом. Гепатологи проанализировали 2500 тысяч случаев злокачественных опухолей у пациентов с HCV-инфекцией. По предварительным расчетам, гепатотропный вирус в 2 раза увеличивает риск рака:
- молочной железы;
- толстого кишечника;
- щитовидной железы;
- простаты.
Рак молочной железы и гепатит – частое сочетание у пациенток в возрасте от 45-50 лет. Руководитель исследовательской группы Лиза Ньюберг уточнила, что при хроническом заболевании в первую очередь страдают органы из железистой ткани – щитовидка, надпочечники, предстательная и молочная железа.
Гепатиты вирусного происхождения – универсальные факторы риска в отношении РМЖ, рака почки и печени.
Особенности лечения рака при гепатите С
Убедительные данные о негативном влиянии химиотерапии, операции или лучевой терапии на состояние пациентов с гепатитом С отсутствуют. Методы лечения рака зависят от локализации злокачественных новообразований, сопутствующих симптомов. При гепатоцеллюлярной карциноме проводится комбинированная терапия:
- Операция. При небольших новообразованиях прибегают к сегментарной резекции – иссечению одного или нескольких сегментов печени. Пациентам с более крупными опухолями назначается лобэктомия – удаление левой или правой печеночной доли. В случае поражения всего органа рекомендована пересадка донорской печени. Для выполнения операции используют разные методики – индуцированная термотерапия высокочастотными волнами, лазероиндуцированная термоабляция.
- Лучевая терапия. При лечении цитостатиками рекомендовано радиационное облучение. Его действие направлено на уничтожение остаточных раковых клеток в организме.
- Химиотерапия. Основу терапии составляют противоопухолевые лекарства, которые препятствуют делению атипичных клеток. Чтобы уменьшить токсическое влияние на организм, назначают химиоэмболизацию. Суть процедуры заключается во введении цитостатика в раковую опухоль, портальную вену или печеночную артерию. Для лечения рака используются два лекарства – Сорафениб и Нексавар.
Согласно статистике, ни один из методов лечения гепатоцеллюлярной карциномы не ведет к ухудшению жизненного прогноза у больных вирусным гепатитом. Чтобы предотвратить рецидивы ракового заболевания, надо устранить его причину –инфекцию.
Для лечения гепатита, осложненного онкологией, используют препараты прямого антивирусного действия. В отличие от интерферонов и Рибавирина, они почти не вызывают побочных эффектов и не противопоказаны при декомпенсированном циррозе. В терапию включаются комбинированные лекарства на основе Софосбувира, Велпатасвира, Ледипасвира, Омбитасвира:
Продолжительность терапевтического курса зависит от генотипа ВГС и варьируется от 8 до 24 недель. При соблюдении врачебных рекомендаций удается навсегда избавиться от вирусной инфекции.

Пациент ощущает слабость и недомогание, теряет аппетит, испытывает дискомфорт под ребрами с правой стороны брюшной полости. Диагностика заболевания происходит методом исключения, при заборе анализов на различные виды гепатита. Пациент также проходит несколько видов обследований, а в случае необходимости ему может быть назначена биопсия печени путем пункции. Терапевтическое лечение подразумевает под собой воздействие на очаг основного заболевания и в случаях онкологии, на раковую опухоль.
Проявление вторичного или реактивного гепатита характерно для заболевания органов, находящихся близко к печени и в случае онкологической патологи. Оно встречается достаточно часто, но, так как диагностика часто бывает затруднена симптомами основного заболевания, врачи нередко делают неверные выводы и назначают неэффективное лечение. Когда диагноз установлен верно, лечение дает результаты в короткие сроки, а, если параллельно происходит положительная динамика в лечении рака, то изменения, происходящие в печени быстро сходят на нет и функционирование органа приходит в норму.
Причины возникновения вторичного гепатита
Реактивный гепатит может быть мотивирован различными заболеваниями пищеварительной системы, в числе которых язва желудка, реабилитация после резекции желудка, рак этого органа, болезни поджелудочной железы и других органов. Повлиять на его возникновение могут вирусные или бактериальные инфекции, а также гельминтозы, интоксикация, ожог, недавно перенесенные хирургические вмешательства в области печени, например, биопсия.
Учеными, исследующими тему рака, было доказано, что вторичный гепатит у пациентов, страдающих онкологическими заболеваниями, дает знать о себе задолго до того как опухоль даст метастазы в печень. Главной причиной заболевания становится то, что ослабшая под влиянием основного заболевания, печень не способна качественно проводить дезинтоксикацию организма, очищая его от токсинов, антигенов и других вредоносных веществ, которые попадают в нее благодаря системе кровообращения. Это приводит к таким изменениям органов:
изменение структуры и отечность портальных трактов, сопровождающиеся некрозами гепатоцитов;
некрозы паренхимы вокруг центральной вены;
дистрофия ввиду недостатка белка и жиров, проявляющаяся в виде очагов заболевания.
При проведении гистологических исследований при наличии вторичного гепатита не будет выявлено практически никаких изменений и это является главным доказательством того, что недуг поддается лечению. Когда оказываются пораженными поджелудочная железа и желчевыводящие пути, основным процессом, являющимся следствием вторичного гепатита, становится белковый гидролиз, который происходит из – за нарушения функции внутренней секреции. Кроме того, продукты распада попадают в общий кровоток и печень.
Если инфекция попала в желчевыводящие пути, то развитие гепатита происходит из-за того, что бактерии или вирусы проникают в ткани паренхимы печени. В этих случаях может начаться желчный застой, который зачастую приводит к холестазу и негативно сказывается на изменениях, происходящих в органе, способствуя развитию онкологического заболевания.
Симптомы и диагностика
Гастроэнтерологи нередко теряются, диагностируя вторичный гепатит, так как недуг не отличается серьезными и очевидными симптомами. Он скорее дублирует показатели основного заболевания и тем самым сбивает с толку пациента и врачей. Как правило, при серьезных проявлениях реактивного гепатита пациенты испытывают интоксикацию. Для вторичного гепатита характерны слабость и недомогание, сильная утомляемость, отсутствие интереса к пище, дискомфорт в правом боку и резкие перепады настроения. Что касается изменений, которые можно ощутить визуально, то при пальпации будет заметно увеличение печени, в некоторых случаях кожа будет казаться более желтоватой, нежели обычно.
При возникновении первых подозрений на наличие сопутствующего раку заболевания, онколог отправляет пациента на обследование к гастроэнтерологу, который в свою очередь проводит ряд анализов и устанавливает связь с первичной болезнью, уточняет характер поражения печени и степень развития гепатита. Диагностика вторичного гепатита проводится методом исключения, и главная задача гастроэнтеролога заключается в том, чтобы подобрать необходимые для наиболее точной диагностики методы обследования и анализы. При подозрениях на вторичный гепатит при онкологии производят:
биохимический анализ печени;
УЗИ печени, желчного пузыря и органов ЖКТ;
Пациент также сдает анализы на предмет выявления гепатита других видов: вирусного, аутоиммунного и алкогольного. Таким методом исключаются неактуальные диагнозы.
Предварительный диагноз подтверждается с помощью пункционной биопсии печении. Благодаря анализам тканей живого органа врач может установить вторичный характер заболевания и оценить степень его прогрессирования. Такие данные гастроэнтеролог получает, ориентируясь на гистологическую активность клеток, течение воспалительного процесса и реакцию тканей на воздействие раздражителей.
Лечение вторичного гепатита
Самым эффективным средством лечения вторичного гепатита при онкологии становится избавление пациента от основного недуга. Для того чтобы сопоставлять процессы лечения параллельно протекающих заболеваний, проводя консервативную терапию, воздействующую на раковые клетки, врачи подбирают лекарственные препараты таким образом, что заболевание-спутник регрессирует.
Пациенту рекомендуется на время прохождения лечения отказаться от физических нагрузок, вести здоровый образ жизни и соблюдать врачебные предписания относительно режима дня и питания. Исключение стрессов и употребления медикаментов, обладающих гепатотоксическим действием, благотворно повлияет на лечение вторичного гепатита. Для поддержания организма при вторичном гепатите рекомендуют дезинтоксикационную терапию, которая возмещает функцию печени, лекарства, содержащие витамины и сорбенты, но гастроэнтерологи пока не подтверждают положительное влияние этих средств, за исключением отдельных случаев.
В большинстве случаев при обнаружении вторичного гепатита при раке врачи делают положительные прогнозы, так как изменения паренхимы печени крайне редко становятся настолько весомыми, что приходится прибегать к крайним мерам вроде хирургического вмешательства. Исключить симптомы заболевания и вовсе избавиться от него вполне возможно в рамках лечения, предписанного для воздействия на опухоль.
Несмотря на то, что вторичный гепатит не входит в число заболеваний, течение которых необратимо и поддается лечению, он может мотивировать возникновение других болезней. На фоне изменений, происходящих в тканях органа, легко появляются вирусные и лекарственные гепатиты, которые быстро прогрессируют из-за ослабления иммунитета под воздействием новообразования. Вторичный гепатит также может спровоцировать цирроз печени.
Несмотря на то, что болезнь поддается лечению, избежать ее возникновения достаточно тяжело, поскольку на сегодняшний день не разработаны необходимые профилактические меры для пациентов, страдающих онкопатологией. Вторичная профилактика подразумевает его лечение на фоне рака, но последствия недуга остаются непредсказуемыми и зависят от индивидуальных особенностей организма, ослабленного основной болезнью и постоянным лекарственным лечением.
Фото: Александр Подгорчук/Коммерсантъ
Гепатит C — это вирусное заболевание, поражающее печень. Оно приводит к фиброзу — уплотнению тканей печени на фоне хронического воспаления, а в самых тяжелых случаях — к циррозу — хроническому поражению печени, при котором ткани органа гибнут и постепенно замещаются фиброзными (соединительными) волокнами печени.
Гепатит C полностью излечим. Наиболее эффективны препараты прямого противовирусного действия (ПППД), они позволяют излечить инфекцию в 95% случаев. В России зарегистрированы пангенотипные ПППД, действенные против всех генотипов вируса гепатита C.
До 2011 года для лечения гепатита C в мире использовались интерфероны — белки, активизирующие защитные механизмы клеток. Такая терапия почти в два раза менее действенна, чем ПППД, и имеет серьезные побочные эффекты. Лечение гепатита С включено в ОМС.
Недостаток препаратов и устаревшая схема терапии
Долгий путь к лечению
Согласно информации эксперта, даже после прохождения необходимой диагностики в 83% случаев пациент не получает терапию сразу — по клиническим рекомендациям незамедлительное лечение показано только пациентам с выраженным фиброзом печени (стадия F3) и циррозом печени (F4).
Бюрократические сложности
Чтобы на лечение гепатита выделялись деньги из территориальных фондов ОМС, стоимость медицинских услуг должна быть зафиксирована в региональном тарифном соглашении. Однако в некоторых регионах лечение гепатитов не включено в тарифное соглашение, рассказывает Коваленко. Например, в Подмосковье по этой причине до сих пор не лечат гепатит С 3-го генотипа.
Эксперт указывает на то, что в тарифных соглашениях должны быть прописаны четкие, незаниженные тарифы на лечение гепатитов. Гепатит также часто отсутствует в территориальных программах госгарантий — там записаны виды и объемы медицинских услуг, которые в регионе предоставляют бесплатно. Еще одна проблема, связанная с программами госгарантий, — регионы не всегда включают в список для закупок нужные лекарства, даже если они входят в перечень жизненно необходимых и важнейших лекарственных препаратов.
Стоимость препаратов
Головин рассказывает , что стоимость схем ПППД на 2018 год в РФ варьировалась от 388 до 800 тысяч — это два-три месяца лечения одного пациента. Средневзвешенные цены схем ПППД для лечения всех генотипов гепатита в России сейчас превышают 600 тысяч рублей за курс. Это значительно дороже, чем в некоторых странах с высоким уровнем дохода (например, в Италии, Испании, Великобритании), и в несколько десятков раз выше, чем в соседних странах, где доступны дженерики (например, в Беларуси и Казахстане).
Головин считает, что необходимо снижать цены на ПППД, и помочь в этом может выдача принудительной лицензии на производство дженериков. По словам эксперта, властям Малайзии по такой схеме удалось снизить стоимость одного курса терапии с 11 тысяч до 300 долларов.
Каждый день мы пишем о самых важных проблемах в нашей стране. Мы уверены, что их можно преодолеть, только рассказывая о том, что происходит на самом деле. Поэтому мы посылаем корреспондентов в командировки, публикуем репортажи и интервью, фотоистории и экспертные мнения. Мы собираем деньги для множества фондов — и не берем из них никакого процента на свою работу.
Пожалуйста, подпишитесь на любое пожертвование в нашу пользу. Спасибо.

На Ваш почтовый ящик отправлено сообщение, содержащее ссылку для подтверждения правильности адреса. Пожалуйста, перейдите по ссылке для завершения подписки.
Исключительные права на фото- и иные материалы принадлежат авторам. Любое размещение материалов на сторонних ресурсах необходимо согласовывать с правообладателями.
По всем вопросам обращайтесь на mne@nuzhnapomosh.ru
Нашли опечатку? Выделите слово и нажмите Ctrl+Enter
- ВКонтакте
- Telegram
- Youtube
- Дзен
Нашли опечатку? Выделите слово и нажмите Ctrl+Enter
(Протокол № 1 от 20.01.2020 г.)
Благотворительный фонд помощи социально-незащищенным гражданам "Нужна помощь"
Адрес: 119270, г. Москва, Лужнецкая набережная, д. 2/4, стр. 16, помещение 405
ИНН: 9710001171
КПП: 770401001
ОГРН: 1157700014053
Номер счета получателя платежа: 40703810238000002575
Номер корр. счета банка получателя платежа: 30101810400000000225
Наименование банка получателя платежа: ПАО СБЕРБАНК РОССИИ г. Москва
БИК: 044525225
Персональные данные обрабатываются Фондом для целей исполнения договора пожертвования, заключенного между Вами и Фондом, для целей направления Вам информационных сообщений в виде рассылки по электронной почте, СМС-сообщений. В том числе (но не ограничиваясь) Фонд может направлять Вам уведомления о пожертвованиях, новости и отчеты о работе Фонда. Также Персональные данные могут обрабатываться для целей корректной работы Личного кабинета пользователя Сайта по адресу my.nuzhnapomosh.ru.
Персональные данные будут обрабатываться Фондом путем сбора Персональных данных, их записи, систематизации, накопления, хранения, уточнения (обновления, изменения), извлечения, использования, удаления и уничтожения (как с использованием средств автоматизации, так и без их использования).
Передача Персональных данных третьим лицам может быть осуществлена исключительно по основаниям, предусмотренным законодательством Российской Федерации.
Персональные данные будут обрабатываться Фондом до достижения цели обработки, указанной выше, а после будут обезличены или уничтожены, как того требует применимое законодательство Российской Федерации.
Рак при гепатите – частое явление. Воспаление печени при длительном течении заболевания и отсутствии должной терапии нередко приводит к злокачественному перерождению тканей. Нередко появлению опухоли предшествует цирроз, который затем переходит в онкологию. Раком болеют преимущественно мужчины старше 50 лет. Данное состояние часто выявляется на поздних стадиях и плохо поддается лечению.
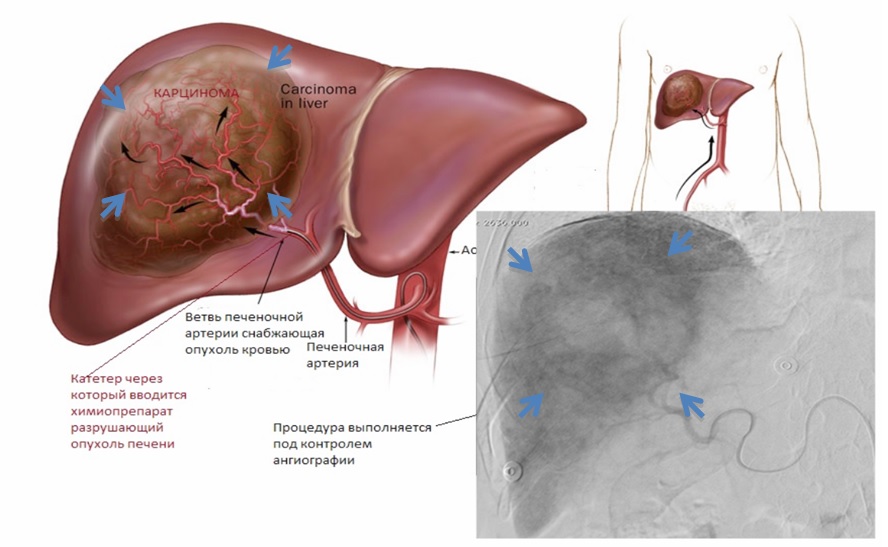
Определение гепатита, цирроза и рака
Гепатитом называется диффузное воспаление тканей печени вирусной или токсической природы. Выделяют энтеральные (гепатит A и E), токсические и гепатиты преимущественно с парентеральным механизмом (B, С и D). Заражению и воспалению печени способствуют:
- хронический алкоголизм;
- воздействие на печень токсических веществ;
- бесконтрольный прием медикаментов;
- пользование одним шприцом при введении инъекционных наркотических средств;
- нанесение татуировок и прокалывание пирсинга при несоблюдении стерильности;
- незащищенные половые связи;
- переливание крови.
Заражение вирусным гепатитом C и B чаще всего происходит парентеральным способом. Длительное течение гепатита становится причиной цирроза печени. При нем паренхима органа перерождается в соединительную ткань. Наблюдается фиброз. Нарушается трофика и возникает некроз тканей.
Данная патология проявляется:
- тупой болью в подреберье справа;
- желтухой;
- увеличением живота;
- кожным зудом;
- сосудистыми звездочками на коже;
- потемнением мочи;
- покраснением ладоней;
- частыми кровотечениями;
- признаками портальной гипертензии;
- изменением пальцев.
Раком печени называется злокачественная опухоль. Чаще развиваются гепатокарцинома и холангиокарцинома. При раке в тканях печени появляются атипичные клетки, склонные к бесконтрольному делению. На поздних стадиях они разносятся по организму, образуя вторичные (метастатические) опухоли. При раке прогноз наименее благоприятный, в отличие от гепатита и цирроза.
Вероятность и этапы развития рака
Риск развития рака резко возрастает при наличии у человека гепатита B или C. У 80% больных раком в организме обнаруживается вирус гепатита. Малигнизация чаще всего развивается в течение 20 лет с момента воспаления печени. Способствуют этому несоблюдение рекомендаций врача, диеты и ведение нездорового образа жизни. Фактором риска является пожилой возраст. Рак развивается через 8-10 лет с начала цирроза.
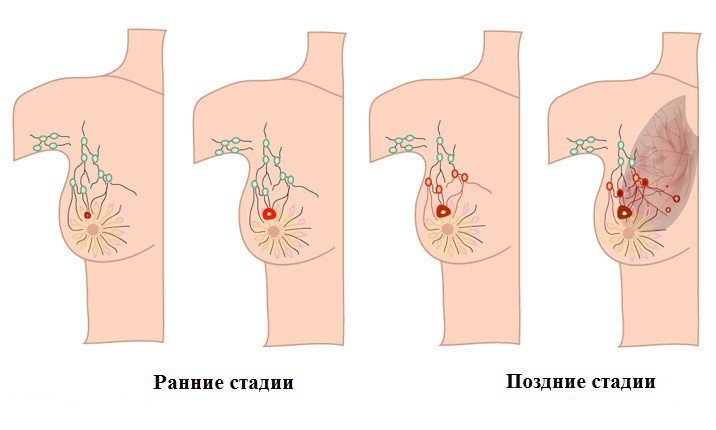
Заболевание протекает в 4 стадии:
- При раке I стадии новообразование может быть любого диаметра. Оно не затрагивает соседние органы и находится в пределах печени. Метастазы в регионарных лимфоузлах и других органах отсутствуют.
- При раке II стадии опухолей может быть несколько. Их диаметр менее 5 см. Метастазы не определяются.
- На III стадии возможно наличие нескольких новообразований. В зависимости от подстадии (A, B или C) они могут прорастать в сосуды и другие органы. Метастазы отсутствуют.
- IV стадия отличается поражением лимфатических узлов и отдаленными метастатическими очагами. Последние появляются в поджелудочной железе, легких, сальнике, костях, позвоночнике, плевре, брюшине, почках и других органах. Терапия на этой стадии малоэффективна.
Как можно выявить рак
При наличии симптомов рака следует обратиться к врачу. Чтобы обнаружить злокачественную опухоль понадобятся:
- Опрос.
- Пальпация, перкуссия и выслушивание.
- Внешний осмотр. При осмотре часто выявляется желтушность кожных покровов.
- Общий анализ крови.
- Биохимический анализ. При гепатоцеллюлярной карциноме или другой форме рака наблюдаются повышение уровня ферментов печени (трансаминаз), билирубина и щелочной фосфатазы.
- Анализ на онкомаркеры. При этой патологии повышается концентрация в крови альфа-фетопротеина.
- Коагулограмма.
![]()
- Общий анализ мочи.
- КТ и МРТ. Наиболее точные исследования. С их помощью можно определить величину, локализацию и тип опухоли, а также выявить метастатические очаги.
- Прицельная биопсия. Необходима для уточнения морфологического диагноза (гистологического типа опухоли).
- Цитологический и гистологический анализы.
- УЗИ.
- Спленопортография (контрастное исследование сосудов печени и селезенки).
- Лапароскопия.
- Сцинтиграфия.
Для выявления метастазов и оценки состояния других органов могут понадобиться ФЭГДС, ирригоскопия, рентгенография, экскреторная урография и колоноскопия.
Дифференциальная диагностика проводится с гепатитом, циррозом, доброкачественными опухолями, кистами, эхинококкозом, патологией желчного пузыря и поджелудочной железы.
Как можно уменьшить риски онкологии
Для снижения риска развития данной злокачественной патологии требуется:
- своевременно лечить заболевания печени (гепатит и цирроз);
- отказаться от употребления алкоголя;
- вести здоровый образ жизни;
- полноценно питаться;
- исключить контакт с химикатами и канцерогенными соединениями.
При выявленной опухоли следует придерживаться рекомендаций врача по лечению. В противном случае возможен неблагоприятный прогноз. Повысить длительность жизни можно посредством своевременной операции, химиотерапии или облучения.
Особенности лечения гепатита и рака
При наличии хронического вирусного гепатита B или C необходимо:
- Соблюдать диету №5. Больным нужно отказаться от соленой, жареной и жирной пищи, консервов, обогатить рацион пектином и клетчаткой, содержащимися в овощах, ягодах и фруктах.
- Отказаться от алкоголя.
- Принимать противовирусные средства и производные интерферона. Наиболее часто используются Виферон, Интрон А, Альтевир, Лайфферон, Роферон-А, Рибавирин, Ребетол и Триворин.
- Принимать желчегонные (препараты урсодезоксихолевой кислоты) и гепатопротекторы (Эссливер, Гептрал, Карсил, Гепабене, Лив-52).
Дополнительно может проводиться инфузионная терапия, назначаться ферменты, витамины, антигистаминные средства, обезболивающие и иммуномодуляторы.
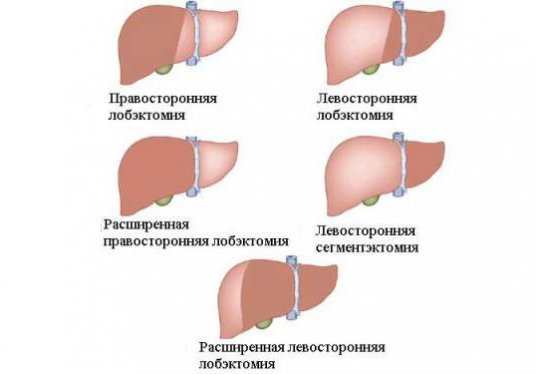
Лечение рака на фоне гепатита преимущественно хирургическое. Проводится резекция, лобэктомия (удаление доли печени) или гемигепатэктомия. Операцию часто сочетают с химиотерапией.
Возможны щадящие вмешательства (эмболизация сосудов и абляция). При эмболизации вводятся препараты, которые нарушают кровоснабжение раковой опухоли. Данный метод лечения применяется при новообразованиях величиной до 5 см.
Абляция представляет собой разрушение опухоли при помощи спирта. Возможно использование азота и радиоволн.
Эффективным методом терапии является применение противоопухолевых средств. К ним относятся 5-Фторурацил-Эбеве, Сорафениб-Натив и Нексавар. Данные лекарства используются в форме таблеток для приема внутрь и концентрата (5-Фторурацил-Эбеве) для инфузий.
Химиотерапия эффективна в комбинации с другими методами лечения. Как самостоятельный метод терапии она применяется при неоперабельных опухолях.
Лучевая терапия при печеночном раке применяется редко ввиду слабой эффективности. Дополнительно при раке могут применяться народные средства. К ним относятся настойка чистотела, болиголов, чага, прополис и овсяный отвар.
Важным аспектом лечения при раке является питание. Рекомендуется:
- не переедать;
- разделить суточный рацион на 4-6 приемов;
- обогатить рацион фруктами, овощами, злаками, зеленью и молочными продуктами;
- отказаться от шоколада и других кондитерских изделий;
- пить компоты, травяной чай, минеральную воду, настой шиповника, натуральные морсы и соки;
- отказаться от жирного мяса и рыбы, копченостей, маринадов и острой пищи.
Прогноз при данной патологии относительной неблагоприятный. После операции пятилетняя выживаемость составляет 10-20%. При неоперабельной опухоли большинство больных умирает в первые полгода.

Гепатит С — вирусное заболевание, которое поражает клетки печени. Пораженный орган покрывает рубцовая ткань, то есть образуется фиброз. Жизнь после противовирусной терапии гепатита С во многом зависит от того, насколько своевременно было начато лечение, а также от того, как прошел процесс реабилитации.
Противовирусная терапия (ПВТ) — единственное верное решение для пациента. В данной ситуации просто поддерживающая терапия не приносит желаемых результатов. Полное излечение от вируса таким методом невозможно. Поддерживающее лечение будет необходимо больному до конца дней, а вот длительность жизни в таком случае остается под вопросом. Противовирусная же терапия, специально предназначенная для лечения гепатита С, преследует цель получения устойчивого вирусологического ответа (УВО) у больного патологией. Некоторым пациентам удается добиться УВО на довольно длительный отрезок времени, другие могут достичь продолжительной ремиссии недуга.
Особенности восстановительного периода
Важный этап в жизни больного патологией — это реабилитация после ПВТ гепатита С. Заболевание наносит удар как по печени, так и по всему организму. Именно в этот период важно предотвратить развитие рецидива болезни или ее обострение.
Ближайшие полгода после лечения необходимо ограничить физическую активность, в том числе активный отдых, спортивные игры, уборку. Некоторым лицам даже прописан постельный режим на время реабилитации. Не менее важно оградить себя и от психологических перегрузок.
Размеренный образ жизни и достаточное количество сна просто необходимы пациенту на время восстановления после ПВТ.
Печень — активный участник в процессе обмена веществ. В тканях органа синтезируются белки, которые нужны для всех систем организма человека. Помимо прочего, печень выступает в роли естественного фильтра и очищает организм от токсинов, вредных веществ и шлаков. Именно поэтому в процессе выздоровления так важно следить за своим рационом и следовать диете, предписанной лечащим врачом. Рацион должны составлять те продукты, которые проще всего усваиваются, а также богаты витаминами и полезными веществами. Благодаря этому нагрузка на печень будет гораздо меньше.
Общие рекомендации в питании на период восстановления после ПВТ следующие:

Дробное питание
- достаточное потребление очищенной негазированной воды — ее количество должно быть не меньше, чем 2 л;
- полный отказ от алкогольных напитков;
- также необходимо исключить из рациона жирное, соленое, пряное, острое и жареное;
- принимать пищу следует часто (до 6 раз в сутки), но маленькими порциями;
- рацион должен состоять из круп, нежирных сортов мяса и рыбы, молочной и кисломолочной продукции, яиц.
Соблюдение здорового питания — первый шаг, который необходимо сделать на пути к успешному восстановлению печени и организма в целом. Данные рекомендации в отношении питания актуальны для всех пациентов, страдающих заболеванием печени, в том числе и во время реабилитации.
Не только во время терапии, но и в период реабилитации врачи прописывают пациенту комплекс лекарственных препаратов, которые необходимы для восстановления функционирования печени. Прием препаратов помогает поддерживать пострадавшие ткани печени, предупреждать преждевременное старение патологических клеток. Помимо этого, укрепляются клеточные мембраны, синтезируются новые клетки печени, при помощи которых орган сможет полноценно работать. Происходит отток желчи.

Витамин РР в продуктах питания
Обязательным условием для регенерации органа является прием витаминных комплексов: наиболее важны витамины С, РР, В1, В2 и В6.
Возможные осложнения после ПВТ
Наибольшая часть побочных эффектов, возникающих впоследствии лечения гепатита С, давно известна, поэтому их появление легко устранить или предвидеть. Возникновение нежелательных реакций на ПВТ зависит от нескольких факторов:

вирус гепатита c
- наличие сопутствующих заболеваний;
- возраст пациента;
- стадия гепатита С;
- активность вируса;
- состояние иммунитета у больного;
- характеристики назначенных препаратов;
- индивидуальная переносимость тех или иных компонентов лекарственных средств.
Следовательно, переносимость терапии индивидуальна. Некоторые пациенты вообще не отмечают никаких отрицательных последствий.
Появление тех или иных негативных эффектов организма, как правило, происходит неодновременно, каждый имеет свою продолжительность. Пациенты, получающие интерфероны, зачастую страдают гриппоподобным синдромом, который сопровождается головными болями, болевыми ощущениями в суставах и мышцах, состоянием озноба. У некоторых этот побочный эффект проявляется только на начальном этапе терапии, других пациентов сопровождает в течение всего времени лечения. Подобные нежелательные реакции возникают спустя несколько часов после введения инъекции. Зачастую последующие введения препарата переносятся легче, чем предыдущие.

Апатия
Больные гепатитом С могут страдать и психологическими расстройствами: например, депрессивными состояниями, чрезмерной раздражительностью, тревожными состояниями, апатией, лабильностью. Подобная эмоциональная нестабильность возможна как проявление на фоне самого заболевания печени, так и как вследствие перенесенной ПВТ. Лицам, страдающим эмоциональными расстройствами, как правило, назначаются седативные средства, антидепрессанты или транквилизаторы, а также успокоительные чаи. Нередко могут понадобиться наблюдение и лечение у психотерапевта.
Пациентам, подверженным противовирусной терапии, необходима регулярная сдача крови на общеклинический анализ. Это объясняется тем, что препараты, назначаемые для ПВТ, нередко вызывают изменения в химическом составе крови (тромбоцитопения, лейкоцитопения, анемия). Как правило, такие изменения незначительны, однако случаются ситуации, когда необходима отмена препарата либо снижение его дозировки. Следить за состоянием крови крайне желательно: таким образом можно предупредить развитие возможных осложнений.
Перед началом противовирусной терапии необходимо сдать анализ на гормональный статус больного в целях выявления наличия возможных патологий, так как интерфероны в составе ПВТ могут вызвать нарушения в функционировании щитовидной железы. Повторять такой анализ придется каждые 3 месяца (на время ПВТ). В случае возникновения патологий щитовидной железы лечение противовирусными лекарственными средствами продолжается, но уже с участием эндокринолога.
Помимо прочего, ПВТ может сопровождаться сухостью кожных покровов и зудом. Больному назначаются гидрокортизоновая мазь и антигистаминные препараты. Таким пациентам врачи советуют не принимать горячие ванны — лучше отдать предпочтение теплой воде комнатной температуры, а также пить больше воды.
Пациентам, у которых во время противовирусной терапии истончаются и выпадают волосы, противопоказано использовать химические составы для волос, в том числе окрашивание. Также следует ограничить использование фена. Возможно развитие очагового облысения. Как правило, по окончании терапии волосы восстанавливаются.
Также встречаются такие побочные реакции, как тошнота, метеоризм, болевые ощущения в области живота, эректильная дисфункция и металлический привкус во рту.
Профилактика осложнений
У лиц, переживших вирусный гепатит С, иммунитет не вырабатывает антитела к недугу. Соответственно, риск заболевания достаточно высок. Только соблюдение всех мер профилактики сможет максимально обезопасить человека от повторного заражения вирусным гепатитом.

Средства личной гигиены
В состав профилактики входят следующие рекомендации:
- использование индивидуальных средств личной гигиены (зубные щетки, бритвенные принадлежности, инструменты для маникюра, расчески, мочалки);
- посещение только проверенных косметологических салонов и стоматологий. Важно самостоятельно следить за тем, что специалист использует в работе только стерильные одноразовые инструменты;
- первые в риске заражения — лица, ведущие беспорядочные сексуальные связи и наркоманы, заражающиеся зачастую при использовании одного и того же шприца;
- женщина, перенесшая вирус гепатита С, при планировании беременности должна пройти тщательное обследование и сдать анализ крови на наличие антител к вирусу;
- даже вылечившись, пациент должен проходить регулярные обследования у специалистов, а также отказаться от сдачи любого донорского материала (спермы, крови, тканей, органов).
![]()
Лечение гепатита С при помощи противовирусной терапии может сопровождаться побочными действиями и является довольно дорогостоящим мероприятием. Однако множеству пациентов удается излечиться и продолжить полноценную счастливую и долгую жизнь. Три главных сопутствующих успеха в лечении:
- профессионализм лечащего врача;
- правильно подобранный комплекс лекарственных препаратов;
- положительный настрой самого пациента.
Читайте также:




