Вирус папилломы человека лейкоплакия

По теме "Заболевания шейки матки" разберем следующие фоновые заболевания шейки матки:
Полипы шейки матки
Это соединительнотканные выросты, которые возникают в результате очаговой пролиферации (излишнего нарастания) клеток эндоцервикса (шеечного канала). Эти выросты могут быть единичными или множественными, выступают в просвет шеечного канала или за его пределы, свисая во влагалище. Размеры их как правило небольшие (от 2 до 40 мм в диаметре), округлой или овальной формы с гладкой поверхностью, свисают во в влагалище на тонкой ножке, но встречаются полипы и на широком основании.

Полипы подразделяются на:
Эпидермизирующие (эпидермизация многослойным плоским эпителием)
В зависимости от гистологического строения различают:
Диагностика полипов возможна при обычном осмотре на зеркалах (если они свисают из шеечного канала во влагалище), но иногда очень мелкие полипы можно увидеть только при кольпоскопическом исследовании.
Причины чаще всего связаны с хроническими вялотекущими воспалениями в цервикальном канале (цервициты), а потому необходимо при обнаружении полипов проводить исследования на заболевания передающиеся половым путем (хламидиоз, уреаплазмоз, микоплазмоз, трихомониаз, различные вирусы). Иногда полипы возникают на фоне гормонального дисбаланса, и это требует гормонального обследования и коррекции.
Всегда хирургическое. Заключается в удалении полипа и коагуляции или криообработки ложа полипа. Весь удаленный материал отправляется на гистологическое исследование для подтверждения его доброкачественности, а иногда и злокачественности.
Папиллома
Папиллома относится также к фоновым заболеваниям шейки матки и характеризуется очаговым разрастаниям стромы и многослойного плоского эпителия (покрывает наружную часть шейки матки) с его ороговением. Вызывают образование папиллом вирусы папилломы человека. Макроскопически, т.е. невооруженным взглядом, классическая папиллома определяется в виде бородавчатого разрастания розового и белесоватого цвета, которые могут быть в виде:
Папилломы можно видеть при простом осмотре невооруженным глазом или при проведении простой или расширенной кольпоскопии. При взятии мазка на цитологию с шейки матки могут обнаруживаться койлоциты – клетки видоспецифичные для вируса папилломы человека.

Папилломы шейки матки удаляются хирургическим путем. Удаленная ткань направляется на гистологическое исследование, для подтверждения ее доброкачественности. Одновременно проводится обследование для типирования вируса (16, 18 типы относятся к высокоонкогенным, т.е. вызывающим рак шейки матки) и назначается неспецифическая противовирусная терапия.
Лейкоплакия шейки матки
Это патологический процесс, основу которого составляют нарушения функции многослойного плоского эпителия (покрывает наружную часть шейки матки). Происходит нарушение процессов гликогенообразования и возникает ороговение (гиперкератоз, утолщение). Ороговение плоского эпителия возникает в результате повышенной функциональной активности эпителиальных клеток, которая в норме отсутствует.
Можно выделить две большие группы:
– эндогенные (т.е. внутренние) – это и нарушения гормонального фона, и изменения в иммунном статусе;
– экзогенные (т.е. внешние) – в первую очередь это инфекционные, а также травмы шейки матки во время родов, абортов, когда происходит деформация цервикального (шеечного) канала. В норме он имеет веретенообразную форму, которая позволяет хорошо удерживать в канале слизистую пробку, обладающую бактерицидными свойствами. При травме шейки матки цервикальный канал теряет обычную форму, наружный зев расширяется и шеечная слизь не удерживается в канале.
К более выраженным деформациям шейки матки относится эктропион. Это состояние характеризуется выворотом слизистой оболочки шеечного канала, которое является следствием плохо восстановленной родовой травмы шейки матки. При изучении микрофлоры влагалища, цервикального канала очень часто встречается патогенная (т.е. вызывающая воспаление) флора, которую в норме обеззараживает слизистая пробка шеечного канала.
Таким образом, исследователи сделали вывод, что возникновению лейкоплакии предшествует длительный хронический воспалительный процесс, поддерживающийся нарушением анатомического строения шейки матки.
Невооруженным глазом (макроскопически) лейкоплакия смотрится в виде белых пятен, бляшек с перламутровым блеском различной степени выраженности. Форма и размер пятен самые разнообразные, границы преимущественно четкие, извилистые, но могут быть и стертые.
Другой метод диагностики лейкоплакии – это кольпоскопический, который с еще большей долей уверенности позволяет определить лейкоплакию, особенно ее рельеф, который может быть гладким или возвышаться на фоне неизмененного плоского эпителия.
И третьим, обязательным, методом диагностики данного заболевания является биопсия шейки матки с последующим гистологическим исследованием. Дело в том, что при гистологическом исследовании обнаруживаются не только признаки лейкоплакии (пролиферация многослойного плоского эпителия, неравномерное утолщение промежуточных клеток, акантоз, гиперкератоз, инфильтрация стромы лимфоцитами), но и хронический цервицит, дисплазии (предрак) различной степени и даже преинвазивный рак. Исходя из этих соображений, можно выделить лейкоплакию простую, которую можно относить к фоновым заболеваниям, и лейкоплакию с атипизмом, которая будет относиться уже к предраковым состояниям.
Поэтому с позиций онкологической настороженности, независимо от того, как лейкоплакия выглядит при кольпоскопическом исследовании, необходимо производить биопсию.
В настоящее время все специалисты пришли к единому мнению, что лейкоплакию лечат только деструктивными методами, к которым относятся электро- и радиоволновая коагуляция, криотерапия, лазерная вапоризация. Иногда из-за значительной деформации шейки матки старыми разрывами, даже после хирургических деструктивных методик, лейкоплакия возникает повторно. В таких случаях проводятся пластические операции на шейке, позволяющие восстановить ее анатомическую форму, т.е. устранить фон, который поддерживает длительное вялотекущее течение инфекции, а значит возможность появления лейкоплакии.
Остались вопросы? Задайте их гинекологу.
При подготовке материала использовалась следующая литература:
Прилепская В.Н. Поликлиническая гинекология.
Прилепская В.Н. Заболевания шейки матки, влагалища и вульвы.
Русакевич П.С. Заболевания шейки матки.
Стрижаков А.Н. Давыдов А.И. Белоцерковцева Л.Д. Клиническая кольпоскопия.
Краснопольский В.И. Патология влагалища и шейки матки.
Лейкоплакия — это патологический процесс, характеризующийся утолщением и ороговением многослойного плоского эпителия, в результате чего на слизистой шейки матки появляются белесые пятна и бляшки.

Лейкоплакия может возникнуть на слизистой шейки матки, влагалища и вульвы. Все эти слизистые выстланы многослойным плоским эпителием, который в нормальных условиях не ороговевает.
Лейкоплакия шейки матки не является болезнью как таковой — это только симптом, истинный же характер патологии может быть установлен только после биопсии.
Гиперкератоз эпителия чаще всего развивается вследствие воспалительных изменений, однако в 10% случаев за лейкоплакией может скрываться дисплазия эпителия , в 1% случаев — рак . Поэтому взятие материала на гистологическое исследование обязательно в данном случае.
| Раздражение и травмы | Любые раздражители, как химические так и физические, приводят к утолщению эпителиального пласта и усилению выработки кератина. Очень часто лейкоплакия связана с опущением органов малого таза и выпадением матки у пожилых женщин. Нередко травмирование слизистой при половом акте. |
| Дисгормональные изменения | Избыток эстрогенов стимулирует рост клеток и соответственно их ороговение. |
| Воспалительные заболевания | Самая частая причина лейкоплакии шейки матки — вирус папилломы человека и генитальный герпес. Микоплазмы и хламидии также могут приводить к кератозу. |
| Дисплазия и плоскоклеточный рак | Это самые неблагоприятные состояния, связанные с гиперкератозом. Вся диагностика должна быть направлена на их исключение. |
При исследовании биопсийного материала лейкоплакия шейки матки проявляется пролиферацией и гиперкератозом многослойного плоского эпителия. Слой ороговевающих клеток плотно спаян с подлежащими клетками плоского эпителия — это отличает лейкоплакию от кандидоза. При кандидозе белесые наложения легко снимаются и часто сами выделяются в виде творожистых масс.

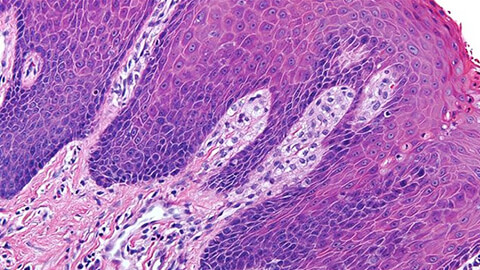
Нормальный многослойный плоский эпителий и эпителий с гиперкератозом (лейкоплакией)
На фото можно видеть фрагмент слизистой шейки матки в норме и при лейкоплакии. Справа, поверхностный слой плоского эпителия представлен резко уплощенными клетками с обилием кератина — это гиперкератоз. Начальная стадия кератоза носит название паракератоз , а ороговение отдельных клеток — дискератоз.
В большинстве случаев лейкоплакия шейки матки протекает бессимптомно. Женщина узнает о наличии каких либо наложений от гинеколога во время профилактического исследования. Выделения из влагалища, зуд и боли во время полового акта возможны при присоединении бактериальной инфекции. После осмотра в зеркалах проводится кольпоскопия с использованием проб : с раствором йода (отрицательна) и уксусной кислотой (положительна).
Обычно лечение лейкоплакии шейки матки сочетается с диагностической целью. Гинеколог часто удаляет сразу всю пораженную слизистую и направляет ее на исследование. Методы удаления обычно сводятся к криодеструкции, электрокоагуляции и лазерной вапоризации. Перед хирургическим вмешательством женщина должна пройти цитологическое и бактериологическое исследования мазков, по показаниям назначается профилактическая антибактериальная терапия. Если по результатам биопсии выявлена дисплазия тяжелой степени, может потребоваться конизация шейки матки. В большинстве случаев прогноз благоприятный. В первую очередь для предотвращения рецидивов заболевания необходимо устранить вызывающие факторы, без этого адекватное лечение попросту не возможно.

Поверхность нашего тела, каждого органа и полости выстилает эпителий — слой клеток, защищающий ткани организма от внешнего воздействия. Эпителий кожи, отслужив свой срок, отмирает, собирается в ороговевшие чешуйки и отпадает.
При этом эпителий, выстилающий слизистую оболочку внутренних органов, таким свойством обладать не должен. Однако иногда, по необъяснимым пока причинам, он начинает образовывать ороговевший слой. Новообразование вмешивается в работу органа, причиняет неудобство, а самое опасное — в 20% случаев на месте аномального разрастания образуется злокачественная опухоль.
Ороговевший слой плоского эпителия, расположенный в нетипичном для него месте, называют лейкоплакией. Шейка матки — одна из наиболее распространенных локализаций этой патологии.
Причины появления лейкоплакии шейки матки
Среди множества причин, которые могут запустить развитие патологического процесса, можно выделить три главные группы:
- Инфекционные и воспалительные болезни женских половых органов. Недуги, имеющие склонность к рецидивам, истощают ткани плоского эпителия и подрывают иммунитет. В 50% случаев возникновению лейкоплакии шейки предшествуют воспалительные процессы в матке и придатках, вирус папилломы человека, половые инфекции.
- Гормональная дисфункция. Повышенная выработка эстрогенов нарушает обменные процессы в многослойном эпителии женских половых органов. Таким образом, у женщин с нарушением менструального цикла, лейкоплакия шейки матки встречается на 10% чаще, чем у тех, чей менструальный ритм постоянен.
- Травмы слизистой оболочки шейки матки. Это могут быть аборты, частые роды, последствия хирургического вмешательства, использования барьерных контрацептивов или половые акты, проведенные с применением физической силы. Микротравмы возникают даже при неправильном использовании гигиенических тампонов. Если микроповреждения восстанавливаются некорректно, это формирует псевдоэрозии. На фоне которых впоследствии и развивается лейкоплакия.
Также возникновению лейкоплакии способствуют системные заболевания. Например, аутоиммунные или эндокринные патологии (в частности, сахарный диабет).
Симптомы лейкоплакии шейки матки
Лейкоплакия не болит, а доставляет лишь некоторые неудобства. Симптомы и признаки лейкоплакии шейки матки, как правило, не выражены. Женщины не связывают появление обильных и неприятно пахнущих белей, кровянистых выделений после полового акта с возможной лейкоплакией. Более того, большинство даже не догадывается о существовании такого заболевания. Чаще всего лейкоплакию шейки матки врач выявляет случайно, при очередном гинекологическом осмотре.
По своему строению заболевание может быть:
Симптомы, указывающие на перерождение лейкоплакии в рак
Простая лейкоплакия шейки матки в запущенных случаях может перерождаться онкологическую опухоль. О начале процесса свидетельствуют:
- быстро увеличивающиеся размеры участка лейкоплакии;
- на шейке матки появляются эрозии или уплотнения;
- на пораженном участке появляются язвы, сосочки или бородавки.
Эти симптомы женщина не может обнаружить самостоятельно. Поэтому важно регулярно проходить осмотры у опытного врача.
Диагностика
Лейкоплакия шейки матки хорошо видна при обычном осмотре в гинекологическом кресле. Разросшиеся клетки плоского эпителия представляют собой белые, отчетливо различимые пятна.
Задача врача — определить вид и размеры поражения шейки матки. А также оценить возможность их перерождения в раковую опухоль.
Для этого пациентке нужно будет дать следующие анализы:
- Общий анализ крови и мочи. Так врач установит, имеются ли воспалительные заболевания мочеполовой системы.
- Биохимический анализ крови. Повышенные показатели сахара или белка указывают на нарушение обмена веществ и гормональный дисбаланс;
- Анализ крови на гормоны. Эти данные укажут на характер цикла овуляции и длительность месячных;
- Анализ крови на онкомаркеры и скрытые инфекции;
- Бактериологический анализ мазка из шейки матки. Необходим для оценки состояния микрофлоры.
- Биопсию пораженных тканей и их гистологический анализ. Так будут обнаружены атипичные или раковые клетки — если таковые имеются.
Кроме того, гинеколог проведет кольпоскопическое обследование шейки матки, а врач УЗИ изучит строение и форму органов малого таза и возможные очаги воспалительного процесса.
Лечение лейкоплакии шейки матки
В 99% лейкоплакия полностью излечивается. Если в дальнейшем женщина устранит все факторы риска — заболевание никогда не вернется. Но когда внимание к собственному здоровью недостаточно, лейкоплакия может дать рецидив. По статистике, в 15% случаев, она перерождается в злокачественную опухоль.
Простую лейкоплакию лечит врач-гинеколог, при этом его цель — устранить фоновые заболевания и ликвидировать патологическое разрастание шеечного эпителия.
Если при обследовании выявлены атипичные клетки, лечение проведет гинеколог-онколог. Ему необходимо полностью устранить очаги заболевания.
Для лекарственной терапии применяют:
- антибиотики — в случае сопутствующих половых инфекций или воспалений;
- противовирусные средства, если заболевание отягощено вирусом герпеса или папилломы;
- иммуномодуляторы из группы интерферонов и биологические добавки. Они повышают защитные силы организма.
А вот применять народные средства, масла и самодельные примочки опасно. Они могут усилить кератоз, это спровоцирует появление атипичных клеток.
В случае, если лейкоплакию нужно удалить хирургически, врач будет выбирать из следующих методов:
- Криодеструкция. Лечение жидким азотом. Процедура безболезненна и не оставляет рубцов.
- Лазерная терапия. Дорогостоящий, но очень эффективный метод. Обработка узконаправленным пучком лазера безболезненна, бесконтактна и защищает от инфицирования.
- Лечение радиоволнами. Бесконтактный и безболезненный метод, место поражения обрабатывается радиоволнами определенной частоты.
- Химическая обработка раствором кислот. Процедура безболезненна, но эффективна только при поверхностной лейкоплакии.
После того, как закончится лечение простой лейкоплакии шейки матки, а также более сложных форм, пациентка каждые полгода должна проходить кольпоскопию, сдавать мазок на онкоцитологию и инфекцию, которая спровоцировала патологию. Если на протяжении двух лет заболевание не возобновилось, женщина считается излечившейся.
Как протекает беременность при лейкоплакии
Лейкоплакия никак не препятствует наступлению беременности. Наличие утолщенных клеток шейки матки также ничем не может повредить развитию плода. А вот организм матери во время беременности подвергается серьезной опасности — изменения гормонального фона могут повлечь перерождение лейкоплакии в злокачественную опухоль.
Поэтому прежде чем планировать беременность, важно вылечить заболевание.
Если оно было обнаружено во время вынашивания ребенка, лечение будет начато после родов. Лейкоплакия не мешает естественному родовому процессу. И только в редких случаях особенно интенсивного разрастания рогового слоя будет проведено кесарево сечение.
Профилактика лейкоплакии
Лейкоплакия шейки матки является опасной патологией. Ее лечение — продолжительный и сложный процесс. Поэтому важно соблюдать меры профилактики и обезопасить себя от появления патологии:
- защищать себя от заражения половыми инфекциями;
- избегать незащищенного полового контакта;
- вовремя корректировать гормональные нарушения;
- регулярно проходить обследования у гинеколога;
- избегать абортов;
- вовремя приступать к лечению воспалений и инфекций репродуктивной системы.
Методика доктора Герасимовой Ольги Павловны
Лейкоплакия шейки матки – это поражение ее слизистой оболочки, при котором верхний слой тканей утолщается (гипертрофируется), происходит ороговение. Причины заболевания: нарушение гормонального баланса, воспалительные заболевания, травмы шейки матки.
Приблизительно в трети случаев лейкоплакия трансформируется в злокачественное новообразование (рак).
Участки с ороговевшим эпителием могут быть и единичными, и множественными.
Гистологически лейкоплакия подразделяется на простую (в этом случае в самом глубоком (базальном) слое не происходят изменения) и пролиферативную (она склонна к разрастанию). В злокачественное новообразование перерождается пролиферативная лейкоплакия.
Существует две группы причин возникновения лейкоплакии.
Факторы, действующие внутри организма (эндогенные):
- Сбои в секреции гормонов;
- Сбои работы иммунной системы.
Факторы, которые действуют извне (экзогенные):
- Физическое, химическое либо травматическое действие на шейку матки в анамнезе.
Предрасполагающие факторы:
- раннее начало половой жизни;
- беспорядочные половые связи;
- хронические либо острые болезни репродуктивной системы в анамнезе (сальпингоофорит, эндометрит, которые могут спровоцировать гормональный дисбаланс);
- ЗППП (медики считают вероятной роль вируса папилломы человека в возникновении лейкоплакии);
- сниженный иммунитет;
- нарушение функции яичников;
- травмы шейки матки при родах либо абортах;
- лечение болезней шейки матки посредством мазей, вызывающих разрастание эпителия (шиповниковое и облепиховое масло);
- нарушение нормальной флоры влагалища;
- сбои месячного цикла;
- заболевания эндокринной системы.
Лейкоплакия чаще всего никак себя не проявляет и, как правило, ее выявляют во время профилактического гинекологического осмотра.
Только примерно у трети женщин могут появляться выделения с кровью или сильные боли. Визуально простая лейкоплакия обладает четкими контурами и проявляется в виде глыбчатых бляшек либо тонкой пленки белого цвета. Такую пленку можно с легкостью снять, под ней видны не кровоточащие розовые участки, которые блестят.
При кольпоскопии пролиферирующая лейкоплакия выглядит бугристым белым участком.
У некоторых пациенток участки лейкоплакии обладают серо-перламутровым, молочно-желтым либо желтоватым цветом. Контуры участка могут быть как ровными, так и нечеткими. Иногда на очаге лейкоплакии можно увидеть небольшие и глубокие трещинки.
Лейкоплакия может развиваться и в канале шейки матки, а в отдельных случаях – и на слизистой влагалища.
Дифференциальная диагностика лейкоплакии проводится с эрозией шейки матки м кандидозным кольпитом (воспалением слизистой влагалища).
Для уточнения диагноза лейкоплакии необходимо детально узнать у пациентки жалобы, собрать анамнез, а также изучить клинические проявления болезни.
Кольпоскопия - во время ее проведения применяются диагностические пробы. К примеру, шейка матки обрабатывается раствором Люголя (проба Шиллера) – участки лейкоплакии не приобретают коричневую окраску.
Цитологическое исследование мазка - с его помощью обнаруживаются атипичные клетки в очаге, где протекают патологические процессы.
Гистологическое исследование - во время кольпоскопии иссекают кусочек ткани из очага поражения.
Диагностическое выскабливание цервикального канала.
Помимо этого, необходимо микроскопически изучить влагалищные мазки, а также сдать анализы на ЗППП.
Разные болезни могут иметь одинаковые признаки, а заболевание может протекать вовсе не так, как описано в интернете. Не занимайтесь самолечением – обратитесь к врачу!
Лейкоплакию лечит акушер-гинеколог. Применяются те же способы, что и при лечении болезней шейки матки:
Диатермокоагуляция
Данный способ используется во многих случаях, несмотря на большое количество недостатков. Участки, в которых возникли изменения, прижигают электротоком. Когда очаг заживает, может возникнуть кровотечение из-за отторжения струпа.
Химическая коагуляция
Патологические очаги прижигают при помощи веществ, имеющих в составе различные кислоту. В частности, используется солковагин. Этот способ обладает недостаточной эффективностью из-за нередких рецидивов и травматичности.
Криодеструкция
На участки лейкоплакии воздействуют низкими температуры, в результате чего наступает омертвение патологических очагов. Этот способ безболезненный и не приводит к рубцеванию шейки матки.
Лазерокоагуляция
Очаги заболевания обрабатываются СО2-лазером. Этот способ дорогой, однако бесконтактный, безболезненный, не вызывает образования рубцов.
Радиоволновая хирургия
Участки лейкоплакии коагулируют на 5-7 день менструального цикла. После лечения нужно воздержаться от половой жизни и не принимать ванну.
Если лейкоплакию не лечить, то она трансформируется вначале в предраковое состояние (дисплазию шейки), а позже – в рак.
Если лечить лейкоплакию своевременно и качественно (в особенности, это касается простой формы), то прогноз заболевания – благоприятный. Однако, в отдельных случаях лейкоплакия может давать рецидив.
Фотодинамическая терапия (ФДТ) — современный метод лечения лейкоплакии.
Терапия основана на действии светового излучения низкой интенсивности и специального препарата-проводника — фотодитазина.
Фотодитазин накапливается в поврежденных тканях шейки матки, а затем под воздействием света разрушает больные клетки. Здоровые клетки при этом остаются нетронутыми.
Помимо этого, ФД-терапия стимулирует выработку иммунитета и почти полностью уничтожает болезнетворные вирусы, что снижает вероятность повторного развития болезни.
ФДТ проводится в амбулаторных условиях и не требует хирургического вмешательства, полностью сохраняет целостность и работоспособность шейки матки, не оставляет шрамов и рубцов. Таким образом, ФД-терапия сегодня является наиболее щадящим и бережным методом лечения лейкоплакии, абсолютно безопасным для женского репродуктивного здоровья.
Классическое хирургическое вмешательство (конизация шейки матки)
Радиоволновая хирургия (Сургитрон)
Фотодинамическая терапия
Высокий травматизм - удаление большого участка шейки матки
Минимальный травматизм - поражение как больных, так и здоровых клеток шейки матки
Возможность осложнений в ходе операции (например, кровотечений)
Возможность небольших осложнений в ходе операции (например, кровотечений)
Исключена возможность осложнений
Болезненный метод, требуется наркоз
Минимально болезненный метод
Остаются серьезные рубцы, могут возникнуть проблемы с зачатием
Остаются рубцы, есть риск возникновения проблем в зачатием
Рубцы не остаются
Небезопасно для женщин, планирующих беременность, есть высокий риск развития бесплодия
Небезопасно для женщин, планирующих беременность, есть риск развития бесплодия
Безопасно для нерожавших женщин
Есть риск повторного развития болезни, так как причина - ВПЧ - остается и требуется дополнительное лечение
Есть риск повторного развития болезни, так как причина - ВПЧ - остается и требуется дополнительное лечение
Нет риска повторного развития болезни, так как вирус ВПЧ разрушается под действием фотодинамической терапии
70 дней - средний период восстановления и заживления. Необходимо отложить зачатие.
70 дней - средний период восстановления и заживления. Необходимо отложить зачатие.
35 дней - средний период восстановления и заживления. Возможность самостоятельного зачатия в следующем цикле или с помощью ЭКО
Процедура занимает несколько часов
Процедура занимает несколько часов
Процедура занимает 15-30 минут
| Высокий травматизм - удаление большого участка шейки матки |
| Возможность осложнений в ходе операции (например, кровотечений) |
| Болезненный метод, требуется наркоз |
| Остаются серьезные рубцы, могут возникнуть проблемы с зачатием |
| Небезопасно для женщин, планирующих беременность, есть высокий риск развития бесплодия |
| Есть риск повторного развития болезни, так как причина - ВПЧ - остается и требуется дополнительное лечение |
| Долгий период восстановления и заживления. Необходимо отложить зачатие |
| Процедура занимает несколько часов |
Минимальный травматизм - поражение как больных, так и здоровых клеток шейки матки
Возможность небольших осложнений в ходе операции (например, кровотечений)
Минимально болезненный метод
Остаются рубцы, есть риск возникновения проблем в зачатием
Небезопасно для женщин, планирующих беременность, есть риск развития бесплодия
Есть риск повторного развития болезни, так как причина - ВПЧ - остается и требуется дополнительное лечение
Умеренный период восстановления и заживления. Необходимо отложить зачатие.
Процедура занимает несколько часов
Исключена возможность осложнений
Рубцы не остаются
Безопасно для нерожавших женщин
Нет риска повторного развития болезни, так как вирус ВПЧ разрушается под действием фотодинамической терапии
Быстрое восстановление. Возможность самостоятельного зачатия в следующем цикле или с помощью ЭКО
Процедура занимает 15-30 минут
Результаты лечения методом ФДТ
Дисплазия I и II степени, ВПЧ 16 и 18 типа
Возраст: 23 года
Жалобы при обращении: продолжительное безуспешное лечение вируса ВПЧ в течение 12 месяцев
Диагноз: дисплазия шейки матки I/II степени, носительство ВПЧ 16 и 18 типа (кол-во 10х7 степени)
Лечение: назначена процедура фотодинамической терапии шейки матки
Результат: через 35 дней после процедуры - полное восстановление тканей шейки матки. Полное уничтожение вируса ВПЧ 16 типа. ВПЧ 18 типа снижен до 10х2 степени.

До: дисплазия 1/2 степени 
Через 35 дней: выздоровление
Дисплазия II степени, ВПЧ 16 типа, эндометриоз
Жалобы при обращении: обильные менструации больше года, слабость, головокружение, выпадение волос, ломкость ногтей
Диагноз: ВПЧ 16 типа, дисплазия шейки матки II степени
Лечение: назначена процедура фотодинамической терапии эндометрия и шейки матки с внутривенным введением фотодитазина
Результат: через 60 дней после процедуры - Шейка матки при осмотре чистая, произошло полное восстановление кожного слоя. Снижение ВПЧ на 90%. Признаков дисплазии нет.

До: дисплазия 2 степени 
Через 60 дней: выздоровление
О докторе

Герасимова Ольга Павловна
Кандидат медицинских наук, акушер-гинеколог, гинеколог-эндокринолог, хирург. Признана одним из лучших врачей России в области репродуктивной гинекологии. Специализируется на лечении заболеваний женской репродуктивной функции и удалении доброкачественных новообразований в гинекологии. Доктор использует в своей работе новейшие методики лазерного лечения гинекологических заболеваний.
Ведущий ученый Научно-образовательного центра "Биомед" МГУ им. М.В. Ломоносова. Составитель руководства по лечению невынашивания беременности для Минздрава Российской Федерации.
Отзывы пациентов доктора Герасимовой Ольги Павловны

Мы с мужем прошли долгий путь к долгожданной встрече с нашей крохой. И нам помог прекрасный врач Ольга Павловна. Первая беременность была прервана по медицинским показаниям. Вторая была замершая беременность, как оказалось после исследований, по причине врачебной ошибки, врач гинеколог в местной поликлинике отменила препарат "дюфастон" на 7 недели беременности. чего нельзя было делать. После мне рекомендовали Герасимову Ольгу Павловну. Некоторое время мы готовились, после чего наступила беременность. Беременность протекала сложно, несколько раз болела гриппом. Постоянно были на связи с Ольгой Павловной. Проходили необходимые обследования и лечение. И в январе 2017 у нас родилась прекрасная наша доченька, 3,400 кг 8-9 по Апгару))

Добрый день! Хочу выразить огромнейшую благодарность Герасимовой Ольге Павловне. Мы с мужем 4 года безрезультатно пытались забеременнеть.. к кому только не обращались.. тратили безумные деньги на,как оказалось,неэффективные процедуры и препараты.. и уже когда мы практически отчаялись и смирились с тем,что малыша у нас не будет,одна знакомая посоветовала обратиться к Ольге Павловне,не забыв упомянуть,что она Врач от Бога! Попав к Рльге Павловне в середине февраля,в начале мая мы уже знали,что мы счастливые юудущие родители. Беременность я решила вести само собой у Ольги Павловны. Благодаря четкому контролю и своевременному назначению препаратов,беременность прошла просто идеально. Без сохранений,угроз и даже токсикоза. Сейчас,я счастливая Мама 10ти месячного Митюши! Я от всего сердца благодарна за это Ольге Павловне. Только благодаря ей с нами пооизошло это Чудо. Когда мы решимся родить Мите сестренку,я не секунды не сомневаясь,обращусь только в Арбатклиник! Спасибо Вам за теплое отношение! За внимание,участливость и прнимание.
Задать вопросы или записаться на консультацию к доктору Вы можете по телефону +7 495 727-35-50.
«Хотите быстро разобраться в своей проблеме без походов в медицинские центры? Напишите мне личное сообщение - я внимательно изучу Ваши жалобы и дам свои рекомендации. Подробно расскажите, что вас беспокоит. Укажите свой возраст и симптомы, либо опишите поставленный вам диагноз.
После внимательного изучения вашей проблемы, я направлю вам либо персональный подробный ответ, либо письмо с уточняющими вопросами. В любом случае я постараюсь вам помочь и оправдать ваше доверие - оно является для меня наивысшей ценностью.
Расскажите, что вас беспокоит и я постараюсь вам помочь.
Читайте также:


