Антигистаминные препараты после операции на грыже
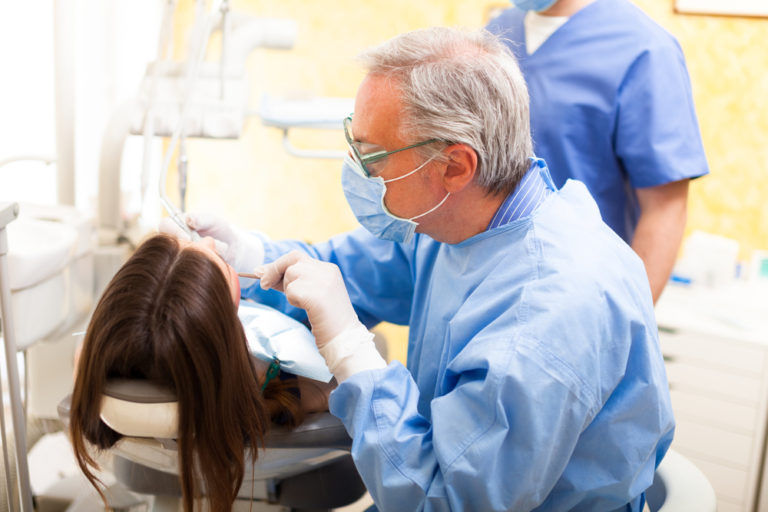
Атрофия костной ткани в области альвеолярных отростков верхней и нижней челюстей – достаточно частое явление среди стоматологических пациентов. Особенно часто подобная проблема развивается у людей с отсутствующими зубами (одними или несколькими). Заниматься лечением проблемы необходимо как можно скорее, так как она постоянно прогрессирует и не позволяет выполнить ряд оперативных вмешательств на зубах, в частности дентальную имплантацию.
Резорбция кости сопровождается общим ухудшением здоровья человека, так как страдает жевательная функция, а значит пищеварительная система. Кроме того, данное явление провоцирует обвисание кожи, деформацию мимических мышц и потерю симметрии лица. В запущенных ситуациях у пациентов страдают речь и даже дыхательная функция. Устранение атрофических явлений в альвеолярных гребнях производится с помощью костнопластических операций. В таких хирургических вмешательствах важное значение имеет восстановительный период, неправильное ведение которого приводит к аннуляции результатов лечения.
Общая информация о костной пластике
Костная пластика представляет собой распространенную в стоматологии операцию по восстановлению объема костной ткани челюстей. Данное хирургическое вмешательство позволяет максимально физиологическим путем восстановить зубной ряд пациента путем дентальной имплантации (она проводится вместе с костной пластикой или после нее). Такое лечение имеет множество преимуществ перед установкой съемных протезов, в том числе эстетичность улыбки и правильное распределение жевательных нагрузок.
Существует несколько костнопластических методик:
- Расщепление альвеолярного гребня (трансплантат погружается в губчатую часть кости, где быстро и полноценно приживается);
- Подсадка костного блока (приживление происходит чуть хуже, так как трансплантат фиксируется с той стороны кости, где практически нет сосудов, поэтому целесообразно использовать собственные ткани пациента);
- Направленная тканевая регенерация (методика, при которой используется очень качественный трансплантат, а положительный результат гарантируется фиксацией коллагеновой защитной мембраны);
- Синус лифтинг (операция на верхней челюсти, при которой задействуется дно гайморовой пазухи).
Стоматолог выбирает подходящую технику восстановления кости самостоятельно. Но какую бы методику он ни выбрал, восстановление после оперативного вмешательства будет одинаковым везде. Пациент не должен забывать, что сама процедура – это еще не 100 % результат. Не менее важное значение имеет выполнение всех назначений стоматолога, в том числе приема лекарственных средств после костной пластики и синус лифтинга (самая частая процедура восстановления кости).
Что такое синус лифтинг?
Одной из самых современных и безопасных операций по коррекции костной ткани в альвеолярных отростках является синус лифтинг. Он представляет собой хирургическое вмешательство на верхней челюсти, в процессе которого приподнимается дно верхнечелюстного синуса, а в образовавшуюся полость пускают костнопластический материал. Реабилитация после такой операции предполагает длительное соблюдение определенных правил и прием медикаментов, к чему пациент должен быть готов.

Синус лифтинг может быть открытым и закрытым. Первый предполагает коррекцию больших объемов альвеолярного гребня, а второй позволяет провести одномоментную имплантацию искусственных корней. Техники проведения синус лифтинга постоянно модифицируются, поэтому пациенты могут быть уверены в безопасность хирургического вмешательства.
Реабилитация после операции
Восстановительный период после костной пластики и синус лифтинга включает в себя множество нюансов и составляющих. Важное значение имеют контрольные походы к стоматологу, который будет оценивать динамику реабилитации и корректировать ее. Кроме того, врач смотрит на состояние трансплантата и его приживаемость с помощью инструментальных исследований.
Рекомендации в восстановительном периоде бывают общими и специфическими для полости рта. К общей схеме поведения после операции относятся следующие принципы:
- Отказ от табакокурения;
- Ограничение физических нагрузок;
- Отказ от авиаперелетов;
- Отказ от занятий дайвингом;
- Ограничение ультрафиолетового облучения (запрещены походы в солярий);
- Кашель и чихание должны быть осторожными и производиться с открытым ртом;
- Запрещено сморкаться;
- Нельзя пить через трубочку, так как повышается давление в ротовой полости;
- Пища должна быть мелкоизмельченной и теплой, но не горячей.

Особое внимание уделяется правильному уходу за ротовой полостью в реабилитационном периоде. Стоматолог должен подробно проинструктировать пациента обо всех нюансах данного процесса:
- Очищение прооперированного участка производится с помощью ватного тампона и антисептического раствора (движения должны быть мягкие, в виде промакивания, а не трения);
- Зубы очищаются мягкой зубной щеткой в течение нескольких недель после оперативного вмешательства (послеоперационная рана не задевается);
- В течение дня ротовая полость обрабатывается антисептическим раствором (но без полосканий);
- Жевание осуществляется только на здоровой стороне (хотя бы несколько недели после костной пластики).
Однако реабилитационный период после костной пластики и синус лифтинга, как и при любом хирургическом вмешательстве, предполагает прием ряда медикаментов. Пациент не должен самостоятельно назначать себе препараты и употреблять их, так как возможно нанесение непоправимого вреда собственному здоровью.
Какие лекарства нужно принимать?
Реабилитационный период после костной пластики и синус лифтинга включает в себя обязательный прием некоторых групп лекарственных средств. Врач назначает отдельных представителей индивидуально, но общая схема во время реабилитации выглядит следующим образом:
- Антибактериальные средства. Такие лекарственные препараты после костной пластики и синус лифтинга принимает каждый пациент, так как они представляют собой главную профилактику развития инфекционного процесса. Стандартный курс предполагает пятидневный прием средств широкого спектра действия.
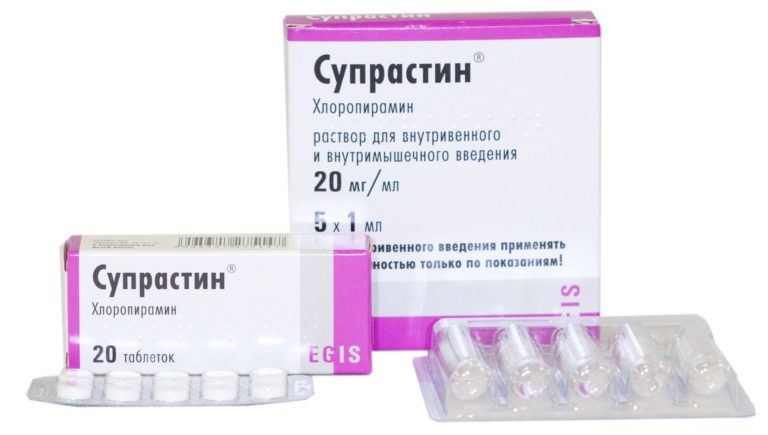
- Антигистаминные препараты. Данные лекарства способствуют уменьшению активности воспалительного процесса и, соответственно, снижению отечного синдрома. Их принимают 3 дня в стандартной дозировке.
![]()
- НПВС. Нестероидные противовоспалительные средства способствуют уменьшению отечности и угнетают производство медиаторов воспаления. В среднем такие лекарства принимаются 3-4 дня.
![]()
- Анальгетики. Обезболивающие средства не входят в курс патогенетической и этиологической терапии восстановительного периода, так как снимают только симптом боли. Их принимают в течение первой недели после операции (за этот срок неприятные ощущения полностью должны исчезнуть) или даже меньше. Доктор сам подбирает пациенту подходящий препарат и расписывает его дозировки. Запрещается превышать максимальную суточную дозу и пить большое количества лекарства за раз. Если врач забыл рассказать о правилах приема анальгетиков, то пациент руководствуется инструкцией.
![]()
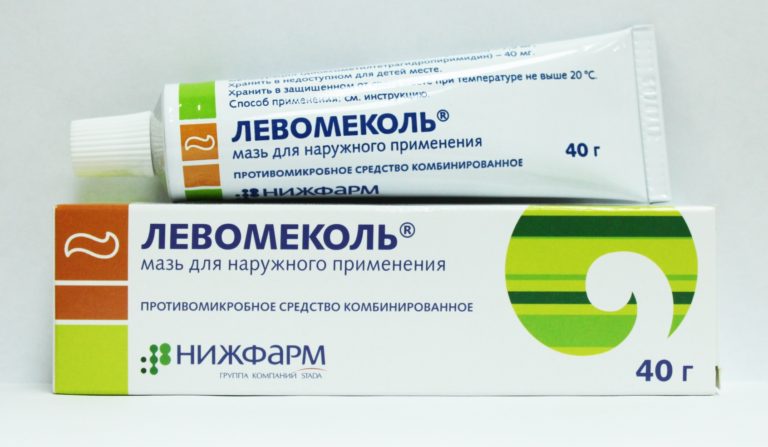
- Заживляющие мази. Специальные средства для ускорения регенерации используются местно – мажутся на послеоперационную рану. Их применение повышает восстановительные способности тканей, и эпителизация происходит быстрее. Врач назначает одно, а иногда даже два средства, использовать которые следует по определенной схеме.
![]()
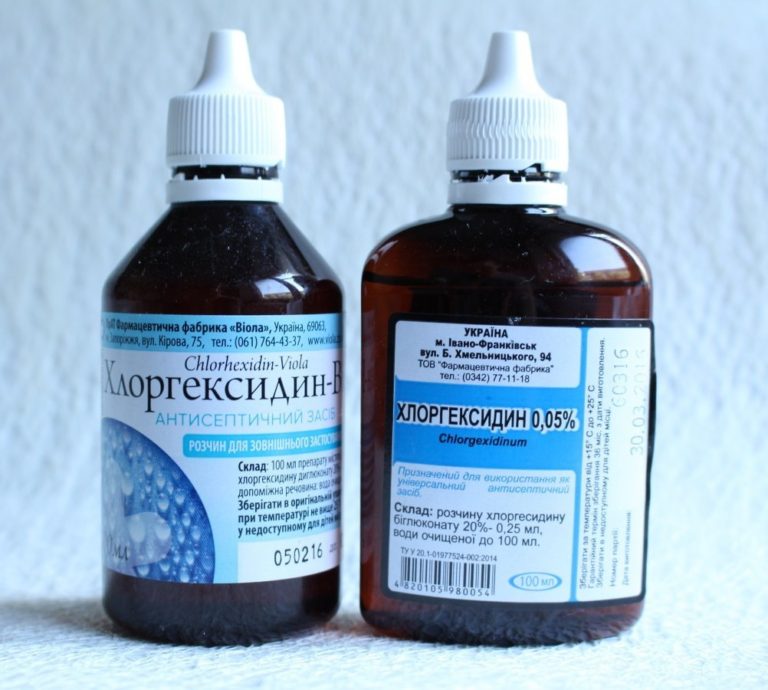
- Антисептик. Раствор Хлоргексидина или любого другого антисептического средства применяется для ухода за полостью рта. Запрещается полоскать рот, но рекомендуется обрабатывать его и раневую поверхность в частности данным средством после каждого приема пищи.
![]()
- Препараты кальция. Костная пластика предполагает повреждение костных структур. Кроме того, состояние зубов тоже требует какой-нибудь подпитки. С этим отлично справляются не только препараты кальция, но и пищевые продукты, богатые им. Сюда относятся: творог, сметана, молоко и другие молочные продукты.
![]()
- Витамин С. Аскорбиновая кислота способствует не только повышению иммунитета, как считают многие, но и ускорению регенерации и улучшению общего обмена веществ. Она является незаменимой составляющей любого курса, предполагающего истощенность организма.
![]()
Каждый из перечисленных препаратов способствует укорочению реабилитационного периода и его успешному течению. Нельзя игнорировать ни одно из назначений стоматолога, так как это может обусловить развитие разнообразных осложнений и неблагоприятных исходов.
Какие препараты нельзя принимать?
Помимо рекомендованных лекарственных препаратов после костной пластики и синус лифтинга, пациенты должны знать об ограничениях в приеме медикаментов. Как правило, прекращение употребления тех или иных лекарств осуществляется еще на этапе подготовки к оперативному вмешательству, но обязательно с одобрения лечащего врача (имеется ввиду не стоматолог). Если же пациент не принимал ранее каких-либо медикаментозных средств, усугубляющих реабилитационный период или течение операции, то с ним проводят дополнительную беседу об ограничении приема следующих лекарств:
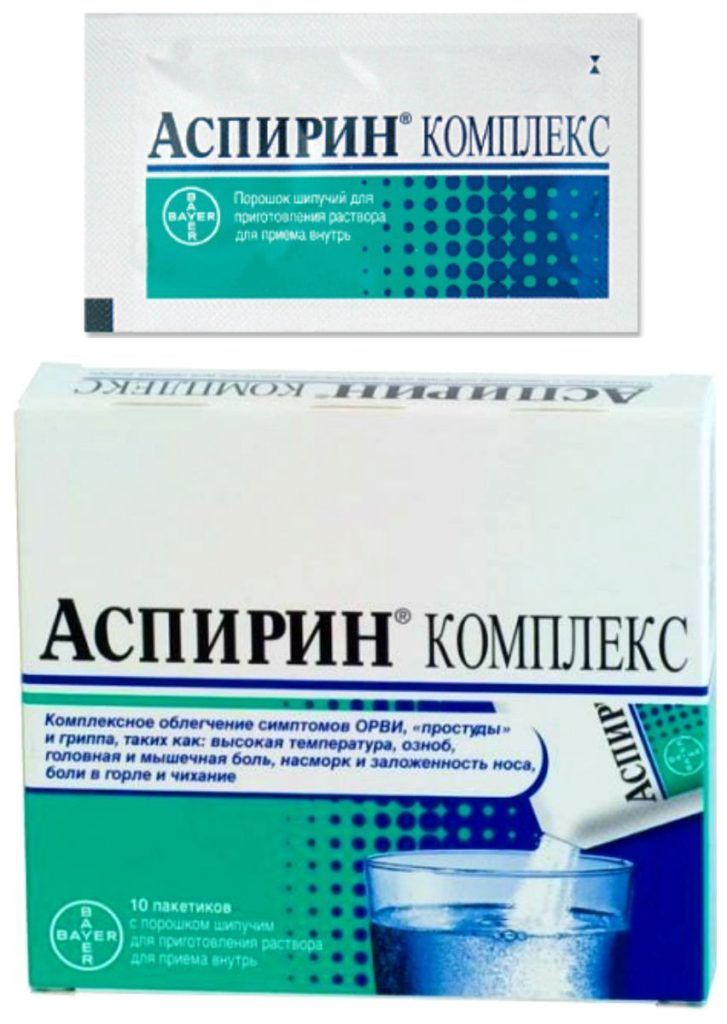
- Антиагреганты. В эту группу включены все препараты ацетилсалициловой кислоты, а также комбинированные средства, в состав которых она входит. Предназначение таких медикаментов – улучшение реологических свойств крови, то есть снижение ее вязкости. В реабилитационном периоде после костной пластики прием таких лекарств может привести к появлению кровотечения. Остановить его своими силами будет достаточно тяжело.
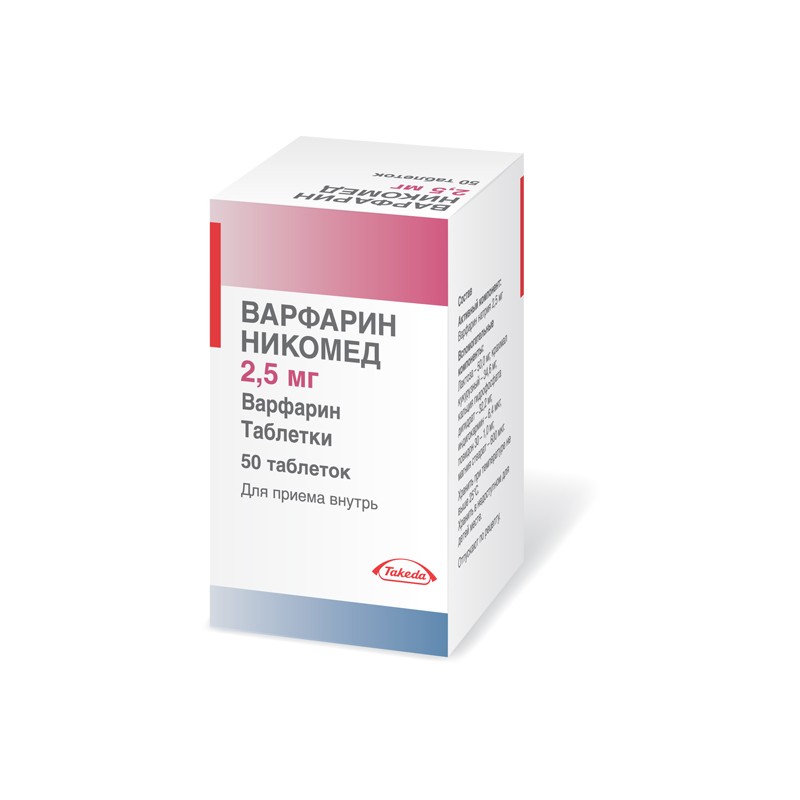
- Антикоагулянты. Средства, которые препятствуют образованию кровяных сгустков и активно применяются в послеоперационных периодах с целью предотвращения ТЭЛА. Однако стоматологические хирургические вмешательства не могут стать причиной подобного осложнения, так как не задевают сосуды больших калибров. Кроме того, антикоагулянты снижают свертываемость крови во всей системе кровотока, поэтому могут обусловить длительное кровотечение.
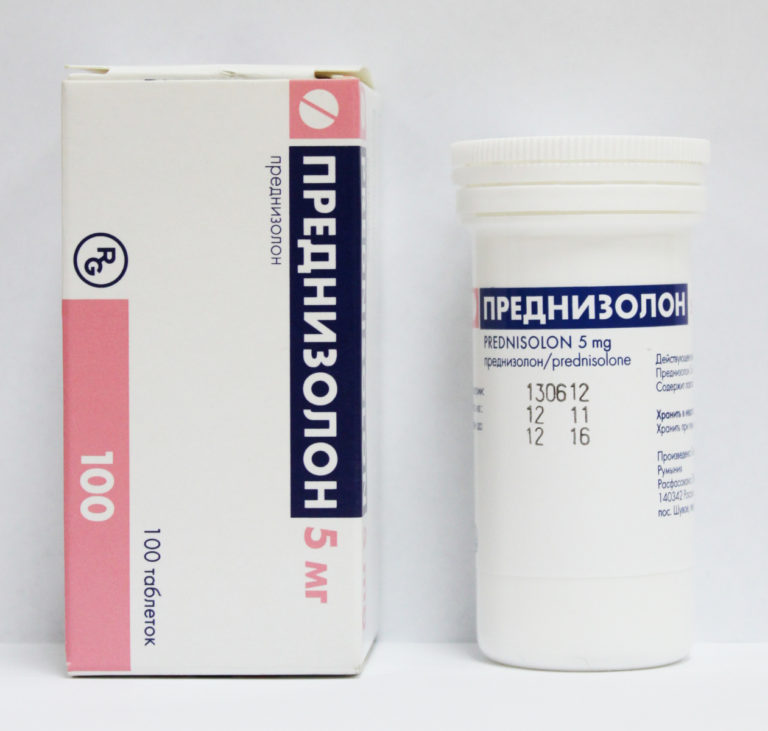
- ГКС. Гормональные препараты преднизолона и гидрокортизона при некоторых заболеваниях принимаются пожизненно и способствуют подавлению аутоиммунных реакций. Однако в рамках оперативного вмешательства (любого) данные лекарственные средства оказывают негативное влияние на уровень защиты организма от вредоносных агентов, поэтому по возможности их прием на некоторое время прекращается. Если же подобное невозможно, то курс антибиотиков в восстановительном периоде должен быть усиленным.
- Цитостатики. Принцип действия цитостатических средств заключается в подавлении роста и регенерации всех клеток в организме. Такие сильные препараты используют в тяжелых стадиях системных патологий соединительной ткани либо для лечения онкологических процессов. После костной пластики и синус лифтинга цитостатики обуславливают длительное заживление раневой поверхности и повышение риска развития инфекционного процесса.
- Препараты тяжелых металлов (химиотерапия). Прием подобных лекарственных средств является полным противопоказанием для проведения костной пластики и синус лифтинга, так как угнетает регенераторные способности организма. Кроме того, хирургическое вмешательство при наличии онкоклеток в кровяном русле не проводится никогда из-за возможного метастазирования.
Пациент должен быть подробно проинформирован о возможных последствиях приема тех или иных лекарств. Если здоровье человека не позволяет отказаться от каких-либо лекарств, то решение о проведении костной пластики принимается в индивидуальном порядке и зависит от здоровья человека, вида лекарства, его дозы и других нюансов.

Левин Дмитрий Валерьевич
Главный врач Центра Приватной Стоматологии "Доктор Левин", кандидат медицинских наук, врач высшей категории
- Задать вопрос
- Записаться на консультацию
Для многих пациентов проведение синус лифтинга и других вариантов костной пластики является необходимым для последующей имплантации зубов. Остеопластические операции благодаря…
Проведение любых оперативных вмешательств в области лицевого отдела черепа, в том числе и стоматологических манипуляций, крайне опасно ввиду тесного расположения…
В связи со сложностью манипуляции у пациентов нередко возникают вопросы: каковы ощущения после синус-лифтинга, что делать после операции в…
Синус лифтинг — оперативное вмешательство, это разновидность костной пластики, призванное увеличивать объем костной ткани верхней челюсти с целью дальнейшей установки…
Все права защищены. Без согласования с автором перепечатка и использование для контента веб-сайтов запрещены. 4 часть ГК РФ. Статья 1274. Цитирование в разумных пределах допускается с обязательным указанием имени автора и источника заимствования с обязательной Активной ссылкой. Imperitia pro culpa habetur (Незнание закона не является оправданием).
Основные этапы

Многие годы пытаетесь вылечить СУСТАВЫ?
Глава Института лечения суставов: «Вы будете поражены, насколько просто можно вылечить суставы принимая каждый день средство за 147 рублей.
Если больному была проведена операция на позвоночнике и удаление грыжи, в послеоперационный период его жизнь полностью меняется. Важно правильно пройти реабилитационные этапы, восстанавливаться постепенно, чтобы предотвратить опасные осложнения. Реабилитация после операции по удалению межпозвонковой грыжи состоит из 3 последовательных этапов.
Для лечения суставов наши читатели успешно используют Sustalaif. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
В это время человека беспокоят послеоперационные боли, прострелы, поэтому медикаментозное лечение направлено на купирование сопутствующей симптоматики и облегчение состояния больного. В первые 2 недели нельзя сидеть, но ходить разрешено уже на 2—3 день. Лечебная зарядка на этом этапе обязательна, но она должна проводиться осторожно, в положении лежа. Чтобы восстановление проходило без осложнений, больному рекомендуется носить ортопедический корсет.
Реабилитация после удаления грыжи поясничного отдела позвоночника в этот период нацелена на подготовку больного к привычному для него образу жизни. На второй месяц еще не разрешено наклоняться, но чтобы укрепить мышечный корсет, расширяется комплекс ЛФК для позвоночника. Человека все еще беспокоят несильные боли, может остаться хромота, но в общем состояние постепенно нормализуется.
Этот послеоперационный срок ответственный, так как восстанавливается привычная работа позвоночника с помощью лечебной физкультуры, массажа и физиопроцедур. Человеку уже можно садиться, наклоняться, делать медленные повороты туловищем. Ортопедический пояс тоже пока обязателен, особенно при выполнении упражнений. Этот период длится 1 год и больше. Но позже немаловажно вести здоровый образ жизни, подключить спорт, благодаря чему удастся предотвратить рецидивы.
Важно знать
Пупочная грыжа может возникнуть не только у спортсменов, тягающих пудовые гири; не только у пожилых людей, ведущих малоподвижный образ жизни, но и у беременных женщин.
Кроме того, следует придерживаться определенного питания. Например, употреблять в первые дни специальную диету, исключив из рациона продукты, вызывающие повышенное газообразование – капусту, конфеты, йогурт и фрукты.
Осложнения после операции паховой грыжи могут нести опасный характер, но можно о них и не знать, если выполнять все процедуры будет опытный хирург, профессионал в своем деле, который знает, как грамотно осуществить подобные манипуляции. Безусловно, и специалист может сделать ошибку, но все же риск осложнений намного снижается.
Каковы цели гимнастики, в чем ее польза?
Выполнение специальных упражнений в рамках восстановительной физкультуры — важнейшая задача любой реабилитационной программы. Цель ЛФК в ходе реабилитации после удаления межпозвонковой грыжи — помочь человеку быстрее начать активно двигаться.
Конечно, операция по поводу удаления такой грыжи очень тяжелая и требует высокого мастерства нейрохирурга. И чтобы сгладить отрицательные последствия такого вмешательства в деятельность позвоночника, пациенту необходимо как можно раньше начать проводить систематические упражнения. Причем в позднем и отстроченном реабилитационном периоде следует не только делать все упражнения после удаления межпозвоночной грыжи, но и побольше двигаться: плавать, ходить, участвовать в спортивных играх и др.
Необходимость выполнения лечебных упражнений после такого серьезного вмешательства определяется следующими целями:
- избавление от боли;
- восстановление нормальных функций участка, подвергавшегося операции;
- нормализация активности позвоночного диска и всего позвоночника в целом;
- укрепление мышц и недопущение их атрофии;
- восстановление двигательной активности;
- устранение физических ограничений в постоперационном периоде.
Важно знать
Первое – правильно поставить диагноз грыжа пищеводного отверстия диафрагмы лечение без операции – второй этап. При этом важно пройти обследование при таких симптомах:
- регулярная изжога;
- дискомфорт за грудиной;
- утрудненное глотание;
- кислый привкус;
- дискомфорт после еды;
- затрудненное дыхание;
- боль в области пищевода.
Хондропротекторы при грыже
Все хондропротекторные средства делят на три группы:
- Первого поколения — средства натурального происхождения, состоят из костной и хрящевой ткани животных.
- Второго поколения — однокомпонентные средства, состоящие из глюкозамина, гиалуроновой кислоты или хондроитина сульфата.
- Третьего поколения — многокомпонентные средства, состоят из хондроитина сульфата, глюкозамина, дополнительно включают витаминные комплексы и жирные кислоты.
Выпускаются хондропротекторы в виде таблеток, кремов, гелей, мазей, капсул и растворов для внутрисуставных и внутримышечных инъекций.
При грыже позвоночника чаще назначаются лекарства в виде таблеток и мазей на основе хондроитинсульфата — это препараты Артрон, Хондроксид, Мукосат.

Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
Каким бы щадящим не был метод оперативного вмешательства, но операция есть операция. В большей или меньшей степени, при использовании любого метода, существует вероятность развития осложнения после удаления паховой грыжи.
Наиболее часто констатируемые:
- Попадание в рану инфекции. Нагноение операционной раны. Профилактически или для купирования, больной принимает антибиотики.
- Нарушение целостности сосудов, приводящее к атрофии яичка у мужчин или проблемам половой системы у женщин.
- Отечность зоны, образование гематомы. Чтобы предотвратить или снизить интенсивность процесса на оперированную область на пару часов кладут, сразу после наложения швов, грелку со льдом.
- Если хирургом была допущена ошибка, возможно повреждение нерва. Больной теряет чувствительность в районе мошонки (у мужчин) и внутренней поверхности бедра.
- Нарушение целостности семенного канатика, что способно привести мужчину к потере своих репродуктивных способностей.
- Рецидив заболевания.
- Тромбоз глубоких вен голени. Обычно такое осложнение больше затрагивает лежачих пациентов.
- Водянка яичка.
- Боли.
- Повышение температурных показателей оперируемого участка.
- Повреждением сосудов бедра.
- При появлении хотя бы одного из осложнений на неопределенное время удлиняется восстановительный период такого пациента.

[1], [2], [3], [4]
Жжение после удаления паховой грыжи
Операция проведена и у больного начинается стадия послеоперационного восстановления и реабилитации. После того как анестезия прошла, пациент начинает ощущать боль внизу живота. Возможно ощущение онемения. От 15 до 20 процентов прооперированных могут чувствовать незначительное жжение после удаления паховой грыжи. Если нет другой патологической симптоматики, то перечисленные выше факторы относятся к симптомам послеоперационной нормы.
В ряде случаев после перенесенной операции у больного наблюдается расстройство чувствительности. Обычно уровень чувствительности у таких пациентов восстанавливается самостоятельно спустя несколько недель. В редких случаях это может занять и несколько месяцев. Тут срабатывают индивидуальные особенности человека и сложность проводимого оперативного вмешательства.
Расстройство чувствительности, кроме жжения, может проявляться еще и онемением, покалыванием, увеличением чувствительности одного и снижением восприимчивости другого участка.
Но стоит все же сказать о своих ощущениях лечащему врачу. Ведь чувство жжения в области раны, на фоне проявления другой симптоматики, может свидетельствовать и об инфицировании операционного шва. В этом случае доктор назначит курс антибиотиков. И чем раньше это будет сделано, тем меньше пострадает организм больного.

[5], [6], [7], [8]
Боли после удаления
Уже было сказано, что болевой синдром и его интенсивность во многом зависит от избранного метода проведения операции и анестезии. Обычно уже по истечении четырех часов после процедуры пациент может самостоятельно двигаться. Но при этом он начинает испытывать ноющую боль в области шва.
Боли после удаления может быть различной.
Отек после удаления
Небольшой отек после проведенного вмешательства – это норма. Для устранения развития отечности непосредственно после наложения швов на область манипуляций прикладывают грелку со льдом.
Но если отек после удаления грыжи начал развиваться не непосредственно после операции, а позже, в период реабилитации, необходимо срочно обратиться к доктору. Ведь отек – это нарушение оттока лимфы или венозной крови. Но и переживать особо, не стоит. Обычно такая проблема купируется быстро и без особых усилий.
Суспензорий, бандаж или плотно прилегающие к телу плавки могут спасти ситуацию. Белье должно быть из натурального материала (хлопка).
Медиком так же может быть назначен один из препаратов, имеющих противоотечные свойства. Подойдет любой антигистаминный препарат. Обычно он принимается по таблетке, каждые восемь часов. Курс терапии занимает порядка пяти суток.
В протокол противоотековай терапии назначается лекарственное средство, основу которого составляет витамина D, позволяющий отеку быстрее рассасываться.
Температура после удаления паховой грыжи
Операция проведена, и пациент вступает в период реабилитации. Но появившаяся температура после удаления паховой грыжи – это всегда неприятный симптом, способный говорить, что в организм больного попала инфекция, которая запустила процесс воспаления, а возможно и нагноения.
Для профилактики инфекционного поражения и развития, медики после любой операции назначает курс антибиотиков. Но если температура все же появилась, следует сразу же поставить в известность своего лечащего врача. Он рассмотрит ситуацию и подкорректирует терапию.
Боль в яичке после удаления
Еще одним из осложнений послеоперационного периода может стать боль в яичке после удаления. Причиной такого дискомфорта может стать повреждение нерва, которое допустил хирург при проведении купирования проблемы. При этом чувствительность пораженного участка повышается, приводя к болевому синдрому.
Спровоцировать боль способен и отек, который локализуется в области, близлежащей с яичком. В любом случае стоит обратиться к специалисту за консультацией и устранением дискомфортного состояния.
Водянка после удаления паховой грыжи
Гидроцеле или как говорят в народе водянка яичка – одно из наиболее часто возникающих негативных последствий вмешательства.
Преимущественно водянка после удаления паховой грыжи носит односторонний характер. При этом наблюдается асимметрия в размерах мошонки. Но не единичны случаи двухсторонней водянки. Иногда размеры мошонки достигают таких размеров, что у мужчины возникает проблема в двигательной активности.
Осложнение в виде гидроцеле – это показание к оперативному вмешательству. Консервативное лечение в данном случае бессильно.

[9], [10], [11]
Опухоль после удаления
Визуально грыжа напоминает новообразование, которое вполне возможно далекий от медицины человек способен принять за опухоль. В зависимости от способа удаления проблемы, анамнеза больного, его физического состояния и состояния защитных сил организма, вероятность повторного выпадения может быть различной.
Но операция – это стресс для организма, а на его восстановление требуются силы, которые в повышенных объемах и расходуются организмом, снижая иммунный статус пациента.
Именно такая картина развития восстановительного периода и способна спровоцировать опухоль после удаления грыжи. Поэтому обязательна консультация специалиста.
При неэффективности консервативного лечения в течение 1,5 месяцев проводится хирургическая операция для удаления межпозвоночной грыжи. При выборе методики хирургического вмешательства учитывают форму патологии, ее локализацию, стадию течения. Может быть устранено не только само выпячивание, но и поврежденный межпозвонковый диск. Даже при удалении межпозвоночной грыжи квалифицированным врачом есть вероятность послеоперационных нежелательных последствий.
Общие сведения
Важно знать! Врачи в шоке: "Эффективное и доступное средство от боли в суставах существует. " Читать далее.
Показания к удалению межпозвоночной грыжи любой локализации — корешковый синдром, дискогенная миелопатия, синдром позвоночной артерии с транзиторными ишемическими атаками, быстрое прогрессирование патологии. Такие тяжелые осложнения диагностируются примерно у 10-15% пациентов. Во всех остальных случаях смещение межпозвонковых дисков удается ликвидировать консервативными способами. Неврологи, вертебрологи рекомендуют больным хирургическое вмешательство только при полной неэффективности таблеток, физиотерапевтических процедур, ЛФК. Основная причина — вероятность послеоперационных осложнений:
- инфицирования спинного мозга;
- серозного воспаления паутинной оболочки спинного мозга;
- травмирования спинномозгового корешка.
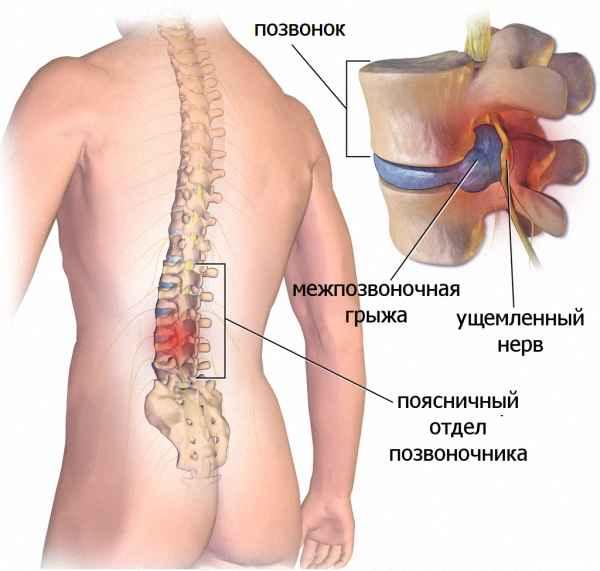
Осложнения возникают не только из-за погрешностей хирургического вмешательства. Нередко их развитие провоцируют сами больные. Они считают себя выздоровевшими, поэтому не соблюдают рекомендации врачей по реабилитационному периоду. К нежелательным последствиям приводят подъем тяжестей, отказ от приема лекарственных средств, ношения ортопедических приспособлений, совершение резких движений (скручиваний, наклонов, поворотов), травмирующих еще не восстановившиеся позвоночные структуры.
Возможные последствия
Осложнения после удаления позвоночной грыжи могут возникать сразу после проведения операции или спустя некоторое время. Формирующиеся в отдаленный период чаще связаны с нежеланием пациента корректировать свой образ жизни, который в большинстве случаев становится причиной выбухания дисков в спинномозговой канал. Операционные осложнения обычно возникают из-за врачебных ошибок или неправильного выбора лекарственного средства для наркоза.
Многие последствия удается быстро устранить при их своевременном обнаружении. Иногда развиваются необратимые осложнения, приводящие к инвалидности.
| Последствия удаления межпозвоночной грыжи | |
| Ранние | Поздние |
| Местные и общие гнойно-септические процессы — эпидурит, остеомиелит, сепсис, пневмония | Рецидив межпозвоночной грыжи у 5-30% прооперированных пациентов |
| Тромбоэмболические осложнения в виде тромбоэмболии легочной артерии, тромбоза вен ног | Рубцово-спаечный процесс в позвоночном канале, сопровождающийся острыми болями при сдавливании фиброзной тканью нервных окончаний |
Примерно 50% прооперированных пациентов обращаются к неврологу в реабилитационный период с жалобами на сильные боли в области спины, шеи, грудного отдела позвоночника. В этом случае врач не ограничивается назначением анальгетиков. Проводится ряд инструментальных исследований для установления причины болезненного рецидива. Спровоцировать его могут следующие патологические состояния:
- разрастание рубцовой ткани в области удаленного грыжевого выпячивания и (или) межпозвонкового диска;
- выпадение грыжи на ниже- или вышележащих от места хирургического вмешательства уровнях;
- прогрессирование остеохондроза, провоцирующее сужение (стеноз) спинномозгового канала.
Возобновление болей нередко происходит по вине самого больного. Спустя несколько недель после проведения операции под руководством врача ЛФК начинаются занятия лечебной гимнастикой. Их цель — укрепление мышечного корсета спины для стабилизации дисков и тел позвонков.
Если пациент не посещает тренировки, то любая незначительная физическая нагрузка приводит к микротравмированию мягких тканей, появлению болей.
Спондилолистез — смещение вышележащего позвонка по отношению к нижележащему. Такое осложнение возникает после удаления грыжи из-за иссечения в процессе операции как мягких тканей, так и костных структур, например, дужек позвонков. Они удаляются для обеспечения доступа к операционному полю. Так как дужки позвонков являются местом крепления мышц и связок, то производится и их иссечение. Развивается спондилолистез, или нестабильность позвоночника, с характерными множественными клиническими проявлениями:
- боли в спине, усиливающиеся при движении, возникающие в дневные и ночные часы;
- неврологические нарушения, обусловленные ущемлением спинномозговых корешков или (и) сужением позвоночного канала.
Нарушение целостности позвонка приводит к снижению жесткости позвоночного столба, расстройству механики. При спондилолистезе изменяется осанка, походка человека. Нередко нестабильность позвоночника становится причиной формирования нового грыжевого выпячивания.
После хирургического вмешательства два соседних позвонка утрачивают способность смещаться относительно друг друга. Нарушается трофика — прекращается поступление питательных веществ в костные структуры, запускается процесс их сращения с развитием артроза. Ситуация осложняется формированием спаек и рубцов, поэтому примерно через 3 месяца большая часть пациентов обращается к невропатологу с жалобами на дискомфорт в прооперированной зоне позвоночника.
Даже "запущенные" проблемы с суставами можно вылечить дома! Просто не забывайте раз в день мазать этим.
Так как пораженный двигательный сегмент не может выполнять прежние функции, то нагрузка ложится на рядом расположенные диски и позвонки. Они изнашиваются, уплотняются, истончаются, утрачивают стабильность. Итогом становится протрузия, а после смещения фиброзного кольца формируется новая грыжа.
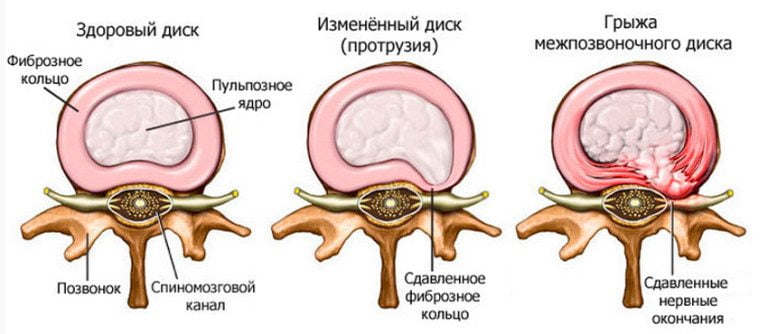
- сужению позвоночного канала;
- ущемлению спинномозговых оболочек.
Результатом рубцового и спаечного процесса становится расстройство циркуляции ликвора и развитие многочисленных неврологических нарушений. Сужается пространство, в котором располагается спинномозговой корешок, изменяя или полностью прекращая передачу нервных импульсов. А это уже провоцирует нарушение функционирования не только позвоночных структур, но и внутренних органов.
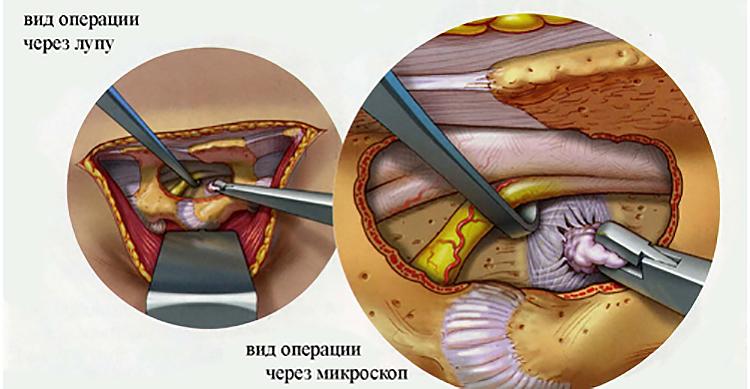
Самые серьезные осложнения, возникающие после удаления грыжи, развиваются при повреждении нервных тканей. Обычно это происходит в результате врачебной ошибки, когда скопление большого количества крови и воспалительный отек ухудшают видимость в области операционного поля. При травмировании спинномозгового корешка, расположенного в зоне смещения дисков, возможны следующие осложнения:
- парезы — неврологические синдромы, для которых характерно ослабление мышц и подвижности конечностей;
- параличи — полное, нередко необратимое обездвиживание.
Повреждение спинного мозга расстраивает работу внутренних органов, особенно малого таза. А при травмировании крупных кровеносных сосудов нарушается трофика нижней части спинного мозга, что становится причиной необратимого острого паралича нижних конечностей.
Поражение спинного мозга провоцирует развитие воспалительного процесса в его оболочке. Возникает арахноидит, быстро принимающий хроническую форму течения. Он плохо поддается терапии, поэтому пациент будет часто страдать от головных болей, головокружений, ухудшения памяти, а иногда и от парезов.
Постоперационный артроз очень часто возникает после удаления грыжи на фоне нестабильности позвоночных сегментов и сращения костных тканей. Он сопровождается асептическим воспалением, отечностью мягких тканей, нарушением иннервации. На участке, где было проведено хирургическое вмешательство, происходит смещение позвонков, их подвывихи и вывихи.
В особо тяжелых случаях развивается остеомиелит – воспаление костного мозга. Патология поражает все элементы кости: надкостницу, губчатое и компактное вещество. Костные ткани утрачивают прочность и способность быстро восстанавливаться, поэтому у пациента возникают переломы даже после незначительного механического воздействия, например, при падении с небольшой высоты или после ушиба позвоночника.
Жизнь без последствий
При соблюдении всех рекомендаций врача все функции поясничного отдела восстанавливаются примерно через год. В первые недели пациентам показан щадящий режим, прием анальгетиков, препаратов для улучшения кровообращения. Затем назначаются физиопроцедуры, массаж, санаторно-курортное лечение. Для профилактики повреждения здоровых межпозвонковых дисков и формирования грыжевого выпячивания используются хондропротекторы (Артра, Терафлекс, Структум).
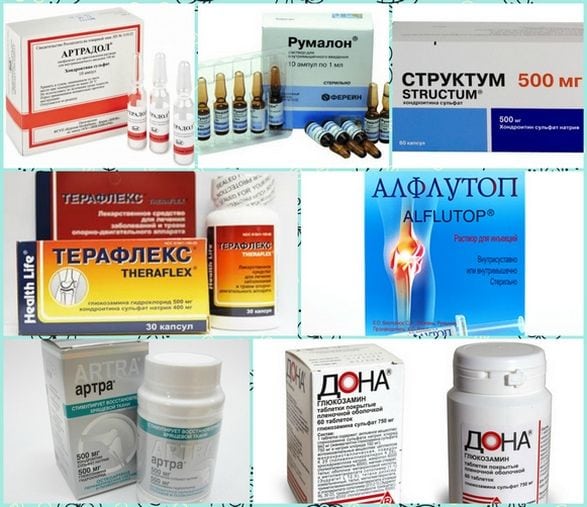
Но самый эффективный способ быстрого восстановления после операции — ежедневные занятия лечебной физкультурой, гимнастикой. Врач ЛФК составит индивидуальный график тренировок, подберет упражнения, проконтролирует их выполнение. Основная цель лечебной физкультуры — укрепление мышечного корсета спины, стабилизирующего диски и позвонки при движении.
Читайте также: