Атопический дерматит или дерматомикозы
Речь пойдет об инфекционном заболевании дермы, которое имеет хронический характер. Процессы воспаления имеют характер рецидивов и могут возникнуть на любой поверхности кожи, даже на голове. Не часто, но встречаются случаи сопровождения данного заболевания аллергическими реакциями, что способствует значительному затруднению постановки точного диагноза.
Не является тайной, тот факт, что в воздухе как и на наружности дермы присутствует грибковая флора. Воздействуя на грибки вполне конкретными, неблагоприятными причинами они планомерно активизируются, что в итоге, способствует формированию серьезного заболевания, такого как грибкового дерматита. Данная болезнь имеет как острый, так и хронический характер с периодами рецидивов.
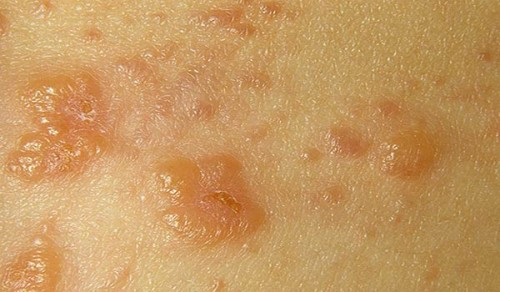
Подразделяют на несколько типов, зависят от природы вспышки воспаления и глубины проникновения данной патологии:
- кератомикоз, для него характерны повреждения только верхнего слоя дермы;
- дерматомикоз, поражает глубинные покровы;
- кандидоз, помимо всего прочего поражает слизистые структуры;
- глубокие микозы, в основном повреждают подкожные клетки.
Нередко происходит сочетание сразу нескольких типов грибков одновременно это характерно для данного заболевания.
Причины, по которым возникает заболевание
Дерматит грибкового происхождения развивается благодаря слишком активизированной функциональности грибка на дерме. Зачастую повреждаются наружные покровы.
Существуют некоторые причины способные провоцировать заболевание:
- наследственность;
- перенапряжение, психологическое истощение, усталость;
- гормональный дисбаланс;
- замедленная функциональность иммунитета;
- плохая работоспособность кишечного тракта;
- слишком долгое применение антибактериальных средств;
- некачественный прием пищи;
- пагубные наклонности.
Инфицирование данным недугом происходит элементарно, через контакт с пораженным грибком участком. Это может произойти от мимолетного касания вещей либо при использовании средств интимной санитарии. Наиболее распространенные явлением считается, проникновение грибковой инфекции на слизистую.
Симптомы
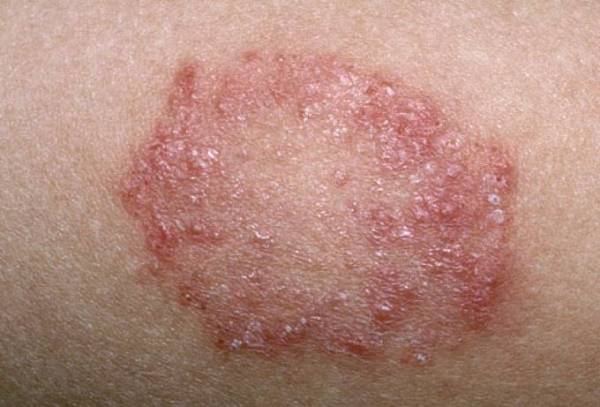
Она возникает на дерме и имеет несколько типов:
- пустулы – первостепенные образования сыпи;
- корочки – второстепенное высыпание.
Кроме внешних поражений в виде появления сыпи у заболевшего проявляться некоторые и внутренние изменения:
- дисфункция эндокринной системы;
- нарушение работы иммунитета;
- выделение влажности из кожных покровов.
Сами высыпания имеют следующую сопутствующую симптоматику:
- возникает чувство подобное ожогу;
- гиперемия поврежденного участка;
- свербеж;
- засушливость, вылущивание дермы;
- появляются волдыри, с прозрачным наполнением.
Это весьма опасное и инфекционное заболевание. Зачастую сами заболевшие бывают распространителями и переносчиками дерматита . В процессе хронической формы протекания болезни повреждаются ногти и волосяной покров, нередко облысение.
Если вы не обратились к доктору, то возможно вторичное развитие заражение поврежденных участков в виде герпеса, микробной экземы и т. д. К осложнению могут привести более серьезные виды сопутствующих недугов, подобных сахарному диабету, бронхиальной астме и т. д.
Так же как дерматит у собак, у людей после проведенного зрительного осмотра поврежденного участка устанавливается конечный диагноз. Еще потребуется сдача анализов. Лучшим определителем грибкового дерматита остается люминесцентная лампочка. Плановый анализ – это соскоб поврежденного грибком участка дермы.
Лечение
Инкубационный период от момента заражения до возникновения первой симптоматики длится примерно неделю. Крайне редко данный процесс затягивается на несколько недель.
Чтобы лечить грибковый дерматит, придется затратить примерно месяц. Курс лечения рассчитан на применение лекарств системного действия и применяются препараты местного действия. Основную терапию назначает доктор – дерматолог и именно на его совету следует обратить особое внимание. Обычно лечить грибковый дерматит приходится при помощи антимикотических мазей и кремов (блокаторы гистамина).
Воспаление, жжение и свербеж, способны вызвать расстройства психики и расстройство сна. В случае возникновения подобной проблемы назначаются седативные средства успокаивающего характера. Применяют лекарства типа пустырника, валериана, ново-пасит и т. п.
Обязательным есть использование иммуномодулятовов в терапии инфекции грибка . Зачастую используют витаминные препараты с использованием групп С, В и Е, рассчитанных на защиту функций организма. В затрудненных случаях возможно применение гормональных средств.
Дабы избежать вероятности повторного заражения и ускорения очистки покровов дермы лучше всего использовать негормональное средство Скин-кап. Данное средство является антибактериальным, противовоспалительным и имеет отличный, заживляющий эффект. Кремовая субстанция поможет при терапии сухой дермы, а аэрозоль – на пораженную волдырями.
Само, лечение включает в себя следующие моменты:
- использование лекарственных средств типа низорал в лечение не меньше 20 дней, подобные препараты являются антимикотическими;
- обрабатывание пораженных участков 60% раствором гипосульфита натрия;
- применение противогрибковых средств – это в основном препараты местного использования, такие как микозорал мазь в течении не меньше 3 недель;
- соблюдение установленного диетического питания, под запрет попадет сладкое, соленое, ни в коем случае нельзя кушать никаких консервов. Еда должна быть богатой на белок и витамины;
- так же применимы препараты для снятия свербежа, они из серии антигистаминных средств.
На вопрос: как лечить столь неприятное заболевание, дает ответ и народная медицина.
Вот наиболее используемые методы лечения:
- отвар на основе коры дуба применим для неоднократной обработки поврежденных областей;
- популярно средство, на половину состоящее из меда и столько же добавляет алоэ, тщательно перемешивается и ставится в холодное место на 7 дней, по истечению данного срока смазываем больные места;
- одуванчиковый настой, для приготовления возьмите 1 столовую ложку измельченных одуванчиков, можно и сухих, заливаем 2 стаканчиками крутого кипятка, настаиваем в течение нескольких дней. Данное снадобье применяется внутрь по ¼ стакана не менее 3р аз в сутки.
Вот и все средства полезные и часто применимые в терапии грибковых инфекций.
Грибковый дерматит у детей, симптоматика
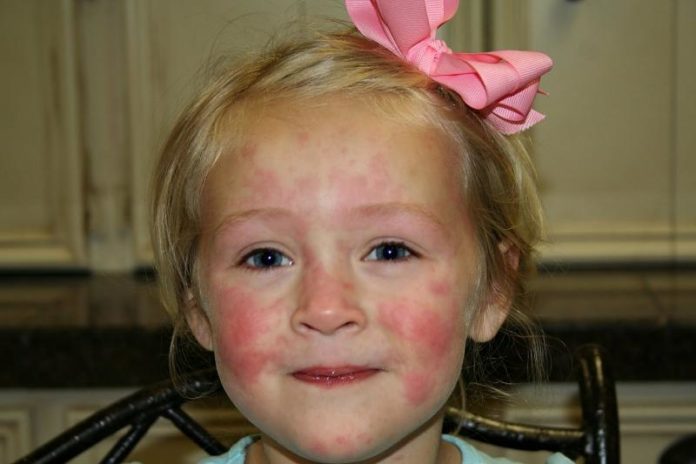
Появление красноты на попе, в паховых участках и вообще на половых органах устанавливается доктором, как пеленочный дерматит. В последствие к первичным проявлениям добавляются мелкие высыпания, имеющие точечный характер и возникают мокнущие пятнышки.
Младенец, крайне негативно влияет на мельчайшие воспаления слоя дермы. Он делается чрезвычайно требовательным, вялым, часто происходит отказ от еды, наблюдается дисфункция сна. Усиление воспаленных участков происходит за счет постоянных контактов с уриной и каловыми испражнениями.
Параллельное влияние мочи и кала способно во много раз усилить воспаление и без того раздраженной кожи, возникают крупные по масштабам области с характерными высыпаниями и отечностью. Симптоматика усугубляется в жару и просто в сухих погодных условиях, так как в этот период урина имеет большую насыщенность, следовательно, даже в малом ее объеме будет присутствовать скапливание аммиака и иных соединений содержащих едкие вещества.
У деток с ослабленным болезнями иммунитетом либо недоношенных малышей защитные функции дермы работают в недостаточной степени, и потому к стандартному раздражению присоединяется воздействие болезнетворных микробов – грибком, бактерий.
Сам диагноз: кандидозный пеленочный дерматит устанавливается только, если опрелость не исчезает в течение 3 дней при выполнении норм по соблюдению должного ухода. Кандидозный дерматит часто возникает после применения антибиотиков для устранения иных заболеваний.
Пеленочный дерматит лечение, назначается только доктором, но важно так- же придерживаться определенных правил при соблюдении установленных норм гигиены.
Список обязательных правил по уходу за малышом:
- после опорожнения малыша, его подгузник надо тут же снять;
- хорошенько промойте под тепленькой струей водички всю область промежности, особенно тщательно промывайте складочки;
- для гигиены не стоит применять привычные средства (пенки, гели), лучше обойтись водой, в крайнем случае, используйте детское мыло;
- обмокните дерму младенца нежным, мягким полотенцем подсушивая ее, ни в коем случае не трите и не давите;
- затем тоненьким слоем наносится специальный крем;
- если есть возможность, оставьте малыша принять воздушную ванну на 20 -30 минут.
Подобную процедуру надо проводить каждый раз, когда меняете подгузник.
Заключение
Помните, что прежде, чем применить тот либо иной препарат нужна предварительная консультация с доктором, он всегда подскажет, чем лучше всего пользоваться. Это касается и противогрибковых мазей, которые применимы только в крайне запущенных случаях инфекции. Если педиатр поймет, что у малыша сильное воспаление, то назначит кортикостероидные мази.
Ни в коем случае ни применяйте одновременно крем и присыпку. Они помогут только по отдельности вместе же образуют гремучую смесь, образовывая комочки раздражающие дерму младенца и травмируя ее.
Иногда грибковый дерматит осложняется аллергией, что значительно затрудняет диагностику. Заболевание требует срочного лечения под наблюдением врача.
Причины грибкового дерматита
Клинически доказано, что дрожжеподобные грибы являются одним из компонентов естественной микрофлоры человека. Под воздействием неблагоприятных условий организм теряет способность контролировать рост и размножение патогенов, в результате чего развивается грибковый дерматит. Одной из причин появления микозов может стать наследственная предрасположенность.
Провоцирующие факторы:
- снижение общей и местной резистентности организма;
- сбой гормонального фона;
- патологии эндокринной системы;
- нарушения в работе ЖКТ, дисбактериоз;
- скудное, однобокое питание, жесткие диеты;
- стресс, переутомление, физическое перенапряжение;
- длительный прием антибиотиков.
Нередко предрасполагающим фактором к появлению микозов становится атопический дерматит. В этом случае грибковое поражение возникает как осложнение аллергодерматоза и сопровождается проявлением аллергии.
Развитию микоза у младенцев способствует недостаточно сформировавшаяся иммунная системы, а также ошибки в уходе за малышом. Мокрые памперсы, несоблюдение гигиены, длительный контакт с испражнениями — все это провоцирует пеленочный дерматит.
Грибок кожи очень заразен. Первичное инфицирование может произойти во время контакта с больным человеком, при использовании одних средств гигиены, игрушек, одежды и обуви. Особенно часто заражаются микозом в банях, бассейнах, производственных раздевалках.
Симптомы грибкового дерматита
Отличительной чертой грибковых дерматитов являются микиды — кожные высыпания аллергического типа, напоминающие экзему или чешуйчатый лишай. Появляются как ответная реакция на воздействие того или иного микоза.
Возникновение пустул и папул сопровождается следующими проявлениями грибкового дерматита:
- болезненностью и зудом пораженных участков;
- повышенной влажностью кожи;
- краснотой и отечностью.
Лопнувшие пузырьки покрываются сухой, шелушащейся и зудящей корочкой.
Помимо сыпи, для грибкового дерматита характерны сопутствующие симптомы поражения систем организма:
- ослабление резистентности кожных покровов;
- снижение общего иммунитета;
- эндокринные нарушения.
Дерматит грибковый у взрослых обычно локализуется на коже, ногтях и волосистой зоне головы. У малышей микозы чаще всего поражают слизистую рта (молочница) и область паховых складок (пеленочный дерматит).
Для грибковой инфекции в хронической фазе характерна выраженная деформация кожи. Выболевшие пустулы оставляют после себя заметные шрамы и рубцы, удалить которые можно только с помощью косметолога.
Формы грибкового дерматита
Симптоматика грибкового дерматита во многом зависит от типа возбудителя и места локализации микоза. На этом основании принято выделять несколько видов заболевания.
Грибковая инфекция находится в верхних слоях дермы. Множественные очаги воспаления могут располагаться на спине, животе, груди, шеи, икрах. Выглядят как розоватое расплывчатое пятно с небольшим шелушением. Сопровождаются зудом и раздражением тканей.
Кератомикозы чаще диагностируются у молодых людей 18–45 лет. В группу риска попадают больные сахарным диабетом и туберкулезом, лица с ослабленным иммунитетом и повышенной потливостью, работники вредных производств (мукомольных комбинатов).
Возбудитель предпочитает селиться на дерме и слизистых оболочках. Зачастую локализуется в ротовой полости, на половых органах, в кожных складках. Ярким примером служит пеленочный дерматит.

Грибки кандида проникают глубоко в ткани, вызывая раздражение, покраснение и нестерпимый зуд. Опасность микозов данной группы заключается в их способности поражать слизистую внутренних органов. К патологии приводит недостаточный уровень гигиены, стресс, неблагоприятное влияние окружающей среды. Именно этим типом грибка заражаются чаще всего.
Самая часто диагностируемая и обширная группа дерматитов. Этот тип микозов имеет разнообразную симптоматику в зависимости от места расположения очага воспаления. Обнаруживается в межпальцевых промежутках, на разгибательных поверхностях конечностей, в подмышечных и паховых зонах, под волосами, на открытой коже и ногтях.
К дерматомикозам относят себорейный дерматит, проявляющийся раздражением и шелушением тканей, сильным зудом. Нередко микоз принимают за сухую перхоть. При поражении ногтей наблюдается изменение цвета роговой пластинки, ее деформация и отслоение от ложа.
При локализации на кожных покровах грибковый дерматит проявляется зудящими пятнами и бляшками, папулами с гнойным содержимым, отечностью тканей. Для пахового микоза у мужчин характерно быстрое распространение инфекции на мошонку и половой член.
Самый опасный вид грибкового дерматита. Захватывает конечности и паховую зону, в случае осложнения распространяется на внутренние органы и лимфоузлы. Лечится долго и трудно. Как правило, возникает после тяжелых болезней, операций, длительной антибактериальной терапии.
Какой врач лечит грибковый дерматит?
При первых симптомах кожного поражения (зуде, покраснении, возникновении пузырьков) следует немедленно обратиться к дерматологу. Если в местной поликлинике такой специалист отсутствует, рекомендуется отложить талон к терапевту или посетить врача общей практики.
Диагностика
Диагностировать грибковый дерматит не очень сложно. Недуг имеет ряд специфических признаков, на которые доктор обращает внимание уже на первом осмотре.
Для подтверждения диагноза больному назначают дополнительные процедуры:
- исследование пораженных участков под лампой Вуда;
- микроскопическое изучение соскоба верхних слоев дермы;
- биохимический анализ крови;
- тестирование на ВИЧ.
Помимо проведения диагностических манипуляций, врач интересуется всеми препаратами, которые принимает пациент, выясняет условия жизни и работы, уточняет соблюдение гигиенических навыков.
Лечение грибкового дерматита
Основным направлением успешной борьбы с микозом является непрерывность терапии, которая соотносится с периодом полного обновления кожных покровов и составляет 28 суток.
Схема лечения грибкового дерматита включает в себя применение системных и местных средств:
- антимикотиков в виде таблеток — Ламизила, Низорала, Флуконазола, Дифлюкана. Препараты принимают после еды;
- местных противогрибковых средств — Бифосина, Микозорала, Канизоан;
- антигистаминных лекарств от зуда — Эриуса, Зиртека, Супрастина;
- седативных медикаментов — настойку валерианы или пустырника, Новопассиат;
- иммуномодуляторов и витаминных комплексов — Ликопида, Лимфомиозота.
Если грибковый дерматит протекает по аллергическому типу, больному назначают кортикостероидные мази (Преднизолон) и прописывают диету.
Чтобы избежать рецидивов и очистить кожные покровы, применяют гель, шампунь или спрей Скин-кап. Медикамент обладает антимикотической и противомикробной активностью, ускоряет регенерацию тканей.

Грибковый дерматит у детей
Грибковый дерматит у детей зачастую развивается на фоне пониженного иммунитета, дисбактериоза, неправильного питания и недостаточного ухода. Нередко микоз возникает после перенесенных инфекционных заболеваний как реакция на чрезмерное употребление лекарственных препаратов.
В детском возрасте чаще всего диагностируются следующие виды грибкового дерматита:
- молочница (поражение слизистой рта).Проявляется творожистым налетом и повышенной чувствительностью, из-за чего малыш отказывается от пищи;
- пеленочный дерматит. Поражает кожу новорожденного ребенка и характеризуется раздражением и покраснением в паху, отечностью, зудом;
- перианальный дерматоз (сыпь около анального отверстия). Развивается на фоне дисбактериоза;
- себорейный микоз.Чаще локализуется в области головы, усыпая скальп желтыми, жирными чешуйками.
Дерматит у грудничка нередко сопровождается лихорадкой, ухудшением общего самочувствия, нарушением сна, рвотой, кишечными расстройствами.
Для лечения микозной инфекции у детей применяют накожные средства: Клотримазол, Миконазол. Если к дерматиту присоединяется патоген бактериальной природы, назначают Тетрациклиновую мазь. Все лекарственные средства используют только после одобрения лечащего врача.
Профилактика
Предупреждение грибкового дерматита включает в себя следующие направления:
- поддержание личной гигиены;
- отказ от самостоятельного приема лекарств, особенно антибиотиков и глюкокортикоидов;
- полноценное и сбалансированное питание;
- повышение иммунитета;
- избегание стрессов и переутомления, налаживание распорядка дня.

Чтобы предупредить пеленочный дерматит у новорожденных, памперсы и подгузники меняют по мере намокания, тщательно подмывают малыша и обрабатывают складочки детским тальком.
Еще одной важной составляющей профилактики микоза является особая осторожность в бассейнах, спортзалах, банях и душевых. В подобных местах не следует ходить босиком, пользоваться чужими предметами, садиться на непокрытые скамейки.
Борьба с грибковым дерматитом — это долгий и трудный путь. Только серьезное отношение к болезни и точное соблюдение назначений врача поможет навсегда избавиться от заболевания.
Атопический дерматит является едва ли не самым частым кожным заболеванием в детском и подростковом возрасте, однако и у многих взрослых он не вылечивается долгие годы. Что же предпринять при выявлении этого кожного заболевания? Какие способы его лечения существуют?
Атопические дерматиты отнесены к так называемой гетерогенной группе дерматологических заболеваний — аллергодерматозам, развитие которых преимущественно провоцируют аллергические реакции замедленного и немедленного типа. В одной группе вместе с атопическим дерматитом находятся:
- крапивница;
- аллергический дерматит;
- экзема;
- токсидермия.
Статистика такова, что четверо из пяти детей дошкольного возраста имеют проявления симптомов этого заболевания, хотя в хроническую форму атопический дерматит переходит далеко не у всех.
Причины возникновения и механизм развития атопического дерматита
Большую роль в появлении атопического дерматита играет наследственность. Исследования показали такую взаимосвязь:
- если оба родителя здоровы, вероятность возникновения этого заболевания у ребенка составляет 20%;
- один из родителей имел или имеет острую или хроническую форму дерматита — риск около 50%;
- оба родителя страдали или страдают этим заболеванием — вероятность его развития у ребенка приближается к 80%.
Следует отметить, что повышенные психоэмоциональные и интеллектуальные нагрузки (стрессовые состояния), неправильный состав и режим питания, сна и бодрствования, загрязненный воздух также являются провоцирующими факторами в развитии атопического дерматита, особенно в детском возрасте.
При этом важным фактором считается не само наследственное предрасположение генотипа к гиперчувствительности клеток и тканей кожного покрова, а контакт с аллергенами. В механизме развития заболевания доказана роль аллергии к клещам домашней пыли, энтеротоксинам золотистого стафилококка, плесневым грибам [1] .
Таким образом, атопическим дерматитом (он же АтД, атопическая экзема, синдром атопической экземы / дерматита, детская экзема, конституциональная экзема, нейродермит) дерматологи называют наследственный хронический аллергический дерматоз с рецидивирующим протеканием, проявляющийся в приступообразном зуде, эритематозно-папулезной сыпи и в постепенной лихенификации кожи.
Для справки
Лихенификация, или лихенезация, — это не что иное, как уплотнение кожного покрова и усиление его рисунка в местах повышенного хронического раздражения и зуда.
Дерматологи определяют три возрастных периода атопического дерматита:
- ранний или младенческий — от двух месяцев. Обычно заканчивается ко второму году жизни ребенка клиническим выздоровлением (у 60% пациентов) или переходит в следующий период;
- детский — от двух до 13 лет;
- подростковый и взрослый (старше 13 лет).
Клиническая картина в этих возрастных группах хотя немного и отличается, но постоянным симптомом всегда остается приступообразный зуд. Обычно, если атопический дерматит не был преодолен в пубертатном возрасте, он сопровождает человека всю жизнь в легкой, среднетяжелой или тяжелой форме с периодическими рецидивами.
Его применение не случайно — в большинстве случаев не удается распознать истинную причину возникновения атопического дерматита. По данным масштабных исследований середины XX века, атопиями (к которым кроме атопического дерматита относятся и бронхиальная астма, и аллергический ринит, и многие другие заболевания) страдало не менее 10% населения планеты. При этом установлено, что при атопиях зачастую происходит наложение одних атопических проявлений на другие.
Еще раз повторимся, отметив, что характеризующими признаками атопического дерматита являются:
- продолжительность заболевания;
- рецидивный характер;
- периодичность.
Атопический дерматит в дерматологии принято считать результатом наследственной предрасположенности к аллергии.
На ранних стадиях проявления атопического дерматита провоцирующими факторами заболевания считаются неправильный режим питания во время лактации у матери или же искусственное вскармливание ребенка. Кроме того, другими негативными моментами являются инфекции любого рода, избыток всевозможных аллергенов, биохимические перепады в окружающей среде, психоэмоциональное перенапряжение, о чем, впрочем, уже упоминалось ранее.
Это важно!
По данным медицинской статистики 2018 года, 60% пациентов с атопическим дерматитом имеют латентную склонность к развитию бронхиальной астмы, а 30–40% ― заболевают бронхиальной астмой [2] .
В первых двух возрастных периодах развития атопический дерматит проявляется в виде покраснений кожи со склонностью к кожным выделениям и образованием везикул (микроскопических пузырьков) и очагов мокнутия на коже лица, ягодицах, конечностях.
Далее, в подростковой и взрослой фазах заболевания, преобладают высыпания светло-розового цвета с уплотнением кожного покрова и узелковыми скоплениями, а также с тенденцией к расположению на сгибательных поверхностях лучезапястных и голеностопных суставов, в локтевых сгибах, подколенных впадинах и на шее. В отличие от ранних стадий во взрослой фазе преобладают сухость кожного покрова, бледность с землистым оттенком.
Поражения кожи могут быть локализованными, распространенными и универсальными (эритродермия).
Описанные клиническая картина и симптоматика позволяют поставить предварительный диагноз этого заболевания, но для окончательного диагноза потребуется лабораторная диагностика [4] :
- Рекомендовано выполнение клинического анализа крови (эозинофилия периферической крови).
- Выяснение аллергенов при помощи кожных (через царапину), внутрикожных и провокационных проб (через слизистую оболочку глаз или носа). Это prick-тесты или скарификационные тесты со стандартным набором ингаляционных аллергенов.
Кожное тестирование с аллергенами проводится при отсутствии противопоказаний (обострение заболевания, необходимость приема антигистаминных препаратов). При наличии противопоказаний выполняется определение уровня общего иммуноглобулина Е (IgE) и антител к неинфекционным аллергенам или их компонентам с помощью различных методов: иммуноферментного анализа (ИФА) радиоаллергосорбентного теста (РАСТ), множественного аллергосорбентного теста (МАСТ), молекулярной аллергодиагностики (ISAC) [5] .
Иммунологическое обследование не считается обязательным. Рекомендовано определение содержания иммуноглобулинов (IgА, IgМ и IgG) в сыворотке крови для исключения селективного дефицита IgA, сопровождающегося признаками атопического дерматита.
Диагноз основывается как на клинической картине, так и на данных семейного анамнеза (истории заболеваний членов семьи), а также на результатах лабораторного и инструментального обследования пациента.
Дифференциальную диагностику проводят со следующими заболеваниями: чесотка, себорейный дерматит, контактный дерматит (аллергический или простой ирритантный), ихтиоз обыкновенный, Т-клеточная лимфома кожи, псориаз, фоточувствительные дерматозы, иммунодефицитные заболевания, эритродермии другого генеза [6] .
Поскольку полностью избавиться от этого заболевания в настоящее время не представляется возможным, врач и пациент совместными усилиями обеспечивают профилактику развития тяжелых форм АтД (включая профилактику развития и лечение респираторных проявлений у больных).
Целью лечения при атопическом дерматите является достижение клинической ремиссии заболевания. Лечение направлено на устранение/уменьшение воспаления и кожного зуда, предупреждение вторичного инфицирования, увлажнение и смягчение кожи, восстановление ее защитных свойств. В итоге можно добиться восстановления утраченной трудоспособности и улучшения качества жизни.
Как правило, каждому пациенту, страдающему атопическим дерматитом, назначается комплексная терапия. В настоящее время принят ступенчатый подход к лечению АтД, который предусматривает поочередное назначение различных методов воздействия в зависимости от степени тяжести заболевания. В случаях присоединения вторичной инфекции в схему лечения добавляются антисептические и противомикробные средства (на любой стадии заболевания). В случаях подтвержденной сенсибилизации к конкретным аллергенам рекомендовано проведение аллерген-специфической иммунотерапии. При неэффективности лечения рекомендовано более тщательное проведение дифференциальной диагностики.
Это интересно!
Ступенчатый подход к лечению АтД был предложен в 2006 году международной группой PRACTALL, в состав которой входили Европейская академия аллергологии и клинической иммунологии и Американская академия аллергии, астмы и Международным консенсусом европейских научных ассоциаций в 2012 году.
Это действия, направленные на уничтожение или уменьшение контакта с аллергенами. Необходимо понимать, что полностью избавиться от окружающих аллергенов невозможно, но значительно уменьшить их концентрацию в квартире или на рабочем месте может каждый пациент.
Для этого необходимо:
- уменьшить влияние провоцирующих факторов, таких как потливость, стресс, резкие колебания температуры окружающей среды, грубая одежда, использование мыла и детергентов и так далее;
- обустроить гипоаллергенный быт и проводить удаление клещей домашней пыли, что в сочетании с высокогорным климатом также приводит к улучшению течения АтД;
- уменьшить или исключить контакт с пыльцой растений (у больных с пыльцевой сенсибилизацией), с шерстью животных (у больных с эпидермальной чувствительностью), с контактными аллергенами (у больных с контактной гиперчувствительностью);
- соблюдать индивидуальную гипоаллергенную диету с исключением определенных продуктов при доказанной пищевой аллергии.
Средства для наружной противовоспалительной терапии АтД подразделяются на две категории: топические глюкокортикостероиды (ТГКС) и топические ингибиторы кальциневрина (ТИК). Также для лечения атопического дерматита целесообразно применение эмолиентов (увлажняющих средств).
Топические глюкокортикостероиды рекомендованы как препараты первой линии для лечения атопического дерматита. Применение низко и умеренно активных ТГКС рекомендуется уже при легком течении заболевания. При среднем и тяжелом течении АтД целесообразно применение активных и высокоактивных ТГКС в минимальных эффективных дозах. Данные препараты имеют серьезные противопоказания и побочные эффекты и назначаются исключительно специалистом.
Для наибольшей эффективности и во избежание побочных эффектов при терапии ТГКС рекомендовано соблюдать следующие правила:
- использовать препарат непродолжительно, не более четырех недель, а затем ― один–два раза в неделю на ранее пораженные участки кожи длительно (для профилактики обострений);
- чередовать участки воздействия;
- не использовать под повязки, кроме тяжелых случаев АтД, при которых возможно применение влажных окклюзионных повязок с ТГКС в малых дозах в течение трех дней;
- уменьшать частоту нанесения после достижения лечебного действия.
При заболевании, осложненном микробной инфекцией, рекомендовано применять комбинированные наружные лекарственные средства, содержащие, помимо ГКС антибиотик, эффективный в отношении стафилококка (фузидовую кислоту, гентамицин, неомицин и другие), и противогрибковый компонент (клотримазол, натамицин и так далее). Их использование рекомендовано в течение непродолжительного периода времени (не более двух недель) в связи с высоким риском увеличения роста антибиотико-устойчивых штаммов бактерий и грибов.
Это интересно!
При наличии атопического дерматита рекомендовано применение белья с антисептическими свойствами (из целлюлозных волокон, содержащих наночастицы серебра либо материалов, обработанных препаратами коллоидного серебра) [7] .
Другая категория препаратов, а именно топические ингибиторы кальциневрина, предназначены для купирования обострения АтД и для профилактики рецидивов. К данной группе препаратов относятся такролимус и пимекролимус, которые обладают локальной иммунотропной активностью и не приводят к нежелательным эффектам, характерным для ТГКС.
В европейских инструкциях по медицинскому применению данных препаратов показанием для назначения такролимуса является АтД среднетяжелого и тяжелого течения, тогда как пимекролимус позиционируется для лечения легкого и среднетяжелого АтД. Выбор препарата осуществляется лечащим врачом.
Отдельного внимания заслуживает использование увлажняющих средств — эмолиентов, которые рекомендованы для лечения АтД и показаны на всех стадиях заболевания. Их применение приводит к уменьшению сухости кожи, увлажнению эпидермиса, улучшению микроциркуляции и восстановлению функции эпидермального барьера.
В состав увлажняющих средств, предотвращающих трансэпидермальную потерю воды за счет создания эффекта компресса, традиционно входят такие компоненты, как вазелин, парафин, воск, ланолин и другие животные жиры. Они выполняют двойную задачу ― блокируют прохождение жидкости через роговой слой и оказывают смягчающее действие.
Увлажняющие средства нового поколения включают липиды, идентичные натуральным липидам кожи: церамиды, холестерин, жирные кислоты. В состав увлажняющих средств входят и вещества, способные притягивать и удерживать воду: на первом месте по степени поверхностного увлажнения кожи находятся производные мочевины. В состав эмолиентов включают также глицерин, сорбит, гиалуроновую кислоту, гель алоэ, гидроксилированные органические кислоты.
Использование увлажняющих препаратов замедляет прогрессию АтД и снижает тяжесть заболевания [8] . Эмолиенты назначаются в достаточном количестве, необходимо их обильное и многократное использование в течение дня, например, для эмолиентов в форме крема или мази минимальное количество в неделю составляет 250 г. Также возможно их применение в виде масел для душа и ванн. В зимнее время рекомендовано применять эмолиенты с повышенным содержанием липидов.
Это важно!
Наружные лекарственные средства (ЛС) всегда необходимо наносить на увлажненную кожу. Эмолиенты в форме крема наносят на кожу за 15 минут до нанесения лекарственных средств, а в форме мази — через 15 минут после нанесения противовоспалительных ЛС. Регулярное использование эмолиентов в сочетании с ТГКС как при их кратковременном применении, так и при длительной поддерживающей терапии приводит к снижению потребности в ТГКС у больных атопическим дерматитом.
Системная фармакотерапия
Системную фармакотерапию проводят в комплексе с элиминационными мероприятиями и наружной терапией. В нее включено применение:
- Глюкокортикоидов (ГКС) — природных или синтетических препаратов, обладающих свойствами гормонов коры надпочечников. Назначаются в случае длительного обострения заболевания при неэффективности наружной терапии.
- Антибактериальных и противогрибковых препаратов системного действия, назначение которых показано при распространении бактериальной либо грибковой инфекции на обширную поверхность тела.
- Седативных и других психотропных средств.
- Иммунотропных препаратов, назначение которых оправдано при тяжелом упорном течении АтД и неэффективности других видов терапии.
- Препаратов, воздействующих на другие органы при нарушении их функции.
Физиотерапевтические методы лечения
Физиотерапевтические методы лечения, а также искусственные и природные курортные факторы применяют в комплексе с наружной терапией и фармакотерапией. Основное место занимает ультрафиолетовое облучение, оказывающее хороший терапевтический эффект при различных стадиях атопического дерматита. Наиболее эффективным методом для лечения АтД является узкополосная фототерапия, но стоит учесть, что ее не назначают детям младше 12 лет.
Реабилитация пациентов включает санаторно-курортное лечение в санаториях дерматологического профиля.
Самолечение опасно и должно быть полностью исключено. Состав, комбинацию и дозировку лекарственных средств должен подбирать лечащий врач на основании конкретной клинической картины и глубоких медицинских исследований. Исключение составляют лишь эмолиенты — увлажняющие средства, которые пациент выбирает исходя из собственных предпочтений.
- керамиды, называемые также церамидами (Ceramide NP, Ceramid AP, Ceramid EOP) — воскообразные липиды, поддерживающие обновление натурального защитного слоя кожи и образующие эффективный барьер против потери влаги;
- витамин F (комбинация полиненасыщенных жирных кислот: линоленовая, линолевая и арахидоновая) смягчает, увлажняет и повышает защитные свойства кожи;
- холестерол (Cholesterol) — один из основных структурных элементов липидного барьера кожи — гидролипидной пленки, повышает естественную регенерацию кожи.
Эти компоненты обеспечивают правильную работу защитного барьера кожи. Также в состав включен аллантоин (Allantoin) — местный анестетик, вяжущий и противовоспалительный препарат. Он оказывает двойное воздействие на кожу ― смягчает роговой слой, способствуя отделению отмерших клеток, и стимулирует регенерацию тканей. Успокаивает раздраженную кожу.
Пребиотик инулин в комплексе с альфа-глюкан олигосахаридом (Alpha-Glucan Oligosaccharide) помогают микрофлоре кожи сохранить баланс, избирательно стимулируя рост и метаболическую активность полезных микроорганизмов. Это необходимо для предупреждения покраснений и воспалений.
Масло ши, каритэ (Butyrospermum Parkii Butter), почти полностью состоящее из триглицерида олеиновой (40–45%), стеариновой (35–45%), пальмитиновой и других ненасыщенных жирных кислот, являясь хорошим эмолиентом, питает, увлажняет, смягчает, успокаивает кожу. Дополнительно масло ши защищает кожу от воздействия солнечных лучей и способствует ее восстановлению, обладает противовоспалительной активностью и регенерирующими свойствами.
Читайте также:


