Атрофия мышц при сахарном диабете лечение


Диабетическая полинейропатия – это опасный недуг, характеризующийся тяжелыми поражениями фрагмента нервной системы, пребывающего вне граней мозга. Рассматриваемое нарушение является серьезным осложнением диабета, характеризуется вяло-прогрессирующим течением. По мере эскалации клинических проявлений больной утрачивает работоспособность. Распространенность диабетической полинейропатии составляет 70% среди индивидов, у которых обнаружен сахарный диабет. Зачастую описываемая патология диагностируется на запущенной стадии. В анализе крови устойчивые высокие показатели сахара считаются основополагающим этиологическим фактором анализируемого недуга.
Лечение диабетической полинейропатии
Дабы эффективно побеждать осложнения диабета, следует соблюдать комплексность терапевтических мероприятий. Это подразумевает одновременное направленное воздействие на патогенетические звенья недуга, участвующие в его формировании.
Как лечить диабетическую полинейропатию? Ниже приведены ключевые принципы лечебных мероприятий, направленных на коррекцию состояний, вызванных поражением периферических нервных структур конечностей:
— постоянный контроль и регулирование содержания сахара, проще говоря, поддержание в неизменном состоянии предельно приближенных к нормальным показателям значений сахара, не допуская резких колебаний;
— назначение антиоксидантных фармакопейных препаратов, направленных на понижение;
— использование средств, способствующих реконструкции поврежденных нервных структур и предотвращающих разрушение еще незатронутых;
— немедикаментозные методы терапии;
— назначение ингибиторов альдозоредуктазы для предупреждения проникновению к нервным волокнам глюкозы;
— применение средств, содержащих калий и кальций;
— применение нейропротектров для улучшения кровоснабжения в нервных структурах;
— витаминотерапия с целью усиления трансляции по мышцам импульсов.
Диабетическая полинейропатия лечение народными средствами сегодня достаточно распространено. Однако принимать решение по его использованию надобно исключительно после согласования с лечащим терапевтом. Эффективным средством среди нетрадиционной медицины считается настой из одной части измельченного лаврового листа и трех порций пижатника. Эти ингредиенты надобно перемешать и поместить в термосную емкость, куда добавить литр кипятка. Данный напиток рекомендуется настаивать 180 минут. Непосредственно перед потреблением рекомендуется настой процедить. Применять следует настой в течение светового дня, отпивая большими глотками. Также можно приготовить следующую смесь, состоящую из одинаковых порций измельченного овса, корня лопуха, семян льна и створок фасоли. Для употребления нужно залить 0,4 л кипятка 2 части состава (приблизительно 50 г) и поместить на баню на 10-13 минут. Терапевтический курс составляет 30 дней, на протяжении которого следует ежедневно употреблять полученный настой по 130-150 мл во время потребления пищи. Если цифры сахара не достигли показателя нормы, то рекомендуется повторно пройти терапевтический курс через 7 дней.
Также, с целью приведение показателей сахара до установленной нормы можно сделать следующий целебный отвар. Он состоит из смеси мяты в количестве 30г, кукурузных столбиков и рылец в равных дозах по 60 г, к которым необходимо добавить по 150 г размельченных створок фасоли и травы галеги. Смесь необходимо скрупулезно перемешать. После этого надобно взять приблизительно 180 г состава (6 ложек), залить литром кипятка и прокипятить приблизительно минут 7-8. По окончанию процесса отвар должен настояться. Принимать следует перед употреблением продуктов питания по 100 мл.
Еще одним довольно эффективным средством, понижающим сахар, считается следующий настой. Необходимо взять по 100г травы галеги, черничных и крапивных листьев, створок фасоли, корня одуванчика и хорошенько смешать. Дальше нужно отделить 10 г и залить 790 мл кипятка. Лекарственный напиток необходимо настоять, после этого он готов к употреблению. Рекомендована доза четырежды в день по 0,2 мл.
Для антиоксидантного действия травники рекомендуют принимать настой гвоздики, который готовится следующим образом. Необходимо в термос засыпать 30 г измельченной гвоздики и залить ее 670 мл горячей воды. Напитку нужно дать настояться. После этого можно употреблять трижды за день по 50 мл. Терапевтический курс составляет 15 дней. Повторить его можно через дней 10. Полный курс терапии составляет 6 месяцев.
Таким образом, диабетическая полинейропатия лечение народными средствами, в частности, фитотерапией является еще одной действенной терапевтической методикой в борьбе с описываемой патологией.
Ежедневная борьба, направленная на ликвидацию болезненной симптоматики, вызванной данным недугом, требует усердия, силы воли и бесконечного терпения. Обязательно нужно придерживаться диеты, составленной терапевтом, регулярно употреблять назначенные препараты при диабетической полинейропатии и травяные сборы, а также следить за поврежденными конечностями. Важным фактором здоровья считаются неизменные физические упражнения для конечностей.
Ещё статьи по этой теме:


Полинейропатия




Потеря сознания


Вегето-сосудистая дистония


Болезнь Паркинсона


Каждому пациенту, который страдает сахарным диабетом, известно, что даже при любых, казалось бы, незначительных ранках и порезах, можно долго мучиться оттого, что заживают они очень трудно. Считается сложным и опасным осложнением состояние при ранах, образовавшихся на нижних конечностях. Эти раны способны вызвать наиболее тяжелые последствия, даже такие, как ампутация ног в результате гангрены.

У больных диабетом в крови содержится повышенный уровень сахара. Это сказывается на эластичности мельчайших сосудов, которые подвергаются негативному воздействию и спустя какое-то время происходит разрушение кровеносной системы. Как уже говорилось, особенно сильно это влияет на процесс кровообращения в ногах, ухудшает их движение. Недостаточная кровяная циркуляция отражается негативно на нормальной жизнедеятельности клеток, которые находятся в прямой зависимости от таких систем, как кровоток и нервная регуляция. И как следствие лечение ран на ногах при сахарном диабете создает серьезные проблемы, образовавшиеся язвы и другие повреждения плохо заживают.
Если не принимать мер к их лечению, это нередко также приводит к развитию у пациентов диабетической нейропатии. При данной патологии происходит разрушение нервных окончаний, а на ногах кожный покров делается более уязвимым. Даже малейшие ожоги, мозоли и царапины – нередко становятся очень серьезной проблемой, они заживают значительно хуже и дольше, чем у людей, не имеющих проблем с диабетом. Об этих и других болячках, и о том, как с ними надо бороться, будет рассказано ниже. Пациенту с сахарным диабетом нужно разбираться в элементарных вещах, которые помогут избежать самых тяжелых последствий.
Болезни ног
Осложнения при диабете, которые отражаются на ногах, представлены, в основном, в трех следующих видах:
- ангиопатии;
- нейропатии;
- гангрене.
Следует рассмотреть их несколько подробнее.
Нейропатия
Считается как наиболее распространенное осложнение. В основном, болезнь отражается на нервных окончаниях. При этой патологии кожный покров в район поражения становятся сухим. Любая ранка при сухости кожи долго не заживает, на кожном покрове образуются трещины, а через них в организм без труда проникает инфекция. Нейропатия оказывает влияние на уровень болевого порога, он понижается. В связи с чем, пациент, страдающий диабетом, не всегда замечает царапину или другое ранение, даже ожог. Это продолжается до тех пор, пока ситуация не становится опасной.
- пациент чувствует холод в ногах;
- онемение, снижение чувствительности или полное исчезновение ее в конечностях;
- наличие ножного жжения, особенно это характерно для вечернего и ночного времени;
- атрофия ножных мышц;
- длительное заживление даже маленьких ранок;
- присутствие разнохарактерных болевых ощущений в конечностях.
Ангиопатия
Характеризуется данное осложнение поражениями кровеносной системы. В медицинской практике существует разделение ее по двум типам:
- Микроангиопатия – для этой патологии характерным является поражение мелких сосудов.
- Макроангиопатия – при этом типе наблюдается нарушение функций больших сосудов.
Как правило, основным симптомом при ангиопатии является наличие болей при ходьбе в конечностях. В процессе развития осложнения можно наблюдать мышечную атрофию, присутствие синюшного оттенка кожи ног, при этом конечности всегда бывают холодными по причине нарушения кровотока. Заживление ран происходит нескоро. В результате пониженной циркуляции крови все это негативно отражается на суставах – они постепенно разрушаются из-за поражения хрящевых тканей и отложения солей в суставах.
Гангрена
Существует ряд факторов, которые способствуют этому опасному осложнению:
- раны и ранки независимо от величины, которые долгое время не заживают;
- различной степени обморожения и ожоги;
- наличие мозолей и вросших ногтей;
- развитие грибковых инфекций.
Данной болезни сопутствует очень сильная боль. Если гангрена находится в запущенной стадии, то практически единственно правильным решением при выборе метода лечения может быть ампутация.
Гнойно-диструктивное осложнение ног
Пожалуй, самым серьезным последствием у диабетиков может являться синдром диабетической стопы, приводящий нередко к ампутации. При этом поражении ног пациент не ощущает боли из-за повреждения нервных окончаний. Он практически не реагирует на ожоги, на проколы острыми предметами при наступлении на них, не ощущает боли, если натирает ногу.
Ниже приводятся факторы, которые способствуют появлению данного синдрома:
- наличие трофической язвы;
- развитие флегмоны подошвы;
- инфекционно-воспалительные процессы костей стопы;
- локализация гангрены на всей стопе или на пальце;
- раны, которые долго не заживают.
К сожалению, к врачам еще довольно часто пациенты обращаются только, когда у них тяжелая стадия осложнения, и уже нет иного выхода, как прибегать к ампутации. Во избежание подобных результатов нужно ухаживать за ногами самым тщательным образом и соблюдать меры профилактики.
Лечение сухости кожи
Когда в крови имеется повышенное наличие сахара, у пациента, страдающего диабетом можно наблюдать:
- частое испускание мочи, организм теряет жидкость. Начинается процесс обезвоживания кожного покрова, со временем делающегося сухим и шелушащимся.
- нарушение функции таких желез, как потовые и сальные;
- После чего появляется жжение и трещинки, которые более беззащитны к инфекциям. Становится затруднительной ходьба с трещинами, особенно когда они образуются на пятках.
Для предупреждения повреждения кожи, пациенту нужно соблюдать простые правила гигиены. Он не должен пользоваться обыкновенным туалетным мылом, так как оно способствует понижению кислотности тканей поверхности, а это дает дорогу к микробному вторжению. Для нижних конечностей и рук наиболее подходящим будет pH-нейтральное мыло. Необходимо хорошо ухаживать за ногами. Кожный покров нужно содержать в чистоте. При ежедневном уходе за кожей нужно использовать средства, которые отлично смягчают и увлажняют ее. Наиболее эффективным веществом медики называют препараты с мочевиной.
Лечение мозолей
У больных диабетом часто появляются язвы, которые образуются в результате множественных мозолей. Они, как и натоптыши, легко появляются при ношении тесной обуви. Образовавшись, они оказывают давление на кожный покров, в результате чего под кожей возникает кровоизлияние, приводящее к возникновению язвы.
Прежде всего, пациентам с диабетом нужно устранить фактор, провоцирующий образование мозолей и натоптышей, то есть одевать только такую обувь, которая не стесняет ногу и мягкую. Нельзя ни в коем случае заниматься срезанием мозолей и распариванием их в горячей воде, нельзя наклевать на них и пластыри. Наиболее лучшим вариантом будет – это применять мазь, содержащую мочевину, которая обладает смягчающим свойством, проделывать смазывание желательно не менее трех раз в течение дня. Мазь следует использовать только на хорошо подготовленную и чистую кожу.
Лечение грибка
У диабетиков, как правило, ослабленная иммунная система, поэтому при попадании возбудителя – микоза, это создает благоприятную среду для активного размножения грибка. Здоровые люди подобной инфекции подвержены не так часто, чем те, кто страдает диабетом. При попадании микоза на пластину ногтя, она начинает менять цвет, да и ноготь делается более толстым и слоится. Когда носится обувь, по причине уплотнения ногтевой пластины и за счет возросшего давления на пальцы, нередко образуется трофическая язва. Во избежание неприятных и серьезных осложнений, пациенту нужно тщательно следить за состоянием пораженного ногтя и регулярно проводить процедуры по уменьшению больного пласта. Для обработки пластины ногтя можно использовать пемзу или пилку.
Чтобы не возникал микоз вследствие нарушенной терморегуляции, которая присуща диабетикам, и для предотвращения сильной потливости и опрелости в складках кожи необходимо проводить обработку в областях наибольшей потливости. Для этого прекрасно подойдут кремы, содержащие окись цинка, либо тальк. О наличии инфекционного грибка может говорить раздражение кожи и как следствие зуд. В настоящее время в любом аптечном заведении нетрудно подобрать наиболее подходящий вариант из широкого спектра кремов и мазей, которые эффективно устранят инфекцию.
Лечение порезов
Как уже говорилось выше, даже при самых незначительных ранках, небольших порезах, кожа у диабетиков сильно восприимчива к инфицированию. При образовавшейся ранке или другом пора поражении кожи рекомендуется тщательная обработка ранки средством антибактериального характера. Можно воспользоваться с этой целью, например, фурацилином или перекисью водорода, либо каким-то другим специально предназначенным для этого средством. Нельзя заниматься лечением и использованием, средств, содержащих спирт. При возникновении у пациента в случае пореза воспаления, которое сопровождается болями, следует проконсультироваться с лечащим специалистом. Не рекомендуется проводить лечение ран при сахарном диабете самостоятельно подобранными мазями, это может привести лишь к ухудшению клинической картины.
Лечение диабетической язвы
Трофические язвы свидетельствуют о наличии инфицированных ранок, не вылеченных своевременно. При таком диагнозе пациенту требуется прохождение курса терапии, на излечение диабетической стопы. Процесс его заключается в надлежащем обрабатывании ран препаратами антибактериального свойства, не содержащих спирта. Кроме этого применяются антибиотики и современные перевязочные материалы.
Народные методы
Имеется много действенных народных средств, которые проверены временем, они позволяют улучшить лечение ран при сахарном диабете на ногах. Ниже приводятся наиболее известные средства, входящий в богатый список рецептов народной медицины.
- Подсолнечник. Для его приготовление нужно при цветении этого растения выкопать его корень. После этого замочить его на четверть часа для лучшего удаления остатков земли. Затем проводим обрыв волосков с дальнейшей их просушкой. Когда все будет готово, измельчаем их и помещаем в трехлитровую емкость, в которой залит кипяток. После остывания приготовленный настой можно пить, не ограничивая себя в количествах. Средство, приготовленное из волосков подсолнечника, хорошо помогает разжижать кровь.
- Морковное масло. Для того чтобы получить данное средство, понадобятся корнеплоды моркови и кружка масла. Нужно будет предварительно пропустить корнеплоды в объеме пятисот граммов через терку. Получившуюся в итоге массу помещаем в емкость, лучше всего подойдет стеклянная кастрюля. Ставим на водяную баню, предварительно залив растительным маслом. После остывания, приготовленное средство отжимаем с помощью марли. Хранить нужно морковное масло в прохладном месте, куда не проникает дневной свет. Применяется народное лекарство наружным способом. Отлично помогает заживлять раны.
- Чистотел. Готовится отвар из этого растения следующим образом: берутся хорошо просушенные стебли травы и высыпаются в приготовленную кипяченую воду. После этого средство охлаждается до приемлемой температуры для пальцев, в него ставиться раненная нога. Применять процедуру можно до четырех раз в день в течение четырнадцати дней. Также к язве на ноге или ранке рекомендуется прикладывать листья этого растения, закрепив бинтом.
- Сок лопуха. Приготовленное средство из этого растения в виде сока способствует заживлению трофических язв, которые сопутствуют возникшему осложнению при диабете. Чтобы его приготовить, нужно будет с помощью мясорубки измельчить лопуховые листья, собранные в мае. Затем профильтровать смесь для изготовления качественного сока. После этого ноги с пораженными участками смазываются этим средством.
- Огуречный сок. Хорошо помогает для заживления гнойных ран, обладая противомикробным действием. Лечат пораженные участки, смазывая соком или накладывая компресс, после чего обрабатывают больные участки традиционными средствами, которые пропишет специалист.
- Корни чистотела и лопуха. Отличное средство заживления ран. Для его приготовления потребуется тридцать граммов лопуха, двадцать – чистотела, сто граммов подсолнечного масла. Смесь прокипятить на небольшом огне в течение четверти часа, после чего процедить. Раны рекомендуется смазывать до трех раз в сутки в течение семи дней.
Важно знать: При поражениях конечностей лечение требуется проводить до полного излечения, при этом для гнойных ран курс народной терапии должен быть не менее двух недель.
При использовании любого народного рецепта, больные диабетом должны обязательно проконсультироваться со специалистом. При лечении отслеживать процесс заживления ран. В случае каких-либо непредвиденных реакций или безрезультатности лечения, так же обращаться к доктору.
Профилактика
Для соблюдения мер предупреждения опасных осложнений таких, как ангиопатия и нейропатия нужно принимать антиоксидантов, действие которых направлено на сохранение сосудов от травм, они так помогают укреплять нервную систему. Чтобы не допустить образования ран, которые длительное время не заживают, а также, язв и самого страшного – ампутации, следует строго выполнять самые простые профилактические мероприятия. Ниже приводятся основные из этих правил предупреждения:
- Нужно ежедневно осматривать ноги, чтобы своевременно выявить раны, трещины, воспаленные участки и принять меры к лечению. При наличии грибковых инфекций и гнойных ран проводить обработку антисептиками даже маленькую рану;
- Для предотвращения повреждений нужно всегда ходить в обуви, ходьба босиком – это дополнительный риск для получения травм;
- Обувь обязательно должна носиться только комфортная – свободная и мягкая. Не покупать обувь, имеющую перемычки между пальцами;
- Поскольку нога ко второй половине дня становится немного крупнее по причине отекания, обувь нужно покупать именно в это время;
- Следить в обуви за состоянием стелек, чтобы случайно не повредить ногу из-за гвоздиков, скрепляющих подошву;
- Должны быть исключены из туалета препараты, которые способствуют осушению кожного покрова;
- Ноги необходимо каждый день смазывать кремами и другими средствами, которые увлажняют кожу и не содержат минеральных масел;
- Поскольку курение отрицательно сказывается на процессах кровообращения, необходимо отказаться от пагубного пристрастия;
- Особое внимание уделять факторам, способствующим обморожению и проявлять осторожность с предметами, способными вызвать ожог;
- Стараться не засиживаться в ванной или душе и вообще в воде, поскольку это способствует разрыхлению кожного покрова, отчего она легко повреждается;
- Не заниматься лечением гнойных ран водородом, йодом и салициловой кислотой;
- Не удалять самостоятельно мозоли и бородавки;
- Не применять средства для увлажнения кожного покрова, которые содержат бета-блокаторы – они провоцируют искажение выделительных процессов;
- Не носить белья, способного вызывать потертости и иные травмы;
- Ноги всегда должны находиться в тепле в холодное время.
Нужно не забывать, что при несвоевременных и нетщательных обработках даже небольших ранок, они легко поддаются инфицированию, после чего заживают и поддаются лечению такие пораженные участки намного труднее. Пациенту, страдающему диабетом, более всего требуется тщательный уход за пораненной кожей.
Профилактические кремы и мази
Для предотвращения диабетической стопы диабетики должны регулярно смазывать кожу ног кремами для увлажнения кожи, это позволит избежать трещин. Чтобы не допустить мозолей, нужно постоянно заниматься очищением пяток и стоп от излишков кожи, удалением мозолей. Но при этом запрещается оставлять лишний крем на кожном покрове. А также не рекомендуется для смягчения стоп парить ноги, а для пилинга применять химические средства, куда входит пемза и другие средства для кожной механической обработки.
Несколько лет назад для диабетиков появилось в продаже немеханического характера современное средство по уходу за ногами – SOSU. С помощью таких педикюрных носочков японского производителя можно успешно устранять мозоли, трещины и натоптышей. Достаточно одной или двух процедур и излишки кожи на стопах уже на третий начнут шелушиться и отпадать.
В заключение
Познакомившись с основными осложнениями, которые могут возникнуть, если не соблюдать профилактику при диабете, можно сделать вывод, что лучше этого не допускать. Тогда удастся избежать трагических последствий. Если образуется любая ранка, самая незначительная, к ней надо относиться серьезно и немедленно обработать антисептическими препаратами. При повышении температуры с сопутствующими в области травмы болями, отеком или гнойном воспалении нужно обратиться к врачу – он при необходимости назначит лечение антибиотиками и витаминами. При улучшении могут быть назначены мази на основе жиров, способствующие улучшению питания тканей. Главное – не запускать лечение, а принимать вовремя меры, использовать весь арсенал доступных средств под контролем врача – и здоровье пойдет намного быстрее на поправку.
Диабетическая нейропатия – это комплекс осложнений сахарного диабета. Неблагоприятные последствия развиваются при поражении НС, иногда мышц. Однако диагностика такого состояния затруднена, так как для него характерно бессимптомное течение.
Согласно статистике, когда нарушается толерантность к глюкозе, осложнения возникают в 11% случаев, а при диабете 2 типа диабетическая нейропатия обнаруживается у 28% больных. Ее опасность в том, что почти у 80% диабетиков при отсутствии лечения на ногах образуются трофические язвы.
Одним из редких видов диабетической нейропатии является пояснично-крестцовый радикулоплексит. Амиотрофия характерна для диабета 2 типа.
Зачастую болезнь развивается у инсулиннезависимых пациентов, возрастом 40-60 лет. Это происходит после диабетической микроангиопатии в результате аксонального поражения.
Морфологический дефект сосредотачивается в зоне клеток корешков и стволов периферических нервов и рогов спинного мозга.
Факторы возникновения и симптоматика
Результаты многих патоморфологических исследований показали, что диабетическая амиотрофия возникает на фоне аутоиммунного поражения сосудов нервов (периневрия, эпиневрия) с появлением периваскулитов и микроваскулитов. Эти болезни способствуют ишемическому повреждению корешков и сосудов.
Есть данные, указывающие на систему комплемента, эндотелиальных лимфоцитов, экспрессии иммунореактивных цитокинов и воздействие цитотоксических Т-клеток. Также были зафиксированы случаи инфильтрации полинуклеарами венул (посткапиллярных). При этом в корешках и нервах выявлялась разрушение и дисфункция аксонов, скопление гемосидерина, утолщение периневрия, местная демиелинизация и неоваскуляризация.
Кроме того, атрофия мышц у диабетиков обусловлена некоторыми предрасполагающими факторами:
- возраст – старше 40 лет;
- пол – чаще осложнение встречается у мужчин;
- злоупотребление алкоголем, что усугубляет течение нейропатии;
- рост – болезнь более распространена среди высоких людей, у которых нервные окончания более длинные.
Асимметричная моторная проксимальная нейропатия начинается подостро либо остро. Ее симптомы – это боль, ощущение ползания мурашек и жжение в передней части бедра и во внутренней области голени.
Появление таких признаков не связано с двигательной активностью. Чаще всего они возникают в ночное время.
После развивается атрофия и слабость мышц бедра и тазового пояса. При этом больному тяжело согнуть бедро, а его коленный сустав нестабилен. Иногда в паталогический процесс вовлекаются аддукторы бедра, мышечный слой ягодиц и перонеальная группа.
На наличие рефлекторных расстройств указывает выпадение либо угнетение коленного рефлекса при несущественном снижении или сохранении ахиллова. Изредка мышечная атрофия у диабетиков поражает проксимальные отделы верхних конечностей и плечевого пояса.
Выраженность сенсорных расстройств минимальная. Зачастую патология приобретает асиметричный характер. При этом симптомы поражения проводников спинного мозга отсутствуют.
В случае протекания проксимальной диабетической нейропатии чувствительность обычно не нарушается. В основном, болевые симптомы проходят за 2-3 недели, но в некоторых случаях они сохраняются до 6-9 месяцев. Атрофия и парез сопровождают больного не один месяц.
Причем на фоне этих осложнений может произойти необъяснимое похудение, что является основанием для проведения исследований на наличие злокачественных образований.
Диагностика
Диабетическая амиотрофия может быть выявлена лишь после детального обследования пациента. Ведь даже отсутствие симптомов не является основанием для исключения наличия болезни.
Для достоверной установки диагноза рекомендовано присутствие хотя бы двух повреждений неврологического характера. Например, изменения в результатах автономных тестов либо признаки сбоя в скорости возбуждения по нервным волокнам.
Для выявления диабетической полирадикулоневропатии проводят ряд лабораторных исследований, включающих:
- общий анализ мочи и крови;
- ревмопробы;
- исследование синовиального вещества;
- МРТ позвоночника (пояснично-крестцовый отдел);
- стимуляционная электронейромиография и игольчатая электромиография.
При диабетической амиотрофии в цереброспинальной жидкости отмечается увеличение концентрации белка. После ЭМГ в параспинальных мышцах нижних конечностей фиксируется мультифокальная денервация или фасцикуляции.
Также диабетическую полирадикулоневропатию дифференцирует с демиелинизирующей полинейропатией, которая развивается у большинства пациентов, имеющих хроническое заболевания эндокринной системы.
При таком заболевании, также как и при амиотрофии, повышается уровень белка в ликворе. Чтобы исключить либо подтвердить его наличие проводится электромиография.
Терапия
Лечение атрофии мышц при диабете может длиться до двух лет. А быстрота восстановления напрямую зависит от компенсации основного заболевания.
Ведущие принципы успешного лечения нейропатии – это:
- постоянный контроль гликемии;
- проведение симптоматической терапии при болевом синдроме;
- патогенетические лечебные мероприятия.
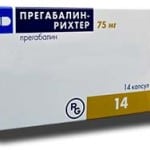
Вначале показана пульс-терапия с использованием Метилпреднизолона, который вводится внутрикапельно. Сахар в крови стабилизируется посредством перевода пациента на инсулин.
Для ликвидации нейропатической боли назначается Прегабалин (2 р. в день по 150 мг). В дополнение принимают Амитриптилин в низкой дозировке.
Многие врачи отмечают, что при амиотрофии эффективно использование глюкокортикоидов. Но лечить заболевание таким образом можно только в первые 3 месяца его развития.
Если терапия антиконвульсантами и глюкокортикоидами не была результативной, то ее заменяют в/в введением иммуноглобулина. Также могут быть применены цитостатики и плазмофорез.
В этот период важно поддерживать нормальный уровень гликемии. Это поможет снизить влияние оксидативного стресса, увеличить активность природных антиоксидантов и улучшить работу автономных и соматических нервов.
Интенсивная инсулинотерапия при диабете снижает риск появления ДПН и сосудистых нарушений. Но введение гормона не может гарантировать исключение развития осложнений либо поспособствовать значительному регрессу симптомов. Но грамотное контролирование СД – это важное условие, которое необходимо для эффективности патогенетической терапии.
Примечательно, что прием кортикостероидов приводит к возрастанию показателей глюкозы в крови. Поэтому, чтобы минимизировать риск высокой гликемии, пациентов целесообразно переводить на инсулин.
Нередко появлению диабетической амиотрофии способствует оксидативный стресс. Он возникает при избытке свободных радикалов и ослаблении антиоксидантной системы организма.
Поэтому ведущую роль в лечении ДПН занимают антиоксиданты – средства, снижающие оксидативный стресс, воздействующие на патогенез. Благодаря этому препараты используют в профилактических и лечебных целях при поздних осложнениях диабета.
Одним из лучших средств при диабетической полирадикулоневропатии является Альфа-липоевая кислота. Этот препарат снижает негативную и позитивную невропатическую симптоматику.
Тиоктовая кислота – сильный липофилный антиоксидант, обезвреживающий свободные радикалы. Доказано, что введение АЛК предупреждает агрегацию тромбоцитов, активизирует эндоневральный кровоток, повышает концентрацию оксида азота и стимулирует синтез белков теплового шока. Видео в этой статье продолжит тему осложнений при СЛ.
Читайте также:


