Боль в ягодице при коксартрозе
Грамотный врач, изучив рентгеновские снимки и осмотрев пациента, болеющего артрозом тазобедренного сустава, может легко поставить правильный диагноз уже на первой консультации. То есть диагностика этого заболевания обычно не представляет особых сложностей.
Тем удивительнее, что на деле правильный диагноз вовремя устанавливают только в половине случаев, а то и реже. Например, зачастую у пациентов, действительно болеющих коксартрозом, врачи умудряются не замечать артроз тазобедренного сустава на протяжении нескольких лет, пытаясь сваливать все недуги страдающего на проблемы с поясницей, на какие-то болезни внутренних органов (например, у женщин — на воспаление придатков, а у мужчин — на мифический простатит), и т. д.

В результате пациент затем долгое время живет под нависшим дамокловым мечом предстоящей операции по замене сустава, зачастую даже не догадываясь, что ему операция не нужна вовсе!
Чтобы хоть как-то уменьшить этот вал всеобщей некомпетентности, ниже я расскажу о тех болячках, которые чаще всего принимают за артроз тазобедренного сустава. И если предложенная информация поможет хоть десятку пациентов спасти свои суставы и свои нервы, я уже буду считать, что эту книгу я писал не зря. Итак:
Трохантерит может быть как односторонним, когда заболевает только одна нога, так и двусторонним, когда воспаляются сухожилия сразу на обеих ногах. Женщины болеют гораздо чаще мужчин, причем пик заболеваемости приходится на период климактерической перестройки организма, когда происходит ослабление сухожильной и мышечной ткани. Хотя бывают случаи, когда трохантеритом заболевают и молодые женщины — чаще после перегрузки или травмы.
Трохантерит развивается достаточно быстро, в течение 3–15 дней, как правило после физической нагрузки, ношения тяжестей, долгой ходьбы (особенно по неровной местности, подъеме в гору или спуске с нее). Также воспаление бедренных сухожилий может быть спровоцировано травмой (падением на бок, ударом в бедро) или переохлаждением, простудой. Иногда бедренные сухожилия воспаляются после гриппа.
Именно такая полноценная подвижность тазобедренных суставов должна помочь понять как врачу, так и пациенту, что артроза у последнего скорее всего нет, а диагностический поиск надо вести в другом направлении.
Их тоже часто принимают за коксартроз. Но хотя симптомы болезней в чем-то похожи, грамотный специалист и здесь без труда отличит одно от другого. В отличие от артроза, при корешковом синдроме и при синдроме грушевидной мышцы боль обычно возникает резко, чаще всего за 1–2 дня, после подъема тяжести, неудачного движения, резкого поворота в наклоне, или после сильного психического переживания, стресса. Во многих случаях приступу предшествуют острые или хронические боли в пояснице.
В 80% случаев боль распространяется только в одну ногу, и только в 20% случаев страдают обе ноги.
Наибольшая интенсивность боли при синдроме грушевидной мышцы отмечается в области ягодицы; боли в области поясницы тоже бывают довольно сильными, но могут быть незначительными или отсутствовать вовсе.
Боли могут быть выражены сильно как днем, так и ночью. Иногда больному бывает трудно найти удобное положение по ночам, а иногда болеющий человек просыпается от боли в 3–4 часа ночи. Однако у половины больных боли возникают только при движениях и ходьбе.
Но зато при синдроме грушевидной мышцы и при корешковом синдроме нередко возникает острая боль в пояснице или в бедре (особенно по задней поверхности бедра) при попытке поднять выпрямленную ногу или наклониться вперед стоя с прямыми ногами. При коксартрозе такие движения резких болевых ощущений почти никогда не вызывают — если только артроз не сочетается с поясничными проблемами.
Некоторые виды артритов тоже приводят к поражению тазобедренных суставов. И хотя это случается довольно редко, мы должны об этом помнить.
В наиболее типичных случаях тазобедренные суставы при артритах поражаются чуть ли не в последнюю очередь, гораздо позже других суставов. И тогда дифференциальная диагностика между артритом и коксартрозом не представляет затруднений — ведь к моменту воспаления тазобедренных суставов пациент обычно уже знает, что он болен артритом, и чаще всего знает, каким именно.
Однако при отдельных разновидностях болезни Бехтерева и при некоторых редчайших вариантах реактивного артрита воспаление тазобедренных суставов может опережать другие проявления болезни, или вообще быть единственным симптомом болезни. И тогда поставить правильный диагноз бывает неимоверно трудно — подобное воспаление тазобедренных суставов очень легко принять за артроз. В таких случаях ошибиться может даже грамотный врач.
Еще один настораживающий признак, который может указывать на артритический характер воспаления суставов — утренняя скованность во всем теле и суставах, возникающая сразу после пробуждения и проходящая затем в течение часа или в течение первой половины дня. Такая скованность характерна именно для воспалительных заболеваний, в первую очередь для болезни Бехтерева и ревматической полимиалгии.
Ревматическая полимиалгия — довольно редкая болезнь, которую тем не менее тоже нельзя сбрасывать со счета. Болеют чаще женщины старше 50 лет. В 90% случаев заболевание начинается после перенесенного сильнейшего стресса или тяжелой простуды (гриппа).
Болезнь развивается достаточно быстро, в течение 3–20 дней. Как правило, первыми симптомами болезни являются выраженные симметричные (то есть одинаковые справа и слева и справа) скованность и боль в области бедер (боль не опускается ниже колен) и в области плечевых суставов.
Когда возникает боль в тазобедренного суставе (ТБС), отдающая в пах – это настораживающий симптом. Ведь именно тазобедренная часть представляет собой самое большое соединение, является опорной, без нее передвижение просто невозможно. Этот сустав помогает сохранять равновесие, перераспределяет нагрузку на позвоночник и ноги. Если нарушается работа ТБС, сразу ухудшается качество жизни пациента. Страдает двигательная активность. Важно не медлить и посетить врача для установления причин проблемы и по мере необходимости назначения лечения.

Боль в ТБС
Патологии, вызывающие боли в тазобедренном суставе
Когда при движениях, в состоянии покоя или в резкой смене положения тела ощущается и нарастает боль в зоне таза – это негативный признак того, что прогрессируют патологические изменения.
Основными причинами дискомфорта становятся:
- инфекции, которые провоцирует воспаления суставов – артрит;
- нарушение строения суставов под влиянием травм, при вывихах – приобретенных или врожденных;
- дегенеративные процессы;
- воспалительный процесс в околосуставной сумке, сухожилиях, мышцах;
- асептический некроз головки кости бедра – характеризуется постепенным отмиранием ткани;
- туберкулез;
- нарушение кровотока в сегментах сустава;
- воспаления из-за аутоиммунных заболеваний;
- неврологические болезни.
Тазобедренный сустав является самым крупным суставом в организме человека. Обычно именно он страдает от постоянных нагрузок – от лишнего веса, перенапряжения и т.п. На этом фоне могут появляться разные повреждения – травмы или микротравмы. Они сильно ослабляют ткани, меняют их структуру.
Артрит вызывает ноющую боль, особенно при ходьбе. Движения становятся скованными, возникают рефлекторные ограничения, потому что негативная симптоматика затрагивает не только бедро, но также пах и ягодицы. Иногда развиваются острые приступы боли, которая иррадиирует и простреливает до колена.
Артриты влияют на все соединительные ткани, а дискомфорт напрямую связан с воспалением. Патологический процесс развивается в синовиальной оболочке, которая выстилает полость сустава, то есть в пределах самого сустава.
Если игнорировать патологию и не предпринимать мер по купированию симптомов и причин ее развития, артрит скоро преобразуется в остеоартроз ТБС. При этом процессы приобретают дегенеративно-деструктивный характер – изменяется работа органа, страдает физическая активность, она значительно ограничивается. Часто болезнь приводит к инвалидности.

Симптомы при артрите
Патология не сразу заявляет о себе. Сначала боль в зоне паха слабая, ноющая. Но со временем иррадиирует вниз по ноге, затрагивая переднюю часть бедра и бок, реже ягодицу.
Дискомфорт становится заметен при передвижении или при вставании со стула. Боль проявляется уже при первом шаге, затем притупляется, но при долгой ходьбе также дает о себе знать.
Облегчение наступает только в состоянии покоя и отдыха для сустава.
Коксартроз – это разрушение хрящей внутри сустава. Сначала страдает одно сочленение, а со временем – и другие. Если признаки игнорировать, то болезнь обязательно будет прогрессировать. Боль усиливается до такой степени, что сложно делать даже самые простые движения. Это связано со сдавливанием связок, защемлением нервов.
Суставы при коксартрозе сильно хрустят, так как поверхности сильно трутся друг о друга. При прогрессировании развиваются сильные обострения, длящиеся от пары дней до нескольких месяцев.
При хондроматозе изменяется состояние синовиальной оболочки. Оболочка начинает перерождаться в хрящевую ткань, как суставный элемент.
Главный симптом – формирование во внутрисуставной полости хондромных элементов. Они округлой формы и плотной консистенции, могут занимать значительную часть полости. Обычно это узелки или возвышения.
Заболевание Пертеса диагностируется у детей. Это состояние нарушения кровотока в шейке бедра. Она недополучает питания, поэтому костная ткань разрушается. В итоге патология приводит к аваскулярному некрозу.
В процессе роста кровообращение бедренной кости налаживается, структуры восстанавливаются. Одно из самых негативных последствий – деформация, проблемы в работе ТБС и хроническая боль.

Заболевание Пертеса
Заболевания поражает кости и суставы, приводя к их постепенному разрушению. Это осложнение сахарного диабета. При развитии болезни суставы часто воспаляются, под влиянием этого деформируются, разрушаются. Болезнь влияет и на молодых, и на пожилых людей.
Эпифизеолиз – это заболевания, которое развивается у детей и подростков 8-15 лет, то есть во время скачка роста. Патология заключается в соскальзывании головки бедра на шейку по причине слишком слабой ростовой зоны.
Причины болезни точно не установлены. Но чаще эпифизеолиз развивается у мальчиков и при ожирении, реже его провоцируют травмы или проблемы функций эндокринной системы.
Патология стабильна. Ребенок долгое время прихрамывает, но при этом опора на конечность сохраняется. Боль сосредоточена в бедре, иногда отдает вниз до колена. С течением времени утрачивается нормальный объем двигательной активности ТБС.
Для проведения диагностики делают МРТ и учитывают характерную клинику болезни. Лечение требуется незамедлительно, потому что продолжение соскальзывания провоцирует сильные артрозы, артриты и другие опасные осложнения.
Это хроническая болезнь, которая в основном диагностируется у женщин. Этиология не установлена.
Гидрартроз в большинстве случаев повреждает только один сустав, начинается неожиданно, в суставе быстро происходят дегенеративные изменения. Он увеличивается в объеме из-за скопления большого объема синовиальной жидкости. Из-за этого суставные ткани растягиваются, возникает дискомфорт, тугоподвижность, слабость. Но общее самочувствие при этом не изменяется.
Это хроническое заболевание, характеризующееся нечастыми, но острыми приступами артрита. Боль при этом часто бывает нестерпимой. Основная причина – отложения солей кальция в суставах.
Тендовагинит является воспалительным процессом, затрагивающим сухожилия и близлежащие ткани. В отличие от тендинита поражаются сухожилия с мягким туннелем из соединительной ткани.
Тендовагинит протекает остро или периодическими обострениями, то есть хронически. Проявляется он болью, которая становится сильнее при движении, может сопровождаться отеканием, покраснением и повышением местной температуры.
При инфекционной природе патологии развивается общая интоксикация. Неинфекционные формы не сопровождаются нарушением общего самочувствия. Терапия соотносится с формой и видом заболевания, бывает и консервативной, и оперативной.
На инфекционное воспаление указывает краснота кожи над суставом и локальный подъем температуры. Одновременно ухудшается подвижность сустава.
В случае с хронической формой высока вероятность развития вторичного артроза вплоть до полной утраты возможности движений.
после операции на ТБС в течение нескольких часов боль не ощущается, так как продолжают работать обезболивающие. Но после того как наркоз отпускает, развивается острая боль, которую требуется купировать также препараты анальгетиками.
Боль может не проходить несколько дней, но ее интенсивность уменьшается и постепенно она проходит совсем. К моменту выписки из стационара ощущения почти всегда проходят. Но они могут проявиться позже, особенно при нестабильных погодных условиях. В преклонном возрасти боль ноющие и довольно сильные, а молодые люди переживают дискомфорт максимально легко.

Болевые ощущения после операции
Диагностика
Основные способы диагностики патологий ТБС такие:
- Рентгенография, УЗИ – стандарты обследования при патологиях суставов.
- Общий анализ крови.
- Биохимия крови.
- Исследования мочи – учитывается ее оттенок, объем, плотность, прозрачность, содержание глюкозы, белка и билирубина.
- Компьютерная томография – помогает изучить сустав в нескольких проекциях, определить плотность костной ткани.
- МРТ.
Врач обязательно учитывает тугоподвижность сочленения, обращает внимание на повышение температуры, присутствие головных болей, покраснений, отеков.
Методы лечения
При развитии болей в области таза, иррадиирующих в таз, лучше обратиться к ревматологу, травматологу или ортопеду. После диагностики и установления причин патологии доктор ставить диагноз и подбирает эффективные методы лечения.

Лечение
Пациентам с проблемами в суставах обязательно назначаются:
- сон только на здоровом боку;
- полный покой;
- отказ от нагрузок;
- частые смены положения тела;
- предотвращение переохлаждений;
- ношение свободного и достаточно теплого белья.
Все возможные манипуляции, подбор методов зависит от причин патологии, от ее клинической картины и степени осложнений.
Медикаментозная терапия предполагает прием НПВС, противоревматических средств, гормональных препаратов, хондропротекторов. Иногда требуются иммунодепрессанты в качестве дополнительной терапии, а также препараты для нормализации кровообращения.
Если консервативное лечение оказалось не эффективным, требуется операция – протезирование сочленения. Иногда применяю специальные ортопедические приспособления, могут накладывать гипс.

Способы лечения
Если врач выявляется присутствие в суставе лишней жидкости или даже крови, то требуется дренирование, промывание антибактериальными средствами.
В самых сложных ситуациях реализуется эндопротезирование ТБС, когда разрушенное сочленение заменяют новым – искусственным аналогом. Когда операция завершена – организуется реабилитация с целью возобновления подвижности и работы конечности. Человек постепенно может вернуться к привычной жизни.
Современные операции – высокотехнологичные, точные. После замены сустава человек избавляется от постоянных болей и ограничений двигательной активности.
Консультация с врачом нужна при любом характере боли. Доктор проведет исследование, уточнит диагноз. Только потом можно посоветоваться по поводу использования рецептов народной медицины.

Сабельник
Настойка сабельника эффективно справляется с дискомфортом при болях в суставе. Рецепт для перорального применения такой:
- измельчить сухой сабельник и плотно утрамбовать в заранее подготовленную емкость – она должна быть заполнена на треть;
- залить водой до верха;
- настоять три недели в темном месте.
Принимать средство нужно по 20 мл три раза за сутки независимо от приемов пищи. Полный курс составляет 2 недели. Потом после двухнедельного перерыва курс можно повторить вновь.
Заключение
Развитие боли в тазобедренном суставе, которая ощущается и в паху должно насторожить, потому что таз – самое крупное соединение костей. Игнорировать симптоматику нельзя – в противном случае повышается риск негативных и необратимых последствий. Качество жизни человека сильно зависит от состояния его ТБС, поэтому не стоит запускать заболевание.
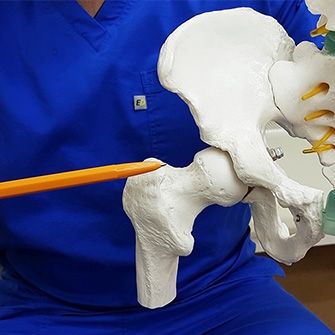
Артроз тазобедренного сустава ― болезнь, требующая незамедлительного лечения. В противном случае велик риск усиления болей в области бедра, коленей, паха, а также могут появиться скованность в движении, прихрамывание и другие симптомы.
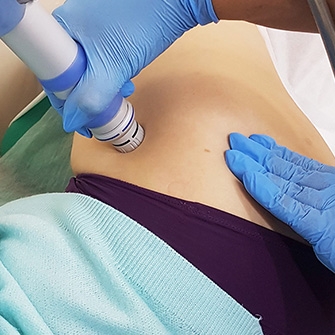
Процедуры ударно-волновой терапии призваны помочь разрушить солевые отложения, снять боль, повысить подвижность сустава.
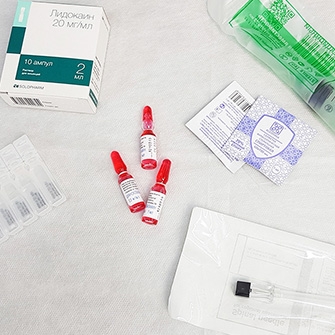
Внутрисуставное введение лекарственных препаратов может применяться при необходимости восстановить разрушенный хрящ сустава и выработку его смазки, простимулировать регенерацию тканей.
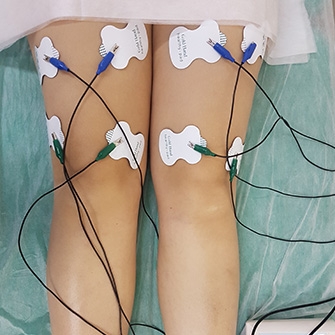
Для восстановления мышечного тонуса и нормализации кровообращения в проблемной области может использоваться электростимуляция — лечение посредством воздействия электрическими импульсами.
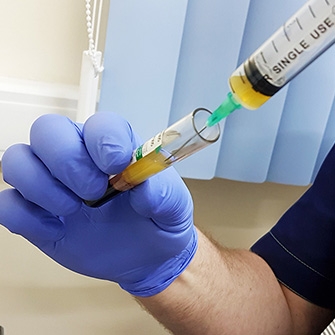
Введение лекарственных веществ непосредственно в патологический очаг может быть актуальным, если требуется добиться большего эффекта и оперативно снять боль.
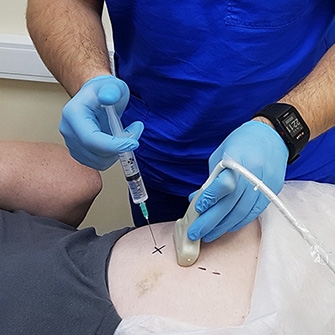
Внутрисуставное введение лекарственных препаратов — лечение посредством введения препарата в полость сустава непосредственно к поврежденному участку.
Боли и дискомфорт в тазобедренном суставе никогда не беспокоят здоровых людей — в сущности, можно прожить всю жизнь, не задумываясь о том, как работает это образование в нашем теле. Однако те, кому довелось столкнуться с артрозом тазобедренного сустава, невольно переходят в ранг экспертов и по строению сустава и по лечению заболевания — иначе надежд на хорошее самочувствие мало.
Что такое деформирующий артроз тазобедренного сустава и почему он возникает
Артроз тазобедренного сустава (известен также под названиями коксартроз и деформирующий остеоартроз тазобедренного сустава) — одна из наиболее часто диагностируемых патологий костно-мышечной системы. В России этот недуг является ведущей причиной нетрудоспособности у людей с болезнями суставов.
Обычно считается, что артроз тазобедренного сустава — возрастная проблема. Статистика подтверждает эту точку зрения: после 40 лет такой диагноз ставят одному из десяти, после 60 лет — одному из трех пациентов, а у тех, кому за 70, коксартроз выявляется в 80% случаев. Но нередко боли в бедре приводят в кабинет ортопеда и молодежь.
Так, среди причин остеоартроза тазобедренного сустава выделяют следующие наиболее значимые:
- врожденное нарушение развития (дисплазия) сустава, которое может никак себя не проявлять до зрелого возраста;
- преждевременное изнашивание суставов, возникающее вследствие интенсивных нагрузок у спортсменов или при ожирении;
- травмы и инфекции, затрагивающие опорно-двигательный аппарат;
- другие заболевания костно-мышечной системы, которые приводят к патологическому перераспределению нагрузки на суставы;
- нарушение кровоснабжения сустава (например, вследствие атеросклероза сосудов).
Врачи полагают, что к артрозу тазобедренного сустава ведет совокупность факторов, поэтому у людей с предрасположенностью к этой болезни патологический процесс возникает раньше, как и у больных ожирением, сахарным диабетом или ишемическим поражением сердца.
Первым признаком артроза является боль после физической нагрузки. Неприятные ощущения возникают как в паховой области, так в бедре и колене.
Для удобства диагностики врачи выделяют три степени коксартроза:
- 1 степень остеоартроза тазобедренного сустава выставляется при умеренных болевых проявлениях и отсутствии скованности в движениях. При рентгенографии заметно небольшое сужение суставной щели и единичные костные выросты, остеофиты. При условии адекватного лечения коксартроз 1 степени можно остановить, устранив симптомы заболевания.
- 2 степень коксартроза сопровождается появлением ноющей боли даже в состоянии покоя ноги. Движения в суставе затруднены: человек не может поднимать и отводить ногу вбок. Особенно ощутима боль при попытке разворачивать стопу выпрямленной ноги вправо и влево. Больной хромает, иногда в суставе слышен хруст. На рентгеновских снимках — деформация головки бедренной кости, многочисленные остеофиты и сужение суставной щели на треть. Лечебные меры позволяют приостановить ход болезни на долгие годы.
- При 3 степени коксартроза боль в суставе не стихает круглосуточно, развивается атрофия мышц бедра и ягодиц — все тело человека кажется перекошенным в сторону поражения. Рентген указывает на глубокую деформацию сустава и сужение просвета щели вплоть до полного соединения костных поверхностей. Терапевтический подход, как правило, не дает ощутимого эффекта — требуется замена сустава протезом.
Для диагностики деформирующего остеоартроза применяется как наружный осмотр, при котором доктор изучает подвижность ноги, оценивает походку и внешний вид больного, так и рентгенография. При сомнениях в правильности диагноза специалист дополнительно выписывает направление на магнитно-резонансную томографию (МРТ) тазобедренного сустава.
Борьба с коксартрозом требует привлечения разных методик: от лекарственных препаратов и лечебной физкультуры до курсов вытяжения сустава и операции, которую обычно назначают при безуспешных попытках обратить развитие болезни вспять.
Безоперационное лечение требует времени и финансовых затрат, но оно может улучшить качество жизни пациента и в долгосрочной перспективе – отменить потребность в хирургической операции. Первое, что выписывает ортопед больному с коксартрозом, — лекарства, снимающие боль и воспаление (нестероидные и стероидные противовоспалительные препараты, миорелаксанты). Для активизации кровоснабжения в области артроза и восстановления хрящевой ткани прописывают сосудорасширяющие лекарства и хондропротекторы. Кроме того, больному могут предложить современную методику стимуляции регенераторных процессов — плазмолифтинг, то есть инъекции компонентов крови пациента в патологический очаг. Эти меры наиболее эффективны при остеоартрозе тазобедренного сустава 1 и 2 степени тяжести.
Помимо таблеток, мазей и инъекций лечение коксартроза требует использования физиотерапии и кинезитерапии, а также коррекции диеты. Стратегия помощи, разработанная опытным ортопедом, позволяет людям с 1 и 2 степенью артроза тазобедренного сустава избежать эндопротезирования и ограничить потребность в лекарствах.
- Ударно-волновая терапия (УВТ) применяется в кардиологии, неврологии, ортопедии и спортивной медицине. Основа воздействия на организм — звуковые волны, обеспечивающие приток крови к нужному участку тела, что стимулирует процессы регенерации и ускоряет обмен веществ. Этот сравнительно новый метод уже показывает значительные результаты в лечении заболеваний опорно-двигательного аппарата и становится одним из самых популярных.
- Миостимуляция при коксартрозе направлена на восстановление работы мышц, ослабших из-за вынужденного ограничения движений в суставе.
- Фонофорез сочетает преимущества ультразвукового и лекарственного воздействия на тело: под влиянием прибора фармацевтический препарат в виде мази или крема эффективнее проникает сквозь кожные покровы к тазобедренному суставу.
- Озонотерапия снижает неприятные ощущения и активизирует рост хрящевой ткани благодаря свойствам озоно-кислородной смеси.
Требуется всем пациентам с коксартрозом, но наиболее важна для пациентов с ожирением. Похудение снижает нагрузку на воспаленный сустав и улучшает метаболизм. В комбинации с прочими консервативными методиками сбалансированное питание позволяет забыть о болевом синдроме и других проявлениях артроза тазобедренного сустава.
В эту группу входят процедуры, осуществляемые хирургом в условиях операционной. Все они, кроме пункции тазобедренного сустава, требуют госпитализации и многомесячного восстановительного периода. При коксартрозе 3 степени, когда консервативное лечение не приносит облегчения, только протезирование помогает избавить больного от дискомфорта и боли, вернув ему радость движения.
- Пункция (малоинвазивное вмешательство) подразумевает откачивание из полости сустава избыточной жидкости, что снимает боль и улучшает подвижность ноги. Может проводиться неоднократно, особенно при назначении стероидных препаратов.
- Артроскопический дебридмент подразумевает очистку внутренней поверхности сустава от фрагментов измененной хрящевой ткани и промывание его полости лечебным раствором для снятия воспаления. Эта операция проводится через несколько проколов, без вскрытия полости сустава.
- Околосуставная остеотомия — искусственный перелом бедренной кости с последующим ее сращиванием под другим углом, что позволяет снизить нагрузку на сустав. Такое вмешательство нельзя назвать панацеей — спустя 2–5 лет боль возвращается, однако в некоторых условиях, когда эндопротезирование невозможно, околосуставная остеотомия тазобедренного сустава — наилучшее решение проблемы коксартроза.
- Эндопротезирование означает полную замену сустава на протез, который может служить до 20-ти лет. Несмотря на сложность вмешательства, его хорошо переносят пациенты разных возрастов, готовые к активной реабилитации после операции. Хирурги отмечают, что важное условие успеха — предварительное лечение ожирения и использование методов кинезитерапии с целью восстановления силы мышц, окружающих сустав.
Профилактика остеоартроза тазобедренного сустава важна людям после 40 лет, спортсменам и родственникам людей с уже диагностированным коксартрозом или переломом шейки бедренной кости. Врачи рекомендуют группе риска следить за фигурой, беречься от травм (например, носить зимой обувь на нескользящей подошве) и регулярно заниматься фитнесом. При первых симптомах артроза тазобедренного сустава незамедлительно обращайтесь к ортопеду. Лечение заболевания нужно проходить у врача-специалиста, опытного и внимательного к любым изменениям в самочувствии пациента.
Поиск подходящей клиники при остеоартрозе важен не только с финансовой точки зрения. Конечно, грамотный врач подскажет, когда оправдано тратить деньги и время на консервативные методики, а в каких случаях операция станет оптимальным решением. Но медицинские центры, специализирующиеся на лечении суставов, еще имеют опыт и подходящее оборудование, чтобы индивидуально подойти к проблеме каждого больного — с учетом его возраста, жизненной позиции и сопутствующих заболеваний.
Лицензия на осуществление медицинской деятельности № ЛО-77-01-013822 от 27 января 2017 года, выдана Департаментом здравоохранения города Москвы.
Почему немеет бедро, причины ↑

Многие годы пытаетесь вылечить СУСТАВЫ?
Глава Института лечения суставов: «Вы будете поражены, насколько просто можно вылечить суставы принимая каждый день средство за 147 рублей.
Для лечения суставов наши читатели успешно используют Sustalaif. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
Для подтверждения диагноза назначают МРТ поясничного отдела, рентген позвоночника, КТ, нейромиографию. При данных проблемах симптомы усиливаются при движениях нижней конечностью, позвоночником, при нагрузках на ногу и спину (к примеру, лежа/сидя/при ходьбе).
- Варикозная болезнь, эндартериит, другое поражение сосудов;
- Инсульт головного мозга, ТИА
- Опухоли головного и спинного мозга, проводящих путей;
- Рассеянный склероз, другие демиелинизирующие заболевания;
- Сахарный диабет;
- Следствие интоксикации организма – веществ, приводящих к таким симптомам множество, начиная с длительного употребления алкоголя и заканчивая некоторыми медицинскими лекарствами;
- Психические отклонения, при длительном течении симптомов (более 6 мес.) больным назначают антидепрессанты для стабилизации психоемоционального состояния. Психические отклонения наблюдаются практически у всех больных, даже если имеется явная причина, но ее длительное время не могут устранить;
- Заболевания щитовидной железы;
- Последствие травм, обморожения;
Дифференциальная диагностика позволяет исключить другие проблемы, вызывающие похожие симптомы. Проведя осмотр и имея полный анамнез заболевания, врач сможет исключить основные заболевания. Выяснение наличия травм, переохлаждений и симптомов течения помогут сузить список диагностических методов. Может быть рекомендовано: общий анализ крови и мочь, биохимия крови, УЗИ внутренних органов, щитовидной железы, сосудов нижних конечностей, МРТ головного мозга, онкомеркеры и т.д.
– Несколько лет болит поясница, появилось онемение в правом/левом бедре, жжение, легкое покалывание;
– Полгода постоянно немеет кожа выше колена, снаружи ягодицы;
– Приводя бедро к животу, чувство шарика в паху и немеет верхняя часть бедра;
– Выше колена на внутренней части бедра беспокоит онемение и острая боль, как током;
– Не чувствую кожу левой (правой) ноги, такое появляется периодически, но с каждым разом все сильнее;
– Не могу ходить от боли в ягодице и ноге, уже онемело на внешней стороне ноги;
– Легкое покалывание в бедре слева/справа будто бы кровь не поступает в ногу;
– Внезапно начала сильно неметь задняя часть бедра и не проходит, прикасаясь к коже – хуже чувствую на больной стороне;
– На бедре немеет участок кожи, как отсидел ногу, онемение мучает постоянно.
-Жгущая боль в бедре, болят мышцы и немеют.
Онемение правого бедра, как и левого не указывает на явную причину, так как с одинаковой вероятностью проблемы возникают с двух сторон. Исключение составляют спортсмены, у которых немеет чаще правая нога из-за дополнительных нагрузок на одну сторону.
Поражение нервных корешков, сосудистые нарушения образуются на любой стороне и имеют тенденцию к перемещениям, миграциям. Многие пациенты говорят, что у них сначала немела правая нога, но потом появились такие симптомы и справа, на оборот.
Паховая часть в области ноги при синдроме Бернгардта-Рота, вертеброленной радикулопатии L1-3 корешков. При туннельном синдроме появляется участок на верхней части бедра, ближе к внешней части. Это возникает из-за пережатия сосудисто-нервного пуска в узком канале, что вызывает парестезии, анальгезию. Если привести к животу согнутую ногу – признаки усиливаются, появляется чувство инородного тела в области паха.
Задняя и внешняя поверхность немеет при межпозвоночных грыжах и радикулопатии поясничных корешков, невралгии седалищного нерва. При этом может возникнуть синдром грушевидной мышцы (боль в ягодице), признаки усиливаются при поднятии ровной ноги вверх.
Внутренняя часть бедра немеет довольно редко, за иннервацию этого участка отвечают крестцовые корешки, которые повреждаются гораздо реже. Дополнительно нужно исключить проктологические, урологические, гинекологические (женщинам) заболевания.
Довольно у многих больных бедро немеет при ходьбе, появляется прихрамывание, чувство ползанья мурашек. Во время такой нагрузки задействуются все составляющие части конечности, сердечнососудистая система. При заболеваниях позвоночника потеря чувствительности сопровождается дискомфортом в спине, усиливается при вытягивании ноги и может отдавать в пятку, ниже/выше колена. Стоит помнить, что в вертикальном положении усиливается приток крови в ноги и если есть недостаточность, то это тоже может проявиться такими признаками.
Как устроена ягодичная область
Ягодичная область в медицинском понимании имеет такие границы:
- снизу – складка под ягодицей;
- сверху – верхняя часть кости, формирующей таз (по-научному это называется гребнем подвздошной кости);
- снаружи: линия, соединяющая костный выступ, находящийся спереди на той же подвздошной кости (это называется передней верхней остью этой кости), и выступ на бедренной кости;
- изнутри: линия, соединяющая центры крестцовых и копчиковых позвонков.
Образно ягодичную область можно сравнить со слоеным пирогом – ее составляет большое количество пластов, разделенных тонкими прослойками соединительной ткани:
- Поверхностный слой – кожа. Она толстая, малоподвижная, но крайне чувствительна к боли. В ней залегает много потовых и сальных желез, а во внутренней части – волосяных фолликулов. Это дает возможность образовываться здесь фурункулам, липомам и атеромам.
- Под кожей – хорошо развитый слой подкожной клетчатки. Ее структура ячеистая, что обусловлено перемычками из соединительной ткани, проходящих от кожи до собственной фасции. В ней проходят задние крестцовые и поясничные нервы, ветви верхней и нижней ягодичных артерий. Тонкая соединительнотканная оболочка делит массив жировых клеток на ягодичную и поясничную область. Над одной из структур бедренной кости в подкожной клетчатке имеется сумка, подобная суставной – подкожная трохантерная сумка. Она заполнена такой же жидкостью, как и сумка, в которой находится сустав. Нужна, чтобы уменьшить трение между мышцами и сухожилиями во время ходьбы.
- Собственная фасция ягодичной области. Эта мембрана из соединительной ткани начинается от крестца (сбоку) и костей таза (сверху), огибает большую ягодичную мышцу и переходит в фасцию бедра.
- Поверхностный слой мышц. Основная и единственная составляющая его мышца – большая ягодичная. Она придает ягодичной области выпуклость; в ее массив вводятся препараты при внутримышечных инъекциях. Задача ее: сгибать и разгибать бедро, поворачивать его во внешнюю сторону, двигать ногу от центра и в центр. С помощью пучков из соединительной ткани мышца разделяется на множество пучков. Ее целиком окружает футляр, являющийся продолжением собственной фасции ягодичной области. Поэтому занесенная на игле, которой выполнялся укол, инфекция распространяется с поверхности мышцы в глубину. При развитии здесь флегмоны гной расплавляет глубокий листок фасциального футляра и переходит на клетчатку, расположенную под большой ягодичной мышцей.
- Подъягодичное клетчаточное пространство. Оно обширное. Спереди него лежит фасция, укрывающая мышцы среднего слоя, сзади – глубокий лист собственной фасции большой ягодичной мышцы, сверху две вышеуказанные фасции, являющиеся стенками клетчаточному пространству, прикрепляются к подвздошной кости. Внутри эти же два листка соединительной ткани прикрепляются к крестцу и копчику
- Средний слой состоит из нескольких мышц:
средней ягодичной мышцы. Она образует боковую линию бедер. Отвечает за отведение ноги в сторону, поворачивает бедро внутрь и наружу, стабилизирует ноги при ходьбе;
Глубокие ткани питаются от подвздошно-поясничной, верхней ягодичной и поясничной артерий. Вены, обеспечивающие оттуда отток, идут рядом с артериями, и имеют сообщения с еще более глубокой венозной сетью. Лимфа оттекает в лимфоузлы, расположенные в паховой области; глубокие лимфоузлы находятся в полости малого таза.
Большую часть мышц ягодичной области иннервирует седалищный нерв, ущемление которого называется ишиасом. Это нервное волокно толщиной в указательный палец человека, который выходит в среднем слое мышц, проходит через все бедро и идет на заднюю поверхность ноги. В области подколенной ямки седалищный нерв разделяется на 2 ветви поменьше – малоберцовый и большеберцовый нервы, которые доходят до стопы и иннервируют ее мышцы и суставы.
- Поверхностный слой – кожа. Она толстая, малоподвижная, но крайне чувствительна к боли. В ней залегает много потовых и сальных желез, а во внутренней части – волосяных фолликулов. Это дает возможность образовываться здесь фурункулам, липомам и атеромам.
- Под кожей – хорошо развитый слой подкожной клетчатки. Ее структура ячеистая, что обусловлено перемычками из соединительной ткани, проходящих от кожи до собственной фасции. В ней проходят задние крестцовые и поясничные нервы, ветви верхней и нижней ягодичных артерий. Тонкая соединительнотканная оболочка делит массив жировых клеток на ягодичную и поясничную область. Над одной из структур бедренной кости в подкожной клетчатке имеется сумка, подобная суставной – подкожная трохантерная сумка. Она заполнена такой же жидкостью, как и сумка, в которой находится сустав. Нужна, чтобы уменьшить трение между мышцами и сухожилиями во время ходьбы.
- Собственная фасция ягодичной области . Эта мембрана из соединительной ткани начинается от крестца (сбоку) и костей таза (сверху), огибает большую ягодичную мышцу и переходит в фасцию бедра.
- Поверхностный слой мышц . Основная и единственная составляющая его мышца – большая ягодичная. Она придает ягодичной области выпуклость; в ее массив вводятся препараты при внутримышечных инъекциях. Задача ее: сгибать и разгибать бедро, поворачивать его во внешнюю сторону, двигать ногу от центра и в центр. С помощью пучков из соединительной ткани мышца разделяется на множество пучков. Ее целиком окружает футляр, являющийся продолжением собственной фасции ягодичной области. Поэтому занесенная на игле, которой выполнялся укол, инфекция распространяется с поверхности мышцы в глубину. При развитии здесь флегмоны гной расплавляет глубокий листок фасциального футляра и переходит на клетчатку, расположенную под большой ягодичной мышцей.
- Подъягодичное клетчаточное пространство . Оно обширное. Спереди него лежит фасция, укрывающая мышцы среднего слоя, сзади – глубокий лист собственной фасции большой ягодичной мышцы, сверху две вышеуказанные фасции, являющиеся стенками клетчаточному пространству, прикрепляются к подвздошной кости. Внутри эти же два листка соединительной ткани прикрепляются к крестцу и копчику
- Средний слой состоит из нескольких мышц:
- средней ягодичной мышцы . Она образует боковую линию бедер. Отвечает за отведение ноги в сторону, поворачивает бедро внутрь и наружу, стабилизирует ноги при ходьбе;
- грушевидной мышцы. Поворачивает бедро и ногу наружу, наклоняет таз в сторону, если ногу зафиксировать;
- близнецовых мышц – верхней и нижней. Они вращают бедро наружу и внутрь;
- запирательные мышцы – наружная и внутренняя. Наружная поворачивает бедро наружу, внутренняя – внутрь;
- квадратной мышцы , поворачивающей бедро наружу.
- Между фасцией малой ягодичной мышцы и средней ягодичной мышцей расположено еще одно клетчаточное пространство – надвертельное (вертел – это область ниже шейки бедренной кости). Здесь находятся верхние ягодичные нервы и сосуды.
- Глубокий слой состоит из малой ягодичной и наружной запирательной мышц. Малая ягодичная мышца отвечает за отведение ноги в сторону, удержание туловища вертикально, поворот бедра внутрь и наружу.
- Глубже мышц расположены кости: тазовые, в которых расположено углубление для вставления сюда головки бедренной кости (так формируется тазобедренный сустав). Также глубоким слоем ягодичной области считается шейка бедренной кости и связки, ее удерживающие в суставе.
Почему возникают болевые ощущения?
Часто в практике врачей случается так, что к ним обращаются пациенты с жалобами на боли в ногах и пояснице, которые отдают в пах.
Такая симптоматика характерна для многих заболеваний, выяснить основную причину боли может только квалифицированный специалист после тщательной диагностики.
Причинами становятся такие заболевания, как инфаркт тазобедренного сочленения, артроз тазобедренного сустава, воспаление бедренного сустава, аваскулярный некроз.
Современный человек очень часто испытывает боль в тазобедренном суставе, которая отдает в ногу, пах.
Такая симптоматика может быть признаком целого ряда последствий, которые иногда влекут за собой самые плачевные последствия вплоть до инвалидности.
Ведь именно тазобедренное сочленение несет на себе основные нагрузки, которые испытывает организм, поэтому очень велик риск его повреждения.
В человеческом организме ТБС (тазобедренный сустав) является самым мощным сочленением, который принимает на себя всю нагрузку тела. В его задачи входит не только обеспечение движения, но и поддержание равновесия. Поэтому проблемы с тазобедренным суставом приводят к снижению качества жизни.
Сустав состоит из впадины в кости таза (она называется вертлужной) и головки бедренной кости, которая двигается в этой впадине.
Головка покрыта хрящевой тканью, с помощью которой она свободно скользит. В суставную полсть входит также большая часть шейки бедра.
Самой распространенной причиной боли является травма сустава, менее распространенные, но более разнообразны нетравматические причины, связанные с различными заболеваниями, которые приводят к разрушению сустава, хряща, околосуставных тканей, снижению внутрисуставной жидкости.
Боли в левом или правом тазобедренном сочленении, отдающие в ногу, развиваются вследствие многих факторов.
Для лечения суставов наши читатели успешно используют Сусталайф. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
Это может быть патология различных органов и систем. Иногда боль возникает из-за воспалительных процессов в лонном, крестцово-подвздошного сочленений, ягодичных мышцах, органах малого таза.
Причиной могут стать неврологические нарушения (неврит седалищного нерва, поясничный радикулит и другие). Также патологии сустава и связках, мышцах приводят к такой симптоматике.
Боли появляются из-за дегенеративных процессов, воспаления, травмы. Возникает боль из-за анатомической деформации сустава и связана с неправильным положением головки бедренной кости в вертлужной впадине.
Это может быть спровоцировано вывихом, подвывихом бедра, которые могут иметь травматическое или врожденное происхождение.
Коксартроз тазобедренного сустава: причины, симптомы и способы лечения
Данное заболевание развивается и у мужчин, и у женщин. Но пожилые люди чаще молодых страдают недугом, что объясняется возрастным уменьшением эластичности хряща и количества смазывающей жидкости в суставе. В результате хрящ стирается более интенсивно, а кость стремится компенсировать недостаток ткани – развивается коксартроз.
И все же возраст играет в этом процесс не самую главную роль. Например, частая перегрузка сустава также приводит к атрофии. А если человек страдает чрезмерным ожирением, то скорость разрушения хряща повышается в разы.
Итак, врачи выделяют следующие предпосылки к развитию коксартроза тазобедренного сустава:
- длительная нагрузка (спортсмены, полные люди);
- травма (перелом, растяжение или разрыв суставных волокон);
- воспаление различных тканей сустава (артрит);
- системные заболевания (диабет, гормональный сбой, остеопороз, нарушение обмена веществ);
- плохая наследственность;
- хронический стресс.
Особой опасностью обладают микротравмы, устранить которые порой невозможно. И опасность эта заключается в накоплении повреждений в тканях сустава, вследствие чего коксартроз развивается даже у молодых людей.
Однако и поступление необходимых веществ довольно часто замедляет образование хрящевых клеток. А в контексте хронического стресса такое расстройство даже провоцирует уменьшение количества суставной жидкости. С одной стороны это звучит абсурдно, но с другой стороны веским аргументом выступают биохимические исследования.
Ученые доказали, что длительное стрессовое состояние приводит к повышению синтеза кортикостероидных гормонов, которые своей активностью снижают уровень гиалуроновой кислоты – важнейшего компонента суставной жидкости. К тому же биологически активные вещества данного типа ухудшают проницаемость капилляров, что нарушает кровоснабжение сустава и еще больше усугубляет ситуацию.
Роль наследственности в этом вопросе весьма спорна. Коксартроз не передается по генам – это очевидно. Однако передаются особенности обмена веществ, строения скелета и тканей. Потому риск заболеть коксартрозом существенно выше у людей, родители или близкие родственники которых страдают данной патологией.
Кроме того, на основании причин и предпосылок к болезни врачи условно называют 2 формы коксартроза:
- Первичная. Развивается как самостоятельное заболевание без каких-либо видимых внешних причин. Ученые часто связывают это с наследственностью пациента и не всегда могут определить такой недуг на ранней стадии.
- Вторичная. Появляется как следствие другого расстройства, например артрита или травмы.
Читайте также:


