Бурсит внутренней боковой связки
Общая информация
Прежде чем подойти к подробной информации о симптомах, причинах и методах лечения болезни, разберемся в процессе, который лежит в основе данного заболевания.
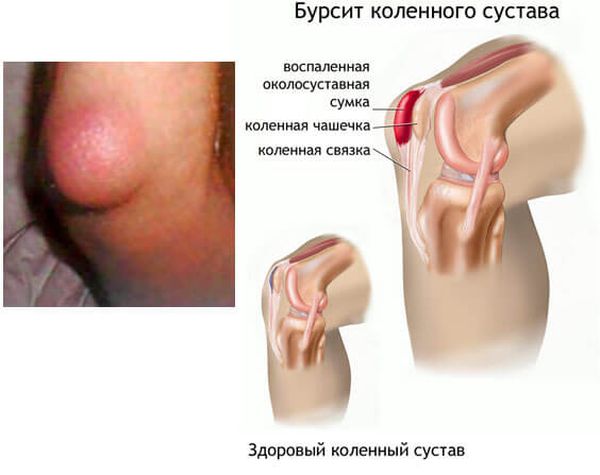
Сумки расположены в месте перехода мышц в сухожилия и исполняют функцию защиты суставов от излишней нагрузки и ударов, а также уменьшают трение при движении. В суставе колена имеются 3 бурсы. Воспалению может быть подвержена каждая из них. Классификация болезни определяется и называется в зависимости от того, какая из синовиальных бурс воспалена.
Теперь подойдем к вопросу, что такое бурсит коленного сустава. Рассмотрим причины, которые способствуют развитию этого заболевания.
В этом видео Елена Малышева и эксперты расскажут о симптомах и лечении бурсита коленного сустава.
Причины развития
Наиболее часто бурситы вызывают следующие факторы:
- инфекция;
- травмы коленного сустава;
- интоксикации;
- растяжение сухожилий в области сустава;
- тяжелые физические нагрузки;
- аутоиммунные заболевания;
- различные гормональные нарушения.
Виды и формы
В зависимости от поражения коленного сустава и начавшегося воспалительного процесса имеется медицинская классификация и определены несколько видов патологии:
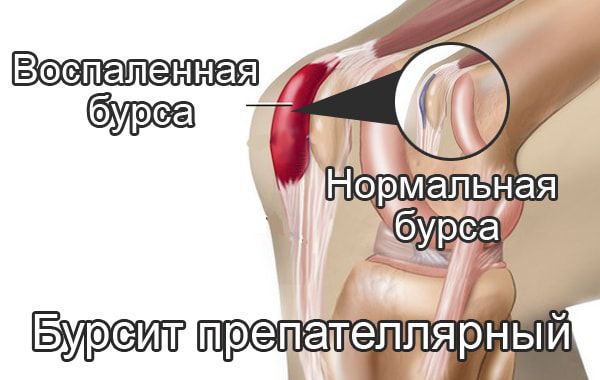
- Препателлярный вид бурсита, когда поражение сумки происходит между надколенником и кожей. Нередко эта форма приобретает хроническое течение.
- При инфрапателлярном бурсите колена воспалению подвергается подколенная сумка, которая локализуется под коленной чашечкой. Этот вид болезни характерен при травмах профессиональных спортсменов.
- Супрапателлярный бурсит диагностируют при воспалении сумки, локализованной выше надколенника.
- Бурсит гусиной лапки или анзериновый бурсит возникает по медиальной (боковой) поверхности коленного сустава. В области вокруг поврежденной бурсы характерно возникновение отека. Встречается редко, так как из-за анатомического расположения травмировать ее сложно, но, как правило, это происходит при сильном заворачивании стопы внутрь.
- Отдельно выделяют кисту Беркита – патологию, при которой синовиальная жидкость сустава скапливается в области подколенной ямки.
- Подсухожильный бурсит, который поражает связки и сухожилия, находящиеся в области коленного сустава.
В зависимости от формы, лечения и активности развития выделяют хроническую и острую формы заболевания.
Бурсит коленного сустава может также подразделяться по виду фактора, вызвавшего воспаление:
- серозный (асептический);
- инфекционный;
- постравматический;
- известковый или солевой (вследствие отложения большого количества солей в области сумки).
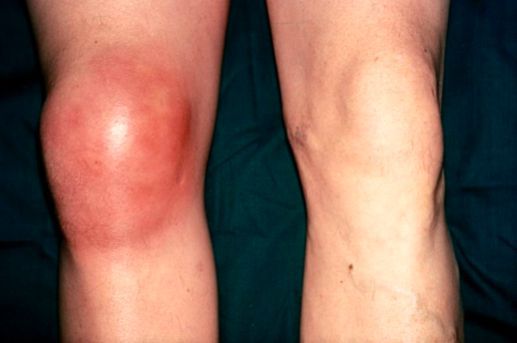
Признаки и симптомы
При остром бурсите коленного сустава можно отметить следующие проявления:
- появление отека;
- болезненное уплотнение пораженной ткани;
- высокое повышение температуры (до 40 °C);
- нередко скопление гноя.
При хроническом воспалении наблюдается:
- небольшая припухлость;
- отсутствие ярко выраженной боли;
- подвижность сохраняется в пределах нормы.
При осмотре больного врач выслушивает жалобы и обращает внимание на следующие симптомы:
- повышение местной температуры;
- кожный покров краснеет;
- уплотнение определенного участка, который может болеть при пальпации;
- наличие припухлости;
- резкое сокращение подвижности.
Методы диагностики
После проведения объективного осмотра и сбора жалоб врач переходит к лабораторному и инструментальному обследованию больного. Обязательным является выполнение общеклинических и биохимических анализов. Рентгенологическое и ультразвуковое обследование дадут возможность увидеть точную локализацию процесса, его объем.
Пункция суставной сумки выполняется для определения характера воспаления и проведения антибиотикограммы. В некоторых случаях применяют МРТ коленного сустава. Такое обследование помогает провести дифференциальную диагностику с синовитом, артритом, артрозом, повреждением сухожилий.
Лечение
При поражении коленного сустава пациенту не стоит игнорировать даже слабовыраженную боль. Чем раньше будет оказана медицинская помощь, тем быстрее удастся избежать неприятных последствий. Лечение бурсита коленного сустава предусматривает соблюдение необходимого требования, которое состоит в предоставлении полного покоя поврежденной конечности. Щадящий режим – главное лекарство, чтобы избавиться от заболевания в течение нескольких дней.
Поможет иммобилизация лангетой или шиной, поддержание ноги на валике в приподнятом положении. Если существует необходимость в медикаментозном лечении, врач назначает противовоспалительные препараты. При сильно выраженном болевом синдроме врач производит новокаиновую блокаду. Применение мазей широко используется как местное обезболивающее, также широко используются компрессы с димексидом и раствором новокаина (0,5%).
При хронической форме течения заболевания или в случае присоединения гнойной инфекции пациент направляется лечиться в поликлинику или в стационар в хирургическое отделение. Здесь проводится курс лечения медикаментами, который включает в себя нестероидные противовоспалительные средства, антибиотики, витамины. При запущенных гнойных процессах иногда требуется хирургическое вмешательство – операция на коленном суставе.
Прекрасным лечебным эффектом обладает физиотерапия. Например, электрофорез с новокаином, ультразвук, лазерная терапия. Лечить хронический бурсит помогут радоновые и сероводородные ванны.
Средства народной медицины не исключаются, но для их применения нужна консультация с врачом.
Диета во время болезни и периода выздоровления ограничивает в употреблении соль, кислые продукты, белки и жиры.
Профилактика
Занятия ЛФК можно начинать только после окончания острой фазы воспаления. Упражнения для первых физкультурных занятий должны быть несложными, темп и нагрузка должны наращиваться постепенно. Во избежание травм при пробежках пользуйтесь наколенниками. Скандинавская ходьба является прекрасным средством профилактики и лечения заболевания. Ее правильное выполнение поможет разработать пораженный сустав.
Одними из главных стабилизаторов коленного сустава являются большеберцовая коллатеральная связка (внутренняя боковая связка) и малоберцовая коллатеральная связка (наружная боковая связка).

Внутренняя боковая связка (большеберцовая связка, медиальная коллатеральная связка) является одним из главных стабилизаторов коленного сустава. Снизу она прикрепляется к большеберцовой кости. Сверху связка начинается от внутреннего мыщелка бедренной кости. Главной её функцией является удержание голени от отклонения кнутри.
Разрывы медиальной коллатеральной связки (МКС) происходят чаще, чем разрывы других связок коленного сустава. Их встречаемость достигает 3 случаев на 1000 человек. В отличие от наружной боковой связки внутренняя связка прочно соединена с внутренним мениском коленного сустава. Поэтому повреждение внутренней боковой связки часто сочетается с повреждением внутреннего мениска.

Типичный механизм разрыва — удар по наружной стороне ноги при разогнутом коленном суставе. Также повреждение может произойти в результате непрямой травмы, когда человек оступается или поскальзывается, или при падении с кручением на ноге, когда голень и стопа фиксированы, а корпус тела отклоняется наружу. При таких травмах может произойти не только повреждение внутренней боковой связки, но и других структур коленного сустава, например, может произойти разрыв мениска, разрыв передней крестообразной связки, перелом мыщелков большеберцовой кости и др.


Во время травмы пациент ощущает резкую боль, щелчок, появляется подкожное кровоизлияние, отечность в проекции связки. При изолированном разрыве вследствие внесуставного расположения связки выраженного гемартроза не бывает. Из-за болевого синдрома, а также возникшей нестабильности, пациент щадит поврежденную ногу.
При осмотре выявляется болезненность при пальпации в проекции связки, подкожная гематома, положительный вальгус-тест: повышенное отклонение голени к наружи по сравнению с противоположной стороной. Для исключения внутрисуставных переломов производится рентгенография в двух проекциях. Степень разрыва МКС, а также наличие сопутствующих разрывов менисков и других связок определяется при помощи МРТ.


Тактика лечения, даже при полном разрыве МКС, в большинстве случаев консервативная: эластичное бинтование, холод местно, возвышенное положение конечности, ограничение нагрузки на поврежденную ногу, ношение брейса с жесткими боковыми вставками в течение 3-4 недель. За этот срок большинство разрывов МКС срастаются. Так, по данным научных исследований, 98% футболистов с изолированной травмой большеберцовой коллатеральной связки, прошедших консервативное лечение, вернулись в профессиональный спорт.

В редких случаях старых несросшихся разрывов и выраженной нестабильности в суставе применяется хирургическое лечение – пластика медиальной коллатеральной связки аутотрансплантатом из сухожилий мышц задней поверхности бедра.

Латеральная коллатеральная связка (ЛКС, наружная боковая связка) располагается по внешней поверхности коленного сустава и соединяет наружный надмыщелок бедра с головкой малоберцовой кости. Её основная функция – препятствовать избыточному смещению голени кнутри. В отличие от внутренней боковой связки наружная связка не связана с мениском, а между ними находится тонкая жировая подушка. ЛКС работает в комплексе с задне-наружным связочным аппаратом колена, принимая участие в обеспечении стабильности коленного сустава.
Разрывы ЛКС случаются намного реже, чем разрывы медиальной коллатеральной связки. Наиболее вероятный механизм травмы – прямой удар по внутренней поверхности колена – при этом голень отклоняется кнутри, а ЛКС растягивается и разрывается. Также возможен непрямой механизм травмы при подворачивании конечности во время смены направления движения. Во многих случаях разрывы наружной боковой связки сочетаются с другими повреждениями (разрывы менисков, разрывы передней и задней крестообразной связок, разрывы задней капсулы коленного сустава)

После травмы возникает боль по наружной поверхности коленного сустава, обширная подкожная гематома в проекции связки. Пациент может испытывать ощущение неустойчивости. Выраженного внутрисуставного выпота обычно не бывает в силу внесуставного расположения связки. При клиническом обследовании выявляется болезненность при пальпации, положительный тест внутреннего отклонения голени. При частичном разрыве возникает болезненность в проекции связки, при полном разрыве – избыточное отклонение голени. Обязательно выполняется рентгенография, в сомнительных случаях – под нагрузкой. Окончательно установить характер разрыва и наличие сопутствующих повреждений менисков и других связок коленного сустава позволяет МРТ.

Тактика лечения неполных разрывов ЛКС консервативная – холод местно, исключение нагрузки на 4 недели и возвышенное положение конечности, эластическое бинтование, анальгетики. При полном разрыве ЛКС, особенно в сочетании с повреждением других структур заднелатерального отдела сустава, крестообразных связок и менисков, показано оперативное вмешательство. В случае свежего разрыва может быть показано сшивание связки, однако для более стабильной фиксации чаще используется пластика с использованием аутотрансплантата из сухожилия нежной мышцы
Что такое бурсит коленного сустава? Причины возникновения, диагностику и методы лечения разберем в статье доктора Башкуровой И. С., врача УЗИ со стажем в 10 лет.

Определение болезни. Причины заболевания
Бурсит коленного сустава — это воспаление синовиальной (суставной) сумки колена, которое проявляется болями в суставе и ограничивает его подвижность, в некоторых случаях вызывает припухлость и покраснение. Протекает в острой или хронической форме.
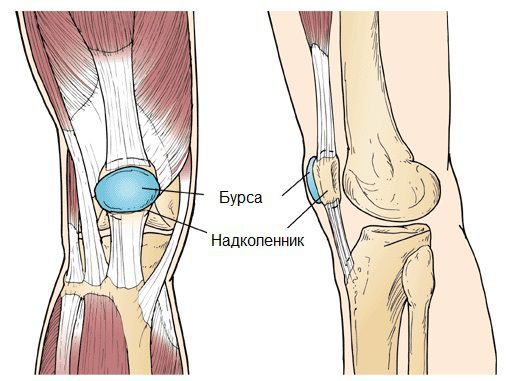
Синовиальная сумка (или бурса) — это небольшая полость с жидкостью. Бурсы расположены в местах наибольшего трения различных тканей: сухожилий, мышц и костных выступов. Благодаря нормальному функционированию суставных сумок, трение при движении уменьшается. Стенка бурс двухслойная: наружный слой состоит из плотной соединительной ткани; внутренний называется синовиальной оболочкой, в норме он вырабатывает небольшое количество жидкости. При нарушении работы синовиальных сумок движения сустава невозможны.
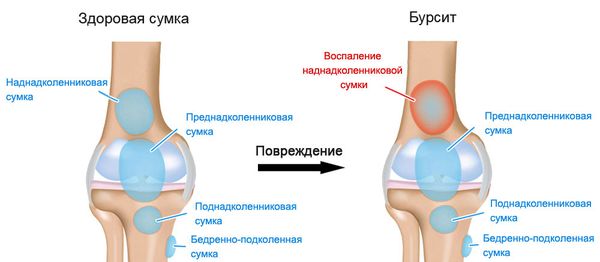
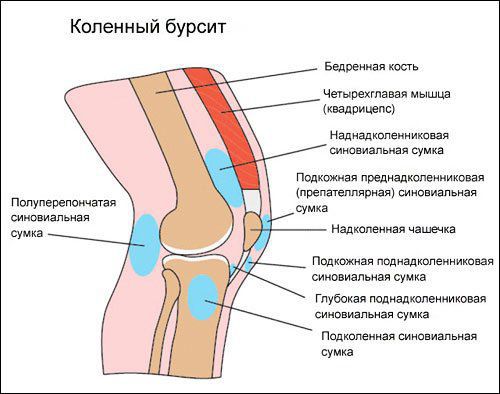
Коленный сустав — один из наиболее сложных суставов в теле человека. Он имеет в своём составе большое количество синовиальных сумок:
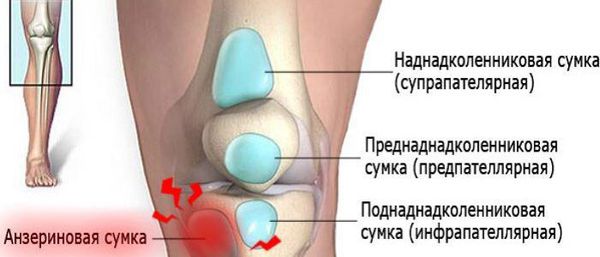
- наднадколенниковая (супрапателлярная);
- преднадколенниковая (препателлярная);
- поднадколенниковые поверхностная и глубокая (инфрапателярные);
- сумка гусиной лапки (анзериновая);
- сумка медиальной (внутренней) боковой связки;
- сумка латеральной (наружной) боковой связки;
- сумка илиотибиального тракта;
- сумка сухожилия полуперепончатой мышцы (полуперепончатая);
- сумка медиальной (внутренней) головки икроножной мышцы — икроножная сумка;
- сумка подколенной мышцы — подколенная.
Бурсит может возникнуть в любой из этих видов сумок [10] .
Причины возникновения бурсита коленного сустава могут быть различными [5] :
- травмы единократные или хроническое микротравмирование при постоянных перегрузках часто вызывают бурсит у спортсменов или у людей, занятых физическим трудом. К однократным травмам можно отнести падение на колено, удары в область коленного сустава, частичные или полные разрывы связочного аппарата и сухожилий коленного сустава. Хроническая перегрузка возможна также при избыточной массе тела и длительном ношении тяжестей.
- микрокристаллические артропатии — ещё одна причина бурсита. Это заболевания суставов, при которых в них откладываются микрокристаллы солей различного состава. К таким болезням относится подагрическая артропатия (отложение в суставах солей мочевой кислоты) и пирофосфатная артропатия (образование в суставах пирофосфата кальция).
- воспалительный артрит различных видов, например ревматоидный артрит (аутоиммунное системное заболевание, вызывающее воспаление в суставах, в том числе в суставной сумке), псориатический артрит, подагрический артрит.
- бактериальная инфекция, вызванная гноеродными микроорганизмами (например Staphylococcus aureus), является ещё одной причиной возникновения бурсита.
Симптомы бурсита коленного сустава
У бурсита есть общие симптомы, которые будут проявляться при воспалении любой синовиальной сумки, и есть симптомы, характерные только для воспаления сумки определённой локализации.
К общим проявлениям для бурсита любой локализации относятся [1] [5] :
- болевой синдром;
- отёк (припухлость) в области сумки или всего сустава;
- покраснение в области сумки;
- гиперемия (при острых бурситах);
- повышение температуры в области воспаления, в некоторых случаях — общее повышение температуры тела;
- ограничение движений в суставе разной степени выраженности, начиная от незначительного ограничения сгибания и разгибания и заканчивая полной невозможностью совершить движения, невозможностью встать на больную ногу;
- симптомы интоксикации (слабость, головные боли, тошнота) появляются при присоединении инфекции и нагноении воспалённой сумки.
Симптомы бурсита коленного сустава могут различаться в зависимости от того, какая именно сумка воспалена.
Препателлярный бурсит – боль и отёк развиваются в области преднадколенниковой сумки, то есть перед коленной чашечкой.
Супрапателлярный (наднадколенниковый бурсит) — отёк формируется над коленной чашечкой. Боль ощущается при сгибании и разгибании в суставе. При нарастании воспалительных явлений становится пульсирующей и ощущается как в покое, так и при движениях. В случае присоединения инфекции появляются покраснение области сустава, симптомы интоксикации и лихорадка — температура тела повышается до 38-39 °C и выше.
Инфрапателлярный бурсит — боль и отёк развиваются в проекции поднадколенниковых сумок, приблизительно на уровне бугристости большеберцовой кости и несколько выше. На начальных стадиях процесса ограничения движений в суставе нет, но по мере прогрессирования воспаления усиливается боль и отёчность, появляются ограничения в сгибании и разгибании, отёк, гиперемия, гипертермия, симптомы интоксикации.
Анзериновый бурсит (бурсит "гусиной лапки") — гусиной лапкой называется соединение сухожилий трёх мышц (полусухожильной, тонкой и портняжной) в месте их прекрепления к большеберцовой кости. Все местные проявления (отёк, боль, покраснение, локальное повышение кожной температуры) локализуются в проекции анзериновой сумки.
Бурсит полуперепончатой мышцы — это воспаление сумки, расположенной в зоне прикрепления сухожилия полуперепончатой мышцы к задне-медиальной поверхности большеберцовой кости. То есть вся местная симптоматика будет локализоваться в подколенной области с внутренней стороны. Если бурсит переходит в хроническую форму, то формируется киста Бейкера (грыжа в области колена).
Патогенез бурсита коленного сустава
В основе механизма развития бурсита лежит реакция синовиальной оболочки [1] . Синовиальная оболочка в норме как продуцирует жидкость, так и абсорбирует её. При нарушении баланса продукции и абсорбции происходит накопление избыточной жидкости в полости сумки [5] [8] . К нарушению этого баланса могут привести:
- травмы в области синовиальной сумки с повреждениями синовиальной оболочки;
- аутоиммунные процессы — организм начинает воспринимать свои ткани как чужеродные, что приводит к воспалению;
- инфекционные агенты — бактерии и вирусы, которые вызывают воспаление синовиальной оболочки. Инфекционные агенты могут проникать в сумку несколькими путями: извне через повреждённые мягкие ткани или изнутри с током крови (гематогенный путь) и лимфы (лимфогенный путь).
На первых этапах развития бурсита избыточная жидкость (серозный экссудат) прозрачная и однородная. При отсутствии своевременного лечения жидкость в полости синовиальной сумки накапливается, к этому процессу может присоединиться бактериальная инфекция. Основной признак наличия инфекции — нагноение (серозный экссудат становится гнойным). Местно это проявляется нарастанием отёка и болевого синдрома, появляется покраснение кожи, повышается её температура. При прогрессировании гнойного процесса начинают появляться симптомы интоксикации — лихорадка, слабость, недомогание.
В основе патогенеза бурситов при микрокристаллических артропатиях (пирофосфатной, подагрической) лежит отложение солей в виде депозитов в стенке бурсы, что приводит к микротравмам синовиальной оболочки, которая реагирует на повреждение продукцией избыточного количества жидкости и развитием воспаления.
Классификация и стадии развития бурсита коленного сустава
Бурситы, в частности и воспаление синовиальных сумок коленного сустава, классифицируются по ряду признаков [1] [2] [5] [7] :
По клиническому течению: острый, подострый, хронический, рецидивирующий.
По причине возникновения:
- асептический, в том числе и травматический бурсит. Причиной могут быть самые разные факторы, аутоиммунные, дисметаболические, например подагра и другие кристаллические артропатии;
- инфекционный, или септический, бурсит. В зависимости от возбудителя, вызвавшего воспаление, септические бурситы подразделяются на неспецифические (вызваны стафиллококком, стрептококком и другими бактериями) и специфические (туберкулёзные, гонококковые, бруцеллёзные, сифилитические).
По характеру воспаления выделяют серозный бурсит, серозно-фибринозный, гнойный и гнойно-геморрагический.
По расположению воспалённой сумки:
- поверхностный — синовиальная сумка расположена поверхностно, под кожей. К ним относится препателлярный или преднадколенниковый бурсит, поверхностный инфрапателлярный бурсит;
- глубокий (подсухожильный, подмышечный) — синовиальная сумка расположена под достаточно большим слоем мягких тканей. И иногда воспаление такой сумки имитирует патологию сустава, около которого она расположена.
Осложнения бурсита коленного сустава
Осложнения воспалительного процесса синовиальной сумки развиваются при следующих факторах:
- несвоевременное лечение;
- незавершённое лечение или недостаточный объём лечебных мероприятий;
- изменения в иммунной системе (снижение иммунитета, в том числе иммунодефицит различной этиологии, или чрезмерная напряжённость иммунной системы);
- сопутствующая онкологическая патология, химиотерапия или ближайший после химиотерапии период;
- тяжёлые поражения внутренних органов (почек, печени), в том числе и алкогольное поражение;
- сахарный диабет, подагра, ревматоидный артрит, патология щитовидной и паращитовидных желёз.
В случае присоединения бактериальной инфекции и нагноения синовиальной сумки возможно распространение гнойного процесса как на окружающие ткани, так и на сустав. В первом случае формируются абсцессы и флегмоны, во втором развивается гнойный артрит.
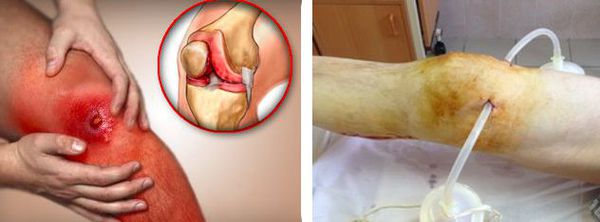
Любой гнойный процесс, особенно распространённый, может привести к развитию интоксикации и сепсиса. Сепсис — это крайне тяжёлое состояние с высокой летальностью, которое лечится только в условиях хирургического стационара или в реанимации.
В итоге после перенесённой флегмоны или гнойного артрита возможно ограничение объёма движений в суставе вплоть до полного отсутствия движений.
Ещё один возможный вариант развития событий — это распространение гнойного процесса на кость. В этом случае происходит разрушение костной ткани и развивается остеомиелит. Это состояние в итоге может приводить не только к ограничению движений в суставе, но и к нарушению опорной функции конечности. Пациент не сможет передвигаться без помощи опорных приспособлений, в зависимости от объёма поражения это могут быть трость, костыли, ходунки или коляски.
Диагностика бурсита коленного сустава
Алгоритм диагностики бурситов коленного сустава достаточно чёткий:
- Сбор жалоб и анамнеза.
- Осмотр зоны поражения и противоположного сустава.
- Пальпация (ощупывание), в ходе которой определяются зона наибольшей болезненности, температура кожи в зоне поражения на предмет локальной гипертермии, наличие/отсутствие объёмных образований.
- Тесты для определения объёма движений и выявления наиболее болезненных движений.
- Инструментальная диагностика [8] .
В инструментальную диагностику входит:
УЗИ — позволяет оценить структуру околосуставных тканей (сухожилий, связок, мышц) и менисков, наличие или отсутствие избыточной жидкости в полости сустава и околосуставных сумках, определить характер жидкости и её приблизительный объём. Ультразвуковое исследование позволяет с точностью до 100 % определить локализацию, степень выраженности и распространённость бурсита в том числе [4] [9] .
МРТ — метод визуализации, позволяющий получить целостную картину сустава, детально оценить состояние околосуставных и внутрисуставных структур. Информативный метод, но отличается относительно высокой стоимостью.
Рентгенография или КТ — проводится для оценки состояния костной ткани. Позволяет определить наличие или отсутствие очагов разрушения (деструкции) кости, дегенеративно-дистрофических изменений.
Диагностическая пункция — из суставной сумки извлекается экссудат (воспалительная жидкость), определяется характер и объём жидкости. В дальнейшем он отправляется на лабораторный анализ.
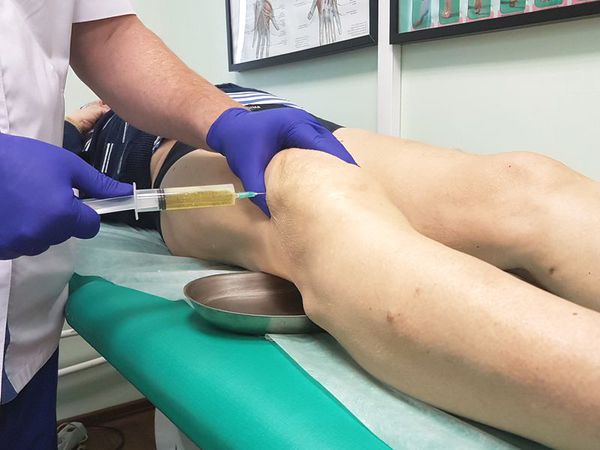
Лабораторная диагностика включает в себя следующие анализы:
- анализ крови на ВИЧ, сифилис, вирусные гепатиты В и С;
- биохимический анализ крови: обязательно определение уровня глюкозы (сахара) в крови, по показаниям проверяется печёночный профиль (АлАТ, АсАТ, билирубин с фракциями, щелочная фосфатаза, ГГТ), мочевина, креатинин;
- при подозрении на аутоиммунную природу заболевания проводятся анализы крови на С-реактивный белок, ревматоидный фактор, АЦЦП;
- иммунологическое обследование (в тяжёлых случаях);
- микроскопический, бактериологический, серологический анализ жидкости, полученной из сустава при пункции [1][2][7] .
Лечение бурсита коленного сустава
Методы лечения бурсита делятся на консервативные (медикаментозное, физиотерапевтическое лечение) и хирургические.
Лечение бурсита коленного сустава начинается с обеспечения покоя поражённому суставу: фиксация ортезом или повязкой, устранение нагрузки и полной опоры на ногу.
Далее назначается медикаментозное лечение. Если бурсит неспецифической и неаутоиммунной природы, то врач назначает нестероидные противовоспалительные средства (НПВС) в таблетках или инъекциях, например ибупрофен, мовалис, кеторолак, кетопрофен, препараты группы коксибов.
При наличии у пациента противопоказаний к приёму НПВС назначаются анальгин или парацетамол. При сильно выраженном болевом синдроме и отсутствии эффекта от анальгина и парацетамола назначают трамадол. По показаниям возможно назначение нестероидных противовоспалительных мазей на зону поражения. Если у пациента постоянно повторяющийся бурсит, то возможно местное инъекционное введение глюкокортикостероидных препаратов, например дипроспана.
Назначенное лечение проводится 5-7 дней. При наличии хорошего эффекта в виде уменьшения воспалительной симптоматики к лечению добавляют физиотерапию. Если эффекта от лечения нет или он недостаточный, то препараты заменяют на другие той же группы (НПВС). При присоединении инфекции назначают антибиотики.
При большом количестве жидкости в полости сумки в асептических условиях выполняется пункция — как для удаления экссудата, так и с целью введения противовоспалительного лекарственного средства. При наличии гнойного воспаления выполняется пункция с последующим дренированием полости сумки для обеспечения постоянного оттока отделяемого.
При развитии гнойного процесса, формировании абсцесса или флегмоны назначается хирургическое лечение (бурсэктомию) — гнойник вскрывается под местной или общей анестезией. При отсутствии эффекта прибегают к иссечению поражённой бурсы [6] .
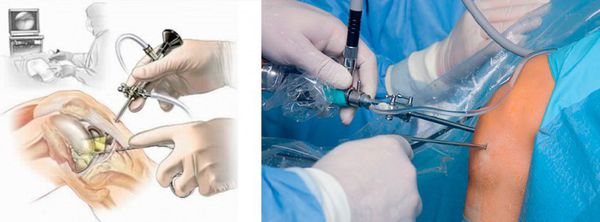
При ревматоидной и подагрической природе заболевания проводится лечение основного заболевания и его местных проявлений. Лечение в этом случает назначает врач-ревматолог.
Разница в лечении хронического и острого бурсита заключается в том, что при хроническом бурсите покой и иммобилизация менее целесообразны, но важное значение имеют физиотерапевтические упражнения, направленные на увеличение мобильности сустава.
Прогноз. Профилактика
Прогноз при своевременном адекватном лечении бурсита благоприятный, в большинстве случаев воспалительный процесс сходит на нет. Но при наличии ряда факторов, которые были освещены в разделе "осложнения", возможна хронизация процесса и ограничение объёма движений в суставе вплоть до контрактуры ( состояние, при котором нога не может быть полностью согнута или разогнута) . В более сложных случаях это может привести к нарушению опорной функции конечности [1] .
Профилактика бурсита направлена на устранение возможных причин возникновения заболевания [1] [5] [7] :
- Устранение хронической перегрузки: поддержание нормальной массы тела, избегание чрезмерных физических нагрузок. Полностью исключать физические нагрузки также не рекомендуется — гиподинамия отрицательно сказывается на здоровье, поэтому важно соблюдать баланс.
- Правильное питание, которое бы не допускало нарушения обмена веществ. При сбоях в обмене веществ могут развиться подагра, кристаллические артропатии, избыточный вес, сахарный диабет, поражения печени и почек.
- При получении травмы с повреждением мягких тканей необходимо своевременно обрабатывать раны.
- При наличии сахарного диабета, ревматоидного артрита, подагры, псориаза необходимо адекватное лечение, так как они могут сопровождаться развитием суставного синдрома и бурсита.
- Своевременное обращение к врачу (ревматологу, терапевту, травматологу) при появлении первых признаков бурсита.
Читайте также:


