Бутоньерка при ревматоидном артрите
Ревматоидный артрит – тяжелое, с трудом поддающееся лечению заболевание. Причины развития его установлены не полностью, тем не менее, при проведении правильно назначенного комплексного лечения качество жизни пациента может быть вполне удовлетворительным. Но это при условии неукоснительного выполнения больным всех рекомендаций лечащего врача.
Что такое ревматоидный артрит
Ревматоидный артрит (РА) – хроническое системное прогрессирующее заболевание, проявляющееся в виде воспаления в основном мелких суставов. Связано оно не с инфекцией, а с поломкой иммунной системы. Поражается соединительная ткань, поэтому данное заболевание называется системным. Патологический процесс часто распространяется и внутренние органы (сердце, сосуды, почки) – это внесуставные проявления болезни.
Всего в мире ревматоидным артритом болеет около 1% населения. Заболеть можно в любом возрасте, но чаще это случается в 35 – 55 лет у женщин и немного позже (в 40 – 60 лет) у мужчин. Ревматоидный артрит у женщины диагностируют в три раза чаще, чем мужчины.
Причины
Точные причины начала данного заболевания не установлены. Но известны основные причинные факторы:
- Наследственная предрасположенность – встречаются случаи семейных заболеваний.
- Влияние внутренних (эндогенных) факторов – у большинства больных женщин и мужчин отмечается низкий уровень мужских половых гормонов; научно подтверждено, что после использования оральных контрацептивов (ОК) риск развития болезни снижается.
- Влияние факторов внешней среды (экзогенных). Возбудители инфекции запускают аутоиммунную реакцию – аллергию на собственные ткани организма. Это связано с тем, что некоторые инфекционные возбудители имеют в составе своих клеток белки, схожие с белками тканей человека. При попадании этих возбудителей в организм иммунная система вырабатывает антитела (IgG), которые по неизвестной науке причине становятся антигенами (чужеродными для организма веществами). На них вырабатываются новые антитела IgM, IgA, IgG (ревматоидные факторы), уничтожающие их. Нарастание количества антител сопровождается усилением воспаления. Некоторые возбудители выделяют вещества, способствующие разрастанию суставной синовиальной оболочки и ферменты, повреждающие ткани.
В результате целого комплекса причин клетки синовиальной оболочки начинают выделять воспалительные цитокины – белковые молекулы, инициирующие и поддерживающие воспаление. Развивается длительно протекающий воспалительный процесс, происходит разрушение хрящевой и костной суставной ткани, деформация конечности. Хрящевая ткань заменяется соединительной, появляются костные разрастания, нарушается функция сустава. Очень часто причиной развивающегося аутоиммунного поражения суставов является герпетическая инфекция – вирусы простого герпеса 1, 2 типа, цитомегаловирус, вирус Эпштейна – Барр (вызывает мононуклеоз) и другие возбудители, например, микоплазмы.
Предрасполагающие (запускающие, триггерные) факторы:
- травмы, заболевания суставов;
- переохлаждения, постоянное пребывание в сыром помещении или в сыром климате;
- нервные перенапряжения, стрессы;
- имеет значение наличие хронических очагов инфекции – тонзиллиты, кариозные зубы, любые инфекционно-воспалительные процессы;
- прием некоторых лекарств с мутагенными свойствами.
Симптомы
Заболевание протекает волнообразно, в виде периодов обострений (рецидивов) и ремиссий.
Начало в большинстве случаев подострое и имеет связь с перенесенной инфекцией, переохлаждением, травмой или нервным перенапряжением, беременностью, родами.
Одновременно появляются незначительно выраженные боли в пораженных суставах, сначала преходящие, а затем постоянные. Еще один из первых симптомов, на который стоит обратить внимание, - легкая припухлость в суставной области. Она может проходить в течение дня, но затем становится постоянной.
В большинстве случаев при ревматоидном артрите поражается сначала небольшое количество суставов стоп и кистей. На ранней стадии могут также поражаться коленные суставы. Поражения симметричны. При подостром течении первые признаки нарушений появляются через несколько недель, при медленном, хроническом – через несколько месяцев.
Острое начало, высокая активность патологического процесса и системные проявления характерны для ювенильного ревматоидного артрита у детей и подростков. Он может начинаться с высокой температуры, изначального поражения сразу нескольких суставов и признаков поражения внутренних органов.
Ревматоидный артрит сопровождается признаками общей интоксикации. Это слабость, недомогание, небольшое повышение температуры тела, головные боли. Нарушается аппетит, больной теряет массу тела.
Суставной синдром. Поражаются сначала мелкие суставы кисти (число их увеличивается), а затем и крупные суставы (плечевые, коленные). Они опухают, становятся очень болезненными, постепенно теряют свою функцию, обездвиживаются. Длительное обездвиживание приводит к выраженной атрофии (уменьшению в объеме) мышц. Ревматоидный артрит характеризуется также тем, что поражения разных суставов могут быть неодинаковыми: в одних могут преобладать признаки воспаления (отек), в других – пролиферации (разрастания соединительной ткани с деформацией и нарушением функции).
Появляются подкожные ревматоидные узелки – небольшие, умеренно плотные, безболезненные образования, располагающиеся на поверхности тела, чаще всего на коже локтей.
Поражается периферическая нервная система. Из-за поражения нервов больные ощущают онемение, жжение, зябкость в конечностях.
При ревматоидном васкулите происходит поражение различных мелких и частично средних кровеносных сосудов. Часто это проявляется в виде точечных очагов некроза в области ногтей или безболезненных язв в области голени. Иногда васкулит может проявляться в виде микроинфарктов.
При частых обострениях и прогрессировании ревматоидного артрита происходит поражение внутренних органов - сердца (эндокардит), почек (нефрит), легких (узелковое поражение легочной ткани) и т.д.
К врачу следует обращаться при появлении следующих симптомов:
- Болей в суставах, легкой скованности движений по утрам, если:
- кто-то из близких родственников болеет ревматоидным артритом;
- вы недавно перенесли какое-то инфекционно-воспалительное заболевание (ОРВИ, ангину), затяжной стресс или просто переохладились;
- вы проживаете в холодной сырой местности.
- Небольшого повышения температуры, недомогания, снижения аппетита, потери массы тела, сопровождающихся легкой утренней скованностью движений.
Локализации процесса
При ревматоидном артрите вначале обычно поражаются мелкие суставы кистей, пальцев рук и стоп. Внешний вид верхних х конечностей:
Хруст в суставах - когда стоит беспокоиться
Внутрисуставные инъекции гиалуроновой кислоты
Внешний вид нижних конечностей:
- пальцы стоп приобретают молоточковидную форму;
- подвывихи мелких суставов приводят к развитию плоскостопия;
- для ревматоидной стопы характерно также вальгусное (кнаружи) отклонение стопы, связанное с поражением голеностопа;
- при поражении коленных суставов появляется сгибательная контрактура (неподвижность).
Тазобедренные суставы поражаются редко.
Стадии ревматоидного артрита
Ревматоидный артрит протекает в три стадии:
- Начальная, воспаления– поражение синовиальных сумок сопровождается болями, отеком околосуставных тканей.
- Прогрессирующая, пролиферации – быстрое деление клеток синовиальной оболочки, приводящее к ее уплотнению.
- Завершающая, деформации – при длительном течении воспаленные клетки начинают выделять фермент, разрушающий хрящевую и костную ткань, что приводит к изменению суставной формы и тяжелому нарушению их функции.
По длительности течения выделяют следующие стадии ревматоидного артрита:
- очень ранняя – до полугода;
- ранняя – от полугода до года;
- развернутая – до 2-х лет;
- поздняя – после 2-х лет.
- Околосуставной остеопороз – разрежение, истончение костной ткани;
- Сужение суставной щели и единичные эрозии на хрящевой суставной поверхности;
- Множественные глубокие эрозии суставных хрящей и костей;
- Присоединяется анкилоз - неподвижность сустава из-за сращения суставных поверхностей.
Стадии ревматоидного артрита
Существует несколько типов классификаций ревматоидного артрита по разным критериям.
По клинико-анатомическим признакам выделяют следующие формы ревматоидного артрита:
- суставная форма;
- суставно-висцеральная (системная) – поражаются не только суставы, но и внутренние органы;
- ювенильная форма – развивается у детей до 16 лет, характеризуется острым началом, лихорадкой и выраженными внесуставными проявлениями.
- медленнопрогрессирующий РА – самая частая форма, может продолжаться годами;
- быстропрогрессирующий РА – характеризуется злокачественным течением;
- без признаков прогрессирования – встречается редко.
По иммунологическим признакам:
- Наличие или отсутствие содержания в крови ревматоидного фактора (РФ) – антител к собственному иммуноглобулину G:
- серопозитивные – РФ обнаружен;
- серонегативные – РФ не обнаружен.
- Наличие или отсутствие в крови антител к циклическому цитрулинсодержащему пептиду – анти-ЦЦП или АЦЦП (цитрулин – продукт обмена, в норме полностью выводящийся из организма; при РА выделяются ферменты, встраивающие цитрулин в белки и превращающие его в чужеродный белок – антиген; на этот антиген иммунная система вырабатывает антитела):
- серопозитивные – АЦЦП обнаружен;
- серонегативные – АЦЦП не обнаружен.
Выделяют следующие критерии сохранности функций опорно-двигательного аппарата:
- Выполнение движений в полном объеме.
- Снижение двигательной активности. Появляются трудности, не позволяющие выполнять движения в полном объеме, особенно в профессиональной сфере.
- Нарушение подвижности, возможно только самообслуживание.
- Невозможны любые виды двигательной активности, в том числе самообслуживание.
Что будет, если не лечить
Если ревматоидный артрит не начать лечить своевременно, в дальнейшем он начнет быстро прогрессировать, что увеличивает риск развития возможных осложнений:
- деформации и утрата суставных функций, приводящие к инвалидности;
- изменению нервно-мышечной системы с нейропатиями и уменьшением объема мышц;
- поражению сердечно-сосудистой системы в виде васкулитов, эндокардитов, микроинфарктов;
- нарушениям со стороны почек с постепенным формированием хронической почечной недостаточности;
- поражениям органов зрения, в том числе язвенного характера;
- поражению плевры и легких - развитию плеврита и интерстициальной пневмонии;
- развитию анемии и системных тромбозов мелких кровеносных сосудов.
Диагностика
Диагноз ревматоидного артрита подтверждается данными дополнительного обследования. Диагностика ревматоидного артрита включает:
- Лабораторные исследования:
- общий анализ крови – выявляет воспалительный процесс (ускоряется СОЭ, изменяется число лейкоцитов);
- биохимия – позволяет уточнить причины воспаления и нарушения обменных процессов;
- иммунологические исследования – наличие или отсутствие специфических антител.
- Инструментальные исследования:
- рентгендиагностика – выявляет патологию суставов;
- компьютерная и магнитно-резонансная томография (КТ, МРТ) – позволяют провести оценку ранних суставных изменений;
- УЗИ – выявляет увеличение объема суставной жидкости и наличие участков некроза.
Как лечат ревматоидный артрит
Лечение ревматоидного артрита начинается с устранения воспаления и боли. Затем присоединяется комплексное лечение:
- диета;
- медикаментозная терапия (базисное лечение);
- средства народной медицины;
- физиотерапевтические процедуры;
- лечебная гимнастика и массаж;
- новые методики;
- хирургические методы лечения.
Питание при ревматоидном артрите должно быть регулярным и полноценным. В суточном рационе должны присутствовать продукты, богатые кальцием (творог, сыр, кефир), овощи, фрукты, овощные супы, нежирное мясо и рыба.
Из рациона должны быть исключены: концентрированные бульоны, овощи, богатые эфирными маслами (свежий лук, чеснок, редис), жирные, копченые, консервированные продукты, сладости, сдоба, сладкие газированные напитки. Должен быть полностью исключен прием алкоголя.
Это индивидуально подобранная терапия, включающая в себя применение нестероидных противовоспалительных препаратов (НПВП), глюкокортикоидных средств (ГКС), базисных препаратов и биологических агентов.
Чтобы облегчить состояние больного, лечение начинают с назначения НПВП. Современные лекарственные препараты этого ряда (нимесулид, целекоксиб, мелоксикам) снимают воспаление и боль в суставах, не вызывая выраженных побочных явлений, характерных для ранних НПВП (диклофенака и др.).
Если воспаление и боль носят выраженный характер и НПВП не помогают, назначают глюкокортикоидные гормоны (ГКС - преднизалон, дексаметазон, триамсинолон). Они быстро снимают отек, боль, устраняют повышенное содержание синовиальной жидкости, но имеют много побочных эффектов, поэтому их стараются назначать короткими курсами. Препараты этой группы назначают также для того, чтобы подавить разрастание синовиальной оболочки сустава. Иногда ГКС вводят в суставную полость. При сильных болях и воспалении ГКС назначают в виде пульс-терапии: внутривенно большими дозами на протяжении не более трех дней.
При тяжелом течении ревматоидного артрита назначают плазмаферез – очищение крови от антител. С этой же целью назначают сорбенты, например, Энтеросгель, очищающий организм от токсинов.
Препараты базисной терапии подавляют аутоиммунный воспалительный процесс и пролиферацию (размножение) клеток соединительной ткани, оказывающих разрушающее действие на суставы. Базисные средства действуют медленно, поэтому их назначают длительными курсами и подбирают индивидуально. Эффективные, проверенные временем базисные препараты метотрексат, сульфасалазин и лефлуномид (Арава). Последний препарат относится к новому поколению и имеет меньше побочных эффектов.
В последнее время для лечения ревматоидного артрита стали применять биологические агенты – антитела, цитокины и другие активные вещества, играющие значительную роль в иммунных реакциях. Одним из таких препаратов является ритуксимаб (Мабтера, Реддитукс). Активным действующим веществом препарата являются антитела мыши и человека, которые подавляют иммунные реакции. Назначение этого препарата позволяет реже назначать курсы комплексной медикаментозной терапии.
Народные средства при ревматоидном артрите применяют в основном наружно. Вот некоторые из них:
- кору вяза высушить, растереть в порошок, развести водой, разложить на салфетке над пораженной поверхностью в виде компресса на всю ночь; хорошо лечатся воспаление и боль;
- спиртовые растирания с экстрактами растений (корня лопуха, хмеля, цветков одуванчика, чабреца); в стеклянную банку помещают измельченные растения, заливают водкой, настаивают в темном месте 10 дней и используют как растирание.
Физиотерапевтические процедуры помогают быстрее избавить больного от воспаления и боли. С этой целью назначают:
- электрофорез с диклофенаком;
- фонофорез с дексаметазоном;
- аппликации с димексидом.
Хондропротекторы что это как выбрать, насколько они эффективны
Поражение суставов в начальной стадии РА может быть нестойким. Иногда у больных развивается спонтанная ремиссия с исчезновением суставного синдрома. Однако через некоторое время патологический процесс вновь возобновляется с поражением большого количества суставов, боли становятся более сильными, требующими назначения НПВП или глюкокортикоидов.
Типичным для РА является симметричное поражение пястно-фаланговых, межфаланговых проксимальных и II—V плюснефаланговых суставов. В дальнейшем в патологический процесс вовлекаются лучезапястные, коленные, плечевые, тазобедренные, локтевые, голеностопные суставы, суставы предплюсны, шейный отдел позвоночника, а также височно-нижнечелюстные суставы. В начальной стадии заболевания боли возникают лишь при движениях, однако по мере его прогрессирования они беспокоят пациентов и в покое. Развивается припухлость и покраснение кожи над пораженными суставами, скованность движений и, как следствие, нарушение функции суставов. Как правило, в процесс вовлекаются сухожилия, суставные сумки, мышцы и кости. Развивается атрофия мышц на дорсальной поверхности кистей.
Утренняя скованность является одним из важнейших симптомов РА и является диагностически значимой, если ее продолжительность составляет более одного часа. Одной из причин развития утренней скованности является нарушение нормального ритма выработки гормонов надпочечников со смещением пика их продукции на более поздний период суток, а также аккумуляция цитокинов в отечной жидкости воспаленных суставов во время сна.
У больных РА наблюдается ограничение активных и пассивных движений в пораженных суставах как проявление защитной реакции в связи с болевым синдромом, а также в результате развивающихся мышечных контрактур. Прогрессирующий воспалительный процесс в суставах приводит к значительному ограничению их подвижности, развитию суставных девиаций, деформаций и анкилозов.
Суставные деформации появляются в результате распространения воспалительного процесса на суставной хрящ и костные сегменты, а также развития контрактур близлежащих мышц. Из-за растяжения суставной капсулы и связок развиваются подвывихи суставов.
Анкилозы образуются в результате разрушения хряща и формирования между субхондральными костными структурами обоих эпифизов соединительнотканных (фиброзный анкилоз), а затем костных элементов, окончательно фиксирующих сустав (рис. 4.3). Развивающиеся анкилозы существенно ограничивают подвижность больного и приводят к развитию выраженной функциональной недостаточности суставов.
Этому способствует также развитие теносиновитов разгибателя пальцев на тыле кисти и длинного разгибателя большого пальца. Кроме того, на сухожилиях могут формироваться ревматоидные узелки, вызывающие сильные боли при сгибании пальцев. Теносиновит кисти может сопровождаться синдромом запястного канала с признаками компрессионной нейропатии. Нарушает функцию кисти и формирующаяся контрактура большого пальца.
Воспалительное поражение локтевого сустава приводит к ограничению движений с последующим образованием контрактуры в положении полусгибания и полупронации, возможно ущемление локтевого нерва с развитием парестезии зоны иннервации.
Для поражения плечевого сустава характерна его припухлость, болезненность при пальпации, активных и пассивных движениях, нарушение подвижности с последующим развитием мышечной атрофии. В воспалительный процесс вовлекается не только синовиальная оболочка сустава, но и дистальная треть ключицы с развитием бурсита, синовиальные влагалища и мышцы плечевого пояса, шеи и грудной клетки. Иногда наблюдается передний подвывих плечевой кости из-за развивающейся слабости суставной сумки.
Тазобедренный сустав при РА вовлекается в патологический процесс сравнительно редко (рис. 4.5). Его поражение проявляется болевым синдромом с иррадиацией в паховую или нижние отделы ягодичной области и ограничением внутренней ротации конечности. Наблюдается тенденция к фиксации бедра в положении полуфлексии. Развивающийся в некоторых случаях асептический некроз головки бедренной кости с последующей протрузией вертлужной впадины резко ограничивает движения в тазобедренном суставе и требует проведения эндопротезирования.
Артрит коленных суставов проявляется их болезненностью при выполнении активных и пассивных движений, дефигурацией из-за развивающегося синовита, при пальпации в таких случаях определяется баллотирование надколенника. За счет высокого внутрисуставного давления нередко образуются выпячивания заднего заворота суставной сумки в подколенную ямку (киста Бейкера). Для облегчения болей пациенты иногда стараются держать нижние конечности в состоянии сгибания, что может приводить с течением времени к появлению сгибательной контрактуры, а затем и анкилоза коленных суставов (рис. 4.7). Нередко формируется вальгусная (варусная) деформация коленных суставов.
Суставы стоп, как и кистей, вовлекаются в патологический процесс достаточно рано, что проявляется не только клинической картиной артритов, но и ранними изменениями на рентгенограммах стоп и кистей. Более характерно поражение плюснефаланговых суставов II—IV пальцев стоп с последующим развитием их дефигурации за счет множественных подвывихов и анкилозов (рис. 4.8, см. цвета, вклейку). У больных также часто формируется hallux valgus. Поражение голеностопного сустава проявляется его болезненностью и отеком в области лодыжек.
Поражение суставов позвоночника, как правило, не сопровождается их анкилозированием, но характеризуется болезненностью, особенно в шейном отделе, и развитием ригидности. Иногда наблюдаются подвывихи атлантоосевого сустава, еще реже — признаки компрессии спинного мозга.
Крестцово-подвздошные сочленения при РА поражаются крайне редко, а признаки сакроилеита выявляются только при рентгенологическом исследовании.
В большинстве случаев РА протекает по типу хронического воспалительного полиартрита. При этом вся коварность РА заключается в том, что инициирование заболевания (продромальный период) сопровождается медленным (от нескольких недель до нескольких месяцев) развитием неспецифической симптоматической картины с вовлечением как суставов, так и других систем органов. Так, у 55-65% на начальном этапе развития РА могут отмечаться повышение утомляемости, недомогание, дискомфорт, общая слабость, анорексия, снижение массы тела, диффузные мышечные боли, опухание кистей рук с последующим более поздним присоединением симптомов синовита (воспаления синовиальной оболочки суставов).
Ретроспективно пациенты первоначально отмечают признаки воспаления в одном суставе, а вскоре и других периферических суставах. Подобная асимметричная презентация на первоначальном этапе заболевания встречается примерно у 1/3 пациентов, однако вскоре после этого короткого периода асимметрии течение РА ассоциируется симметричным поражением одновременно нескольких периферических суставов, прежде всего, кистей рук, запястья, колен и стоп. Следует отметить, что именно подобная симметрия отличает РА от большинства других ревматических заболеваний (артритов), в частности от серонегативных спондилоартропатий. В то же время причина симметричности суставного синдрома при РА остается до настоящего времени неизвестной.
Примерно у 8-15% пациентов начальная фаза РА характеризуется более острым течением с быстрым присоединением симптомов полиартрита с сопутствующими конститутивными симптомами, в том числе повышение температуры 17 , развитием спленомегалии и лимфаденопатии. Пик симптоматической картины достигается в течение нескольких дней. В некоторых редких случаях наступление этих симптомов может отмечаться в какое-то определенное время или в момент физической активности, например, в момент открывания окна или занятия спортом.
Наличие утренней скованности в суставах у пациентов является критическим симптомом артропатии воспалительной природы. При этом скованность в суставах может предшествовать развитию болевого синдрома и, вероятно, обусловлена накоплением жидкости в тканях воспаленного сустава в период сна. После пробуждения и некоторого периода двигательной активности жидкость покидает суставные ткани и вместе с продуктами воспаления удаляется через венулы и лимфатические сосуды в циркуляторное русло, что в конечном итоге приводит к восстановлению подвижности сустава. Как правило, на начальных этапах развития РА утренняя скованность в суставах сохраняется в течение 30-45 мин.
Суставные проявления РА. На этапе инициирования РА боль (усиливающаяся при движении), припухлость (Рисунок 15) и болезненность (при пальпации) в области воспаленных суставов может носить плохо локализованный характер. Однако в последующем эти симптомы, а также скованность в суставах по утрам, ограничение их подвижности, локальное повышение температуры (тепло) и покраснение (редко) являются важнейшими клиническими признаками синовиального воспаления. Снижение физической активности, вызванной болью и воспалением в суставах, а также потеря трудоспособности у пациентов уже на раннем этапе развития РА указывает на наличие его более агрессивной формы.
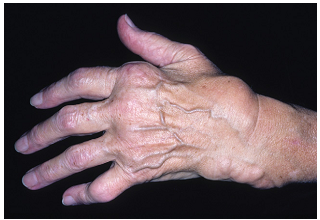
Рисунок 5. Типичные деформации суставов кистей рук у пациентов с ревматоидным артритом: выраженная припухлость кисти и вздутие мышцы-разгибателя в области запястья, указывающие на пролиферативный характер заболевания (Hochberg M.C., Rheumatology, 2011)
Как правило, в суставном синдроме на фоне РА задействованы следующие суставы: метакарпофалангеальные (пястно-фаланговые), проксимальные межфаланговые, плюснефаланговые, лучезапястные суставы (Таблица 16, Рисунок 6). Симптомы воспаления крупных суставов могут также отмечаться на фоне РА, однако они присоединяются в более поздний период (после небольших суставов), что указывает на то, что синовит крупных суставов, например, коленных, остается длительное время асимптоматичным. Существует утверждение, что суставы, для которых значения соотношения площади (см2) синовиальной мембраны к площади гиалинового суставного хряща высоки, в условиях воспаления (РА) поражаются первыми.
Таблица 16. Распределение пациентов с РА по типу пораженных суставов (Guerne P-A, Weisman MH, 1992)*
Число пациентов (%)
Пястно-фаланговые и проксимальные межфаланговые суставы
Поражение суставов в начальной стадии РА может быть нестойким. Иногда у больных развивается спонтанная ремиссия с исчезновением суставного синдрома. Однако через некоторое время патологический процесс вновь возобновляется с поражением большого количества суставов, боли становятся более сильными, требующими назначения НПВП или глюкокортикоидов.
Типичным для РА является симметричное поражение пястно-фаланговых, межфаланговых проксимальных и II—V плюснефаланговых суставов. В дальнейшем в патологический процесс вовлекаются лучезапястные, коленные, плечевые, тазобедренные, локтевые, голеностопные суставы, суставы предплюсны, шейный отдел позвоночника, а также височно-нижнечелюстные суставы. В начальной стадии заболевания боли возникают лишь при движениях, однако по мере его прогрессирования они беспокоят пациентов и в покое. Развивается припухлость и покраснение кожи над пораженными суставами, скованность движений и, как следствие, нарушение функции суставов. Как правило, в процесс вовлекаются сухожилия, суставные сумки, мышцы и кости. Развивается атрофия мышц на дорсальной поверхности кистей.
Утренняя скованность является одним из важнейших симптомов РА и является диагностически значимой, если ее продолжительность составляет более одного часа. Одной из причин развития утренней скованности является нарушение нормального ритма выработки гормонов надпочечников со смещением пика их продукции на более поздний период суток, а также аккумуляция цитокинов в отечной жидкости воспаленных суставов во время сна.
У больных РА наблюдается ограничение активных и пассивных движений в пораженных суставах как проявление защитной реакции в связи с болевым синдромом, а также в результате развивающихся мышечных контрактур. Прогрессирующий воспалительный процесс в суставах приводит к значительному ограничению их подвижности, развитию суставных девиаций, деформаций и анкилозов.
Суставные деформации появляются в результате распространения воспалительного процесса на суставной хрящ и костные сегменты, а также развития контрактур близлежащих мышц. Из-за растяжения суставной капсулы и связок развиваются подвывихи суставов.
Анкилозы образуются в результате разрушения хряща и формирования между субхондральными костными структурами обоих эпифизов соединительнотканных (фиброзный анкилоз), а затем костных элементов, окончательно фиксирующих сустав (рис. 4.3). Развивающиеся анкилозы существенно ограничивают подвижность больного и приводят к развитию выраженной функциональной недостаточности суставов.

Рис. 4.2. Ревматоидный артрит. Синовит пястно-фаланговых суставов левой кисти. Ульнарная девиация кистей

Рис. 4.3. Ревматоидный артрит. Множественные подвывихи и анкилозы суставов пальцев стоп
Для развернутой стадии РА характерны некоторые типичные деформации:
• вальгусная (варусная) деформация коленных суставов. Развивающиеся изменения суставов кисти приводят к существенному нарушению ее функции. Больные не могут выполнять обычные движения — поднять чайник, удержать чашку, открыть дверь ключом, самостоятельно одеться и т. д.
Этому способствует также развитие теносиновитов разгибателя пальцев на тыле кисти и длинного разгибателя большого пальца. Кроме того, на сухожилиях могут формироваться ревматоидные узелки, вызывающие сильные боли при сгибании пальцев. Теносиновит кисти может сопровождаться синдромом запястного канала с признаками компрессионной нейропатии. Нарушает функцию кисти и формирующаяся контрактура большого пальца.
Воспалительное поражение локтевого сустава приводит к ограничению движений с последующим образованием контрактуры в положении полусгибания и полупронации, возможно ущемление локтевого нерва с развитием парестезии зоны иннервации.
Для поражения плечевого сустава характерна его припухлость, болезненность при пальпации, активных и пассивных движениях, нарушение подвижности с последующим развитием мышечной атрофии. В воспалительный процесс вовлекается не только синовиальная оболочка сустава, но и дистальная треть ключицы с развитием бурсита, синовиальные влагалища и мышцы плечевого пояса, шеи и грудной клетки. Иногда наблюдается передний подвывих плечевой кости из-за развивающейся слабости суставной сумки.
Тазобедренный сустав при РА вовлекается в патологический процесс сравнительно редко (рис. 4.5). Его поражение проявляется болевым синдромом с иррадиацией в паховую или нижние отделы ягодичной области и ограничением внутренней ротации конечности. Наблюдается тенденция к фиксации бедра в положении полуфлексии. Развивающийся в некоторых случаях асептический некроз головки бедренной кости с последующей протрузией вертлужной впадины резко ограничивает движения в тазобедренном суставе и требует проведения эндопротезирования.
Артрит коленных суставов проявляется их болезненностью при выполнении активных и пассивных движений, дефигурацией из-за развивающегося синовита, при пальпации в таких случаях определяется баллотирование надколенника. За счет высокого внутрисуставного давления нередко образуются выпячивания заднего заворота суставной сумки в подколенную ямку (киста Бейкера). Для облегчения болей пациенты иногда стараются держать нижние конечности в состоянии сгибания, что может приводить с течением времени к появлению сгибательной контрактуры, а затем и анкилоза коленных суставов (рис. 4.7). Нередко формируется вальгусная (варусная) деформация коленных суставов.

Рис. 4.5. Ревматоидный артрит. Рентгенограмма правого тазобедренного сустава. Сужение суставной щели

Рис. 4.6. Ревматоидный артрит. Синовит и дефигурация коленных суставов

Рис. 4.7. Ревматоидный артрит. Значительное сужение суставных щелей коленных суставов
Суставы стоп, как и кистей, вовлекаются в патологический процесс достаточно рано, что проявляется не только клинической картиной артритов, но и ранними изменениями на рентгенограммах стоп и кистей. Более характерно поражение плюснефаланговых суставов II—IV пальцев стоп с последующим развитием их дефигурации за счет множественных подвывихов и анкилозов (рис. 4.8, см. цвета, вклейку). У больных также часто формируется hallux valgus. Поражение голеностопного сустава проявляется его болезненностью и отеком в области лодыжек.

Рис. 4.8. Ревматоидный артрит. Деформация суставов пальцев стоп
Поражение суставов позвоночника, как правило, не сопровождается их анкилозированием, но характеризуется болезненностью, особенно в шейном отделе, и развитием ригидности. Иногда наблюдаются подвывихи атлантоосевого сустава, еще реже — признаки компрессии спинного мозга.
Крестцово-подвздошные сочленения при РА поражаются крайне редко, а признаки сакроилеита выявляются только при рентгенологическом исследовании.
Опубликовал Константин Моканов
В большинстве случаев РА протекает по типу хронического воспалительного полиартрита. При этом вся коварность РА заключается в том, что инициирование заболевания (продромальный период) сопровождается медленным (от нескольких недель до нескольких месяцев) развитием неспецифической симптоматической картины с вовлечением как суставов, так и других систем органов. Так, у 55-65% на начальном этапе развития РА могут отмечаться повышение утомляемости, недомогание, дискомфорт, общая слабость, анорексия, снижение массы тела, диффузные мышечные боли, опухание кистей рук с последующим более поздним присоединением симптомов синовита (воспаления синовиальной оболочки суставов).
Ретроспективно пациенты первоначально отмечают признаки воспаления в одном суставе, а вскоре и других периферических суставах. Подобная асимметричная презентация на первоначальном этапе заболевания встречается примерно у 1/3 пациентов, однако вскоре после этого короткого периода асимметрии течение РА ассоциируется симметричным поражением одновременно нескольких периферических суставов, прежде всего, кистей рук, запястья, колен и стоп. Следует отметить, что именно подобная симметрия отличает РА от большинства других ревматических заболеваний (артритов), в частности от серонегативных спондилоартропатий. В то же время причина симметричности суставного синдрома при РА остается до настоящего времени неизвестной.
Примерно у 8-15% пациентов начальная фаза РА характеризуется более острым течением с быстрым присоединением симптомов полиартрита с сопутствующими конститутивными симптомами, в том числе повышение температуры17, развитием спленомегалии и лимфаденопатии. Пик симптоматической картины достигается в течение нескольких дней. В некоторых редких случаях наступление этих симптомов может отмечаться в какое-то определенное время или в момент физической активности, например, в момент открывания окна или занятия спортом.
Наличие утренней скованности в суставах у пациентов является критическим симптомом артропатии воспалительной природы. При этом скованность в суставах может предшествовать развитию болевого синдрома и, вероятно, обусловлена накоплением жидкости в тканях воспаленного сустава в период сна. После пробуждения и некоторого периода двигательной активности жидкость покидает суставные ткани и вместе с продуктами воспаления удаляется через венулы и лимфатические сосуды в циркуляторное русло, что в конечном итоге приводит к восстановлению подвижности сустава. Как правило, на начальных этапах развития РА утренняя скованность в суставах сохраняется в течение 30-45 мин.
Суставные проявления РА. На этапе инициирования РА боль (усиливающаяся при движении), припухлость (Рисунок 15) и болезненность (при пальпации) в области воспаленных суставов может носить плохо локализованный характер. Однако в последующем эти симптомы, а также скованность в суставах по утрам, ограничение их подвижности, локальное повышение температуры (тепло) и покраснение (редко) являются важнейшими клиническими признаками синовиального воспаления. Снижение физической активности, вызванной болью и воспалением в суставах, а также потеря трудоспособности у пациентов уже на раннем этапе развития РА указывает на наличие его более агрессивной формы.

Рисунок 5. Типичные деформации суставов кистей рук у пациентов с ревматоидным артритом: выраженная припухлость кисти и вздутие мышцы-разгибателя в области запястья, указывающие на пролиферативный характер заболевания (Hochberg M.C., Rheumatology, 2011)
Как правило, в суставном синдроме на фоне РА задействованы следующие суставы: метакарпофалангеальные (пястно-фаланговые), проксимальные межфаланговые, плюснефаланговые, лучезапястные суставы (Таблица 16, Рисунок 6). Симптомы воспаления крупных суставов могут также отмечаться на фоне РА, однако они присоединяются в более поздний период (после небольших суставов), что указывает на то, что синовит крупных суставов, например, коленных, остается длительное время асимптоматичным. Существует утверждение, что суставы, для которых значения соотношения площади (см2) синовиальной мембраны к площади гиалинового суставного хряща высоки, в условиях воспаления (РА) поражаются первыми.
Таблица 16. Распределение пациентов с РА по типу пораженных суставов (Guerne P-A, Weisman MH, 1992)*
Число пациентов (%)
Пястно-фаланговые и проксимальные межфаланговые суставы
Читайте также:


