Чем отличается волчанка от крапивницы
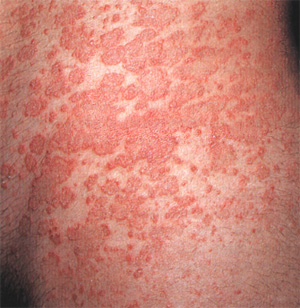
Характерную картину хронической крапивницы можно видеть на фото справа. Хроническая крапивница определяется как крапивница с характерными волдырями, которая длится более 6 мес.
Установить причину заболевания удается лишь в 5-25% случаев. Поражаются лица всех возрастов и повсеместно, но чаще всего заболевание встречается у молодых людей. Поставить диагноз хронической крапивницы несложно, основная проблема - это ее лечение и профилактика.
Течение заболевания непредсказуемое, оно может длиться месяцы и годы. У пациентов необходимо проверить воздействие следующих факторов (или, как их называют, пять "I"-факторов):
- Ingestants - "инджестанты", или вещества, поступающие в систему пищеварения (наиболее распространенные провокаторы крапивницы), такие как пищевые продукты, пищевые добавки и лекарства, например антибиотики или другие препараты, которые пациент принимает относительно недавно.
- Inhalants - ингалянты, например пыль, перо, пыльца.
- Injectants - "инъектанты", например инъекции лекарств, а также укусы пчел, ос и других насекомых.
- Infections - инфекции: бактериальные, вирусные, грибковые, паразитарные.
- Internal diseases - внутренние заболевания, такие как хронические инфекции, заболевание щитовидной железы, красная волчанка.
Клиническая картина хронической крапивницы
При хронической крапивнице наблюдаются отечные мигрирующие волдыри и пятна в виде различных фигур и колец розового или красного цвета. Размеры очагов - от нескольких миллиметров до участков величиной с ладонь. Очаги могут сливаться и становятся полициклическими, меняя со временем свою форму и размеры. Высыпания разрешаются в течение 24 ч, при этом возникают новые очаги.
У некоторых пациентов с обширным поражением развиваются системные симптомы, такие как одышка, шумное затрудненное дыхание, тошнота, боль в животе, диарея и головная боль.
Диагностика хронической крапивницы
Если после рутинного сбора анамнеза и осмотра пациента причина заболевания не выяснена, помощь могут оказать лабораторные исследования. Они включают полный анализ крови, рентгенографию околоносовых пазух для исключения синусита, рентгенографию зубов для исключения скрытого абсцесса, экспресс-тест на наличие стрептококков или мазок из зева, а также тест стимуляции тиреотропного гормона и тест на микросомальные антитела для исключения аутоиммунного заболевания щитовидной железы.
Дифференциальный диагноз хронической крапивницы проводится со следующими заболеваниями:
- Физикальная крапивница.
- Многоформная экссудативная эритема. Ш Уртикарный васкулит.
- Булезный пемфигоид.
Высыпания рецидивируют, мигрируют и зудят, они имеют тенденцию разрешаться в течение 24 ч, однако при этом появляются новые очаги.
Уртикарный васкулит - это системное заболевание, которое может быть связано с красной волчанкой, внешне напоминает хроническую крапивницу, однако отличается от нее тем, что оставляет пятна пурпуры. Диагноз подтверждается при гистологическом исследовании биопсийного материала.
Булезный пемфигоид на ранних стадиях развития может иметь уртикарные очаги до момента образования пузырей.
Лечение хронической крапивницы
При лечении хронической крапивницы вначале назначают антигистаминные препараты. Гидроксизин можно назначать по 10-25 мг, а при необходимости до 100 мг каждые 4 часа. Гидроксизин оказывает седативное действие.
Антигистаминные препараты, не оказывающие седативного действия, рекомендуется назначать в дневное время. К ним относятся дезлоратадин ("Кларинекс"), цетиризин ("Зиртек") и фексофенадин ("Аллегра"/"Телфаст").
Антагонисты рецепторов гистамина типа 1 (Н1-блокаторы) можно комбинировать с антагонистами типа 2 (Н2-блокаторы), такими как циметидин или ранитидин.
Системные стероиды являются второй линией лечения крапивницы, однако их применение при хронической крапивнице дает противоречивые результаты, а иногда приносит вред.
"Что такое хроническая крапивница" и другие статьи из раздела Дерматиты
Аллергия и псориаз – два распространённых, но совершенно разных заболевания, которые могут сочетаться друг с другом. На развитие этих патологий оказывают влияние сторонние причины, поэтому искать тесную взаимосвязь между ними не нужно – её нет.
Как отличить аллергию от псориаза или волчанки?
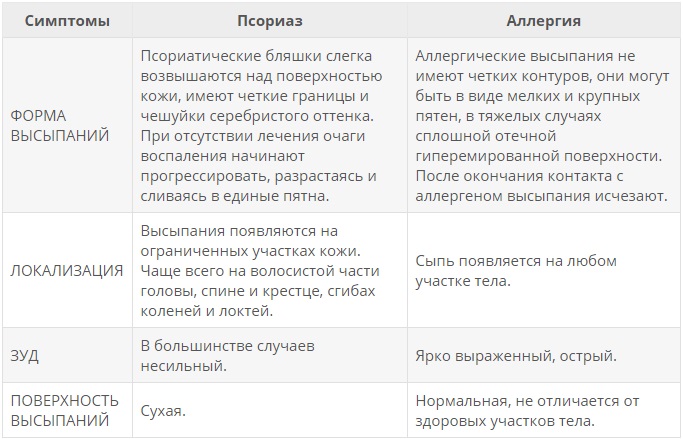
Все три заболевания имеют кожные высыпания и непосредственную связь с иммунной системой, но причиной их развития отличаются друг от друга
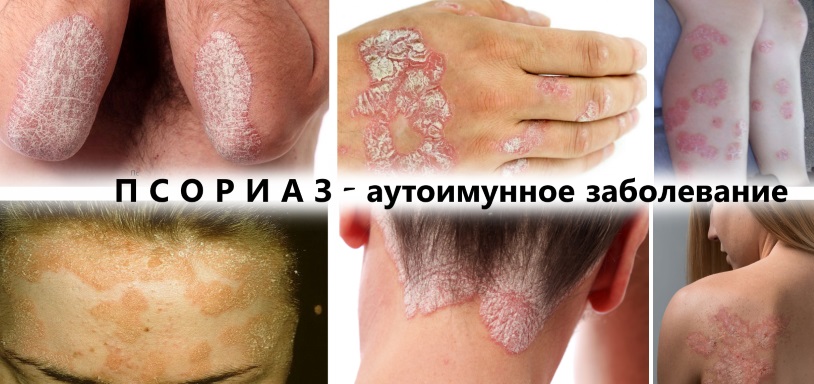
Псориаз — это аутоиммунное заболевание, на фоне которого организм по ошибке начинает борьбу с собственными здоровыми клетками.
Аллергия — это иммунный ответ на внешний раздражитель. Например, организм может остро реагировать на шерсть домашних животных, различные таблетки или продукты питания.
Системная красная волчанка — одно из сложнейших аутоиммунных заболеваний, при котором в организме появляются антитела к собственной ДНК.
Обострения и аллергии и псориаза начинается с нервного расстройства, избыточного ультрафиолетового излучения и ухудшения состояния иммунной защиты организма в результате наличия в нём хронических патологий.
Некоторые пациенты ошибочно принимают появление псориаза за аллергическое заболевание. Человек, малознакомый с медициной, легко может перепутать симптомы этих патологий между собой, так как в обоих случаях появляется зуд и высыпания на кожных покровах.
Чаще всего человек воспринимает симптомы псориаза за аллергию, т.к. последний недуг более распространён.
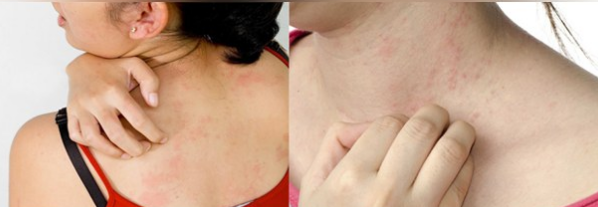
Прекрасно, если на этом этапе человек обратиться к специалисту для уточнения диагноза, ведь методы терапевтического воздействия например аллергии и псориаза, а тем более волчанки, совершенно разные.
Псориаз это аутоиммунное заболевание, которое развивается у людей, имеющих сбои в иммунной системе. Когда организм теряет защитные свойства, он перестает различать чужеродные и собственные клетки. В результате иммунитет начинает атаковать здоровые клетки в качестве чужеродных агентов и атакует их, провоцируя возникновение внешних проявлений на кожных покровах.
Несмотря на то, что плохая генетика является главной причиной возникновения псориаза (определяется у 70% больных), его развитие могут спровоцировать и другие внешние и внутренние факторы, список которых следует пополнить:
- продолжительным применением лекарственных препаратов, которые человек начал задействовать без врачебного назначения;
- чрезмерным употреблением алкоголесодержащих напитков;
- никотиновой зависимостью;
- побочным эффектом от некоторых медикаментов;
- любой стадией ожирения; резкой переменой климатических условий;
- систематическим травмированием эпидермиса;
- сбоями в эндокринной системе;
- снижением иммунитета;
- нарушениями в работе ЦНС;
- чрезмерным увлечением солнечными ваннами; перенесенными стрессами и т. д.
Степень развития и течение заболевания может быть как в относительно доброкачественной хронической, так и в тяжёлой острой формах. Наряду с кожей, различными органами и тканями в процесс могут вовлекаться слизистая оболочка полости рта и красная кайма губ. СКВ является довольно распространенным заболеванием. Начинается заболевание в возрасте 20-40 лет. Женщины болеют значительно чаще. Причины заболевания окончательно не выяснены и пока полностью не поддавались лечению. Возможно не все нестандартные подходы были испробованы.

Сайт предоставляет справочную информацию исключительно для ознакомления. Диагностику и лечение заболеваний нужно проходить под наблюдением специалиста. У всех препаратов имеются противопоказания. Консультация специалиста обязательна!
Диагностика красной волчанки
Диагноз системной красной волчанки выставляется на основании особых разработанных диагностических критериев, предложенных Американской ассоциацией ревматологов или отечественной ученой Насоновой. Далее, после выставления диагноза на основании диагностических критериев, производят дополнительные обследования – лабораторные и инструментальные, которые подтверждают правильность диагноза и позволяют оценить степень активности патологического процесса и выявить пораженные органы.
В настоящее время наиболее часто используют диагностические критерии Американской ассоциации ревматологов, а не Насоновой. Но мы приведем обе схемы диагностических критериев, поскольку в ряде случаев отечественные врачи для диагностики волчанки используют именно критерии Насоновой.

Диагностические критерии Американской ассоциации ревматологов следующие:
- Высыпания в области скул на лице (имеются плоские или слегка приподнимающиеся над поверхностью кожи красные элементы сыпи, распространяющиеся на носогубные складки);
- Дискоидные высыпания (приподнятые над поверхностью кожи бляшки с "черными точками" в порах, шелушением и атрофическими рубцами);
- Фотосенсибилизация (появление высыпаний на коже после пребывания на солнце);
- Язвы на слизистой оболочке ротовой полости (безболезненные язвенный дефекты, локализованные на слизистой рта или носоглотки);
- Артрит (поражение двух или более мелких суставов, характеризующееся болью, припухлостью и отеком);
- Полисерозит (плеврит, перикардит или неинфекционный перитонит в настоящем или прошлом);
- Поражение почек (постоянное присутствие в моче белка в количестве более 0,5 г в сутки, а также постоянное наличие в моче эритроцитов и цилиндров (эритроцитарных, гемоглобиновых, зернистых, смешанных));
- Неврологические расстройства: судороги или психоз (бред, галлюцинации), не обусловленные приемом лекарственных средств, уремией, кетоацидозом или дисбалансом электролитов;
- Гематологические нарушения (гемолитическая анемия, лейкопения с количеством лейкоцитов в крови менее 1*10 9 , лимфопения с количеством лимфоцитов в крови менее 1,5*10 9 , тромбоцитопения с количеством тромбоцитов менее 100*10 9 );
- Иммунологические нарушения (антитела к двуспиральной ДНК в повышенном титре, наличие антител к Sm-антигену, положительный LE-тест, ложноположительная реакция Вассермана на сифилис в течение полугода, наличие антиволчаночного коагулянта);
- Повышение титра АНА (антинуклеарных антител) в крови.
Критерии красной волчанки Насоновой включают в себя большие и малые диагностические критерии, которые приведены в таблице ниже:
| Большие диагностические критерии | Малые диагностические критерии |
| "Бабочка на лице" | Температура тела выше 37,5 o С, держащаяся дольше 7 дней |
| Артрит | Беспричинное похудение на 5 и более кг за короткий срок и нарушение питания тканей |
| Люпус-пневмонит | Капилляриты на пальцах |
| LE-клетки в крови (менее 5 на 1000 лейкоцитов – единичные, 5 – 10 на 1000 лейкоцитов – умеренное количество, и больше 10 на 1000 лейкоцитов – большое количество) | Высыпания на кожном покрове по типу крапивницы или сыпи |
| АНФ в высоких титрах | Полисерозиты (плеврит и кардит) |
| Синдром Верльгофа | Лимфаденопатия (увеличение лимфатических протоков и узлов) |
| Кумбс-положительная гемолитическая анемия | Гепатоспленомегалия (увеличение размеров печени и селезенки) |
| Люпус-нефрит | Миокардит |
| Гематоксилиновые тельца в кусочках тканей различных органов, взятых в ходе биопсии | Поражение ЦНС |
| Характерная патоморфологическая картина в удаленной селезенке ("луковичный склероз"), в образцах кожи (васкулит, иммунофлуоресцентное свечение иммуноглобулинов на базальной мембране) и почек (фибриноид капилляров клубочков, гиалиновые тромбы, "проволочные петли") | Полиневриты |
| Полимиозит и полимиалгии (воспаление и боли в мышцах) | |
| Полиартралгии (боли в суставах) | |
| Синдром Рейно | |
| Ускорение СОЭ более 200 мм/час | |
| Уменьшение количества лейкоцитов в крови менее 4*10 9 /л | |
| Анемия (уровень гемоглобина ниже 100 мг/мл) | |
| Уменьшение количества тромбоцитов ниже 100*10 9 /л | |
| Увеличение количества глобулиновых белков более 22% | |
| АНФ в низких титрах | |
| Свободные LE-тельца | |
| Положительная реакция Вассермана при подтвержденном отсутствии сифилиса |
Диагноз красной волчанки считается точным и подтвержденным при сочетании каких-либо трех больших диагностических критериев, причем один из них обязательно должен быть или "бабочка", или LE-клетки в большом количестве, а два других – любые из вышеуказанных. Если у человека имеются только малые диагностические признаки или они сочетаются с артритом, то диагноз красной волчанки считается только вероятным. В этом случае для его подтверждения необходимы данные лабораторных анализов и дополнительных инструментальных обследований.
Вышеприведенные критерии Насоновой и Американской ассоциации ревматологов являются основными в диагностике красной волчанки. Это означает, что диагноз красной волчанки выставляется только на их основании. А любые лабораторные анализы и инструментальные методы обследования являются только дополнительными, позволяющими оценить степень активности процесса, количество пораженных органов и общее состояние организма человека. На основании только лабораторных анализов и инструментальных методов обследования диагноз красной волчанки не выставляется.
В настоящее время в качестве инструментальных методов диагностики при красной волчанке могут использоваться ЭКГ, ЭхоКГ, МРТ, рентген органов грудной клетки, УЗИ и т.д. Все эти методы позволяют оценить степень и характер повреждений в различных органах.
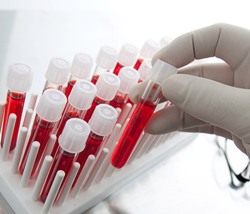
Среди лабораторных анализов для оценки степени интенсивности процесса при красной волчанке используются следующие:
- Антинуклеарные факторы (АНФ) – при красной волчанке обнаруживаются в крови в высоких титрах не выше 1 : 1000;
- Антитела к двуспиральной ДНК (анти-dsДНК-АТ) – при красной волчанке обнаруживаются в крови у 90 – 98% больных, а в норме отсутствуют;
- Антитела к гистоновым белкам – при красной волчанке обнаруживаются в крови, в норме отсутствуют;
- Антитела к Sm-антигену – при красной волчанке обнаруживаются в крови, а в норме отсутствуют;
- Антитела к Ro/SS-A – при красной волчанке обнаруживаются в крови, если имеется лимфопения, тромбоцитопения, фоточувствительность, фиброзлегких или синдром Шегрена;
- Антитела к La/SS-B – при красной волчанке обнаруживаются в крови при тех же условиях, что и антитела к Ro/SS-A;
- Уровень комплемента – при красной волчанке уровень белков комплемента в крови снижен;
- Наличие LE-клеток – при красной волчанке обнаруживаются в крови у 80 – 90% больных, а в норме отсутствуют;
- Антитела к фосфолипидам (волчаночный антикоагулянт, антитела к кардиолипину, положительная реакция Вассермана при подтвержденном отсутствии сифилиса);
- Антитела к факторам свертывания VIII, IX и XII (в норме отсутствуют);
- Повышение СОЭ более 20 мм/час;
- Анемия;
- Лейкопения (снижение уровня лейкоцитов в крови менее 4*10 9 /л);
- Тромбоцитопения (снижение уровня тромбоцитов в крови менее 100*10 9 /л);
- Лимфопения (снижение уровня лимфоцитов в крови менее 1,5*10 9 /л);
- Повышенные концентрации в крови серомукоида, сиаловых кислот, фибрина, гаптоглобина, С-реактивного белка циркулирующих иммунных комплексов и иммуноглобулинов.
Диагностика красной волчанки, анализы. Как отличить красную волчанку от псориаза, экземы, склеродермии, лишая и крапивницы (рекомендации врача-дерматолога) – видео
Лечение системной красной волчанки
Основными препаратами в терапии красной волчанки являются глюкокортикостероидные гормоны (Преднизолон, Дексаметазон и др.), которые применяются постоянно, но в зависимости от активности патологического процесса и тяжести общего состояния человека изменяют их дозировку. Основным глюкокортикоидом в лечении волчанки является Преднизолон. Именно этот препарат является средством выбора, и именно для него рассчитаны точные дозировки для различных клинических вариантов и активности патологического процесса заболевания. Дозировки для всех остальных глюкокортикоидов вычисляются на основании дозировок Преднизолона. Ниже в списке приведены дозировки других глюкокортикоидов, эквивалентные 5 мг Преднизолона:
- Бетаметазон – 0,60 мг;
- Гидрокортизон – 20 мг;
- Дексаметазон – 0,75 мг;
- Дефлазакорт – 6 мг;
- Кортизон – 25 мг;
- Метилпреднизолон – 4 мг;
- Параметазон – 2 мг;
- Преднизон – 5 мг;
- Триамцинолон – 4 мг;
- Флурпреднизолон – 1,5 мг.
Так, при первой степени активности патологического процесса Преднизолон применяют в лечебных дозировках 0,3 – 0,5 мг на 1 кг массы тела в сутки, при второй степени активности – по 0,7 – 1,0 мг на 1 кг веса в сутки, а при третьей степени – по 1 – 1,5 мг на 1 кг массы тела в сутки. В указанных дозах Преднизолон применяют в течение 4 – 8 недель, а далее снижают дозировку препарата, но полностью его прием никогда не отменяют. Дозировку сначала снижают по 5 мг в неделю, затем по 2,5 мг в неделю, еще через некоторое время по 2,5 мг в 2 – 4 недели. В общей сложности дозировку снижают таким образом, чтобы через 6 – 9 месяцев после начала приема Преднизолона его доза стала поддерживающей, равной 12,5 – 15 мг в сутки.
При волчаночном кризе, захватывающем несколько органов, глюкокортикоиды вводят внутривенно в течение 3 – 5 дней, после чего переходят на прием препаратов в таблетках.
Поскольку глюкокортикоиды являются основными средствами терапии волчанки, то их назначают и применяют в обязательном порядке, а все остальные лекарственные препараты используют дополнительно, подбирая их в зависимости от выраженности клинической симптоматики и от пораженного органа.

Так, при высокой степени активности красной волчанки, при волчаночных кризах, при тяжелом люпус-нефрите, при выраженном поражении ЦНС, при частых рецидивах и нестойкости ремиссии, помимо глюкокортикоидов, применяют цитостатические иммунодепрессанты (Циклофосфамид, Азатиоприн, Циклоспорин, Метотрексат и др.).
При тяжелом и распространенном поражении кожного покрова применяют Азатиоприн в дозировке 2 мг на 1 кг массы тела в сутки в течение 2 месяцев, после чего дозу снижают до поддерживающей: 0,5 – 1 мг на 1 кг веса в сутки. Азатиоприн в поддерживающей дозировке принимают в течение нескольких лет.
При тяжелом люпус-нефрите и панцитопении (уменьшении общего количества тромбоцитов, эритроцитов и лейкоцитов в крови) применяют Циклоспорин в дозировке 3 – 5 мг на 1 кг массы тела.
При пролиферативном и мембранозном волчаночном нефрите, при тяжелом поражении ЦНС применяют Циклофосфамид, который вводят внутривенно в дозировке по 0,5 – 1 г на м 2 поверхности тела по одному разу в месяц в течение полугода. Затем в течение двух лет препарат продолжают вводить в той же дозировке, но по одному разу в три месяца. Циклофосфамид обеспечивает выживаемость больных, страдающих люпус-нефритом, и помогает контролировать клинические симптомы, на которые не действуют глюкокортикоиды (поражение ЦНС, легочные кровотечения, легочной фиброз, системный васкулит).
Если красная волчанка не поддается терапии глюкокортикоидами, то вместо них применяют Метотрексат, Азатиоприн или Циклоспорин.
При низкой активности патологического процесса с поражением кожи и суставов в терапии красной волчанки применяют аминохинолиновые препараты (Хлорохин, Гидроксихлорохин, Плаквенил, Делагил). В первые 3 – 4 месяца препараты применяют по 400 мг в сутки, а затем по 200 мг в сутки.

При волчаночном нефрите и наличии антифосфолипидных тел в крови (антитела к кардиолипину, волчаночный антикоагулянт) применяют препараты группы антикоагулянтов и антиагрегантов (Аспирин, Курантил и др.). В основном используют ацетилсалициловую кислоту в маленьких дозах – 75 мг в сутки в течение длительного времени.
Лекарства группы нестероидных противовоспалительных средств (НПВС), такие, как Ибупрофен, Нимесулид, Диклофенак и др., применяются в качестве препаратов для облегчения боли и купирования воспаления при артритах, бурситах, миалгиях, миозитах, умеренной выраженности серозита и лихорадке.
Помимо лекарственных препаратов, для лечения красной волчанки применяют методы плазмафереза, гемосорбции и криоплазмосорбции, которые позволяют удалить из крови антитела и продукты воспаления, что существенно улучшает состояние больных, снижает степень активности патологического процесса и уменьшает скорость прогрессии патологии. Однако данные методы являются только вспомогательными, и потому могут применяться исключительно в сочетании с приемом лекарственных средств, а не вместо них.
Для лечения кожных проявлений волчанки необходимо наружно использовать солнцезащитные крема с UVA и UVB-фильтрами и мази с топическими стероидами (Фторцинолон, Бетаметазон, Преднизолон, Мометазон, Клобетазол и др.).
В настоящее время, помимо указанных способов, в лечении волчанки применяют препараты группы блокаторов фактора некроза опухоли (Инфликсимаб, Адалимумаб, Этанерцепт). Однако данные препараты применяют исключительно в качестве пробного, экспериментального лечения, поскольку на сегодняшний день они не рекомендованы Минздравом. Но полученные результаты позволяют считать блокаторы фактора некроза опухоли перспективными препаратами, так как эффективность их применения выше, чем глюкокортикоидов и иммунодепрессантов.
Помимо описанных препаратов, применяемых непосредственно для лечения красной волчанки, при данном заболевании показан прием витаминов, соединений калия, мочегонных и гипотензивных препаратов, транквилизаторов, противоязвенных и других средств, уменьшающих выраженность клинической симптоматики со стороны различных органов, а также восстанавливающих нормальный обмен веществ. При красной волчанке можно и нужно применять дополнительно любые препараты, которые улучшают общее самочувствие человека.
При красной волчанке рекомендуется избегать курортного и физиотерапевтического лечения, поскольку они могут провоцировать обострение заболевания.
Лечение системной красной волчанки. Обострение и ремиссия болезни. Препараты при красной волчанке (рекомендации врача) – видео
Прогноз при системной красной волчанке
Прогноз при системной форме красной волчанке с подострым и хроническим течением – благоприятный. В течение 10 лет после постановки диагноза выживают 80% пациентов, а в течение 20 лет – 60%. Прогноз при системной форме волчанки с острым течением – неблагоприятный, поскольку выживаемость в течение 5 лет составляет 60%.
Прогноз при кожных формах волчанки – благоприятный, поскольку в течение 20 лет выживают примерно 80% пациентов.
Однако следует помнить, что смертность среди людей, страдающих красной волчанкой, в среднем в три раза выше, чем в популяции. Причем в первые годы после выявления заболевания смерть, как правило, наступает вследствие тяжелого поражения внутренних органов или инфекций, а при длительном течении – от атеросклероза и закупорки сосудов.
В целом при своевременном распознавании волчанки и адекватной терапии прогноз для жизни – благоприятный.
Красная волчанка – продолжительность жизни
В среднем люди живут после постановки диагноза "красная волчанка" по 10 – 15 лет, однако имеются случаи выживаемости и по 25 – 30 лет.
Красная волчанка: пути заражения, опасность болезни, прогноз, последствия, продолжительность жизни, профилактика (мнение врача) – видео
Доктор Хаус отнюдь не параноил, подозревая у своих пациентов волчанку по поводу и без.
Что такое волчанка
Волчанка Lupus — Symptoms and causes — это системное аутоиммунное заболевание. Иными словами, болезнь, при которой ваш иммунитет сходит с ума и начинает атаковать собственные органы и ткани. Страдают многие системы организма, в том числе суставы, кожа, клетки крови, мозг, сердце, лёгкие, почки и другие жизненно важные органы.
Это заболевание — гений маскировки: его симптомы совпадают с признаками сотен других недугов. Если ошибиться и принять волчанку за что‑то другое, она может достаточно быстро убить.
Волчанка входит Lupus facts and statistics в число 20 частых причин смерти среди женщин 5–64 лет.
С другой стороны, если вовремя распознать волчанку, с ней вполне можно научиться жить. И даже долго.
Откуда берётся волчанка
С этим вопросом наука пока не разобралась. Есть лишь предположения. Возможно, речь идёт о неком генетическом дефекте иммунитета, который резко обостряется, когда организм сталкивается с какой‑либо инфекцией, даже обычной ОРВИ.
Спусковыми крючками для волчанки помимо инфекций нередко бывают:
- Долгое пребывание на солнце, полученные ультрафиолетовые ожоги кожи.
- Приём определённых лекарственных препаратов. В их число входят некоторые средства от повышенного кровяного давления, противосудорожные и антибиотики.
- Сильные эмоциональные переживания.
По возможности старайтесь избегать этих факторов.
Чем опасна волчанка
Когда иммунная система атакует орган, в нём возникает воспалительный процесс. Побочный эффект этого — отёчность и боль. Но болезненные ощущения всего лишь цветочки. Ягодки куда неприятнее. Вот как страдают разные органы, если их затронула волчанка:
Как понятно из списка, убивает не столько волчанка, сколько вызванные ею осложнения. Поэтому крайне важно вовремя обнаружить, что организм начал атаковать сам себя, и не дать процессу зайти слишком далеко.
Каковы симптомы волчанки
Признаки зависят от того, какую именно систему организма затронул аутоиммунный процесс. Поэтому часто они бывают принципиально разными. Однако некоторые общие моменты выделить всё же можно. Вот чем в большинстве случаев проявляет Common Symptoms of Lupus себя волчанка.
- Немотивированная усталость. Иногда сильная. Вы не чувствуете себя отдохнувшим даже после полноценного сна или отпуска.
- Головные боли.
- Ухудшение памяти.
- Скованность и боль в суставах.
- Хроническая анемия. В разных видах: низкое количество эритроцитов, гемоглобина или общего объёма крови.
- Лихорадка. Температура достигает 37,7 °C и выше, хотя каких‑либо предпосылок для этого, например простуды, на первый взгляд нет.
- Участившаяся отёчность. Чаще всего отёки возникают на ногах (в частности ступнях), руках или под глазами.
- Белеющие или синеющие пальцы рук при стрессе или воздействии холода.
- Одышка, сбивчивое дыхание, иногда боль в груди.
- Выпадение волос.
- Сухость глаз.
- Светочувствительность. Человек почти мгновенно обгорает (получает раздражение кожи), оказавшись на солнце.
- Сыпь в форме бабочки, которая появляется на щеках и переносице и становится более заметной после воздействия солнечного света. Также высыпания могут появиться на других частях тела.
Последний симптом — наиболее очевидный признак волчанки. Другие могут быть связаны с десятками иных заболеваний. Но если вы наблюдаете любой из них, а тем более сразу несколько, обязательно обратитесь к терапевту.
Как определить волчанку
Врач проведёт осмотр и при необходимости предложит Lupus — Diagnosis and Treatment сделать следующие анализы:
- Общий анализ крови. Помогает установить количество эритроцитов, лейкоцитов и тромбоцитов, а также уровень гемоглобина. Результаты могут указывать на то, что у вас анемия — один из распространённых признаков системных заболеваний. Низкое количество лейкоцитов или тромбоцитов также иногда наблюдается при волчанке.
- Анализ на скорость оседания эритроцитов. Этот специфический тест позволяет установить, как быстро эритроциты оседают на дно пробирки в течение часа. Если скорость превышает норму, это может свидетельствовать о наличии системного заболевания.
- Биохимический анализ крови. Он поможет оценить состояние почек и печени, которые часто страдают при волчанке.
- Анализ мочи. Если в ней обнаружится белок или кровь, это говорит о поражении почек.
- Тест на антиядерные антитела. Если он положителен, значит, иммунная система на взводе. Это говорит о потенциальном наличии аутоиммунного заболевания.
- Рентген грудной клетки. Он поможет определить состояние лёгких.
- Эхокардиограмма. Её цель — уточнить состояние сердца.
- Биопсия. Например, кожи — она актуальна, если волчанка влияет на кожный покров. Также в зависимости от симптомов может потребоваться биопсия почек или печени.
К сожалению, ни один тест не в силах однозначно диагностировать волчанку. Врач может лишь предположить диагноз по совокупности жалоб пациента, результатов физического осмотра и анализов. Поэтому крайне важно найти действительно грамотного медика или обследоваться у нескольких специалистов.
Как лечить волчанку
Способов вылечить волчанку пока не существует. Лечение в основном симптоматическое. Понимая, по каким законам развивается заболевание, врач предложит терапию, которая будет наиболее эффективной в конкретном случае. Кроме того, постоянное наблюдение поможет не допустить негативных сценариев.
Чаще всего применяют такие препараты:
- Безрецептурные обезболивающие. Например, на основе ибупрофена. Они помогают снять боль, отёчность и лихорадку, связанную с волчанкой. Иногда могут потребоваться более сильные обезболивающие, рецепт на которые выписывает врач.
- Средства против малярии. Такие лекарства влияют на иммунную систему и уменьшают риск обострения волчанки. У них есть побочные эффекты (вплоть до повреждения сетчатки глаз), поэтому принимать противомалярийные препараты можно только по назначению медика.
- Кортикостероиды. Помогают снять воспаление. Нередко используются для борьбы с заболеваниями, поражающими почки и мозг. Также имеют серьёзную побочку.
- Иммунодепрессанты. Эти лекарства подавляют чрезмерную активность иммунной системы.
Читайте также:


