Червеобразный отросток в паховой грыже
Ущемление только отростка или со слепой кишкой может произойти как при правосторонних, так и при левосторонних косых паховых грыжах. Червеобразный отросток может ущемиться с петлями тонкой кишки или другими органами.
Расположение червеобразного отростка в грыжевом мешке косой паховой грыжи встречается в 2—4% случаев (И. М. Деревянко, 1954; Н. И. Краковский, 1955; И. Ю. Ибадов, 1961, и др.). Находят червеобразный отросток в паховой грыже чаще у детей (до 40—60% всех случаев) ввиду низкого расположения и большой подвижности слепой кишки, гораздо чаще справа. Например, по С. Я. Долецкому, па 32 случая ущемленных паховых грыж у детей червеобразный отросток располагался в 2 /3 случаев справа и в V3 слева.
А. А. Бочаров и Л. С. Островская на 472 оперированные ущемленные паховые грыжи (в историях болезни отмечено содержимое грыжевого мешка) обнаружили справа: в 13 случаях — слепую кишку и отросток, в 8 — только слепую кишку, в 13 — тонкую и слепую кишки; слева: в 2 случаях — только слепую, в 13 — тонкую и слепую кишки. На 211 ущемленных паховых грыж И. Ю. Ибадов наблюдал ущемления червеобразного отростка в 20 из 32 случаев грыжевого аппендицита справа, в 11 из 12 слева. Н. Г. Кривопуск (1938) собрал в литературе 83 случая
ущемлений червеобразного отростка у взрослых в левосторонней косой паховой грыже. Таким образом, ущемления слепой кишки и отростка чаще встречаются в правосторонней паховой грыже, но и в левосторонней они бывают не так уже редко.
Воспаления червеобразного отростка могут наблюдаться как в ущемленной, так и в неущемленной грыже. Ущемления могут наблюдаться как при неизмененных, так и при воспаленных отростках. Червеобразный отросток, находящийся в грыжевом мешке свободно, при воспалительном процессе может ущемиться. Ущемления могут наблюдаться как в узкой шейке грыжевого мешка, так и внутри его среди спаек и в дивертикуле. Нахождение ущемленного червеобразного отростка в грыжевом мешке может быть в виде обычной нескользящей или редко в виде скользящей грыжи отростка.
По Н. И. Краковскому, возможны следующие варианты расположения червеобразного отростка (со слепой кишкой) в ущемленной косой паховой грыже: а) ущемленный червеобразный отросток весь лежит в грыжевом мешке; б) слепой конец ущемленного отростка оказывается ниже кольца ущемления, а остальная часть — выше его (в брюшной полости); в) слепой конец ущемленного отростка (перегнутого и сложенного вдвое) располагается выше кольца ущемления (эта форма может дать ретроградное ущемление) (рис. 143 и 144).
Условия возникновения воспаления в отростке при ущемлениях точно не установлены. По Н. И. Краковскому, воспаление червеобразного отростка скорее вызывается сжатием спастически сокращенными мышцами брюшной стенки в глубоком отверстии пахового канала. Н. Н. Гольдбурт (1959) отмечает, что только в V3 случаев обнаруживаются воспалительные изменения при ущемленных грыжах отростка. И. Ю. Ибадов утверждает, что острый аппендицит при ущемленных грыжах отростка встречается чаще, чем при неущемленных.
Клиническая картина острого аппендицита в грыжевом мешке без ущемления может дать повод к смешению с ущемленной грыжей отростка. При ущемлениях червеобразного отростка со слепой кишкой чаще развиваются сильные боли в области пахового канала
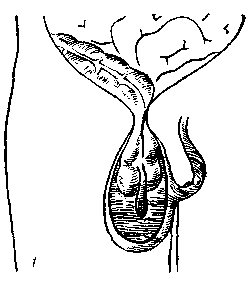
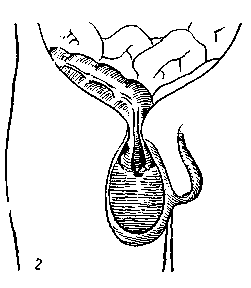

Рис. 143. Возможные варианты расположения слепой кишки и червеобразного отростка в ущемленной косой паховой грыже (по Н. И. Краковскому с небольшими изменениями).
1 — ущемление слепой кишки в глл'боком паховом кольце; воспаленный червеобразный отросток лежит целиком в мошонке: 2 — только слепой конец отростка лежит в мошонке; 3 — слепой конеп отростка лежит в брюшной полости.
и выше, в области ущемляющего кольца,
а при остром аппендиците без ущемления боль сосредоточивается ниже
в грыжевом мешке и бывает иногда настолько сильной, что больной
не дает дотронуться до мошонки. При ущемлениях отростка быстро развивается картина непроходимости; при остром воспалительном процессе в отростке без ущемления эти явления если и развиваются, то намного позже. При остром аппендиците довольно часто может развиться отек мошонки, а при ущемлении и одновременном остром аппендиците наряду с отеком отмечаются воспалительные явления и напряжение' мошонки (Н. И. Краковский). К. Т. Овнатанян отмечает, что при остром аппендиците, возникшем в грыжевом мешке, чаще наблюдается повышение температуры тела (при ущемлениях отростка без острого аппендици-
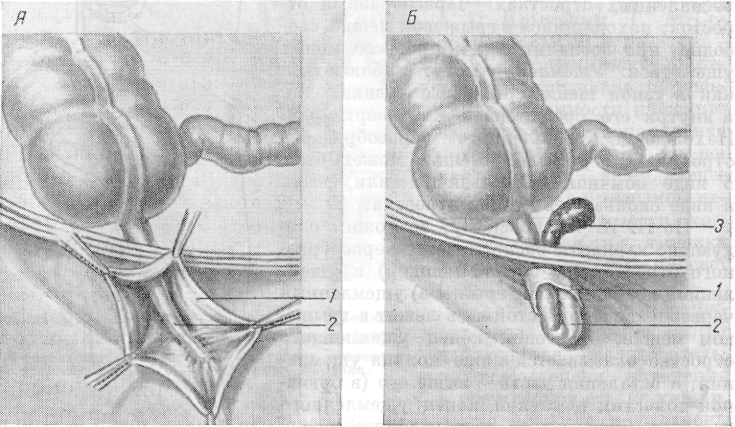
Рис. 144. Расположение червеобразного отростка в грыжевом мешке •— А и ретроградное ущемление отростка — Б (по Watson). J — грыжевой мешок; 2 — червеобразный отросток; з — ретроградное ущемление отростка.
та — гораздо реже), напряжение брюшных мышц больше выражено,. нет кишечной непроходимости и бывает заметное повышение числа лейкоцитов в крови со сдвигом лейкоцитарной формулы влево.
Особенности клинической картины острого аппендицита соответственно с расположением отростка при ущемлении, по Н. И. Краковскому, следующие: а) если отросток расположен весь в грыжевом мешке, то отсутствует картина раздражения брюшины, обычно живот мягкий, не вздутый, не болезненный, участвует в акте дыхания, все явления сосредоточиваются в мошонке; при деструктивном процессе гнойный выпот скопляется в мошонке; б) если при ущемлении отросток располагается частью в мошонке, а частью в брюшной полости, то наряду с местными явлениями развивается более или менее выраженная картина раздражения и воспаления брюшины, а при деструктивном процессе в отростке — скопление гноя в грыжевом мешке и в брюшной полости; в) если при ущемлениях слепой конец воспаленного отростка находится в брюшной полости, может возникнуть бурная картина перитонита иногда с омертвением и отторжением отростка.
Оперативное лечение, по Н. И. Краковскому и др., при первых двух вариантах расположения ничем особенным не отличается от грыжесечения при обычной ущемленной грыже с удалением воспаленного"
«тростка. При третьем варианте (ретроградного ущемления) приходится производить нижне-срединную лапаротомию с аппендэктомией и дренированием брюшной полости по показаниям, а в некоторых случаях удаление отростка может потребовать комбинированного подхода. Если встречаются большие трудности при удалении отростка, чтобы не вызвать явления разлитого перитонита, приходится ограничиваться вскрытием абсцесса, а в случае разлитого перитонита проводят лечение по общим правилам; в этих случаях к радикальной операции грыжесечения прибегают позже, когда все явления ликвидируются.
Довольно часто ущемляется сальник с развитием в нем воспалительных изменений. Ущемления сальника могут быть изолированные или комбинированные вместе с другими органами. М. Н. Конашинский (1909) собрал в отечественной литературе 16 случаев изолированных ущемлений сальника из 135 ущемленных паховых грыж (на 1011 всех паховых грыж), что составляет 12,3%. По материалам А. А. Бочарова и Л. С. Островской, на 472 оперированные ущемленные паховые грыжи изолированные ущемленные сальники были обнаружены в 64 случаях (13,5%), а вместе с тонкой кишкой — в 37 случаях (7,9%). По данным С. В. Ло-бачева и О. И. Виноградовой, на 2000 операций по поводу всех видов ущемленных грыж отмечалось 167 ущемлений сальника (8,3%), потребовавших его резекции. По Н. Г. Соснякову, на 113 ущемленных паховых грыж было 17 ущемлений сальника (15%), подозрительных на гангрену и требовавших его резекции. При очень сильных и длительных сдавлениях сальника с нарушением кровообращения ущемление может закончиться омертвением и даже самоампутацией его.
При ущемлении сальника вместе с кишечными петлями преобладают симптомы ущемления кишечника, при ущемлениях же только сальника симптомы бывают выражены гораздо слабее. В этих случаях грыжевое выпячивание в паховом канале и в мошонке имеет почти одинаковую равномерную толщину, довольно плотную консистенцию и мало болезненно; сравнительно часто удается прощупать сальниковые узелки, при перкуссии получается тупой звук. Общее состояние больного в большинстве случаев удовлетворительное, хотя вначале может быть тошнота, а иногда рвота. Признаков кишечной непроходимости обычно не наблюдается.
В тех же случаях, когда ущемляющее кольцо не столь узко и поддается расширению, степень ущемления может уменьшиться и постепенно перейти в хроническую форму. Сальник в этих случаях срастается с грыжевым мешком, иногда гипертрофируется или в редких случаях кистозно перерождается, превращаясь в так называемую сальниковую грыжу, а иногда вследствие сращений — в невправимую грыжу.
Тяжелым и редким осложнением является проникновение инфекции гематогенным или лимфогенным путем в область ущемленного воспаленного сальника с последующим образованием гнойника и прорывом его в грыжевой мешок.
В редких случаях при ущемлениях сальника могут появиться симптомы непроходимости, что большинство авторов объясняет стягиванием и перегибом ущемленным сальником поперечноободочной кишки. Иногда эти
явления могут быть в результате спазма кишки рефлекторного характера.
При ущемленных грыжах наблюдаются также случаи заворота сальника, до 6—10 раз и больше. Перекручивание сальника может быть внутри мешка и внутри брюшной полости. Ущемленный и перекрученный резко измененный сальник бывает черно-багрового цвета, отечный, иногда с тромбированными сосудами и некротическими участками. Ущемления перекрученного сальника были описаны Maketti (1851), Oberst (1882), Riedel (1904) и др. Tevanard (1911) отмечал, что перекручивание происходит на почве воспалительного процесса в сальнике, и если воспаления нет, перекручивания не бывает. Чаще они наблюдаются при правосторонних грыжах. Завороты сальника с ущемлением его могут дать различные серьезные осложнения и даже со смертельными исходами. А. М. Тедеев (1961) приводит 3 наблюдения ущемленных паховых грыж с перекрученным сальником со смертельным исходом в одном случае после операции на почве тромбоза левой подвздошной вены, вен левой нижней конечности и геморрагического инфаркта легких. Чаще всего перекручивание сальника происходит на почве насильственных вправлений, прямой травмы в области грыжевого выпячивания, очень сильных напряжений с травматизацией и последующим воспалительным процессом. По классификации Aimes (1919), перекручивания сальника могут быть: 1) частичные: а) внутрибрюшные, б) внутримешковые; 2) полные: а) внутрибрюшные, б) внутримешковые; 3) сложные: а) связанные с опухолью сальника (кисты, саркомы), б) связанные с воспалительным процессом (острый аппендицит, воспалительная киста яичника и др.), в) связанные с вправлением en bloc и другими более редкими причинами.

Паховая грыжа – довольно распространенное заболевание, при котором происходит выпячивание участка брюшины в паховый канал.
По данным статистики у мужчин паховая грыжа образуется в 10 раз чаще, чем у женщин, что связано с особенностями анатомического строения паховой области у мужчин. Однако случаи образования паховой грыжи у женщин не так редки. Обычно заболевание встречается у женщин, которые несколько раз рожали.
Появление грыжи может вызвать ожирение, хронический кашель, запоры, беременность, чрезмерная резкая физическая нагрузка.
Причины развития и провоцирующие факторы
К факторам, которые способствуют появлению грыж передней брюшной стенки, относятся:
- тяжелые физические нагрузки — спортивные и профессиональные;
- заболевания, вызывающие повышение давления в животе – хроническая обструктивная болезнь легких, бронхиальная астма, острый бронхит и пневмония,
- заболевания желудочно-кишечного тракта, цирроз печени;
- вредные привычки – курение (вызывает длительный, непродуктивный кашель) и алкоголизм;
- ожирение – распространенный фактор у мужчин старше 40 лет, увеличивающий нагрузку на переднюю брюшную стенку, и не позволяющий выявить грыжу долгое время.
Классификация
Виды паховых грыж в зависимости от расположения грыжевого мешка:
- Паховая – грыжа находится в паховом канале, возле его наружного отверстия.
- Канатиковая – грыжа спускается ниже, находится в мошонке, возле семенного канатика, но не спускается до уровня яичка.
- Пахово-мошоночная – грыжа спускается в мошонку, находится рядом с яичком
Виды паховых грыж в зависимости от расположения грыжевого мешка:
- Косые – проходят через паховый канал, рядом с семенным канатиком;
- Прямые – выходят в паховый канал, минуя его внутреннее отверстие, через ослабленную брюшную стенку;
- Комбинированные – две и более грыжи на одной стороне, которые не связаны между собой.
Симптомы паховой грыжи, фото
Симптомы, выявляющие наличие паховой грыжи у мужчин, могут сильно отличаться. Но существует ряд общих проявлений данной проблемы. Грыжа паха (см. фото) дает о себе знать следующим образом:
- заметное выпячивание в паховой области, которое может иметь разные размеры;
- покраснение кожи на месте новообразования;
- ощутимый дискомфорт при поднятии тяжестей, больших физических нагрузках;
- болезненные ощущения, возникающие в нижнем отделе живота;
- чувство жжения на месте где располагается грыжа;
- боль, тошнота, рвота.
При грыже паха человек чувствует облегчение при приеме горизонтальное положения. Грыжевые образования больших размеров вызывают дискомфорт при ходьбе. При этом длительное время грыжа может абсолютно не проявляться. Но при возникновении даже небольшой опухоли зоне паха необходимо сразу же обратиться к специалисту. Это поможет правильно установить диагноз.

Ущемление паховой грыжи
Такое состояние развивается в результате внезапного сдавливания содержимого грыжевого мешка в грыжевых воротах. Существует два механизма ущемления:
Эластический механизм – внезапное попадание большого количества внутренностей брюшной полости в грыжевой мешок через узкие грыжевые ворота. Это может произойти при резком повышении внутрибрюшного давления (например, при резком физическом напряжении). Каловое ущемление возникает в результате переполнения содержимым петли кишки, которая находится в грыжевом мешке. Ущемление паховой грыжи проявляется резкой сильной болью в животе. Выпячивание, которое раньше можно было без усилий вправить, становится невправимым и напряженным. Часто это состояние сопровождается повышением температуры тела, тошнотой, рвотой и задержкой стула.
При ущемлении паховой грыжи необходимо экстренное хирургическое вмешательство.
Осложнения
Основными осложнениями паховой грыжи являются: ущемление, копростаз, невправимость, воспаление и повреждение грыжи. Более редко встречаются новообразования и инородные тела грыжи.
- Невправимость грыжи возникает в результате развития в грыжевом мешке сращений внутренних органов между собой и с грыжевым мешком, что обусловлено травматизацией грыжевого содержимого. Невправимость может быть частичной (когда часть содержимого грыжи может вправляться в брюшную полость, а другая часть нет) или полной (всё содержимое грыжи не вправляется в брюшную полость).
- Копростаз (застой каловых масс) развивается в тех случаях, когда содержимым грыжевого мешка является толстая кишка, в результате расстройства двигательной функции кишечника. Способствует развитию копростаза невправимость грыжи, обильный приём пищи и малоподвижный образ жизни. Чаще встречается у пациентов старческого возраста с повышенной массой тела. Проявляется трудноразрешимыми запорами, болями в животе и тошнотой, реже рвотой. Копростаз может привести к каловому ущемлению грыжи. Воспаление грыжи развивается при инфицировании грыжевого мешка, что возможно при остром воспалении червеобразного отростка (аппендицит) или дивертикула Меккеля, попавших в грыжевой мешок, при туберкулёзе брюшины. При этом страдает общее состояние пациентов, повышается температура тела, возникает озноб, появляются рвота, задержка стула и затруднение отхождения газов. Увеличиваются размеры грыжи, кажа над ней краснеет.
- Повреждения грыжи могут приводить к разрыву кишки в грыжевом мешке и встречаются при резком повышении внутрибрюшного давления, при прямой травме грыжи или вследствие ушиба брюшной стенки вдали от грыжи.
- Новообразования грыжи очень редки, могут происходить из содержимого грыжи, грыжевого мешка или окружающих тканей и органов. Чаще всего встречаются липомы (жировики) грыжевого мешка.
Инородными телами в грыжевом мешке могут выступать проглоченные пациентом предметы, глисты, камни мочевого пузыря.
Диагностика
Первичная диагностика проводится на приеме врача-хирурга. Она заключается в сборе анамнеза и жалоб, визуальном и пальпаторном обследовании пациента. Определяется расположение грыжи, ее размер и степень вправляемости. После этого назначаются дополнительные методы диагностики.
Лабораторное обследование включает в себя определение следующих параметров.
- Общий анализ крови с формулой – повышение СОЭ и увеличение количества лейкоцитов свидетельствует о начале развития воспалительного процесса.
- Биохимический анализ крови – позволяет определить нарушение работы органов брюшной полости, в том числе и мочевыводящей системы.
- Анализы на определение группы крови пациента, коагулограмму, ВИЧ и гепатиты (при подготовке к оперативному вмешательству).
Для получения полной картины назначается инструментальная диагностика.
В зависимости от локализации грыжевого образования назначают определенные виды обследования.
- УЗИ органов брюшной полости – определяется наличие смещения органов и их фактическое расположение.
- УЗИ мочевого пузыря – выявляется степень вовлечения мочевого пузыря в общий процесс и признаки острой задержки мочи.
- УЗИ органов малого таза – позволяет определить расположение органов мочеполовой системы и наличие патологических отклонений.
- Ирригоскопия – назначается при подозрении на защемление петли толстого кишечника. Также с ее помощью можно увидеть наличие рубцовых изменений стенок, опухолевых образований и других патологий.

Лечение паховой грыжи у мужчин
Полностью и навсегда избавиться от паховой грыжи можно только хирургическим путем. Множество авторов на разных этапах развития медицинской науки предлагали различные методы лечения грыж. Многие способы в настоящее время практически не используются по причине того, что после них с большой вероятностью наступит рецидив, и имеют только историческое значение.
Лечением паховых грыж занимается хирург. При отсутствии осложнений и противопоказаний, пациенту проводится плановое хирургическое лечение в стационаре. Проведение операции возможно под общим наркозом или под местной анестезией. Проводится иссечение грыжевого мешка, при наличии в нем органов брюшной полости, хирург вправляет их обратно. После этого проводится укрепление передней брюшной стенки. Для этого проводится пластика окружающими тканями или вшиванием сетчатого трансплантата.
При наличии у больного на данный момент противопоказаний к оперативному лечению возможно проведение временного консервативного лечения — ношение бандажа.
Лечение без операции
Бандаж способствует облегчению состояния и не является 100% методом лечение паховой грыжи без операции. Его носят в домашних условиях, а также на улице под одеждой. Бандаж помогает удерживать грыжу в исходном положении, тем самым не давая ей выпадать и доставлять дискомфорт.
После устранения противопоказаний проводится оперативное лечение. После проведения оперативного лечения пациент несколько дней находится в стационаре для наблюдения и обработки швов. Швы снимаются через 7-10 дней.

Ношение бандажа при паховой грыже
Проведение хирургического вмешательства
Методы хирургических операций:
- Лапароскопия – ушивание грыжи эндоскопом через пункцию брюшной стенки с помощью миникамеры, микроэндоскопических инструментов и с установкой сетки;
- Оперативное грыжесечение. Применяются различные методики оперативного лечения паховой грыжи (Бассини, Матрынова, Руджи и т.д.)
Пациент выписывается из стационара через несколько дней после проведения лечения. Боли при этом в области проколов в послеоперационном периоде незначительные. Полное восстановление после удаления паховой грыжи происходит через 3-6 месяцев. В этот период следует избегать тяжелого физического труда. Питание должно быть легкопереваримой пищей, чтобы у пациента не возникало запоров.

При развитии ущемленной паховой грыжи проводится экстренное оперативное лечение. В начале хирург вскрывает грыжевой мешок и оценивает состояние органов, содержащихся в нем. Так как если ткани кишечника в грыжевом мешке омертвели, их иссекают. А затем уже иссекается грыжевой мешок и укрепляется передняя брюшная стенка. После проведения современных методов лечения паховых грыж их рецидивирование встречается крайне редко при условии соблюдения всех рекомендаций в послеоперационный период.
Послеоперационный период
После выполнения операции герниопластики паховой грыжи в плановом порядке, больной около суток должен придерживаться постельного режима. После спинномозговой анестезии пациент не будет чувствовать нижнюю часть тела приблизительно 4-6 часов. Когда чувствительность вернется, можно поворачиваться на бок. Первый приём пищи и воды можно сделать через 12-24 часа, начинать следует с обычного супа, киселя, сладкого чая или простой минеральной воды. Далее диета расширяется и разрешено питаться привычной для пациента едой.
Вставать с постели позволено на следующий день после операции, желательно с помощью посторонних людей. Далее постепенно появятся силы и дозволено ходить самостоятельно.
- обезболивающие препараты вводятся на протяжении первых 3-4 дней;
- антибиотики (в зависимости от длительности и хода операции) на протяжении от 1 до 3 дней;
- антикоагулянты (препараты, которые значительно уменьшают свертываемость крови) ежедневно на протяжении 7 дней, если есть сопутствующие
- заболевания, возраст после 40 лет, ожирение, болезни вен нижних конечностей.
На протяжении 1-2 месяцев категорические запрещено заниматься тяжелыми физическими работами, нужно вести щадящий образ жизни, после 2-го месяца нужно постепенно наращивать нагрузку.

Большая пахово-мошоночная грыжа у взрослого мужчины.
Может ли после операции возникнуть рецидив?
После операции паховые грыжи возникают повторно у 2-10% пациентов.
Возможные причины рецидива:
- не совсем правильно выбранная хирургическая тактика, погрешности во время операции;
- интенсивные физические нагрузки после операции;
- сопутствующие заболевания, сопровождающиеся сильным кашлем;
- запоры;
- нагноение в месте операции;
- аденома предстательной железы, которая не была вылечена до операции;
- несоблюдение пациентом назначений и рекомендаций врача в послеоперационном периоде.
Единственный эффективный способ лечения послеоперационной паховой грыжи – хирургическое вмешательство. Операция достаточно сложна за счет того, что после предыдущего вмешательства изменены анатомические взаимоотношения в паховой области, имеется рубец.
Другие возможные осложнения после операции по поводу паховой грыжи:
- нагноение в области швов – необходимо лечение в отделении гнойной хирургии, вскрытие гнойника, курс антибиотиков;
- кровотечение – останавливают при помощи лекарственных препаратов или в операционной;
- сильные боли – применяются различные обезболивающие средства.
Профилактика
Чтобы предупредить формирование паховой грыжи, необходимо исключить факторы, способствующие повышению внутрибрюшного давления: подъем тяжестей, хронические запоры, непосильные силовые спортивные тренировки.
Если мужчина хочет начать заниматься бодибилдингом, то ему необходимо сначала несколько месяцев укреплять мышцы спины и брюшного пресса. Нагрузки необходимо наращивать постепенно. Упражнения на укрепление пресса можно использовать в качестве эффективной профилактики появления паховых грыж, но при отсутствии риска появления грыжевого выпячивания.
Врожденную грыжу никак нельзя предупредить. Родители должны внимательно наблюдать за ребенком, особенно если он родился с неопущенными яичками. При появлении любых подозрений рекомендуется обратиться к детскому хирургу.
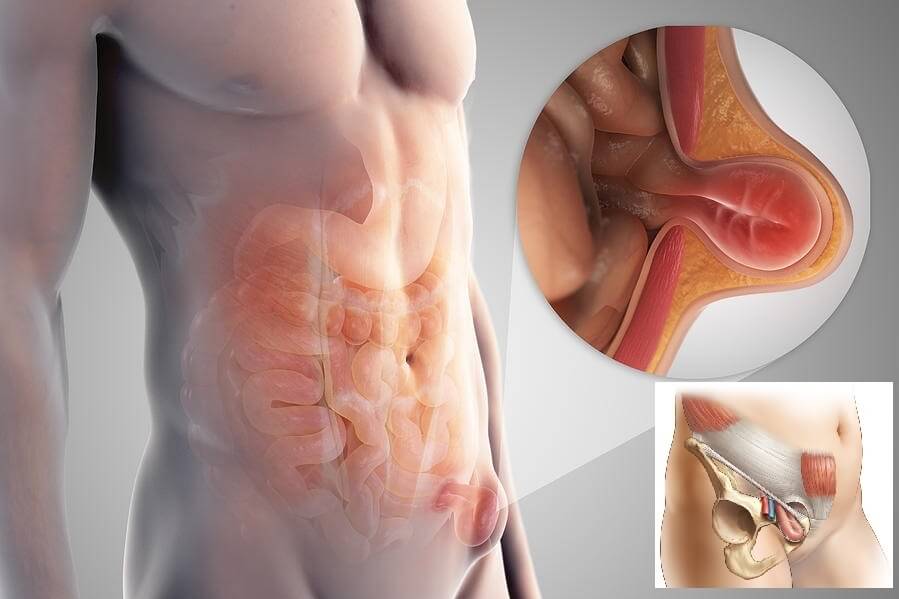
Паховая грыжа (ПГ) – это патология нижней части брюшной стенки с выпадением органов брюшины в области пахового канала. Часть кишечника, мочевой пузырь, яичники и даже селезенка с большим сальником могут выпячиваться в подкожное пространство с образованием грыжевого мешка.
На ранних стадиях заболевание не вызывает неприятных ощущений, но затягивать с лечением не стоит – запущенная патология нарушает работу внутренних органов, провоцирует их ущемление и воспаление.
Структура паховой грыжи
Анатомическое строение грыжи включает:
- грыжевые ворота – окруженное мышечной тканью плотное соединительнотканное кольцо, через которое происходит выпячивание внутренних органов и структур под кожу; ширина просвета может колебаться от 2-3 до 10-15 см – чем больше, тем выше вероятность ущемления;
- грыжевой мешок – тонкая оболочка, которая выстилает поверхность брюшины изнутри и охватывает грыжевое выпячивание снаружи; длина образования обычно составляет 2-4 см; в запущенных случаях может достигать 30-40 см;
- грыжевое содержимое может включать любой подвижный орган брюшины; чаще всего это петля кишечника с участком сальника, у женщин – яичник; в запущенных случаях в область грыжевого мешка могут выпадать все петли тонкого кишечника с аппендиксом, селезенкой, частью толстой кишки и прилегающим сальником.
Классификация паховых грыж
Различают несколько видов ПГ, объединяя их по происхождению и типу структурных нарушений.
По типу структуры:
- Косая ПГ проходит непосредственно сквозь канал и выпадает через внешнее паховое кольцо. Возникает как следствие ослабления брюшной стенки. У мужчин часто опускается в мошонку, образуя пахово-мошоночную грыжу. По размерам может быть как небольшой (до 3 см), так и гигантской – до 40 см и более.
- Прямая ПГ не затрагивает канал, а выпячивается через брюшную стенку в области внутреннего кольца. Никогда не опускается в мошонку и редко достигает больших размеров – в среднем, не более 15 см. Имеет малый риск ущемления.
- Скользящая ПГ характеризуется неполным выпаданием органа в грыжевой мешок (например, часть аппендикса, часть мочевого пузыря).
- Комбинированная ПГ совмещает прямую и косую разновидности, проявляется наличием двух выпячиваний.
В более узкой классификации врачи могут указывать уточняющие термины и выделять надпузырные, пристеночные, межстеночные и другие виды структур. Все это можно условно разделить на две большие группы по происхождению.
Врожденные ПГ – следствие сбоя внутриутробного развития, при котором не зарастает вагинальный отросток брюшины, образуя грыжевые ворота. Явление диагностируется лишь у мальчиков и в 90% случаев проявляет себя в детском возрасте – сразу после рождения или в первые 10 лет жизни. Бывают только косыми.
Приобретенные ПГ – это 85% всех зарегистрированных случаев. Они возникают у человека уже после рождения и чаще всего развиваются в зрелом или пожилом возрасте. Могут относиться к любому типу – косому, прямому, комбинированному.
Основные причины развития патологии

Причины возникновения паховых грыж можно разделить на располагающие и побуждающие. Первые создают необходимые условия для патологии, вторые становятся основным толчком к ее развитию.
Благодатную почву для развития болезни создают:
- врожденные аномалии – незаращение влагалищного отростка брюшины, слабость соединительной ткани;
- индивидуальные особенности телосложения (узкий таз, выпуклый живот, низкое расположение диафрагмы) относят их владельца в группу риска; чем уже таз, тем выше риск развития косой ПГ; у людей (мужчин и женщин) с более широким тазом паховый канал менее подвержен негативному воздействию при повышении внутрибрюшного давления, так как располагается под другим углом;
- слабый мускульный каркас – у пожилых и ослабленных людей, больных мышечной дистрофией, при низком уровне физической активности;
- резкое похудение приводит к ослаблению брюшной стенки;
- паралич нервов брюшной стенки вследствие инсульта.
В 25% случаев грыжевой болезни подтверждается факт наследственной предрасположенности – патология имеется в семейном анамнезе у ближайших кровных родственников.
На этом фоне причиной заболевания становится высокое внутрибрюшное давление. Сильный кашель, длительные запоры, игра на духовых инструментах, тяжелые повторные роды, неправильное поднятие тяжестей могут спровоцировать состояние, при котором внутренние органы начинают выпадать через ослабленное кольцо пахового канала.
На заметку! Статистика показывает, что правосторонние ПГ встречаются чаще, чем левосторонние. Это объясняют давлением печени на органы правой части брюшины и преобладанием праворукости с соответствующим положением тела во время работы. Для мужчин значение имеет более позднее опущение правого яичка.
Симптоматика заболевания
Стандартные симптомы паховой грыжи у мужчин:
- дискомфорт в нижней части живота (по ходу пахового канала);
- припухлость или выпячивание в области паха – образование мягкое на ощупь, при физической нагрузке может увеличиваться; в лежачем положении легко вправляется на место;
- при пахово-мошоночной патологии можно наблюдать одностороннее растягивание мошонки;
- если в грыжевой мешок попадает мочевой пузырь – нарушается мочеиспускание; если петли кишечника – возникают запоры.
На заметку! Пахово-мошоночную грыжу путают с гидроцеле – водянкой яичка. Основные отличия: при водянке яичко располагается в центре, а сама структура тугая и отечная; при грыже яичко имеет боковое расположение, а поверхность выпячивания мягкая и податливая.
Проблема не задерживается на одном уровне, а постоянно прогрессирует. Паховый канал со временем еще больше растягивается, а его стенки слабеют. В запущенных случаях выпавшие органы не вправляются даже в положении лежа.
- ущемление и воспаление выпавшего участка;
- ишемический орхит;
- кишечная непроходимость из-за застоя каловых масс.
В таких случаях требуется срочная госпитализация пациента. Поводом для тревоги станут: боль в нижней части живота, тошнота и рвота, кровь в кале или невозможность опорожнить кишечник.
В случае более редких форм ПГ – скользящей, надпузырной, а также при выявлении патологии у женщин необходимо использовать дополнительные методы обследования.
Диагностика паховых грыж
Общий осмотр проводят в сидячем и лежачем положении:
Для определения малых скрытых грыж у женщин, а также для точной локализации мешка и определения состава грыжевого содержимого используют:
- УЗИ паховой области;
- герниографию – рентгеновское обследование области грыжи с введением контрастного вещества.
Основные методы лечения

Единственный способ устранения симптомов паховой грыжи – лечение хирургическими методами.
Вмешательство проводится как открытым методом, так и с помощью лапароскопии – внутрибрюшинным и внебрюшинным способом. Тип анестезии зависит от степени развития патологии и состояния пациента. Могут использовать как общую, так и регионарную анестезию – спинальную или эпидуральную.
- постельный режим – 12-24 часа;
- терапия антибиотиками – длительность по показаниям;
- прием обезболивающих – 3-4 дня;
- введение антикоагулянтов (по показаниям) – до 7-ми дней;
- удаление швов – на 7-10-й день.
Полное восстановление наступает через 3-6 месяцев. В этот период следует избегать физических нагрузок, особенно поднятия тяжестей, и соблюдать рацион питания.
При ущемлении ПГ показана срочная госпитализация с оперативным вмешательством. Неущемленная грыжа не требует срочного вмешательства. В особых случаях дату операции назначают с отсрочкой или откладывают на неопределенное время. На этот период пациенту прописывают корректирующее лечение.
Подход включает комплекс щадящих и защитных мер для компенсации нагрузки и устранения основных причин развития ПГ:
- ношение специальных бандажных систем;
- снижение физической нагрузки, особенно длительного статического воздействия;
- коррекция режима питания и нормализация работы желудочно-кишечного тракта для устранения запоров и метеоризма;
- лечение хронических заболеваний бронхолегочной системы.
Все это позволяет снизить внутрибрюшное давление и искусственно укрепить брюшную стенку, поддерживая грыжу в стабильном и безопасном для жизни пациента состоянии.
Внимание! Ношение бандажа является вынужденной мерой, а не заменой операции. При наличии противопоказаний к хирургии, пациент нуждается в регулярном врачебном обследовании. Это позволит вовремя предотвратить характерный для таких случаев спаечный процесс.
Предупреждение развития грыжевой болезни – самый надежный способ избежать связанных с ней неприятностей, особенно если вы находитесь в группе риска:
- мужской пол (особенно при астеническом телосложении);
- частые роды (у женщин);
- пожилой возраст;
- ваша деятельность связана с поднятием тяжестей.
В этом случае старайтесь придерживаться следующих рекомендаций:
- Поддерживайте нормальную для вашей конституции массу тела.
- Практикуйте гимнастику, направленную на укрепление брюшной стенки (допустимо только при отсутствии диагностированных грыж).
- При повышенных физических нагрузках (беременность, поднятие тяжестей) носите специальный бандаж.
- Регулярно обращайтесь в клинику для осмотра.
Поликлиника Отрадное предлагает все необходимое для отслеживания состояния вашего организма – собственную лабораторию, современное оборудование, грамотных и опытных врачей.
Читайте также:


