Что такое карельская лихорадка

Представляет собой острую природно-очаговую вирусную инфекцию, возбудителем которой является вирус Edsbyn 5/82, характеризующийся трансмиссивным механизмом передачи и протекающую с явлениями умеренно выраженной лихорадки, интоксикации, артралгиями и экзантемой.
Причины
Возбудителем карельской лихорадки является РНК-геномный вирус Edsbyn 5/82, принадлежащий к семейству Togaviridae (тогавирусов), роду Alphavirus (альфавирусов) группы А. Вирус отличается низкой устойчивостью и быстро погибает под влиянием неблагоприятных факторов внешней среды.
Природный резервуар вируса – птицы, а переносчиками возбудителя являются комары рода Culex. Заражение происходит посредством трансмиссивного механизма передачи при укусе человека инфицированным насекомым. Патогенез карельской лихорадки мало изучен. Входными воротами инфекции являются кожные покровы в области укуса комара. Распространение вируса в организме человека происходит гематогенным путем, вызывая поражение суставов и развитие генерализованной экзантемы. Заболевание развивается преимущественно у лиц в возрасте от 30 до 60 лет, при этом инфицирование детей происходит очень редко.
Симптомы
Длительность инкубационного периода данной патологии варьируется от 3 до 14 дней. Для карельской лихорадки характерна острая манифестация. Заболевание проявляется с субфебрилитета, артралгий и экзантематозных высыпаний. Лихорадочно-интоксикационный синдром выражен умеренно либо слабо, однако суставные боли возникают с первых дней заболевания. Довольно часто развивается клиническая картина мигрирующего п олиартрита преимущественно крупных суставов. Артралгия и артрит демонстрируют пролонгированное течение и нередко сохраняются от 3 до 4 месяцев, а иногда и до 2 лет. Даже несмотря на наличие болезненности, припухлости и ограничения подвижности в суставах не выявляется в них структурных изменений.
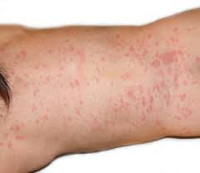
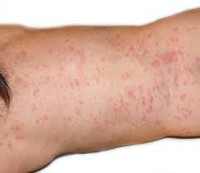
На 2 или 3 сутки течения карельской лихорадки клиническая картина заболевания дополняется розеолезно-папулезной экзантемой – обильной мелкой полиморфной сыпью. В начале заболевания на коже образуются отдельные пятна диаметром не более 1 см, из которых затем формируются папулы и частично везикулы. Высыпания не сопровождаются появлением зуда и слияний. Экзантема обнаруживается на туловище и конечностях. Кожные высыпания могут сохранятся от 5 до 10 дней. После исчезновения сыпи видимых следов на коже не остается.
В большинстве случаев заболевание отличается легким течением и заканчивается выздоровлением через 7 либо 14 дней. Однако при трансформации инфекции в хроническую форму возможны инвалидизирующие последствия и потеря трудоспособности в результате нарушения функции суставов.
Диагностика
При диагностике карельской лихорадки специалист обращает внимание на эпидемиологические данные: нахождение пациента в эндемичной местности, сезонность заболевания, укусы комаров, а также наличие клинической симптоматики: поражение суставов, наличие экзантемы. Правомочность предполагаемого диагноза подтверждается после проведения серологического исследования (ИФА крови), при котором определяется четырехкратное нарастание титра антител.
Лечение
На данный момент не разработано специального лечения карельской лихорадки. В качестве этиотропных средств возможно использование противовирусных препаратов, иммуностимуляторов, иммуномодуляторов. Кроме этого, проводится симптоматическая терапия, направленная на купирование ведущих симптомов, с применением жаропонижающих, антигистаминных, нестероидных противовоспалительных средств. При суставных и кожных проявлениях показан прием глюкокортикостероидов. Больные, перенесшие карельскую лихорадку, должны находиться на диспансерном наблюдении у терапевта или ревматолога.
Профилактика
В связи с тем, что не разработано специфической иммунопрофилактики карельской лихорадки, для предупреждения развития заболеваемости рекомендуется использовать средства индивидуальной защиты от комаров во время пребывания в эндемичных районах.

Карельская лихорадка - острая природно-очаговая вирусная инфекция (возбудитель - вирус Edsbyn 5/82) с трансмиссивным механизмом передачи. Клиническое течение карельской лихорадки характеризуется лихорадочно-интоксикационным синдромом, артралгиями, полиартритом, кожными высыпаниями. При диагностике карельской лихорадки опираются на данные эпиданамнеза и серологического исследования, демонстрирующего 4-кратное нарастание титров антител. С целью лечения карельской лихорадки применяются противовирусные препараты, иммуностимуляторы, антигистаминные средства, НПВС, глюкокортикостероиды.
Общие сведения
Карельская лихорадка – арбовирусная инфекция, протекающая с явлениями умеренно выраженной лихорадки и интоксикации, артралгиями и экзантемой. Карельская лихорадка принадлежит к группе трансмиссивных комариных лихорадок. Эпидемические вспышки заболеваний с подобными симптомами в 1980-1982 г.г. были зарегистрированы в скандинавских странах: на территории Швеции (болезнь Окельбо) и Финляндии (болезнь Погоста), а также в Карелии (карельская лихорадка), что позволило говорить об их природно-очаговом характере. Наибольшему риску заражения карельской лихорадкой подвержены жители сельских районов. Инфекция регистрируется в летний сезон, в период высокой активности комаров. Несмотря на не резко выраженную клиническую картину, практическое отсутствие тяжелых форм и летальных исходов, восприимчивость к инфекции высокая; возможно распространение вируса с миграцией птиц, а также возникновение суставных осложнений. Данные обстоятельства делают проблему заболеваемости карельской лихорадкой актуальной для инфекционных болезней и ревматологии.

Причины карельской лихорадки
Карельская лихорадка вызывается РНК-геномным вирусом Edsbyn 5/82, принадлежащим к семейству Togaviridae (тогавирусов), роду Alphavirus (альфавирусов) группы А. Вирус слабоустойчив во внешней среде, быстро погибает при нагревании, изменении рН, воздействии дезинфектантов и детергентов, органических растворителей, УФ-излучения.
Природным резервуаром вирусного возбудителя являются птицы, переносчиками - комары рода Culex. Заражение реализуется через трансмиссивный механизм передачи при укусе человека инфицированным комаром. Патогенез карельской лихорадки изучен недостаточно. Входными воротами инфекции служат кожные покровы в месте укуса комара. В организме человека вирус распространяется гематогенным путем, вызывая поражение суставов и развитие генерализованной экзантемы. Заболевание возникает преимущественно у лиц в возрасте 30-60 лет, дети болеют редко.
Отдельные клинические проявления карельской лихорадки могут сохраняться до 2-х лет, а антитела класса IgM выявляются на протяжении 4-х и более лет, что указывает на длительное персистирование вируса в организме. После перенесенной карельской лихорадки формируется стойкий иммунитет; повторные случаи заболевания не развиваются.
Симптомы карельской лихорадки
Длительность инкубационного периода составляет от 3 до 14 дней (в среднем одну неделю). Карельская лихорадка манифестирует остро, с субфебрилитета (примерно в 30% случаев с фебрильной температуры), артралгий и экзантематозных высыпаний. Лихорадочно-интоксикационный синдром (слабость, миалгии, головная боль) выражен умеренно или слабо, однако с первых дней заболевания больные жалуются на суставные боли. Нередко развивается клиническая картина мигрирующего полиартрита преимущественно крупных суставов (лучезапястных, локтевых, голеностопных, коленных, тазобедренных, реже плечевых, пальцев рук и ног). Артралгия и артрит носят пролонгированное течение, нередко сохраняясь от 3–4 месяцев до 2-х лет. В большинстве случаев болезненность, припухлость и ограничение подвижности суставов не сопровождаются их структурными изменениями.
На 2-3 сутки течения карельской лихорадки клиническая симптоматика дополняется розеолезно-папулезной экзантемой – обильной мелкой полиморфной сыпью. Вначале на коже образуются отдельные пятна диаметром около 1 см, из которых затем формируются папулы и частично везикулы. Зуда и слияния сыпи не отмечается. Экзантема локализуется на туловище и конечностях, щадя лицо. Кожные высыпания сохраняются в течение 5-10 дней; после их исчезновения видимых следов на коже не остается.
В типичных случаях карельская лихорадка протекает в легкой форме и заканчивается выздоровлением через 7-14 дней. Однако при переходе инфекции в хроническое течение возможны инвалидизирующие последствия и потеря трудоспособности из-за нарушения функции суставов.
Диагностика и лечение карельской лихорадки
При диагностике карельской лихорадки следует обращать внимание на эпидемиологические данные (нахождение больного в эндемичной местности, сезонность заболевания, укусы комаров), а также клинические критерии (поражение суставов, наличие экзантемы). Правомочность предполагаемого диагноза подтверждается после проведения серологического исследования (ИФА крови), при котором определяется 4-х кратное нарастание титра антител.
Вопрос о разработке специфического лечения карельской лихорадки остается актуальным. В качестве этиотропных средств возможно использование противовирусных препаратов (инозин пранобекса, умифеновира), иммуностимуляторов (альфа интерферона), иммуномодуляторов (интерферона). Кроме этого, проводится симптоматическая терапия, направленная на купирование ведущих симптомов, с применением жаропонижающих, антигистаминных, нестероидных противовоспалительных средств. При выраженных суставных и кожных проявлениях показан прием глюкокортикостероидов. Пациенты, перенесшие карельскую лихорадку, должны находиться на диспансерном наблюдении у терапевта или ревматолога.
В связи с неразработанностью специфической иммунопрофилактики карельской лихорадки, в целях предупреждения заболеваемости рекомендуется использовать средства индивидуальной защиты от комаров во время пребывания в эндемичных районах.
Карельская лихорадка — острая природно-очаговая вирусная инфекция (возбудитель — вирус Edsbyn 5/82) с трансмиссивным механизмом передачи. Клиническое течение карельской лихорадки характеризуется лихорадочно-интоксикационным синдромом, артралгиями, полиартритом, кожными высыпаниями. При диагностике карельской лихорадки опираются на данные эпиданамнеза и серологического исследования, демонстрирующего 4-кратное нарастание титров антител. С целью лечения карельской лихорадки применяются противовирусные препараты, иммуностимуляторы, антигистаминные средства, НПВС, глюкокортикостероиды.
Карельская лихорадка
Карельская лихорадка – арбовирусная инфекция, протекающая с явлениями умеренно выраженной лихорадки и интоксикации, артралгиями и экзантемой. Карельская лихорадка принадлежит к группе трансмиссивных комариных лихорадок. Эпидемические вспышки заболеваний с подобными симптомами в 1980-1982 г.г. были зарегистрированы в скандинавских странах: на территории Швеции (болезнь Окельбо) и Финляндии (болезнь Погоста), а также в Карелии (карельская лихорадка), что позволило говорить об их природно-очаговом характере. Наибольшему риску заражения карельской лихорадкой подвержены жители сельских районов. Инфекция регистрируется в летний сезон, в период высокой активности комаров. Несмотря на не резко выраженную клиническую картину, практическое отсутствие тяжелых форм и летальных исходов, восприимчивость к инфекции высокая; возможно распространение вируса с миграцией птиц, а также возникновение суставных осложнений. Данные обстоятельства делают проблему заболеваемости карельской лихорадкой актуальной для инфекционных болезней и ревматологии.
Причины карельской лихорадки
Карельская лихорадка вызывается РНК-геномным вирусом Edsbyn 5/82, принадлежащим к семейству Togaviridae (тогавирусов), роду Alphavirus (альфавирусов) группы А. Вирус слабоустойчив во внешней среде, быстро погибает при нагревании, изменении рН, воздействии дезинфектантов и детергентов, органических растворителей, УФ-излучения.
Природным резервуаром вирусного возбудителя являются птицы, переносчиками — комары рода Culex. Заражение реализуется через трансмиссивный механизм передачи при укусе человека инфицированным комаром. Патогенез карельской лихорадки изучен недостаточно. Входными воротами инфекции служат кожные покровы в месте укуса комара. В организме человека вирус распространяется гематогенным путем, вызывая поражение суставов и развитие генерализованной экзантемы. Заболевание возникает преимущественно у лиц в возрасте 30-60 лет, дети болеют редко.
Отдельные клинические проявления карельской лихорадки могут сохраняться до 2-х лет, а антитела класса IgM выявляются на протяжении 4-х и более лет, что указывает на длительное персистирование вируса в организме. После перенесенной карельской лихорадки формируется стойкий иммунитет; повторные случаи заболевания не развиваются.
Симптомы карельской лихорадки
Длительность инкубационного периода составляет от 3 до 14 дней (в среднем одну неделю). Карельская лихорадка манифестирует остро, с субфебрилитета (примерно в 30% случаев с фебрильной температуры), артралгий и экзантематозных высыпаний. Лихорадочно-интоксикационный синдром (слабость, миалгии, головная боль) выражен умеренно или слабо, однако с первых дней заболевания больные жалуются на суставные боли. Нередко развивается клиническая картина мигрирующего полиартрита преимущественно крупных суставов (лучезапястных, локтевых, голеностопных, коленных, тазобедренных, реже плечевых, пальцев рук и ног). Артралгия и артрит носят пролонгированное течение, нередко сохраняясь от 3–4 месяцев до 2-х лет. В большинстве случаев болезненность, припухлость и ограничение подвижности суставов не сопровождаются их структурными изменениями.
На 2-3 сутки течения карельской лихорадки клиническая симптоматика дополняется розеолезно-папулезной экзантемой – обильной мелкой полиморфной сыпью. Вначале на коже образуются отдельные пятна диаметром около 1 см, из которых затем формируются папулы и частично везикулы. Зуда и слияния сыпи не отмечается. Экзантема локализуется на туловище и конечностях, щадя лицо. Кожные высыпания сохраняются в течение 5-10 дней; после их исчезновения видимых следов на коже не остается.
В типичных случаях карельская лихорадка протекает в легкой форме и заканчивается выздоровлением через 7-14 дней. Однако при переходе инфекции в хроническое течение возможны инвалидизирующие последствия и потеря трудоспособности из-за нарушения функции суставов.
Диагностика и лечение карельской лихорадки
При диагностике карельской лихорадки следует обращать внимание на эпидемиологические данные (нахождение больного в эндемичной местности, сезонность заболевания, укусы комаров), а также клинические критерии (поражение суставов, наличие экзантемы). Правомочность предполагаемого диагноза подтверждается после проведения серологического исследования (ИФА крови), при котором определяется 4-х кратное нарастание титра антител.
Вопрос о разработке специфического лечения карельской лихорадки остается актуальным. В качестве этиотропных средств возможно использование противовирусных препаратов (инозин пранобекса, умифеновира), иммуностимуляторов (альфа интерферона), иммуномодуляторов (интерферона). Кроме этого, проводится симптоматическая терапия, направленная на купирование ведущих симптомов, с применением жаропонижающих, антигистаминных, нестероидных противовоспалительных средств. При выраженных суставных и кожных проявлениях показан прием глюкокортикостероидов. Пациенты, перенесшие карельскую лихорадку, должны находиться на диспансерном наблюдении у терапевта или ревматолога.
В связи с неразработанностью специфической иммунопрофилактики карельской лихорадки, в целях предупреждения заболеваемости рекомендуется использовать средства индивидуальной защиты от комаров во время пребывания в эндемичных районах.

Карельская лихорадка (болезнь Окельбо) - острое, трансмиссивное вирусное заболевание, заражение которым происходит через укусы комаров, и характеризующееся сыпью и поражением суставов, протекающими на фоне лихорадочно-интоксикационного синдрома.
Возбудитель впервые выделен от комаров, при эпидемической вспышке в центральной Швейцарии (в населённом пункте Окельбо) в 1980 году. Подобная вспышка была зарегистрирована в 1982 г в Финляндии, а потом и в Карелии. Все эти территории находятся на одной географической широте/долготе, что и позволило заподозрить природную очаговость. Но в изучении данного заболевания работы были приостановлены и в научных текстах так и остались пробелы: строение вируса и механизм патогенеза изучены не до конца, резервуар вируса, пути заражения, некоторые вопросы об иммунитете остаются открытыми. Возможно, научные работы были прекращены в силу того, что после этого заболевания не формируются инвалидизирующие или жизнеугрожающие последствия.
Возбудитель карельской лихорадки
Возбудитель – вирус Edsbyn S/82, относится к семейству Togaviridae (тогавирусы), и роду Alphavirus. Некоторые факторы и свойства данного семейства и рода объясняют патогенез:
• возбудитель является оболочечным за счёт наличия капсулы состоящей из С-белка, что защищает вирус от фагоцитоза путём слияния его оболочки с оболочкой лизосомы (клетка иммунной системы).
• видоспецифический суперкапсидный гликопротеид Е2 формирует шипики, с помощью которых происходит абсорбция вируса на белковых рецепторах клетки хозяина для передачи своей генетической информации, а также участие в защите от фагоцитоза.
• Суперкапсидный гликопротеин Е1 - гемагглютинин, вызывает склеивание эритроцитов крови.
Устойчивость: неустойчив во внешней среде, при комнатной температуре сохраняется несколько часов, быстро гибнет при изменении рН, неустойчив к смене температур и гибнет уже при 60°С. Также его гибель вызывает УФИ, действия дезинфицирующих средств, в частности эфира и формалина.
Восприимчивы преимущественно взрослые мужчины и женщины. Относительно распространённости, как уже было сказано, отмечается природная очаговость в скандинавских странах и Северо-Западной России. Также отмечается подъём заболеваемости в летнее время.
Причины карельской лихорадки
Источник – комары, роль человека в передачи инфекции изучена не до конца. Путь - трансмиссивный (т.е при укусе комаров), аэрогенный под вопросом.
Симптомы карельской лихорадки
Относительно стадийности и симптомов также нет достаточной информации, но вот те факты, которые известны на данный момент:
• инкубационный период не установлен;
• Заболевание начинается остро, с боли в суставах и экзантематозных проявлений (сыпи), которые свидетельствуют о распространении возбудителя по кровотоку после укуса комара.
• Лихорадочно-интоксикационный синдром считается редкостным проявлением карельской лихорадки и регистрируется только у 14% заражённых;
• Характер течения артралгий: болезненность суставов, припухлость и ограничение в движении – но эти проявления не инвалидизирующие, т.е без тканевых/структурных изменений и проходят бесследно после излечения. Часто наблюдаются множество поражённых суставов различной калибровки – т.е возникает полиартрит. Сохранятся эти симптомы могут от 2 недель до 24 месяцев - у всех по-разному.
• Характер экзантемы – появляется сразу после артралгий, т.е в первые 3 дня заболевания и сохраняется на протяжении 10 дней. Вначале появляются пятна до 10 мм в диаметре, не склонные к слиянию, потом на этих пятнах формируются папулы (воспаленные узелки), часть из них превращается в везикулы (пузырьки). Считается, что сыпь формируется одномоментно, т.е без этапности и подсыпания, поэтому характер её считается истинно полиморфным – т.е когда на теле появляются участки различной характеристики (и папулы, и пустулы, и везикулы, и пятна). Также при этой экзантеме не отмечается слияния сыпи и зуда.
Диагностика карельской лихорадки
• Рассмотрение эпидемиологических предпосылок, при которых рассматривают сезонность, заболеваемость и пребывание в эпидемической местности.
• Клиническая картина не представляет затруднений, т.к артралгии и экзантема проявляются практически одномоментно.
• Серологическая диагностика (Иммуноферментный анализ - ИФА) направлена на определение нарастания титра антител в 4 раза и более – лишь в этом случае диагноз можно считать правомочным. Наличие IgM которое может определяться в течении 4 лет и более говорит о длительном пребывании вируса, то есть о носительстве.
Лечение карельской лихорадки
Вопрос специфического лечения остаётся открытым, но возможна апробация этитропного лечения подходящего для семейства тоговирусов: применение вирацидов (арбидол, изопринозин), иммуномодуляторы (интерферон, виферон) и иммуностимуляторы (циклоферон, анаферон).
А также симптоматическое лечение, назначаемое в зависимости от доминирующих симптомов: жаропонижающие, ГКС (при выраженной интоксикации с суставными и кожными проявлениями).
Осложнения
научнообоснованных данных нет.
Профилактика:
сепцифической профилактики нет, а неспецифическая сводится лишь к защите от укусов комаров.
Передается ли заболевание от человека к человеку – нет данных. После перенесённого заболевания формируется пожизненный иммунитет и повторных заболеваний нет.
К укусам комара многие люди относятся совершенно спокойно. В летнее время эти насекомые проявляют повышенную активность, что вынуждает население позаботиться о местных способах защиты во время пребывания на открытом воздухе. Но мало кто знает, что комары способны переносить целый ряд опасных болезней. Например, карельскую лихорадку.
Данное заболевание получило в медицине еще одно название – болезнь Окельбо.
Оно представляет собой заболевание вирусной этиологии, передача которого возможна только через комариные укусы. Сразу после контакта происходит резкое ухудшение самочувствия, человека лихорадит, его эпидермис покрывается однородной мелкоточечной сыпью. Но наиболее негативное действие вирус оказывает на суставы. Их поражение происходит стремительно, ткани воспаляются и начинают причинять человеку сильную боль.
Описанная инфекция принадлежит к группе комариных лихорадок трансмиссивного типа. Вспышки эпидемий заболевания с похожими симптомами впервые были официально зарегистрированы в 1980-1982 годах в скандинавских странах: в Швеции (болезнь Окельбо или шведская лихорадка), на территории Финляндии (получила медицинское название болезнь Погоста) и в Карелии (карельская лихорадка). Этот факт позволил определить природно-очаговый характер заболевания. В группе риска находятся, в первую очередь, жители сельской местности.
Этиология
Лихорадка возникает вследствие проникновения в иммунную систему человека вируса Эдсбан С/82, принадлежащего к семейству тогавирусов (альфавирусы группы А). Вирус слабоустойчив, поэтому при попадании в окружающую среду быстро погибает. Уничтожить его также может изменение уровня рН среды обитания, нагрев и воздействие дезинфицирующих средств широкого спектра действия. Также было установлено, что вирус, который переносят комары, не может существовать в условиях жаркого климата или воздействия прямых солнечных лучей (ультрафиолета).
Естественным резервуаром вируса-возбудителя являются птицы, а единственными переносчиками – комары определенного рода Culex. Патогенез заболевания до сих пор находится на стадии исследования. Инфекция проникает через механическое повреждение кожного покрова (место укуса насекомого). Далее она методично распространяется по всем кровеносным сообщениям, вызывая суставные воспаления и генерализованную экзантему.
Заболеванию подвержены преимущественно взрослые пациенты в возрасте от 30 до 60 лет. Дети заражаются в крайне редких случаях.
Некоторые типичные проявления карельской лихорадки исчезают в течение короткого времени, а другие сохраняют свою активность в течение нескольких лет. Во время проведения иммуноферментного анализа иммуноглобулины класса IgМ могут проявляться в крови пациента на протяжении целых 4 лет. Но организм человека, перенесшего болезнь Окельбо, формирует стойкую иммунную защиту на всю оставшуюся жизнь (рецидив исключен).
Симптомы
Как и любая другая комариная лихорадка, заболевание начинается со стадии инкубации вируса. Средняя ее продолжительность – одна неделя. Карельская лихорадка проявляется достаточно выраженными симптомами. С первых дней инфицирования пациенты ощущают боли в суставах. Далее к ним присоединяются головные боли, миалгии, общая слабость, сонливость. Это типичные проявления интоксикационного синдрома. Заболевание в большинстве случаев проходит на фоне температуры, доходящей только до субфебрильного уровня.
Как показывает медицинская практика, лихорадка вызывает клиническую картину, напоминающую мигрирующий полиартрит. Воспаляются чаще крупные суставы костного аппарата: локтевые, тазобедренные, коленные, плечевые, голеностопные. Они постепенно опухают, что доставляет дискомфорт человеку и ограничивает его двигательную активность. Но при этом в суставах не происходит никаких необратимых структурных изменений (инвалидность исключена). Течение вышеописанных симптомов пролонгированное, боли в суставах могут сохраняться от 4 месяцев до 2 лет.
Следующий типичный симптом карельской лихорадки – экзантема. Она представляет собой сыпь в виде мелких точек, которая покрывает эпидермис через 2-3 дня с начала инфицирования. Вначале на видимых участках кожи проступают единичные пятна розового цвета, в диаметре не более 1 см. Позже они видоизменяются в везикулы и папулы (небольшие воспаленные узелки). Больного не беспокоит зуд. Сыпь покрывает в большей степени торс пациента, кожные покровы лица остаются чистыми. Высыпание не характеризуется постепенным распространением, все очаги появляются одновременно и сохраняются в течение 10 дней. После этого периода экзантема бледнеет и исчезает, не оставляя после себя никаких видимых следов на эпидермисе.
Чаще всего лихорадка протекает без осложнений и заканчивается полным выздоровлением пациента через 1-2 недели. Если болезнь не будет вовремя диагностирована, то отсутствие правильного лечения может перевести ее в хроническую форму. В этом случае существует риск потери трудоспособности из-за необратимых патологий суставов.
Диагностика
Своевременное обнаружение вируса в организме пострадавшего позволит правильно построить схему лечения, исключить возможность осложнений, связанных с опорно-двигательным аппаратом. Как показывает практика, один только укус комара не может свидетельствовать о заражении. Если вы обратитесь к врачу, то он рассмотрит все типичные эпидемиологические предпосылки: сезонность, пребывание в местности, которая в настоящий момент является эпидемической. Заразиться лихорадкой рискуют туристы, которые отправляются в страны с благоприятным для вируса микроклиматом.
Далее специалист воссоздаст клиническую картину заболевания с учетом всех симптомов. Повышенная температура после укуса насекомого не может однозначно говорить о карельской лихорадке. Но если она сопровождается суставными воспалениями и присутствием экзантемы, то диагноз можно ставить с наибольшей вероятностью. Артралгии тяжелой степени рекомендуется изучить с помощью УЗИ крупных суставов.
Окончательный диагноз будет подтвержден после выполнения серологического теста (по ИФА-методу). Забор крови для проведения анализа осуществляется из локтевой вены пациента.
Вирус в процессе серологического исследования имеет показатели, близкие к характеристикам Синдбис вируса. Анализ биоматериала крови направлен на установление нарастания титра специфических антител.
Лечение
Не сегодняшний день в медицине не существует определенной схемы или методики лечения лихорадки. Терапия основывается, прежде всего, на устранении характерных симптомов заболевания.
- Прием жаропонижающих средств. Врачи уверены, что сбивать температуру во время карельской лихорадки нужно только в тех случаях, когда самочувствие больного резко ухудшается. Незначительное повышение естественной температуры тела является благоприятным признаком того, что организм вступил в борьбу с вирусом;
- Высыпания и дискомфортные ощущения, вызванные экзантемой, устраняют с помощью антигистаминных препаратов;
- Во время борьбы с инфекцией очень важно поддерживать высокий уровень иммунитета пациента. Для этого ему назначают прием иммуностимуляторов (циклоферон) и иммуномодуляторов (виферон, интерферон);
- Поражения кожных покровов и суставных тканей вызывают необходимость применения глюкокортикостероидов;
- Для усиления терапевтического эффекта врачи прописывают прием усовершенствованных противовирусных лекарств (умифеновир, инозин).
Осложнения после карельской лихорадки официально зафиксированы не были.
После перенесенного заболевания все пациенты должны в течение некоторого времени наблюдаться у ревматолога и участкового терапевта.
Профилактика
По данному заболеванию не существует специфических способов профилактики. Установлено, что вирус не передается от больного человека к здоровому. Поэтому населению следует организовать и использовать все методы общей и местной защиты от комаров – главных переносчиков болезни Окельбо. Лучше отказаться от туристических поездок в те местности, где существует эпидемическая ситуация.
Читайте также: