Что за заболевание ганглион
Ганглион, по-другому – гигрома, является редким видом интраневральной неопухолевой кисты. Внешне выглядит как уплотнение в форме шишки. Внутри содержится очень густая жидкость, называемая муцинозной, является клеточным секретом. Стенки покрыты фиброзной тканью. Располагается на руках в местах сухожилий или суставов, чаще в районе кисти. Может появиться в районе коленного сустава, локтя или стопы. Злокачественным новообразованием не является.
Причины возникновения и предрасполагающие факторы
Точная причина возникновения интраневральных кист не известна. Есть предположения о факторах, способствующих её возникновению, это:
- частое механическое давление на определенный участок;
- постоянные однообразные движения;
- сильная физическая нагрузка на определенный участок тела с неправильным распределением этой нагрузки;
- кровоизлияние в суставную сумку;
- проникновение в суставную щель инфекционного возбудителя;
- острое травмирование.
У людей, занимающихся активными видами спорта, предрасполагающим фактором возникновения ганглия могут быть частые повторяющиеся движения во время спортивных нагрузок, тренировок. Также из-за частой монотонной работы ганглион может возникнуть у швей, компьютерщиков, токарей, строителей, стенографисток, гитаристов.
Симптоматика
Ганглион выглядит очень некрасиво, особенно в открытом месте на запястье, поэтому за медицинской помощью обращаются в первую очередь из-за косметического дефекта на коже. Боль также может присутствовать, чаще во время пальпации. Возможно появление слабости конечности и нарушение чувствительности. Парестезия отмечается редко. При появлении ганглиона под коленным суставом возможно небольшое опухание колена и затрудненность в передвижениях.
Наибольший дискомфорт и нарушения двигательной активности представляет собой новообразование, которое появляется под мышкой: человеку неудобно и больно совершать рукой движения, опускать руку полностью вниз, выполнять механическую работу.
Иногда ганглион появляется в форме маленького уплотнения, затем постепенно, на протяжении нескольких месяцев, становится больше, увеличиваясь в размерах. Точно так же может постепенно и персистировать. Есть случаи, когда новообразование появляется быстро и достаточного большого размера.
Важно! Категорически запрещается самостоятельно пытаться избавиться от данного образования каким-либо способом. Устранить гигрому без вреда для здоровья, занесения инфекции и прочих осложнений возможно только в условиях хирургического отделения клиники.
В педиатрической практике известны многочисленные случаи, когда гигрома исчезала внезапно и спонтанно. Иногда человек даже не замечал момент её исчезновения.
Внешний вид ганглиона, классификация
Располагается данный вид новообразования сверху над кожей. Размеры имеет различные. У одних она в диаметре 4 мм, у других больше 6 мм. Имеет округлую форму с четкими краями.
Внутренняя консистенция эластичная, подвижность ганглиона ограниченная. При пальпации может смещаться, вдавливаясь внутрь. Болезненные ощущения и дискомфорт могут нарастать из-за его увеличения, маленьких размеров ганглион никак себя не проявляет.
Гигромы различаются по количеству внутренних камер и соответственно могут быть как однокамерными, так и многокамерными.
Виды ганглиона:
- клапанный;
- соустный;
- изолированный.
Диагностика
Обычно для диагностирования достаточно простого осмотра и пальпации данного образования. Выполняется ультразвуковое исследование, в отдельных случаях назначается биопсия.
Иногда необходима дифференциальная диагностика для отделения кистозного поражения от экстраневрального процесса. В последнем случае наблюдается опухолевое поражение с компрессией нерва. Такие случаи часты при возникновении ганглия под коленной ямкой. Дело в том, что в этом месте иногда развиваются самые различные новообразования, например, киста Бейкера, которая при хорошем терапевтическом своевременном лечении также может исчезнуть сама, без хирургического вмешательства.
Современная медицина обладает на сегодня более четкими исследовательскими механизмами. В отличие от ультразвукового исследования наиболее информационными исследованиями мягких тканей, новообразований, является компьютерная и магнитно-резонансная томография (КТ и МРТ). Однако, в случае небольшого размера ганглиона и расположения её под косым углом к томографическим срезам, исследование будет более сложным.
Также зачастую необходим общий и биохимический анализ крови. Лабораторные анализы проводятся для дифференциальной диагностики ганглиона от раковых опухолей. В крови фиксируется наличие и количество кальция, креатинина, других важных показателей.
Возможные осложнения
Хоть и очень редко, однако процесс малигнизации (переход в злокачественную форму образования) возможен.
Сильное разрастание образования чрезмерно отягощает функциональную подвижность конечности, способствуя нарушению работоспособности.
Лечение ганглиона
При небольшом размере образования назначаются консервативные методы лечения. В них входит:
- назначение специальных рассасывающих препаратов;
- лечебный массаж новообразования;
- метод механического раздавливания;
- пункция содержимого.
Лекарственные препараты вводятся внутрь ганглия. Правильно проведенный лечебный массаж способствует значительному уменьшению образования в размерах и дальнейшему исчезновению.
Метод механического раздавливания применяется сегодня крайне редко, потому что возможны осложнения (нагноение и воспаление) с дальнейшим рецидивом.
При помощи пункции очищается пространство ганглия, затем туда вводится специальный лекарственный раствор, сверху накладывается давящая повязка сроком примерно на неделю. Повязка необходима для того, чтобы предотвратить образование синовиальной жидкости. Если она будет собираться, ганглион распухнет, присоединится боль и пункцию придется проводить снова.
При больших размерах ганглиона и сильных болях проводится хирургическое лечение (бурсэктомия) с полным удалением ганглия, его содержимого и всех прочих оболочек. Операция проводится под местной анестезией и длится около получаса, иногда час. После в пораженное место вводятся препараты-кортикостероиды.
Народные средства
В случае, если гигрома небольшого размера и мягкой консистенции, можно попробовать ежедневное прикладывание листьев свежей капусты. Капуста снимает воспаление и часто способствует рассасыванию содержимого. При этом метод очень прост и не имеет побочных эффектов.
Можно приготовить лечебную смесь из меда, алоэ и ржаной муки. Для приготовления смеси алоэ нужно измельчить до кашеобразного состояния, добавить такое же количество меда, размешать, потом всыпать ржаной муки столько, чтобы образовалась средней консистенции лепешка. Её и прикладывают ежедневно на гигрому, можно на всю ночь. Сверху прикладывают целлофан и заматывают конечность.
Оба рецепта можно чередовать: днем капустный лист, на ночь лепешку.
Профилактика развития ганглиона
Сводится к дозированным физическим нагрузкам и их правильному распределению. Не допускается выполнение одной и той же конечностью руки однотонной тяжелой работы в течение долгого периода времени. В таких случаях всегда важны перерывы, хорошо помогает расслаблению легкий простой массаж.
Страничка оказалась полезной? Поделитесь ею в своей любимой соцсети!
Только врачу под силу поставить правильный диагноз ганглионита, симптомы и лечение которого далеко не всегда однозначны. Воспалительный процесс имеет сходство с иными патологиями периферической нервной системы. Поэтому затягивать с обращением за медицинской помощью или заниматься самолечением не стоит. Это чревато тяжелыми осложнениями.
Классификация
С целью ускорения диагностики и правильности понимания болезни, специалисты придерживаются простой и понятной классификации ганглионита:

По этиологическому фактору:
- вирусной природы – к примеру, характерно для ганглионита крылонебного узла;
- посттравматический;
- опухолевый;
- токсический ганглионит.
По локализации клинических проявлений:
- поражен крылонебный ганглий;
- тазовый ганглионеврит;
- синдром Фрея – воспаление ушного узла;
- чревный ганглионеврит;
- синдром Рамсея Ханта – поражение коленчатого узла;
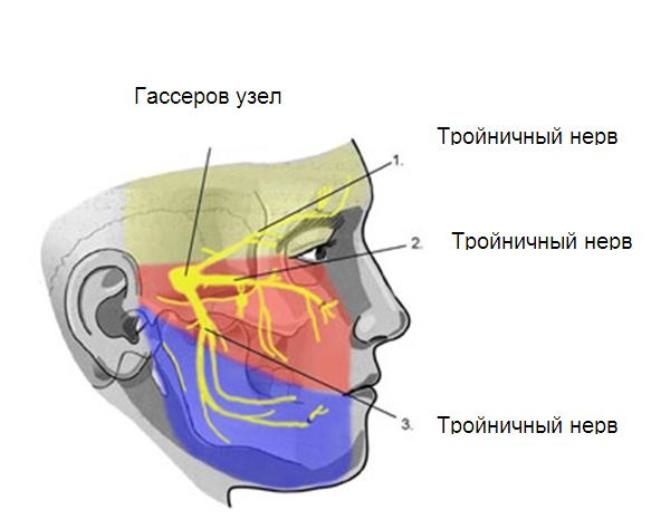
- воспаление тригеминальной зоны называют ганглионитом Гассерова узла;
- при вовлечении в воспалительный процесс шейных структур речь идет о ганглионите звездчатого узла.
Безусловно, каждый невропатолог опирается на удобную для своей работы классификацию ганглионеврита, к примеру, синдром Сладера, Оппенгейма либо герпетический ганглионит, травматический вариант. Врач может дополнять диагноз своими комментариями – вписывать осложнения ганглионеврита.
Причины
Нервный узел, по сути, – это скопление в одной области нескольких клеток, которые выполняют единую задачу. Ганглионит – воспаление сразу всех элементов узла. Просто так подобный процесс не происходит – всегда имеется причина или провоцирующий фактор ганглионеврита.
Основные причины ганглионита:
- ослабление организма из-за перенесенных вирусных инфекций – герпетический ганглионит, гриппозный, малярийный вариант;
- артрит височно-нижнечелюстного сустава;
- гнойная форма отита либо фарингита, тонзиллита – поражение хроническими инфекциями;
- стоматологические проблемы – периодонтиты, пульпиты;
- тяжелые интоксикации – отравление солями металлов;
- травмы, затрагивающие периферические нервные волокна и узлы;
- опухоли – к примеру, патология поднижнечелюстного и подъязычного узлов;
- метаболические сбои – к примеру, из-за диабета;
- вынужденный длительный прием кортикостероидов;
- присутствие остеохондроза, остеоартроза;
- воспалительные процессы в тазовых органах;
- иммунодефицитное состояние.
Чаще всего специалисты диагностируют постгерпетический ганглионеврит – как следствие перенесенной в детстве ветрянки. Окончательно расставить все по своим местам помогают тщательный сбор анамнеза, а также лабораторно-диагностические процедуры.
Симптоматика
Особенности и степень выраженности при ганглионеврите симптомов напрямую зависит от расположения очага воспаления. Однако имеются и общие проявления ганглионита – интенсивные болевые приступы, зуд и отечность тканей над очагом поражения, повышенная их чувствительность к раздражениям извне, локальное повышение температуры.

Так, при поражении крылонебного узла главным признаком будет выраженная боль в районе глазницы, виска и пазух носа. Неприятные ощущения распространяется на затылок, предплечье, вплоть до кисти. При ганглионеврите также начинается обильное слюноотделение либо слезоточивость, слизь отходит и из ноздри со стороны поражения.
При воспаленных нервных узлах ушной зоны человека беспокоят приступообразные интенсивные боли с распространением от виска до затылка и грудной клетки, предплечья. В больной ушной раковине при ганглионеврите наблюдается выраженный шум и звон.
При ганглионите Гассерова узла будут симптомы светобоязни и кератита, а также гипертермии и парестезий, выраженной мышечной слабости. Все это сопровождается высыпанием по типу везикул – плотных, болезненных узелков над очагом воспаления.
Клиническими проявлениями ганглионита коленчатого узла являются как общее недомогание, так и высыпания герпетического типа вокруг ушной раковины, приступы сильнейшего головокружения и снижение остроты слуха. Может наблюдаться при ганглионеврите парез лицевого либо тройничного нерва, горизонтальный вариант нистагма, атрофия мышц со стороны поражения.
Нарушение функции органов будет присуще для тазового, либо чревного ганглионита – помимо болевых ощущений и высыпаний с общей интоксикацией. Качество жизни больного из-за развития ганглионеврита резко снижено, требуется незамедлительная медицинская помощь.
Диагностика
В большинстве случаев диагностируется ганглионеврит преимущественно на основании ярко выраженных жалоб больного, а также выявленных у него клинических симптомов. Безусловно, не обходится диагностика в неврологии без тщательного сбора анамнеза – перенесенных недавно человеком вирусных либо бактериальных инфекций, обострений хронических патологий.
После этого специалист переходит к осмотру – термометрии, аускультации, пальпации. При воспалении ганглиев будет характерна резкая болезненность тканей непосредственно над очагом воспаления, изменение окраски и температуры. Изменения при ганглионите коснуться и частоты сердечных сокращений, артериального давления – их параметры будут хуже, чем при полном здоровье у человека.

Дифференциальную диагностику ганглионеврита с заболеваниями сердца, желудка, ЛОР-органов, помогут провести методы лабораторного инструментального исследования:
- верхнюю часть грудной клетки обследуют с помощью рентгенографии, ультрасонографии;
- обязательно оценивают результаты общего и биохимического анализов крови;
- проводят исследования на половые и вирусные инфекции;
- ЭКГ и ЭХО КГ позволяют разграничить приступ стенокардии с герпетическим воспалением звездчатого узла.
Дополнительно проводят консультации узких специалистов – отоларинголога, стоматолога, инфекциониста, а также дерматолога и офтальмолога. Только после тщательного сопоставления всей информации, специалист сможет подобрать оптимальную схему терапии ганглионита.
Тактика лечения
Справиться с негативной симптоматикой ганглионита удается только при комплексном воздействии на болезнь. Как правило, в основе лежит медикаментозная терапия этиологического фактора – противовирусные либо антибактериальные средства.
Стандартная схема при ганглионеврите – лечение следующими медикаментами:
- десенсибилизирующие средства – ослабление проявлений общей интоксикации, аллергических реакций;
- противовирусные препараты – направлены на то, чтобы лечить герпес;
- иммуномодуляторы – подъем, как местных, так и общих защитных барьеров в организме больного;
- средства для снижения возбудимости ганглиозных узлов – витаминотерапия подгруппы В, ганглиоблокаторы, к примеру, Ганглерон, Пахикарпин;
- курсы антидепрессантов – для коррекции психоэмоциональных состояний;
- анальгетики центрального действия – Лирика, Катадалон;
- по индивидуальным показаниям – новокаиновые блокады, либо введение в воспаленную зону глюкокортикоидов.
Приносят облегчение самочувствия при ганглионеврите физиотерапевтические процедуры – диадинамотерапия, электрофорез, либо флюктуоризация, дарсонвализация, а также УВФ терапии. Специалист порекомендует проведение азотных, сероводородных, либо скипидарных, радоновых ванн. Из нетрадиционных методов при ганглионеврите пользу принесут интерференцтерапия, либо талассотерапия, или же вибровакуумтерапия.

В случаях малой эффективности консервативных методов устранения ганглионита, специалисты будут принимать решение о возможности хирургического вмешательства – частичного/полного иссечение воспаленного нервного узла.
Прогноз
При своевременном выявлении и комплексной незамедлительной терапии с гинглионитом вполне можно справиться в сжатые сроки – добиться полного выздоровления. Прогноз благоприятный.
Воспаление нервных узлов, само по себе, не несет угрозы жизни людей, но возможны отдельные осложнения – постгерпетическая невралгия, зостерные миелиты, а также энцефалиты, при поражении нескольких шейных симпатических узлов возникает синдром Гийена-Барре. Справиться с ганглионеврита будет сложнее, терапия займет до нескольких месяцев, а отдельные проявления могут беспокоить человека на протяжении ряда лет.
При тяжелом течении ганглионита и позднем обращении человека к врачу прогноз хуже – наблюдается парез мимических мышц, тазовые расстройства, бесплодие либо инвалидизация. Человек не сможет выполнять свои рабочие обязанности, будет нуждаться в постоянном постороннем уходе и помощи в быту.
Профилактика
Предупредить появление ганглионита позволяет соблюдение простых и всем доступных принципов здоровой жизни – правильное и сбалансированное питание с обилием свежих овощей, фруктов, витаминов и минералов в рационе. Закаливание и подъем иммунных барьеров – это еще один универсальный способ неспецифической профилактики.
Избежать развития воспалительного процесса помогут:
- профилактика любых видов травм;
- регулярное проведение медицинского обследования;
- своевременное лечение хронических очагов инфекции;
- курсовой прием витаминно-минеральных комплексов, природных иммуномодуляторов, к примеру, настойки женьшеня;
- коррекция режима труда и отдыха;
- ежегодный отпуск с санаторно-курортным оздоровлением.
Ганглионит — процесс, характеризующийся воспалением симпатического нервного узла, или ганглия на фоне сопутствующей болезни в организме. Чаще всего провоцирующим фактором выступает инфекция, реже — травма, интоксикация, опухоль. При дальнейшем прогрессировании в воспалительный процесс могут вовлекаться несколько нервных узлов и их периферийных корешков. Установить диагноз может только опытный врач, так как картина во многом схожа с другими заболеваниями.
Особенности и виды заболевания
Существует несколько видов ганглионита в зависимости от расположения воспалённого участка:
- Поднижнечелюстной, подъязычный. Болезненность ощущается в языке и отдаёт в шею, затылок, виски. Больному с трудом удаётся двигать челюстями. При этом выработка слюны значительно увеличивается, появляется отёчность языка и подъязычных тканей. Чувствительность их возрастает, что доставляет определённый дискомфорт.
- Шейный. Провоцирующим заболеванием выступает остеохондроз, в редких случаях — хроническая инфекция или отравление. Болезненность ощущается только в области поражённого нервного узла. Помимо этого наблюдается заложенность носа, изменение оттенка кожного покрова, гиперемия (покраснение) глазного яблока. Характерным симптомом является наличие множества мелких морщин на лице со стороны воспаления. Если процесс спровоцирован обострением тонзиллита, то боль отдаёт в область шеи, затылка и при прощупывании значительно усиливается в районе выхода затылочных нервов.
- Воспаление крылонебного узла. Процесс локализуется в районе основной и гайморовой пазух. Провоцирующим фактором выступают инфекционные заболевания верхних дыхательных путей и зубов. Боли могут ощущаться в области глазниц, ушных раковин, затылка, виска, кисти, предплечья. Это связано с большим количеством анастомозов (соединений между двумя сосудами, кровеносными или лимфатическими). Неприятные ощущения усиливаются ночью, они могут продолжаться несколько минут или суток.
- Поражение ганглий в Гассеровом узле. Воспаление прогрессирует из-за иммунной недостаточности на фоне герпеса. Чаще всего этот вид диагностируется у людей возрастом старше 50 лет. Боль и характерная сыпь появляются в зоне первой ветви тройничного нерва.
![]()
Изначально у больного проявляется светобоязнь, кератит, общая слабость, повышенная температура, а спустя 2-3 суток — высыпания и отёчность. - Воспаление звездчатого узла. Болезненность в этом случае проявляется в верхней части грудины. У больного также ощущается ложная стенокардия.
- Синдром Рамсея-Ханта. Редкий вид ганглионита, характерным отличием которого является сыпь в районе ушной раковины. Провоцирующим фактором выступает герпес. Изначально у больного ощущается боль в ухе и появляются приступы головокружения. Впоследствии наблюдается неполный паралич лицевого нерва и снижение слуха. Герпетические высыпания также появляются на миндалинах и нёбе. Частично пропадает чувствительность языка со стороны воспалённого узла.
- Воспаление ресничного узла. Процесс может быть обусловлен герпесом или хронической формой синусита. У пациента проявляются приступообразные боли в области глазниц, лба, висков и нёба.
- Поражение ушного узла. Провоцирующим фактором является паротит, кариес, сиалоаденит. Неприятные ощущения проявляются в районе висков, ушей, нижней челюсти и могут затрагивать грудину, шею, затылок. На фоне спазма слуховой трубы появляется шум в ухе, а также возможно повышенное слюноотделение.
Любой из видов ганглионита приводит к нарушению проводимости нервных узлов, что неблагоприятно отражается на работе внутренних органов.
Провоцирующие факторы развития
Основные причины развития ганглионита:
- инфекция;
- вирус;
- воспалительные заболевания репродуктивных органов;
- интоксикация организма;
- травма;
- опухоль;
- остеохондроз.
На процесс развития влияют стрессы, метеорологические и климатические условия, хроническая усталость, недосыпание, алкоголизм. Это значительно осложняет течение заболевание и отражается на длительности лечения.
Общие симптомы

Основной симптом — приступообразная боль
Каждый вид ганглионита характеризуется определёнными признаками, по которым можно установить область поражённого нервного узла. Специалисты выделяют и общие симптомы, что присущи этому состоянию:
- приступообразные сильные боли;
- постоянный зуд в области поражённого узла;
- нарушение терморегуляции;
- ощущение покалывания или онемения;
- усиленное потоотделение;
- частичная потеря чувствительности;
- отёк подкожной клетчатки;
- ухудшение рефлексов;
- снижение подвижности суставов;
- ослабленный тонус мышц, прилегающих к воспалённому участку;
- изменение оттенка кожного покрова над поражённым узлом.
Если воспаление локализуется в верхней части, то нарушается лицевая мимика и больной с трудом может повернуть голову. Герпетический ганглионит можно распознать по массовым высыпаниям вдоль воспалённых нервных узлов.
Диагностика
При появлении характерных симптомов больной должен обратиться к невропатологу. В процессе диагностики проводится сбор информации о наличии хронических заболеваний у больного и недавно перенесённых вирусных или бактериальных инфекций.
Основные виды диагностических методов:
- рентген, ультрасонография;
- общий, биохимический анализы крови;
- исследование на наличие половых, вирусных инфекций;
- ЭКГ.
Для подтверждения диагноза необходима дополнительная консультация таких профильных специалистов, как:
- ЛОР;
- стоматолог;
- дерматолог;
- отоларинголог;
- офтальмолог.
Основные методы лечения
Схема лечения напрямую зависит от первопричины, вызвавшей воспаление нервного узла. Устранить неприятные симптомы можно при комплексном воздействии на болезнь.
Стандартное лечение включает в себя следующие виды лекарств:
- антибактериальные, противовирусные средства (Интерферон) — оказывают направленное действие на подавление активности основного возбудителя заболевания;
- десенсибилизирующие препараты (Тавегил, Диазолин) — ослабляют симптоматику на фоне общей интоксикации или аллергической реакции;
- анальгетики (Катадалон, Анальгин, Диклофенак) — устраняют болевой синдром;
- иммуномодуляторы (Дибазол, Декарис) — повышают защитный барьер организма;
- ганглиоблокаторы (Ганглерон, Пенталгин) — снижают чувствительность воспалённых нервных узлов;
- витаминотерапия компонентами группы В.
По усмотрению лечащего врача могут назначаться антидепрессанты, помогающие нормализовать эмоциональный фон пациента. Иногда применяются новокаиновые блокады и глюкокортикостероиды.
Весьма эффективна физиотерапия. Подбор специальных лечебных процедур делает лечащий врач на основании индивидуальных особенностей больного.
Основные методы физиотерапии, которые применяются для лечения ганглионита.
- Электрофорез. Лечение проводится с помощью специального прибора, через который происходит подача слабого электрического тока. Через эти импульсы через кожу поступают лекарственные препараты, преобразующие в положительные или отрицательные заряженные частицы, воздействуя непосредственно на очаг воспаления. Продолжительность процедуры — 20 мин. Применяется курсом по 10-12 сеансов.
- СУФ-облучение. Оно подразумевает использование средневолнового ультрафиолетового излучения на воспалённый участок. Возникающий в месте воздействия эффект распространяется на прилегающие ткани и тем самым блокирует болевые импульсы. Процедура проводится курсом по 3-4 сеанса. При необходимости терапию можно повторить через 3 месяца.
- КУФ-облучение. Этот метод лечения назначается для подавления инфекции или вируса. Коротковолновые ультрафиолетовые волны воздействуют на ДНК возбудителя, что приводит к его гибели. Одновременно с этим активизируются внутренние защитные механизмы в области облучения. Курс терапии составляет 3-5 процедур.
- Аэроионотерапия. Метод лечения основан на воздействии ионизированного воздуха, в котором содержатся мельчайшие частицы, имеющие электрический заряд. В результате снижаются болевые импульсы из поражённого участка, нормализуются обменные процессы и усиливается кровоток. Отрицательно заряженные ионы угнетающе воздействуют на возбудителя инфекции или вируса. Длительность 1 сеанса — 15 мин. Полный курс — 10 процедур с повторением через 30 дней.
- Азотные ванны. Азот активизирует функцию передней доли гипофиза и надпочечников, тормозит выработку гистамина. Метод относится к противоаллергическим видам лечения. Концентрация лечебного компонента составляет 20 мг/л, а температура воды — 36 °C. Продолжительность 1 сеанса — 10-15 мин, полный курс — 10-15 процедур с повторением через 2 месяца.
- Интерференцтерапия. Этот видотносится к трофостимулирующему методу лечения. Благодаря воздействию интерференционных токов блокируются болевые импульсы, усиливается кровообращение, движение лимфы и микроциркуляция. Длительность процедуры составляет 10 мин. Лечение проводится курсом — 10 лечебных сеансов. При необходимости возможно повторное проведение через 4 недели.
В случае малой эффективности консервативных методов лечения назначается хирургическая операция. При её проведении проводится частичное или полное иссечение поражённого нервного узла.
Применение народных средств не только не поможет исправить ситуацию, но и способно спровоцировать её ухудшение, поэтому врачи категорически запрещают их.
Прогноз и возможные осложнения
Поражение нервных узлов не несёт прямой угрозы жизни человека, но игнорирование симптомов негативно отражается на здоровье.
- постгерпетическая невралгия;
- синдром Гийена-Барре;
- зостерные миелиты, энцефалиты.
При своевременном обращении к врачу прогноз благоприятный. Причём выздоровление наступает быстро и человек полностью восстанавливается. В случае игнорирования процесс прогрессирует и для его устранения требуется более длительная терапия на протяжении нескольких месяцев. Отдельные виды заболевания могут проявляться остаточными признаками в течение 2-3 лет.
При тяжёлой форме болезни прогноз заметно ухудшается. У больного может развиться частичный паралич лицевых мышц, бесплодие. Иногда наступает инвалидность.
Профилактика рецидивов
Предотвратить повторное развитие ганглионита позволит здоровый образ жизни и сбалансированное питание с повышенным содержанием овощей и фруктов. Важно укреплять защитную функцию организма с помощью закаливания и регулярных прогулок на свежем воздухе.
Ганглионит относится к категории заболеваний, которые не несут прямой угрозы жизни, но доставляют серьёзный дискомфорт. Изначально продолжительность неприятных ощущений составляет несколько минут, но по мере развития ситуация ухудшается и больной ощущает характерные симптомы на протяжении 2-3 дней.
На начальных этапах патология никак себя не проявляет, но по мере увеличения опухоли появляются болезненные ощущения. Консервативная терапия малоэффективна, киста сустава подлежит лишь хирургическому удалению.
Суть аномалии и механизм образования
Синовиальная киста представляет собой новообразование в области сустава, которое выпячивается и видно невооруженным глазом. Она появляется в околосуставной полости, серозной сумке или в сухожильном влагалище.
Капсулы ганглионарных кист состоят из соединительной ткани. Если гигромы развиваются в поверхностных синовиальных сумках, то их стенки неровные и утолщенные, часто приобретают хрящевую структуру. У капсул кист, которые развиваются глубоко в полости бурс, стенки тонкие и они не спаиваются с соседними тканями.
Опухоли могут возникать без воспалительного процесса, а в некоторых случаях синовиальная сумка заполняется серозно-фибриновой или кровянистой жидкостью. От чего появляются гигромы? Одна из версий – перерождение клеток соединительной ткани.
Ганглиозная киста чаще образуется в области голеностопа, лучезапястного сустава, а также на пальцах и ладонях. Реже на стопе.
Размеры кист могут быть разными. Маленькие наполнены густой жидкостью, а большие – серозным содержимым с примесью крови, сгустков и кристаллов холестерина.
Причины появления
Причины возникновения гигромы:
- бурсит – воспаление синовиальной сумки;
- хронический тендовагинит – воспаление сухожильного влагалища (оболочек, которые окружают сухожилия);
- травма сустава;
- наследственная предрасположенность;
- постоянная нагрузка на сустав или сухожилия.
До конца точные причины этой патологии не изучены. Известно лишь то, что ганглион может появиться на любом участке тела, где есть соединительная ткань. Особенно если это место постоянно подвергается травматизации или длительным нагрузкам.
Ганглии можно назвать профессиональным заболеванием, но они встречаются преимущественно у женщин. У мужчин эта патология появляется в три раза реже. Дети и пожилые люди практически не подвержены таким кистам.
Симптомы, в зависимости от локализации
Симптоматика во многом зависит от размеров шишки и ее расположения. Жалобы появляются только по мере роста опухоли. Если киста начинает болеть, то она достигла внушительных размеров.
В35% случаев ганглион протекает бессимптомно.
Симптомы гигромы:
- тупая боль в области синовиальной сумки, которая возникает в результате ее растяжения;
- повышенная чувствительность кожи;
- онемение конечности, ощущение мурашек под кожей;
- венозный застой;
- заболевания периферических сосудов.
Симптоматика может проявляться при физической нагрузке и стихать в состоянии покоя. Без активных движений размер кисты может уменьшаться, но затем она опять начнет расти. Размер опухоли в редких случаях достигает 6 см в диаметре, в среднем она вырастает до 3 см. Ганглий не рассасывается и самостоятельно не вскрывается.
Вначале ганглиозная киста еле заметна под кожей. Опухоли в основном одиночные, но могут располагаться группами. Бывают мягкие, эластичные и твердые образования. Кожа над ганглией двигается, а вот у основания киста плотно связана с соединительной тканью. В некоторых случаях кожный покров меняет свою структуру. Он становится грубым на ощупь, шелушится и приобретает красный оттенок.
Шишку в этой части руки можно встретить наиболее часто, поскольку во время движений кистью рук сухожилия растягиваются и истончаются, а это благоприятные условия для образования кист.
Признаки такие:
- шишка на суставе диаметром до 5 см и в высоту до 2 см;
- плотная консистенция, шишка подвижная;
- исчезает при надавливании, а затем опять появляется.
Чем больше ганглион становится в размерах, тем выше вероятность болезненных ощущений, поскольку он сдавливает лучевую артерию, межкостный и локтевой нерв. Может нарушаться чувствительность пальцев.
Этот вид ганглия менее распространен, нежели предыдущий. Симптомы отличаются от локализации опухоли. Если шишка растет из синовиального влагалища большого пальца, то она плотная по консистенции и подвижная, если из капсулы лучезапястного сустава, то консистенция эластичная, киста до 2 см в диаметре, неподвижная.
Если сдавливается локтевой нерв, то появляются болезненные ощущения в мизинце и большом пальце.
Шишка вырастает до 2 см в диаметре, произрастает из межзапястного или запястно-пястного сустава. Он неподвижный и твердый, не сдавливает сосуды и нервы, поэтому не вызывает боли.
Ганглион появляется из суставов пальцев или синовиального влагалища. В последнем случае он подвижный и плотный по консистенции, может располагаться в любой части пальца, не обязательно возле сустава.
Кисты, которые образуются из сустава плотные, но неподвижные.
Шишка вырастает до 8-10 см, редко растет на поверхность, чаще рост происходит вглубь. При надавливании на кисту, она становится мягкой, поскольку жидкость вытекает в полость коленного сустава.
Этот вид опухоли может появиться из-за деформирующего артроза, травм колена или ревматоидного артрита. Пациенту больно согнуть ногу в колене. При попытке сделать это, сдавливаются артерии, что приводит к боли и бледности кожного покрова ниже коленного сустава. Может ухудшаться чувствительность колена.
Этот вид кисты характеризуется сдавливанием кровеносных сосудов и нервов. В результате этого ухудшается двигательная активность и теряется чувствительность.
Ганглий чаще всего появляется из-за плоскостопия. Кисты плотные, неподвижные, очень похожие на костные наросты или злокачественные образования.
Появляется она исключительно после травмы. Кисты произрастают на внутреннюю поверхность. Гигрома локтя болит, поскольку сдавливаются нервы.
Встречается очень редко. Проявляется ощущением инородного тела при движении. При росте опухоли вглубь, руку может парализовать или появляются сильные боли в мышцах.
Какой врач занимается лечением гигромы?
К какому врачу обращаться? Сначала нужно обратиться к терапевту. Он осмотрит вас и направит к нужному специалисту.
Какой врач лечит гигрому? Выбор медиков зависит от локализации опухоли. Кистами конечностей занимается ортопед, травматолог, хирург. Если гигрома располагается на лице, то одновременно следует посетить невролога.
Диагностика
Поставить диагноз не составляет труда. Достаточно пальпации и визуального осмотра. Больной должен сдать анализ мочи и крови. Лишь в редких случаях требуется УЗИ и рентген.
Одним из самых достоверных методов диагностики является пункция, но ее делают в крайнем случае.
Лечение
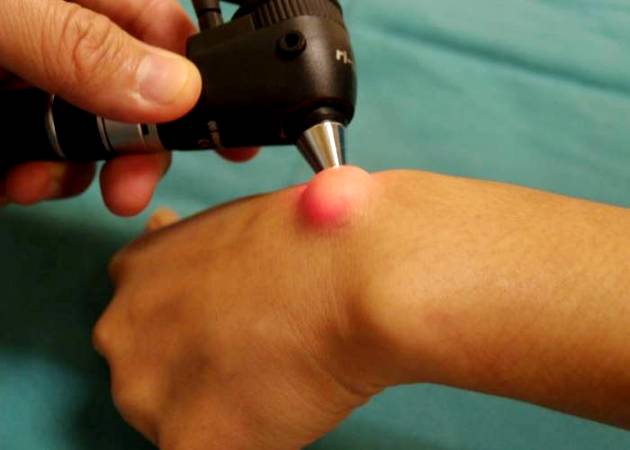
Консервативное лечение малоэффективно, его применяют только на ранней стадии. В основном терапия сводится к проведению операции, но даже после хирургического вмешательства есть большая вероятность появления рецидива гигромы. Патология появляется вновь, если после операции остался небольшой участок дегенеративно измененной ткани. Патологические клетки быстро размножаются.
После операции риск появления рецидивов составляет 15%, а после консервативного лечения — 80-90%
Лечение гигромы стоит начинать лишь в том случае, если она начинает беспокоить. В противном случае достаточно наблюдаться у специалиста. Конечно, опухоль сама не рассосется, но пока она не доставляет дискомфорта, ее можно не трогать.
Консервативное лечение гигромы заключается в следующем:
- медикаментозная терапия;
- физиотерапевтические процедуры;
- пункция (прокол).
Вылечить гигрому такими способами проблематично, но возможно.
Как при помощи медикаментов лечить гигрому? Медикаменты показаны при воспалительном процессе. Воспаление может быть гнойным или асептическим. Необходима противовоспалительная и противоинфекционная терапия.
Лечение гигромы медикаментами включает применение:
- НПВС (нестероидные противовоспалительные средства) – Нимесил, Диклофенак;
- антигистаминные средства – Гистан, Клемастин;
- кортикостероиды – Дипросалик.

Любой препарат можно применять только после консультации с врачом. Кортикостероиды нельзя принимать длительное время.
Асептическое воспаление лечится только хирургическим путем.
Такой метод лечения эффективный при небольших размерах кист. После прошедшей процедуры шишка не уменьшится в размерах, но исчезнет воспаление.
Большинство процедур направлено на прогревание тканей, к ним относят:
- УВЧ;
- ультразвук;
- магнитотерапия;
- солевые и содовые ванны.
Физиотерапевтические процедуры всегда совмещают с медикаментозным лечением.
Пункция гигромы позволяет не только поставить точный диагноз, но и избавиться от опухоли. Киста может рассосаться всего за 2-3 пункции, если получится откачать всю жидкость. Но эффект редко бывает длительным, после того как опухоль прошла, она снова может появиться.
Суть пункции такова – через прокол ганглия иглой выкачивают все его содержимое. Для предотвращения появления рецидива в полость вводят склерозирующие растворы.
Операция является самым эффективным способом, чтобы избавиться от ганглия. Ее проводят под местным наркозом, длится она не более 30 мин.
Хирургическое вмешательство может быть нескольких видов – лазеротерпапия, эндоскопия и традиционная операция. К последнему виду прибегают очень редко, делают такую операцию под общим наркозом. В основном иссекают опухоль при помощи лазера или эндоскопа. Рубцы менее заметные и заживление тканей происходит быстрее.
Процесс операции выглядит так:
- Выделяют область гигромы.
- Фиксируют ножку у основания.
- Иссекают кисту.
- Накладывают швы.
Послеоперационные швы врач обрабатывает антисептиком.
Послеоперационный период
Период реабилитации проходит легко. Редко возникают осложнения. Через неделю после иссечения опухоли снимают швы. В этот период пациенту назначают курс антибиотиков для профилактики развития инфекции и нагноения раны. Если больной жалуется на сильную боль, то врач припишет обезболивающие средства.
При возникновении послеоперационных осложнений, например, нагноении, нужно повторно проводить операцию, чтобы удалить некротические участки.
Чтобы заживление послеоперационной раны проходило быстрее, желательно зафиксировать кисть конечности в одном положении, таким образом можно обездвижить сустав и предотвратить расхождение швов. Лечебная гимнастика необходима только по указанию хирурга.
Если период реабилитации проходит без осложнений, то через 2 недели человек может вернуться к привычному образу жизни.
Гигрома у детей
Ганглий у ребенка достигает 0,5-3 см в диаметре, но при прогрессировании патологи может вырастать до 6 см. Он редко вызывает болезненные ощущения, и только при ограничении подвижности сустава появляется боль.
У детей киста может появиться без видимых на то причин. Наиболее распространенные области локализации:
- запястье;
- коленный сустав;
- кисть руки;
- стопа;
- шея.
Редко опухоль появляется в головном мозгу. Если гигрома у детей локализуется на затылке, то возможен летальный исход.
Оперативное лечение проводят, если киста увеличивается в размере или сохраняет свои размеры на протяжении 2-3 лет, а не уменьшается.
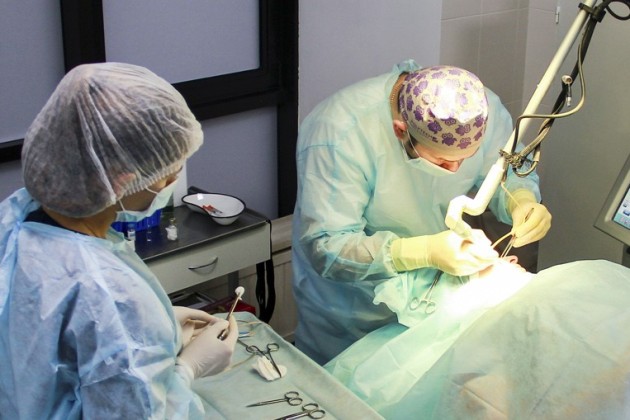
Лечением гигром у детей занимается хирург и онколог.
Осложнения
Гигрома сустава не несет опасности для жизни и не угрожает здоровью человека. Несмотря на то что она является доброкачественной опухолью, никогда в злокачественную не перерастает.
Чем же опасна гигрома? По мере развития при воспалении серозной жидкости может приводить к нарушению подвижности сустава. У больного возникает сильная пульсирующая боль в пораженной области.
Другим неприятным последствием ганглия является онемение конечности. Это происходит при увеличении кисты в размеры, она сдавливает сосуды и нервы, в результате чего нарушается кровообращение. Может ли ганглий пройти сам? Это исключено. Жидкость из гигромы может вернуться в сустав, размеры кисты уменьшаться и больной может подумать, что она рассосалась. Это мнение ошибочное. Через время появится рецидив.
Нельзя раздавливать кисту, иначе может появиться отек и развиться воспалительный процесс. Если в рану проникнет инфекция, то она загноится.
Профилактика
К мерам профилактики можно отнести:
- не допускать чрезмерных физических нагрузок на сустав, желательно пользоваться эластичным бинтом;
- своевременно обращаться за медицинской помощью при травмах;
- вовремя лечить заболевания суставов, которые приводят к образованию гигром.
При наследственной предрасположенности обезопасить себя никак не удастся.
При лечении гигромы нужно проявить терпение. Консервативная терапия дает лишь временный результат, поэтому нужно быть готовым к более радикальным мерам в лечении: таким, как хирургическое вмешательство. В период реабилитации стоит избегать нагрузок на больной сустав и регулярно наблюдаться у врача.
Читайте также: