Дифференциальный диагноз псевдотуберкулеза проводят с
Псевдотуберкулез — острое инфекционное зоонозное заболевание, проявляющееся синдромом общей интоксикации с лихорадкой, нередко экзантемой и поражением отдельных органов и систем (пищеварительного канала, печени, нервной системы, опорно-двигательного аппарата).
Этиология. Возбудитель — yersinia pseudotuberculosis — относится к семейству энтеробактерий, хорошо размножается во внешней среде, особенно при пониженной температуре. Он не стойкий к высыханию и высокой температуре и чувствительный к действию широко используемых дезинфицирующих средств в обычных концентрациях.
Эпидемиология. Заболевание распространено повсеместно, наблюдается в виде спорадических случаев и ограниченных эпидемических вспышек. Отдельные климато-географические зоны эндемичны по псевдотуберкулезу. Заболевание регистрируется среди всех возрастных групп населения, но чаще болеют учащиеся и дети дошкольных детских коллективов. Есть основание предполагать, что псевдотуберкулез встречается значительно чаще, чем диагностируется. Заболевание регистрируется в течение всего года, но выраженный сезонный подъем отмечается в зимне-весенние месяцы. Возбудитель выделяется более чем от 100 видов млекопитающих и птиц, многих видов членистоногих и земноводных, а также из разных объектов внешней среды (почвы, воды, овощей и т. д.). Многие виды теплокровных животных восприимчивы к псевдотуберкулезу, диапазон проявления болезни у них может быть различным — от бессимптомных до септических форм с летальным исходом.
Источником и хранителем инфекции являются мышевидные грызуны. Заражение происходит при употреблении в пищу продуктов и воды, инфицированных их выделениями. Резервуаром инфекции могут быть также объекты внешней среды. В частности, свежие овощи и фрукты, попавшие в хранилище с остатками инфицированной почвы, где возбудитель в условиях низкой температуры и достаточной влажности размножается и обсеменяет продукты. Употребление их в пищу без термической обработки может быть причиной эпидемической вспышки без участия грызунов. Заражение происходит в основном алиментарным путем через инфицированные продукты, воду и грязные руки. Роль человека в передаче инфекции не доказана.
Патогенез. Возбудители, не являясь кислотоустойчивыми, большей частью погибают в желудке. В случае преодоления микробами желудочного барьера они попадают в кишечник, размножаются в лимфоид-ном аппарате, преимущественно в терминальном отделе подвздошной кишки. Из кишечника по лимфатическим путям они попадают в ближайшие лимфатические узлы, вызывая регионарный лимфаденит без клинических симптомов. Если этот барьер оказывается несостоятельным, микробы выходят в кровяное русло, наступает гематогенная диссеминация с развитием вторичных очагов инфекции в ближайших и отдаленных лимфатических узлах, печени и других органах. Бактериемия обычно кратковременная, ее возникновение совпадает с началом болезни. Септицемия бывает редко. Определенная роль в патогенезе псевдотуберкулеза принадлежит токсемии, так как известно, что некоторые варианты возбудителей продуцируют внеклеточные токсические вещества. В развитии органных поражений определенное значение имеет сенсибилизация. Гистологически в пораженных органах и тканях выявляют множественные мелкие некротические узелки или абсцессы.
Клиника. Псевдотуберкулез отличается полиморфизмом клинической картины и цикличностью течения. Инкубационный период — от нескольких часов до 3 нед. В клинической картине болезни при псевдотуберкулезе на первый план выступает синдром общей интоксикации: слабость, головная боль, миалгии различной локализации, боль в суставах, потеря аппетита, в более тяжелых случаях — тошнота, рвота, обморочное состояние, возбуждение или заторможенность, нарушение сознания, бред. Температура тела высокая в течение первых 2—3 дней. Температурная кривая чаще имеет ремиттирующий, интермиттирующий или неправильный характер, но наблюдается и постоянный тип ее. У части больных она может быть субфебрильной или оставаться нормальной. Чем тяжелее протекает болезнь, тем выше температурная реакция, которая держится более длительно. Наряду с интоксикацией с первых дней проявляются симптомы поражения отдельных органов и систем, и в зависимости от их выраженности определяются различные клинические варианты течения болезни.
Наиболее частый вариант псевдотуберкулеза — абдоминальный, когда в клинической картине преобладают признаки поражения пищеварительного канала. Больного беспокоят тошнота, рвота, могут быть понос и боль в животе, чаще в правой подвздошной области. В таких случаях первона-
чально диагностируют гастроэнтерит, энтерит, мезаденит или острый аппендицит (когда определяются напряжение мышц передней брюшной стенки и симптомы раздражения брюшины). Наряду с основными признаками болезни нередко наблюдаются экзантема, изменения в печени, боль в суставах. Возможны обострения и рецидивы.
Значительно реже встречается артралгический или артритический вариант, когда ведущими симптомами болезни являются боль в суставах, изменение их конфигурации, припухлость, нарушение функции, ограничение движений. Все эти признаки развиваются синхронно с повышением температуры, общей слабостью, головной болью и другими признаками общей интоксикация, выраженность которых соответствует тяжести заболевания. У часто больных отмечаются симптомы поражения печени, пищеварительного канала, возможны кожные высыпания, но выраженность их незначительная.
Жечтушныи вариант болезни при псевдотуберкулезе выделяется не всеми исследователями; некоторые его рассматривают как разновидность абдоминального У таких больных на фоне выраженной общей инток-
Псевдотуберкулез может также проявляться катаральными изменениями верхних дыхательных путей. В таких случаях больные жалуются на повышение температуры, общую слабость, головную боль, першение в зеве и боль в горле, кашель. При осмотре выявляется разлитая гиперемия слизистой оболочки зева Если изменения других систем и органов отсутствуют, то обычно такой вариант псевдотуберкулеза ошибочно принимается за грипп или другие ОРЗ Диагностика облегчается в случаях, когда наряду с катаральными изменениями слизистой оболочки верхних дыхательных путей определяется увеличение печени, желтуха, скарлатиноподобная или другого характера сыпь.
Известен септический вариант, или генерализованная форма болезни, когда при выраженном синдроме общей интоксикации с высокой лихорадочной реакцией у больного возникают экзантема, желтуха, отмечаются явления энтерита или гастроэнтерита, печень увеличена, определяется болезненность в правом подреберье, пальпируются увеличенные брыжеечные лимфатические узлы, возможны аппендикулярная боль с признаками раздражения брюшины, а также симптомы поражения опорно-двигательного аппарата. При таком варианте болезни трудно определить ведущий синдром, инфекция приобретает генерализованный характер с вовлечением в патологический процесс различных органов и систем, заболевание протекает тяжело, нередко рецидивирует и продолжается в течение нескольких месяцев.
При псевдотуберкулезе с преимущественным поражением нервной системы начало болезни острое, появляются интенсивная разлитая головная боль, усиливающаяся при движениях головой, перемене положения тела, тошнота, рвота, головокружение Объективно — высокая температура тела (40 °С), выражена ригидность мышц затылка, положительные симптомы Кернига и Брудзинского, заторможенность, парезы, нарушение сна Клинически выявляются все данные для постановки синдромологического диагноза мениигоэнцефалита, который с учетом эпидемиологических данных и результатов всестороннего лабораторного обследования этиологически расшифровывается как псевдотуберкулез
Известны также стертая и латентная формы псевдотуберкулеза, выявляемые лабораторно в эпидемических очагах.
Дифференциальный диагноз. Клиническая диагностика возможна при соответствующих эпидемиологических данных и наличии у больного комплекса наиболее характерных клинических синдромов: общей интоксикации, высокой лихорадочной реакции, экзантемы и признаков поражения кишечника, печени, суставов В зависимости от клинического варианта и периода болезни псевдотуберкулез приходится дифференцировать с различными болезнями.
Абдоминальная форма псевдотуберкулеза может быть ошибочно диагностирована как дизентерия, острый аппендицит, энтеровирусные заболевания, геморрагическая лихорадка, холера.
Клинически абдоминальную форму псевдотуберкулеза трудно отличить от гастроэнтеритической формы сальмонеллеза и острой дизентерии, так как названные инфекции не имеют специфических симптомов. Однако при псевдотуберкулезе чаще устанавливается связь заболевания с употреблением овощных блюд (салатов, винегрета), при сальмонеллезе—мясных продуктов, хотя для пищевых токсикоинфекций стафилококковой природы также возможна связь с употреблением овощных блюд. Для абдоминальной формы псевдотуберкулеза не типичны характерные для дизентерии тенезмы, гемоколит, спазм сигмовидной кишки, а также изменения слизистой оболочки толстой кишки, выявляемые при ректороманоскопии. У больных дизентерией не наблюдается гиперемии ладоней и стоп, экзантемы, ар-тралгий и артритов — симптомов, типичных для псевдотуберкулеза. Окончательная диагностика проводится на основании выделения возбудителя или нарастания титра антител в сыворотке крови.
При дифференциальной диагностике псевдотуберкулезного терминального илеита, мезентериита и острого аппендицита следует учитывать несвойственное для последнего сочетание интенсивной боли в правой подвздошной области с выраженным синдромом общей интоксикации при отсутствии или очень скудных показателях раздражения брюшины. У части больных с наличием аппендикулярного синдрома, как и в случаях мезаденита при значительном увеличении брыжеечных лимфатических узлов, диагностические сомнения разрешаются при оперативном вмешательстве с применением лабораторных методов исследования
Энтеровирусные заболевания имеют некоторые сходные признаки с абдоминальным вариантом псевдотуберкулеза. При обеих инфекциях может быть острое начало с волнообразной лихорадочной реакцией в последующем, возможны боль в животе, признаки общей интоксикации и экзантема Но в отличие от псевдотуберкулеэа при энтеровирусных заболеваниях довольно часто выявляются серозный менингит с лимфоцитарным плеоцитозом, болевой синдром, как правило, связан с актом дыхания, чаще и более выраженными оказываются катаральные изменения слизистых оболочек верхних дыхательных путей, нередко обнаруживается герпангина Сочетание перечисленных симптомов с признаками поражения печени не типично для энтеровирусной инфекции
В начальный период болезни абдоминальный вариант можно принять за геморрагическую лихорадку, но при ней геморрагический синдром более выражен, сыпь, как правило, геморрагическая, возможны внутренние кровотечения, гематурия, выявляются изменения в почках (боль в пояснице, резко положительный симптом Пастернацкого, олигурия или анурия, снижение относительной плотности мочи, выраженная альбуминурия с большим количеством лейкоцитов, наличие гиалиновых и фибринных цилиндров) У таких больных при снижении температуры тела состояние не улучшается, а напротив, тяжесть его прогрессирует, рвота становится неукротимой, нарастает остаточный азот крови и может развиться уремическая кома. Важное значение в диагностике имеет эпидемиологический анамнез.
Нередко псевдотуберкулезный брыжеечный лимфаденит принимают за туберкулезный мезоаденит или туберкулез кишечника. Для обеих форм не характерно циклическое течение, чаще они развиваются на фоне туберкулеза легких в результате гематогенной диссеминации. Им не свойственны острое начало с выраженной интоксикацией и высокой лихорадкой с первых дней заболевания, гиперемия лица и шеи, ладоней и стоп, экзантема. Эпидемиологические предпосылки и положительные результаты серологических, а в последующем и бактериологических исследований решают диагностические сомнения в пользу псевдотуберкулеза.
Желтушный вариант псевдотуберкулеза приходится дифференцировать с вирусным гепатитом. Однако отсутствие преджелтушного периода при раннем появлении желтухи на высоте лихорадки и быстрое ее угасание с нормализацией температуры, а также отсутствие дальнейшего нарастания желтухи в процессе болезни, умеренное повышение уровня аминотранс-фераз или нормальные их показатели позволяют относительно легко отличить псевдотуберкулез от вирусного гепатита. Значительную помощь при этом оказывает картина периферической крови. Нейтрофильный лейкоцитоз, эозинофилия, тромбоцитопения, относительная лимфопения и повышенная СОЭ, обнаруживаемые при псевдотуберкулезе, не характерны для вирусного гепатита, протекающего с лейкопенией и нормальной или замедленной СОЭ.
Затруднения могут возникнуть при дифференциальной диагностике желтушного варианта псевдотуберкулеэа и лептоспироза. При обеих инфекциях болезнь развивается остро, после кратковременного озноба температура резко повышается, возникает гиперемия лица, может быть экзантема, рано обнаруживается гепатолиенальный синдром с желтухой, в периферической крови — нейтрофильный лейкоцитоз и повышенная СОЭ. Лептоспироз отличается наличием боли в икроножных мышцах и развитием почечного синдрома, повышением остаточного азота крови, сыпью чаще пятнисто-папулезной, нередко — различными кровотечениями. Важны эпидемиологический анамнез и данные лабораторных, бактериологических, серологических исследований.
Скарлатиноподобное течение псевдотуберкулеза напоминает скарлатину наличием только одного признака из характерной для нее триады — сыпи, тогда как два других (тонзиллит и регионарный лимфаденит) отсутствуют. К тому же при скарлатине сыпь однотипная, мелкоточечная, в то время как при псевдотуберкулезе одновременно возможна экзантема и другого характера Для скарлатины не характерны гиперемия и отечность ладоней и стоп, появление сыпи на 3-й сутки и позже, возникновение энтерита или гастроэнтерита, гепатита
Мелкоточечная сыпь при псевдотуберкулезе напоминает сыпь при краснухе Но сыпь при последней однородная, не имеет тенденции к слиянию Диагностические различия существенно дополняют увеличение заднешейных и затылочных лимфатических узлов, отсутствие симптомов поражения кишечника, печени, опорно-двигательного аппарата, умеренная выраженность синдрома общей интоксикации, в картине периферической крови — лейкопения с лимфоцитозом и увеличением количества плазмоцитов
Артралгический или артритический вариант болезни может быть ошибочно диагностирован как ревматизм. Изменения суставов, аллергический характер сыпи, нейтрофильный лейкоцитоз и повышенная СОЭ наблюдаются при обеих нозологических формах. В плане дифференциальной диагностики заслуживает внимания отсутствие при ревматизме признаков гепатита, поражений кишечника, резко выраженной интоксикации, скарлатиноподобной сыпи, а также пищевого анамнеза. Окончательный диагноз устанавливается на основании лабораторных данных.
Псевдотуберкулез, протекающий с токсикоаллергическим синдромом (артралгиями, аллергическим характером сыпи) может быть принят за лекарственную болезнь. В таких случаях большое значение имеет тщательно собранный анамнез, указывающий на связь ведущего синдрома и его нарастание с применением лекарственных средств.
Значительные затруднения возникают в диагностике спорадических случаев тяжело протекающей генерализованной формы псевдотуберкулеза, трудноотличимой от сепсиса другой этиологии. Если выявлен соот-ветствущий эпидемиологический анамнез или удается найти первичный очаг инфекции и температура принимает гектический характер с типичными для сепсиса ознобом и профузным потом, а из крови выделяется возбудитель, тогда вопрос решается относительно легко. Чаще для установления окончательного диагноза необходимы повторные посевы крови на стерильность и использование серологических методов для выявления антител к возбудителю псевдотуберкулеза.
Генерализованная форма псевдотуберкулеза может быть ошибочно диагностирована как брюшной тиф, особенно в случаях с острым началом болезни Однако в отличие от псевдотуберкулеза при брюшном тифе нет полиморфизма клинических проявлений, экзантема скудная, моно-морфная, появляется на 2-й неделе болезни, картина периферической крови также иная В окончательном решении вопроса большую помощь оказывают эпидемиологический анамнез, лабораторные данные, гемокульту-ра и бактериологические исследования по выделению возбудителя псевдотуберкулеза, а также результаты изучения уровня антител к возбудителям этих инфекций в динамике болезни.
Спорадические случаи псевдотуберкулеза,особенно в начале болезни, могут быть приняты за грипп или другое ОРЗ. Но с учетом непостоянства и ис^юччтелько малой выраженности катаральных изменений слизистых оболочек верхних дыхательных путей, наличия симптомов поражения печени н кишечника в сочетании с экзантемой, лейкоцитозом и повышенной СОЭ диагноз гриппа уже в первые дни представляется необоснованным. Эпидемиологические данные и результаты использования метода иммуно-флуоресценции позволяют избежать диагностической ошибки и провести соответствующие дополнительные исследования.
В заключительной диагностике псевдотуберкулеза решающее значение принадлежит лабораторным методам исследования — бактериологическому и серологическому. Материалом для исследования может быть слизь из зева в первые дни болезни, моча в 1-ю неделю и фекалии в течение всей болезни и во время рецидивов. Возможно транзиторное носительство бактерий псевдотуберкулеза здоровыми людьми. Из серологических методов диагностики пользуются РА и РНГА. Кровь для серологических исследований забирают в начале болезни и через 2—3 нед (3—5 мл). Диагностическим титром считается разведение сыворотки крови 1 :200 и более.
[youtube.player]
Общие сведения
Присутствует склонность к хроническому течению. Из известных науке 11 видов иерсиний, три являются возбудителями заболеваний человека: кишечные патогены (Yersinia enterocolitica и Yersinia pseudotuberculosis) и Yersinia pestis (возбудитель чумы). Несмотря на то, что возбудители иерсиниоза и псевдотуберкулеза относятся к разным видам, у них много общего, в частности в плане диагностики и клинической картины. Важность и значимость иерсиниозов обусловлены их принадлежностью к так называемым эмерджентным (возвращающимся) инфекциям, одновременно с чумной инфекцией.
Опасность возникновения и непредсказуемость иерсиниозов требуют усиленного контроля, особенно в свете того, что эти возбудители признаны потенциальными агентами биотерроризма. Большую опасность представляет и потенциальная способность популяций патогенных иерсиний к реверсии вирулентных свойств, что обусловлено возможностью изменений в их геноме при попадании в определенные условия внешней среды. Установлено, что возбудитель чумы (Y. Pestis) может эволюционировать из возбудителя псевдотуберкулеза и оба патогена почти генетически идентичны.
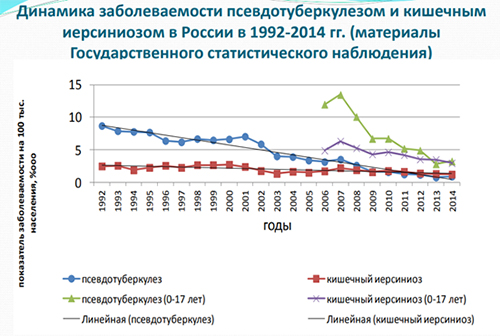
Уровень ежегодной официально регистрируемой заболеваемости иерсиниозами не высок (рис. выше) и фиксируется преимущественно в виде спорадической (2-15 случаев/100 тыс. населения), реже — вспышечной заболеваемости, однако, истинную ситуацию эти показатели не отражают, причиной чего является гиподиагностика инфекции, обусловленная полиморфизмом клинических проявлений, приводящая к постановке ошибочных диагнозов. В некоторых регионах РФ (Сибирский регион, Дальний Восток, Северо-Запад) показатели заболеваемости значительно выше и превосходят средние показатели по стране в 2-3 раза (9,75-24,45/100 тыс. населения).
Поражаются все возрастные группы, при этом, заболеваемость среди детей в 3-4 раза выше, чем у взрослых. Характерна зимне-весенняя сезонность.
Патогенез
Входными воротами иерсиниозной инфекции является ЖК тракт. Микроорганизмы в большинстве случаев через полость рта проходят транзитом и значительно реже смогут повреждать слизистую желудка и внедряться в ткани, а затем проникать в регионарные лимфоузлы, вызывая клинику шейного лимфаденита/фарингита (катаральный синдром). Основная масса возбудителя иерсиниозов попадает в желудок и в тонкий кишечник, где проникает в слизисто-подслизистый слой, вызывая воспаление с развитием илеита или острого аппендицита. Некоторая часть микроорганизмов в толщу тканей не проникает, а фиксируется на поверхности слизистой кишечника, выделяя экзотоксин с развитием клинической симптоматики диарейного синдрома, а при попадании в толстую кишку иерсинии вызывают воспаление с развитием колитического синдрома.
Далее микроорганизмы проникают из стенки кишки в солитарные фолликулы и мезентериальные лимфоузлы. В случаях преодоления лимфатического барьера развивается фаза гематогенной диссеминации. В процессе разрушении микроорганизмов выделяется эндотоксин, который попадая в кровь поражает ЦНС и вегетативную нервную систему. Иерсинии с током крови разносятся по организму и попадают в паренхиматозные органы, что приводит к развитию в печени селезенке, легких вторичных патологических изменений в этих органах. У больных с иммунодефицитом заболевание может протекать в виде сепсиса.

Иерсинии обладают выраженным сенсибилизирующим действием, что проявляется в виде гиперартралгий. Характерен выраженный иммунный ответ. За бактериальным периодом часто развиваются реактивные состояния (синдром Рейтера, узловатая эритема, моно/олигоартриты и др.).
Yersinia pseudotuberculosis служит пусковым механизмом развития коллагенозов. Иммунитет обеспечивается гуморальными/клеточными факторами защиты, ведущим из которых является фагоцитоз. Специфические антитела обнаруживаются 6-8 день болезни, титр которых постепенно нарастает. Иммунитет нестойкий, формируется медленно, сохраняется на протяжении года. Схематически стадии патогенеза представлены на рисунке выше.
Классификация
В основу клинической классификации иерсиниоза положено несколько признаков, в соответствии с чем выделяют:
- Гастроинтестинальную форму с различными вариантами течения (гастроэнтерит, гастроэнтероколит, энтероколит).
- Абдоминальную форму (острый аппендицит, мезентериальной лимфаденит, терминальный илеит).
- Генерализованную форму (смешанный и септический вариант).
- Вторично-очаговую (узловатая эритема, артрит, синдром Рейтера).
По тяжести течения: легкую, среднетяжелую и тяжелую.
По течению: острое (до 1 месяца), затяжное (3-6 месяцев) и хроническое (после 6 месяцев).
Причины
Yersinia enterocolitica/Yersinia pseudotuberculosis представляют собой грамотрицательные короткие (0,8-2 х 0,5-0,8 мкм) палочки (рис. ниже), имеющие капсулоподобную субстанцию, факультативные аэробы, не образуют спор, образуют эндотоксин. Имеют жгутиковый (Н-) и соматический (0) антиген. Вирулентность бактерий Yersinia ассоциируется с наличием плазмиды pYV и pVM 82, которые кодирует комплекс белков, предназначенных для нейтрализации иммунокомпетентных клеток человека/животного.
Хорошо сохраняются во внешней среде при температуре от +4 до 400 С, чувствительны к дезинфицирующим растворам, воздействию солнечного света, высушиванию, но могут длительно сохраняться в холодильнике при температуре до -20°С. Иерсинии погибают практически мгновенно при кипячении, способны длительно существовать и размножаться в пищевых продуктах. Иерсиниозы характеризуются сезонным подъем заболеваемости: пик заражения Y. enterocolitica приходится на февраль – май, а Y. pseudotuberculosis — на март/май.
Обе нозоформы инфекций (псевдотуберкулез и кишечный иерсиниоз) имеют фекально-оральный механизмом передачи. Факторами передачи чаще всего при иерсиниозе являются зараженные мясные продукты, овощи, молоко; при псевдотуберкулезе – овощные. Факторами передачи возбудителя являются в основном овощи/корнеплоды и корнеплоды (капуста, репчатый/ зеленый лук, морковь, свекла) и молочные продукты, которые не прошли термическую обработку. Водный фактор (употребление инфицированной воды из открытых водоемов) может явиться причиной заражения обоими видами инфекций.
Основной резервуар возбудителя иерсиниоза – мелкие дикие грызуны (полевки, суслики, песчанки землеройки, сурки, крысы), в том числе и синантропные (крысы, мыши), свиньи и другие дикие/домашние животные, которые обсеменяют почву, продукты и воду на фермах, овощехранилищах, предприятиях общественного питания, помойках, местах проживания людей. В популяции грызунов возбудитель передается алиментарным путем, через инфицированный корм и воду. Зараженные грызуны инфицируют продукты, воду, растительность путем выделения иерсиний с калом и мочой.
Восприимчивость к иерсиниозу/псевдотуберкулезу всеобщая, однако наиболее чувствительными к иерсиниозам лица младшего детского возраста и пожилые люди. Передача иерсиний от больных животных (кошек, хомяков, собак, мышей, морских свинок) контактно-бытовым путем теоретически возможна, но на практике встречается редко. Больной человек/бактериовыделитель могут стать источником инфекции лишь при кишечном иерсиниозе. При псевдотуберкулезе инфекция может передаваться и аэрогенным путем (через воздух, пыль). Инкубационный период при иерсиниозе составляет 2–6 дней (при пищевом заражении), а при контактно-бытовом может удлинятся до 15 дней. При псевдотуберкулезе — варьирует в пределах 3-18 суток, чаще 7-10 дней.
Симптомы
Симптоматика иерсиниоза многообразна и определяется клинической формой заболевания. Наиболее часто иерсиниоз манифестирует в форме энтероколита, для которого характерно острое начало, проявляющееся болевым синдромом в эпигастрии/правой подвздошной области живота, реже — в виде разлитых болей, повышения температуры в пределах 37,5-39°C, тошноты, озноба. Расстройства стула и рвота как правило отсутствуют. Пациенты жалуются на боли в мышцах, суставах, пояснице. Отмечается интоксикации I и II степени. Иногда эти заболевания протекают по типу пищевой токсикоинфекции с расстройством стула. При присоединении явления колита отмечаются спазм сигмы тенезмы, в кале кровь и слизь. При тяжелом течении — повышение температуры до 39-40°C, выраженная интоксикация, длительная диарея, рвота, обезвоживание.
В некоторых случаях после явлений гастроэнтерита через несколько дней/одновременно с ним усиливаются боли в правой подвздошной области и появляются симптомы раздражения брюшины. В крови — увеличение СОЭ до 20-40 и более мм/час и лейкоцитоз (8-10 тыс.). Процессы в аппендиксе могут быть выражены в различной степени (катаральный, флегмонозный, гангренозный). В зависимости от степени изменений заболевание может протекать легко и без оперативного вмешательства, но может быть длительным и тяжелым с периодическими обострениями, приступами болей в животе и с подъемом температуры. Отмечается увеличение воспаленных регионарных мезентериальных лимфоузлов.
В ряде случаев иерсиниоз у взрослых не ограничивается проявлениями регионарно-очаговых реакций и после явлений энтероколита, гастроэнтерита, мезентериального лимфаденита инфекция попадает в кровь, вызывая вторично очаговые поражения органов или генерализованный процесс.
Заболевание манифестирует головной болью, ознобом, болями в мышцах/суставах, повышением температуры иногда 40°C и выраженными явлениями интоксикации. Общее состояние тяжелое, у части больных может появляться коре/краснухоподобная без четкой локализации, иногда по всему телу, характер которой может изменяться. Характерны припухание и гиперемия ладоней и стоп с последующим пластинчатым шелушением. В более тяжелых случаях развивается паренхиматозный гепатит с нарушениями функции печени и желтухой, увеличивается селезенка. Печень увеличена, болезненная. Могут отмечаться симптомы панкреатита. Заболевание длится до 3-4 месяцев и больше, сопровождается появлением новых поражений, которые по времени совпадают с рецидивами.
Довольно часто отмечается поражение суставов, лихорадка, боли в животе, диарея. В процесс вовлекаются большие и малые 2-4 сустава (коленные, межфаланговые, голеностопные). В области пораженных суставов наблюдается отечность, покраснение, повышение температуры, РОЭ, лейкоцитоз. Протекает с обострением и имеет сходства с артритом/полиартритом. Продолжительность от 7-15 дней до 5-12 месяцев. Одновременно с артритом может регистрироваться синдром Рейтера и поражение глаз.
В последнее время участилась септическая форма иерсиниоза, особенно среди лиц пожилого возраста, у страдающих диабетом, заболеваниями печени. У таких больных отмечается длительная температура септического характера, которая сопровождается потливостью, приступами болей в животе. Реже развиваются явления и симптомы менингита. При внутрибольничных вспышках иерсиниоз может протекать с фарингитом, выраженной гиперемией зева, увеличением миндалин, реже — подчелюстных лимфоузлов.
Симптомы псевдотуберкулеза у взрослых
Псевдотуберкулез (дальневосточная лихорадка) протекает с определенной цикличностью, а клиническая картина отличаются полиморфизмом. Типичными проявлениями начала болезни являются признаки развития токсико-аллергического синдрома и изменения в желудочно-кишечном тракте. Для периода разгара характерна выраженная лихорадка и другие симптомы интоксикации, признаки органных поражений, появление экзантемы. Продолжительность периода разгара определяется тяжестью и варьирует в пределах 2-15 дней. Подавляющее большинство пациентов (около 80%) переносят острую форму заболевания, для которой характерно острое начало с выраженностью симптомов на первой неделе заболевания.
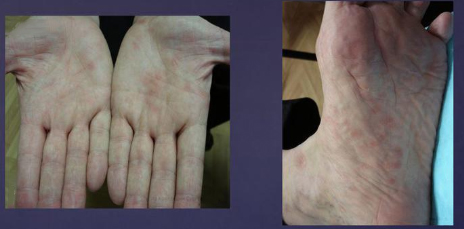
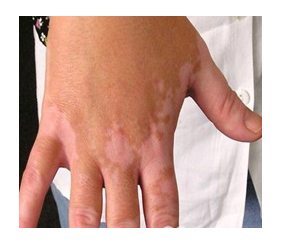
Почти у 84% случаев псевдотуберкулез у взрослых манифестирует экзантемой. Сыпь носит скарлатиноподобный/кореподобный мелкоточечный характер с локализацией в локтевых сгибах, на груди, животе. Элементы сыпи в большинстве случаев обильные, реже — скудная едва заметная сыпь в естественных складках. Геморрагический характер сыпи локтевых и коленных сгибов и шейной складки встречается 10-15% больных. При рецидивах заболевания могут выявляться на тыльной поверхности стоп/передней поверхности голени элементы узловатой эритемы. После угасания сыпи зачастую появляется мелкопластинчатое отрубевидное шелушения кожы пальцев рук и ног (рис. ниже).
Вовлечение в патологический процесс желудочно-кишечного тракта проявляется болями в правой половине живота и бывают чрезвычайно интенсивными. Для большинства случаев характерна симптоматика гастроэнтерита или гастроэнтероколита (реже).
Диарейный синдром обильный до 7-9 раз в сутки, стул жидкий с примесью слизи. Печень увеличена и может сопровождаться симптомами паренхиматозного гепатита: темной окраской мочи, желтушностью склер/кожи, гипербилирубинемией.
Клиническим проявлением вовлечения в процесс суставов являются артралгии, которые встречаются почти у четверти пациентов. Как правило, поражаются различные суставы чаще всего крупные суставы конечностей. При развившемся артрите развиваются местные воспалительные изменения кожного покрова над суставом, отечность и сглаженность конфигурации сустава.
Артралгии могут держаться в течение 2-3 недель или проходить самостоятельно за несколько дней. В большинстве случаев проявления мочевого синдрома умеренно выражены. У больных с тяжелыми формами болезни отмечаются изменения со стороны почек вплоть до развития олигурии, нарушения концентрационной функции почек, азотемии.
Анализы и диагностика
В основе диагностики иерсиниозов, кроме клинической симптоматики следующие лабораторные тесты:
- ПЦР (Полимеразная цепная реакция) – определение ДНК микроорганизма в биоматериале (кале). Преимуществами ПЦР являются высокая чувствительность и специфичность, а также, быстрота получения результата.
- Серологические тесты (ИФА, РПГА). Определение специфических антител к энтеропатогенным иерсиниям в парных пробах сыворотки пациентов с интервалом 14 дней.
- Бактериологический метод — бак. посев крови, кала, мокроты, ликвора, мочи, мазка из зева (при всех формах).
Иерсиниозные инфекции необходимо дифференцировать с острыми кишечными инфекциями, аппендицитом, гепатитом другого генеза, тифопаратифозной инфекцией, артритами, инфекционным мононуклеозом, экзантемными инфекциями, острым респираторным заболеванием, ревматизмом, лептоспирозом, сепсисом, системными заболеваниями соединительной ткани.
Лечение иерсиниозов
Лечение иерсиниозной инфекции комплексное и во многом зависит от формы заболевания, ведущих синдромов, тяжести течения и периода болезни. В целом, принципы лечения иерсиниоза и псевдотуберкулеза существенно не различаются. Проводится госпитализация больных в боксы инфекционных стационаров/специализированные отделения, ей подлежат пациенты со среднетяжелыми/тяжелыми формами.
Основой этиотропной терапии являются антибиотики, позволяющие обеспечить уничтожение в организме возбудителя иерсиниоза и псевдотуберкулеза, что позволяет купировать острую симптоматику инфекции, снижает риск развития ее генерализации и переход заболевания в затяжное или хроническое течение. При выборе антибиотика следует руководствоваться чувствительностью патогенных иерсиний к нему. Основным препаратом выбора в лечении иерсиниозов является по-прежнему Левомицетин. Широко назначаются цефалоспорины III поколения (Цефтриаксон, Цефотаксим, Цефоперазон, Цефтазидим).
Штаммы Y. Enterocolitica/Y. pseudotuberculosis высоко чувствительны и фторсодержащим хинолонам (Ципрофлоксацин, Норфлоксацин, Пефлоксацин). При иерсиниозной инфекции высокую эффективность сохраняют аминогликозиды II поколения (Гентамицин, Амикацин). Также хороший эффект достигается при использовании защищенных пенициллинов (Аугментина, Амоксиклава).
При гастроинтестинальной форме оправданно назначение Эрсефурила, Бисептола, Интетрикса. Лечение иерсиниоза антибиотиками у взрослых и у детей проводят по указанной для каждого препарате схеме с учетом дозировки. Лечение септических форм иерсиниозной инфекции проводится назначением 2-3 антибактериальных препаратов различных групп.
Патогенетическая терапия направлена на ликвидацию изменений в органах и системах, вызванных заболеванием. Учитывая высокую вероятность поражения сердечной мышцы показано назначение в острый период кардиотрофиков (Рибоксин, Кокарбоксилаза), мембраностабилизирующих средств (Эссенциале, Аевит). При появлении аллергической сыпи, кожного зуда, выраженных артралгий/миалгий назначаются десенсибилизирующие средства (Супрастин, Кларитин, Тавегил, Зиртек). В случаях развития гепатита показано назначение гепатопротекторов (Гептрал, Гепабене, Хофитол, Карсил).
При длительном артралгическом синдроме и фебрилитете назначают противовоспалительные средства (Ибупрофен, Диклофенак, Индометацин). При выраженном синдроме интоксикации — инфузионная терапия с использованием солевых растворов, раствора Глюкозы, Реополиглюкина, Альбумина, мочегонных средств (Фуросемид). При тяжелом течении заболевания назначают глюкокортикоиды коротким курсом. Псевдотуберкулез зачастую сопровождается снижением фагоцитарной активности моноцитов, нарушениями иммунного ответа, поэтому показано назначение иммуномодулирующих средств (Иммунофан, Полиоксидоний, Ликопид, Диуцифон).
В периоде реконвалесценции может широко использоваться фитотерапия – сборы из кукурузных рылец, подорожника, березы, черной смородины, мелиссы, мяты, бузины черной, крапивы. Больной подлежит выписке из стационара не ранее 21-го дня болезни после исчезновении острых клинических проявлений и нормализации лабораторных показателей.
[youtube.player]Читайте также:
- Из за чего после инфекционного заболевания появляются синяки
- Бактериальные респираторные инфекции и их морфологические особенности
- Зоонозами при которых источниками инфекции могут быть не только животные
- Ротавирусная инфекция при планировании беременности
- Учение об инфекции или об инфекционном заболевании


