Геморрагические васкулиты на глазах

Зрение остается хорошим, но может отмечаться снижение остроты до 0,6. Значительное снижение зрения при васкулите встречается редко. Через полгода происходит восстановление зрения, периодическая симптоматика перестает беспокоить. Зрение восстанавливается в полном объеме, проходят геморрагические излияния, спадает отек зрительного нерва, вены приходят в норму.
Если вы заметили проблемы со зрением, то необходимо обратиться к доктору-офтальмологу (окулисту). Доктор проводит осмотр глазного дна. При васкулите глаза отмечается отечность и гиперемия диска, отмечаются кровоизлияния. Также может наблюдаться реакция стекловидного тела, интенсивность которой варьируется в зависимости от степени тяжести изменений глазного дна. Вся симптоматика постепенно уменьшается и вовсе проходит через 6-8 месяцев от начала заболевания.
Восстановление происходит при любом из используемых вариантах лечения. Четкость зрения тоже восстанавливается полностью. Чтобы правильно определить причину, которая привела к васкулиту глаз, необходимо провести обследования:
- Общий анализ крови с СОЭ.
- Биохимический анализ крови.
- Общий анализ мочи.
- ФАГД.
ФАГД – это флюоресцентная ангиография, при помощи которой определяют причину возникновения васкулита, степень активности процесса. Также это обследование выявляет зоны ишемии и прорастание сосудов в роговицу. Это исследование также применяют в процессе лечения, чтобы отследить его эффективность.
Каких врачей пройти
Если пациент старшего возраста, у него имеется гипертензия, атеросклероз, то возможно возникновение осложнения в виде тромбоза центральной вены сетчатки. В отличие от васкулита, при тромбозе отмечается значительное ухудшение зрения, а кровоизлияния на глазном дне сильно выражены. Поэтому важно провести правильную дифференциальную диагностику. В этом помогают все исследования и консультации других специалистов:
- Инфекционист – для выявления инфекционных процессов.
- Ревматолог – чтобы исключить наличие ревматизма и смежных патологий.
- Фтизиатр исключает наличие туберкулеза.
- ЛОР – исключить инфекции носоглотки.
- Стоматолог – для осмотра полости рта и выявления патологических процессов (кариеса, пульпита).
- Невропатолог – для выявления инфекционных процессов нервной системы (болезнь Бехчета, рассеянный склероз).
- Онколог – для исключения предраковых и раковых болезней, которые могут быть похожи на васкулит глаза.
После постановки диагноза следует приступить к лечению васкулита глаза. Для этого используются местные и общие способы лечения. Прогноз – благоприятный.
Эффективное лечение можно пройти только после правильной постановки диагноза. Различают несколько видов лечения:
- Лекарственное.
- Хирургическое.
- Экстракорпоральное.
Лекарственная терапия включает в себя:
- парабульбарные инъекции медикаментов;
- системное применение препаратов.
Так как почти все васкулиты развиваются из-за аутоиммунных процессов, необходим прием глюкокотикостероидов. При их неэффективности используют цитомтатики.
При наличии инфекционного агента назначают антибактериальные, противовирусные препараты. Для улучшения метаболизма и кровообращения используют антикоагулянты, антиоксиданты. После выздоровления необходим прием лекарств с поддерживающей целью в течение 1-12 мес. Экстракорпоральное лечение – это применение процедуры плазмафереза (очистки крови).
Васкулит сетчатки лечат следующими хирургическими вмешательствами:
- Коагуляцией (лазерной и крио-).
- Витрэктомией с эндоларезной коагуляцией.
- Ленсвиктрэктомией.
- Операции против глаукомы и отслойки сетчатки.
Лазерная коагуляция применяется, если имеются очаги ишемизации сетчатки и компенсаторное прорастание сосудов (неоваскуляризация). Проводить данную операцию пи васкулите бывает проблематично, так как имеется воспаление. Поэтому проводить лазерную коагуляцию при васкулите лучше в период ремиссии. Перед операцией следует начать предварительно принимать медикаментозное лечение глюкокотикоидами. Какие именно принимать препараты, в какой дозировке, какую операцию проводить и есть ли в этом необходимость – определяет лечащий доктор.
После выздоровления нужно прилагать всевозможные усилия, чтобы избежать рецидива. Для этого следует укреплять иммунитет, избавиться от вредных привычек, избегать простудных заболеваний, следить за артериальным давлением и т.д.
Васкулиты — это аутоиммунные заболевания, связанные с хроническим воспалением и деструкцией стенок кровеносных артерий. Васкулит глаза — угрожающий зрению патологический процесс, вызывающий сужение ретинальных сосудов, нарушение кровоснабжения в сетчатке и последующую некротизацию тканей.
- 1 Причины заболевания
- 2 Симптоматика
- 3 Методы диагностики
- 4 Лечение заболевания
Причины заболевания
Разрушение сосудов может быть связано с воспалительными, инфекционными, аллергическими процессами, затрагивающими органы зрения или другие части тела (системные заболевания). По происхождению васкулит сетчатки можно подразделить на следующие группы:
- Первичный. Основными причинами являются заболевания, где сосуды — основная цель воспалительного процесса. Сюда относятся глазные уевиты, гигантский клеточный артериит, синдром Чарга-Стросса, узелковый полиартериит и др.
- Вторичный. Васкулит служит характерным признаком, но вторичным по отношению к какому-либо системному заболеванию организма, к таким заболевания относятся туберкулез, системная красная волчанка, болезнь Бехчета, воспаление кишечника, некоторые венерические заболевания.
- Очень редко это может быть изолированное, самостоятельное расстройство, называемое идиопатическим васкулитом сетчатки. Причины его возникновения неизвестны.
Симптоматика
Офтальмологические расстройства могут быть первым диагностическим проявлением потенциально опасного для жизни заболевания.
Васкулит сетчатки глаза имеет следующие симптомы:
- покраснение и боль в глазах;
- затуманивание;
- повышенная чувствительность к свету;
- кровоизлияния и тканевые уплотнения (инфильтраты) на сетчатке;
- появление экссудатов вокруг сосудов глаза, которые приводят к образованию белой оболочки или своеобразных муфт, представляющих собой участки отечной сетчатки.
Нейроваскулит — заболевание, развивающееся вследствие неврозов или переохлаждения организма. При таком виде патологии может появиться пелена или яркие вспышки перед глазами, спазмы головного мозга, дезориентированность, головные боли. Ретиноваскулит чаще всего является вторичным проявлением ревматизма, грибковых, вирусных инфекций, бруцеллеза и влияет на артерии, кровоснабжающие диск зрительного нерва. Для него характерны отеки сетчатки, точечные кровоизлияния, заметные, похожие на вату фибриновые образования. Отсутствие лечения приводит к необратимому серьезному снижению остроты зрения.
Методы диагностики
Глазной васкулит выявляет офтальмолог, но для выяснения вопросов, касающихся системного воспалительного заболевания и установления точного диагноза, может потребоваться участие специалистов другого профиля — ревматолога, невропатолога, гастроэнтеролога, онколога. Вначале врач проводит обследование, чтобы определить остроту зрения, внутриглазное давление, дефекты зрительного поля и цветового восприятия.
Исследование глаза проводится щелевой лампой, которая дает многократное увеличение или с помощью флюоресцентной ангиографии — наиболее чувствительного метода для изучения состояния мельчайших сосудиков сетчатки, диска зрительного нерва и других структур зрительных органов. Для этого вводят контраст флюоресцеина, проникающий в артерии, вены и капилляры. Информация о состоянии глазного яблока выводится на монитор. При окклюзии сосудов на экране видно прерывание окрашенной линии.
Осмотр глаз поможет определить локализацию недуга, но не показывает, что спровоцировало его развитие. Поэтому врачу будут необходимы данные общего анализа крови. При воспалении в организме выявляется повышенное СОЭ и высокое количество лейкоцитов. Тромбоциты должны быть в норме — это позволяет исключить расстройства, связанные с низкой свертываемостью крови. При необходимости врач может дать направление на другие анализы.
Лечение заболевания
Терапия направлена на устранение воспалительного процесса, стабилизирование зрительных функций и предупреждение возможных осложнений. Васкулит сосудов сетчатки лечится совместно с сопутствующим заболеванием.
. Врач выбирает один из вариантов лечения, учитывая показания и противопоказания:
По окончании основного курса лечения больные должны пройти противорецидивную терапию. Рекомендуется постоянное наблюдение у офтальмолога: первые 6 месяцев — ежемесячный осмотр, затем посещение врача сокращается до одного раза раз в три месяца. Так как любой воспалительный процесс способен рецидивировать, необходима профилактика простудных заболеваний и мероприятия, направленные на укрепление иммунитета.
Болезнь глаз, при которой появляется воспаление сосудистой стенки. Васкулит глаза регистрируется у людей молодого возраста. При этом возможно поражение как одного глазного яблока, так и обоих. У больного с такой патологией появляются помутнения перед глазами, снижение остроты зрения, геморрагии на глазном дне. Такое заболевание очень опасное, так как может привести к слепоте. При появлении первых симптомов, нужно пойти к офтальмологу и обследоваться комплексно.
Что вызывает заболевание?
Причины развития патологии сосудов глаза до конца учеными не выяснены.
Выделяют такие негативные факторы, которые повышают риск появления болезни:
- инфекционное поражение;
- вирусная болезнь;
- иммунные патологии;
- аллергия;
- влияние медикаментов;
- заболевания эндокринной и нервной системы;
- системная красная волчанка;
- ревматизм;
- системный васкулит;
- генетическая предрасположенность.
Различают острую и хроническую форму патологии. Возможно временное проявление симптоматики — до 5-ти раз в сутки. Заболевание провоцирует неконтролируемое расширение венозных стенок в сетчатке. В результате происходит заполнение сосудов экссудативными массами, отчего они становятся непроходимыми. Эти массы блокируют поступление кислорода и питательных веществ к сетчатке. От сильного расширения сосуд лопается, происходит кровоизлияние.
Как проявляется заболевание?
Поражение вен сетчатки имеет такие глазные симптомы:
Какие осложнения заболевания?
Глазной флебит приводит к таким последствиям:
- вторичная неоваскулярная глаукома;
- тракционная отслойка сетчатки (наступает слепота);
- гемофтальм.
Какая диагностика болезни?
Если у больного развился васкулит диска зрительного нерва, ему необходимо пойти к офтальмологу. Врач выявит особенности анамнез заболевания, причины развития и проведет осмотр глаз. Затем специалист проведет дифференциальную диагностику с другими болезнями сетчатки и даст направление на специальные информативные методики диагностики. Также больного направляют на консультацию к оториноларигологу, ревматологу, инфекционисту, невропатологу и онкологу.
- общие анализы мочи и крови;
- биохимическое исследование крови;
- ФАГД;
- УЗИ;
- офтальмоскопия;
- рентгенография.
Лечение васкулита сосудов сетчатки
Глазной флебит — сложное и очень опасное заболевание. Применять любое лечение самостоятельно нельзя, так как это приводит к опасным осложнениям. Такое заболевание требует своевременной постановки диагноза и правильного лечения. Для этого необходимо пойти в стационар. Окулист осмотрит глазное яблоко и дно глаза, а затем подберет современное и эффективное лечение. Чтобы вылечить такую патологию сосудов сетчатки, назначают медикаменты и оперативное вмешательство. А также применяют экстракорпоральный метод терапии (плазмаферез). При этом делают забор крови, очищают и возвращают в сосуды. Повторяют через 3 месяца и проводят 3 раза за 1 курс.
При воспалении сетчатки глаз назначают лекарства, представленные в таблице:
При отсутствии эффективности медикаментозной терапии и развитии осложнений, применяют такие виды оперативного вмешательства:
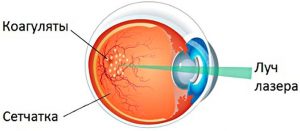
Чтобы избежать слепоты, проводится коагуляция сосудов лазером.
- Лазерная коагуляция. Основывается на укреплении внутренней оболочки глаза. Это препятствует развитию дистрофии и отслоению сетчатки. При этом применяют специальный лазер.
- Криокоагуляция. Для лечения применяют низкие температуры.
- Ленсвитрэктомия. Основывается на удалении хрусталика и рубцов стекловидного тела.
Выводы по теме
Для эффективности терапевтических мероприятий необходимо придерживаться правильного питания, перенапряжения глаз и физического перенапряжения. А также при развитии различных заболеваний, которые повышают риск воспаления стенок сосудов сетчатки, нужно своевременно обратиться к специалистам, пройти диагностические мероприятия и пройти специальное лечение.
Геморрагический васкулит (геморрагическая пурпура) — это системное воспалительное заболевание, которое характеризуется кровоизлияниями в кожу и слизистые оболочки вследствие повышенной проницаемости сосудистой стенки, без каких-либо нарушений со стороны крови. В основе данного, наиболее распространенного заболевания из группы системных васкулитов, лежит поражающее сосуды внутренних органов и кожи множественное микротромбообразование и асептическое воспаление стенок микрососудов.
Причины возникновения
Геморрагический васкулит – это сосудистый диатез, вызванный аллергической реакцией на мелкие сосуды. Причиной аллергии могут быть:
• микробы (60-70 процентов пациентов имеют в анамнезе инфекции верхних дыхательных путей, чаще всего вызываемые стрептококками. Другими микроорганизмами, которые могут способствовать развитию заболевания, являются краснуха, ветряная оспа, корь, ВИЧ);
• пищевые аллергены (орехи, яйца, мясо, молоко, помидоры, рыба, шоколад).
В результате аллергической реакции организм начинает вырабатывать антитела IgA, которые накапливаются в избытке в кровеносных сосудах кожи, а также в суставах, пищеварительном тракте, почках, ЦНС или яичках. Как следствие, в этих местах развивается воспаление.
Патоморфология
Патоморфология ( патологическая анатомия ) геморрагического васкулита заключается в ненормально повышенной проницаемости капилляров (капиллярный токсикоз). Первоначально на почве расширения капилляров происходит транссудация плазмы крови, а в дальнейшем диапедез эритроцитов в окружающие ткани; в результате развиваются высыпания, приобретающие впоследствии геморрагический характер. Описанная последовательность явлений (сначала транссудация, затем геморрагии) не является обязательной. Нередко на коже могут появляться кровоизлияния без предварительного отека (так же как при капиллярных токсикозах инфекционного происхождения – сыпном тифе, сепсисе, геморрагической кори, оспе и т. д.).
К явлениям вазомоторного порядка обычно присоединяются воспалительные явления; так, спастические колики и кишечные кровотечения переходят в слизисто-геморрагический колит, гематурия – в нефрит, обычно острый, но принимающий иногда хроническое течение. В других случаях процесс идет по пути некробиоза с развитием некротических участков.
Симптомы и клиническая картина
Различают четыре клинические формы геморрагического васкулита:
Первые две формы были описаны Шенлейном, последние две – Генохом. Эти формы обнаруживаются во всевозможных сочетаниях и взаимно переходят одна в другую.
Данное заболевание – не столько геморрагический, сколько транссудативно-экссудативный диатез факультативно-геморрагического характера. Отдельные, резко отграниченные высыпания на коже (а также на слизистых оболочках) имеют первоначально эритематозный, папулезный или уртикарный характер, нередко болезненны и сопровождаются зудом; в дальнейшем в течение нескольких часов эти высыпания становятся геморрагическими. Так как не все элементы развиваются одновременно, то на коже наблюдаются высыпания в различных стадиях развития – от гиперемии и подкожного отека до стойкой эритемы, от серозного пропитывания до геморрагий различной давности и различной окраски (сине-багровой, коричнево-черной, бледно-желтой и т. п.). В результате получается пестрая картина, весьма напоминающая многоформную экссуда тивную эритему. Наблюдаются и кожные инфильтраты, как при узловатой эритеме, и зудящая уртикарная сыпь, и отеки типа Квинке (на лице, половых органах и пр.).
Описанные изменения на коже могут быть единственным симптомом геморрагического васкулита или же, как это чаще бывает, они сопутствуют проявлениям того же диатеза со стороны суставов или внутренних органов. Легкие формы, выражающиеся и кожных высыпаниях, общей разбитости и незначительном повышении температуры, обозначаются как простая пурпура. Это заболевание продолжается обычно не более 2 недель, но иногда наблюдаются рецидивы, в частности в связи с ранним вставанием больного (ортостатическая пурпура).
С присоединением к вышеописанной картине поражений внутренних органов возникает симптомокомплекс абдоминальной пурпуры. В наиболее типичной форме он встречается главным образом в детском и юношеском возрасте. Обычно все симптомы бывают ярко выражены на исходе или вскоре после перенесенного инфекционного заболевании (ангина, корь, скарлатина, брюшной тиф), нередко как осложнение туберкулеза легких. Заболевание протекает приступообразно, в виде кишечных колик, сопровождающихся кровянистым стулом и рвотой с примесью крови. Морфологическим субстратом его являются транссудативно-геморрагические высыпания на слизистой желудка и кишечника; в дальнейшем эти высыпания осложняются экссудативно-воспалительными явлениями, вследствие чего первоначальные функциональные нарушении кишечника (колоспазм) приобретают более стойкий, органический характер (гемоколит). Нередко кровоизлияния во всю толщу кишечной стенки осложняются инвагинацией в пораженные растянутые и расслабленные участки вышележащих частей кишок, сохранивших свою перистальтику.
Геморрагический васкулит, как правило, протекает с температурой неправильного типа, иногда до 38-40°C. Генез лихорадки – токсико-аллергический. Таким образом, симптоматология заболевания весьма разнообразна в зависимости от локализации процесса.
В исключительно редких случаях может действительно возникнуть требующая оперативного вмешательства картина истинного острого живота вследствие некроза, наступающего в связи с массивными кровоизлияниями в слизистую в подслизистую оболочки, нарушающими питание кишечной стенки.
Поражение ночек при геморрагическом васкулите наступает обычно на 2-3-й неделе от начала заболевания, но при хронически рецидивирующей форме оно может выявиться лишь в конечном этапе болезни.
В клинике геморрагического васкулита наблюдаются все градации поражения почек – от легкого, бессимптомного, очагового, до тяжелого диффузного гломерулонефрита с явлениями почечной недостаточности. В некоторых случаях развивается картина подострого злокачественного экстракапиллярного нефрита с быстрой эволюцией в течение 4-5 месяцев от начала заболевания до смертельного исхода от уремии.
Течение болезни
Течение геморрагического васкулита отличается большим диапазоном – от острой молниеносной формы продолжительностью в несколько дней, до длительной, хронически рецидивирующей на протяжении ряда лет. Хронически рецидивирующая форма характеризуется повторными острыми атаками, каждая из которых отличается своими особенностями: так, если первая атака протекает и виде ревматоидной пурпуры, с суставными болями и кожными высыпаниями, то последующие атаки могут дать картину острого живота, гемоколита или гематурического нефрита. Вслед за атакой наступает ремиссия.
Наряду с длительными, упорно рецидивирующими формами известны легкие формы, заканчивающиеся через короткий срок полным самоизлечением.
Диагностика
Диагноз геморрагического васкулита обосновывается следующими признаками:
• наличие кожных геморрагических высыпаний;
• пестрота клинической картины: наряду с абдоминальными явлениями наблюдаются либо суставные явления, либо кровотечения из ЖКТ;
• отрицательные клинико-лабораторные тесты.
Исследование геморрагического синдрома (как свертывающей системы крови и целом, так и ее отдельных компонентов), длительность кровотечения, ретракция сгустка нормальны. Нормально и количество кровяных пластинок. Симптомы щипка, жгута непостоянны.
Особенно ответственна дифференциальная диагностика в случаях абдоминальной пурпуры, имитирующей картину острого живота (прободной перитонит, острый аппендицит, инвагинация).
В этих случаях диагноз нередко устанавливается на операционном столе – после обнаружения геморрагических высыпаний на брюшине и серозном покрове кишечника. Опорными пунктами в диагностике служат следующие признаки:
• при общей картине острого живота живот на самом доле мягкий;
• боли в животе чаще носят схваткообразный характер, нередко локализуются вокруг пупка (но могут быть локализованы и в цекальной области, имитируя картину острого аппендицита);
• наряду с абдоминальными симптомами наблюдаются либо суставные явления, либо кровотечения – из ЖКТ, почек, гениталий и т. п.;
Диагноз может быть поставлен на основании анализа крови (обнаружение повышенных уровней IgA) и мочи (кровь в моче) или кала (анализ на скрытую кровь). При симптомах тяжелой почечной недостаточности требуется биопсия этого органа.
Лечение
Если воспаление не повлияло на органы, в том числе на почки или ЖКТ, используется только симптоматическое лечение геморрагического васкулита. Пациенту могут быть назначены гемостатические препараты (этамзилат), антигистаминные и нестероидные противовоспалительные препараты (за исключением аспирина, который может усугубить симптомы заболевания), глюкокортикостероиды. Повреждения кожи хорошо заживают с помощью дапсона.
Если поражены почки, иммуносупрессивные препараты используются для ослабления иммунной системы, что предотвращает дальнейшее их повреждение.
Прогноз
Прогноз геморрагического васкулита зависит от формы болезни. В легких случаях, при отсутствии изменений со стороны почек, заболевание заканчивается после первой же атаки полным выздоровлением. Прогноз становится хуже из-за присоединения нефрита, который может перейти в затяжной и закончиться смертью больного от почечной недостаточности.
Тяжелые формы геморрагического васкулита со сливными язвенно-некротическими поражениями, обнажающими в процессе распада тканей глубжележащие органы (кости, суставы), с кишечными некрозами дают высокую летальность в первые дни болезни. В редких случаях смерть наступает от кровоизлияния в мозг.
Геморрагический васкулит – это системное заболевание, которое характеризуется воспалением стенок кровеносных сосудов. Болезнь чаще встречается в детском возрасте, до 14 лет, но заболеть могут лица всех возрастных групп, в том числе и взрослые. Синонимами геморрагического васкулита являются – синдром Шенлейна-Геноха, капилляротоксикоз, аллергическая или геморрагическая пурпура. Пик заболеваемости приходится на поздний осенне-зимний и ранний весенний периоды.
Причины геморрагического васкулита
До конца причина заболевания геморрагическим васкулитом не установлена. Болезнь Шенлейна-Геноха представляет собой неестественную реакцию иммунной системы организма, когда иммунная система поражает кровеносные сосуды в ответ на бактериальную или вирусную инфекцию. К наиболее частым предрасполагающим факторам относят стрептококковые ангина, вызванные β-гемолитическим стрептококком группы А, обострение хронического тонзиллита, отиты, цитомегаловирусные инфекции, кариес зубов и др.). Провоцирующими факторами развития заболевания могут быть переохлаждение, аллергия (пищевая, холодовая), вакцинация (особенно на фоне обострения хронического очага инфекции), укусы насекомых, паразитарные инвазии и многое другое.
Геморрагический васкулит может также появиться на фоне приема лекарственных препаратов, в основном антибиотиков (эритромицин, цефазолин, цефабол) в результате токсического действия больших доз лекарств, принимаемых длительное время, либо в результате повышенной чувствительности организма к определенному препарату. Но в большинстве случаев причину возникновения аллергической пурпуры врачам выяснить не удается.
Для развития данного заболевания обычно требуется наследственная предрасположенность, склонность к аллергиям, частые инфекционные заболевания и применение различных лекарственных препаратов.
Геморрагический васкулит в Международной классификации болезней мкб обозначается D69.0 - Аллергическая пурпура.
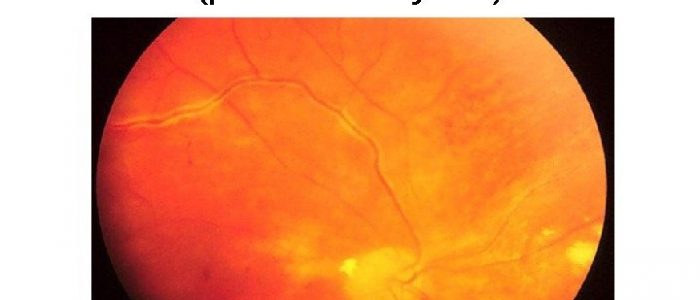
Геморрагический васкулит – фото
Геморрагический васкулит – фото (по клику фотография будет увеличена).
Симптомы геморрагического васкулита
В половине случаев геморрагический васкулит начинается с симптомов умеренной или выраженной интоксикации: головной боли, слабости, недомогания, повышения температуры тела до субфебрильных или фебрильных цифр, однако возможно отсутствие подъема температуры. Болями в области голеностопных и коленных суставов и высыпаниями на ногах.
Сыпь имеет геморрагический характер, то есть возникает в результате кровоизлияний в кожу, так как циркулирующие иммунные комплексы (ЦИК) повреждают микрососуды, в сосудистой стенке возникают асептическое (то есть без участия микробов) воспаление, деструкция (разрушение), тромбирование микрососудов и разрыв капилляров.
Частота основных клинических проявлений геморрагического васкулита:
- пятнистые высыпания на коже (кожная геморрагическая сыпь) — 100%;
- суставной синдром (боль в голеностопных суставах) — 75%;
- абдоминальный синдром (боли в животе) — 65%;
- поражение почек — 35-40%.
При геморрагическом васкулите могут поражаться сосуды любой области, в том числе почек, легких, глаз, мозга. Геморрагический васкулит без поражения внутренних органов - самое благоприятно протекающее из всей этой группы заболевание.
Диагноз геморрагического васкулита
Диагноз геморрагического васкулита в ряде случаев может представить затруднение, если первыми симптомами заболевания становятся боли в суставах и боли в животе. Поражение кожи (наличие сыпи на ногах и ягодицах) наблюдается у всех больных геморрагическим васкулитом и является обязательным критерием для диагностики. Без двусторонних кожных геморрагических высыпаний на нижних конечностях диагноз геморрагический васкулит НЕ ставится.
В крови наблюдается повышенное СОЭ, повышенная концентрация С-реактивного белка и фибриногена, тромбоцитоз (увеличение количества тромбоцитов).
Лечение геморрагического васкулита у детей
Всех детей с геморрагическим васкулитои (любой формы) и вне зависимости от степени тяжести госпитализируют в гематологическое отделение.
Специфической терапии васкулита не существует, в первую очередь лечение направленно на купирование развившихся клинических симптомов, на достижение ремиссии, на профилактику обострений. Лечение зависит от степени тяжести и характера течения заболевания. Пациентам с признаками геморрагического васкулита в острой фазе необходимо строго соблюдать постельный режим, гипоаллергенную диету. Им назначается антикоагулянтная терапии.
Антикоагулянтная терапия. При геморрагическом васкулите назначают препараты, препятствующие свертыванию крови, так называемые антикоагулянты. Основной препарат — гепарин, который детям вводят подкожно в область живота. Доза и длительность применения препарата определяются врачом исходя из клинической формой болезни.
Антиагреганты - препараты уменьшающие тромбообразование, такие как курантил (дипиридамол) или трентал (пентоксифиллин).
Гормоны используются в наиболее тяжелых случаях с поражением почек. Показаниями к назначению глюкокортикоидов (гормонов), таких как преднизолон являются упорное волнообразное появление кожной сыпи, непроходящие боли в животе, нефрит.
Сосудоукрепляющие средства. Часто назначаются препараты, такие как аскорутин, для укрепления сосудистой стенки, хотя убедительных доказательств их эффективности пока нет.
Антигистаминные препараты показаны детям-аллергикам, имеющим пищевую, лекарственную или бытовую аллергию в анамнезе.
Антибиотики. Антибактериальная терапия показана в начале заболевания, если в развитии геморрагического васкулита имел значение инфекционный фактор, либо при рецидивирующем течении болезни, обусловленном обострением очагов хронической инфекции (хронический тонзиллит, аденоиды, отит и т.д.);
Плазмаферез (плазмофорез) показан при тяжелом течении геморрагического васкулита, непрерывном или волнообразном рецидивировании симптомов. Плазмаферез назначают для очищения крови от иммунных комплексов, токсинов, бактерий, которые разрушают стенки кровеносных сосудов, способствует нормализации свойств крови, снимает спазм сосудов, улучшает микроциркуляцию.
В качестве симптоматического лечения проводят санацию очагов хронической инфекции, лечение сопутствующих заболеваний, дегельминтизацию (очищение организма от глистов, лечение лямблиоза, кариеса зубов и т.п.
Геморрагический васкулит – диета
Соблюдение диеты при геморрагическом васкулите является обязательным условием лечения. При резко выраженных болях в животе (абдоминальном синдроме с расстройством стула, кишечным кровотечением) на несколько дней назначают стол № 1 с последующим переводом ребенка на стол №5. При нефротическом варианте детям назначают бессолевую диету с ограничением белка – стол №7.
Диета после перенесенного геморрагического васкулита у детей заключается в исключении из рациона определенных продуктов питания. Блюда рекомендуется готовить в отварном, запеченном, тушеном, но не жареном виде. Подавать еду следует в жидком или кашицеобразном состоянии. Потребление поваренной соли необходимо сократить.
После достижения ремиссии ребенок, переболевший васкулитом, в течение года должен соблюдать гипоаллергенную диету. Затем, с разрешения врача-гематолога ребенку начинают постепенно расширять меню, вводя в рацион по одному исключенному ранее из рациона продукту. Следующий пищевой продукт вводится не раньше, чем через пять-семь дней после предыдущего.
Исключается: цитрусовые, хурма, смородина всех сортов, клубника, земляника, красные яблоки, ананасы, манго, абрикосы, персики, гранаты, красный виноград.
Разрешается: яблоки зеленых сортов (Семиренко, Антоновка, Гренни Смит) в первое время только запеченные, бананы, груши.
Исключается: перец красный, свёкла, морковь, томаты, зимние огурцы/
Разрешается: капуста (тушенная, отварная, на пару), перец зеленый, картофель, кабачки, цветная капуста.
Исключается: яйца в любом виде и их содержащие продукты (макароны, изделия из теста с большим содержанием яиц), майонез.
Исключается: молоко, сгущенное молоко, йогурты с добавками, глазированные сырки, творожная масса, любые молочные продукты с добавками, мороженное, все виды сыра, брынза.
Разрешается: каши варить на воде с добавлением в конце сливок, йогурты без добавок, творог в виде запеканки, кефир, простокваша, ряженка.
Исключается: курица, свинина, крепкие мясные бульоны, колбасные изделия, ветчина, сосиски, все морепродукты (креветки, крабы, раки, мидии и т.п.), любая рыба, икра.
Разрешается: индейка, кролик, говядина нежирная, баранина.
Исключается: конфеты любые, шоколад, торт, пирожные, пряники, мёд.
Разрешается: вафли сухие без начинки (для торта), сухари, бублики, баранки без добавок и ароматизаторов, хлебцы (не витаминизированные).
Исключается: кофе, какао, крепкий чай с добавками и ароматизаторами, газированные сладкие напитки, соки, морсы, кисели промышленного изготовления
Разрешается: некрепкий чай, компот из сухофруктов (груши, яблоки), щелочные дегазированные минеральные воды, то есть без газа: Ессентуки-4, Славяновская, Минская, Боржоми, Нарзан.
Также при геморрагическом васкулите исключаются из рациона все виды грибов, все виды орехов, пряности (перец, уксус, ваниль), копчености, консервы, пресервы, продукты, содержащие красители, пищевые консерванты и ароматизаторы.
Кулинарная, в том числе тепловая обработка пищи, может в большинстве случаев снизить аллергенность пищевых продуктов (двойное вываривание мяса, замачивание круп, овощей и т.д).
Геморрагический васкулит – профилактика
В профилактике обострения геморрагического васкулита важную роль играют устранение очагов инфекции (своевременное лечение кариозных зубов, профилактика хронического тонзиллита и т.д.), отказ от необоснованного применения антибиотиков без веских показаний к их назначению, индивидуальный подбор продуктов питания, укрепление защитных сил организма (закаливание, прогулки на свежем воздухе, здоровое питание с достаточным содержанием овощей и фруктов и др.).
Детям, переболевшим васкулитом, противопоказаны переохлаждения, контакты с инфекционными больными, ароматическими веществами, прочими аллергенами (такие как животные, растения, мыло и шампуни с отдушками, зубная паста с ароматизаторами и т.п.).
Если геморрагический васкулит возник в ответ на инфекционное заболевание (ангина, отит, корь, т.п.), от он может бесследно пройти. Но во многих случаях васкулиту свойственно хроническое течение, тогда он может беспокоить не один год, в этом случае задача врачей - перевести болезнь в состояние ремиссии, когда проявления болезни исчезают.
Диспансерное наблюдение детей, перенесших геморрагический васкулит
Диспансерное наблюдение направлено на профилактику рецидива геморрагического васкулита и осуществляется 1 раз в 3 месяца на первом году диспансеризации и раз в полгода в последующем. Дети не реже раза в полгода должны осматриваться врачом терапевтом, 1 раз в 3-4 месяца посещать стоматолога и отоларинголога для раннего выявления и санации патологических состояний носоглотки и зубов. Рекомендуется сдавать анализ мочи общий 1 раз в 2 недели, анализ мочи по Ничипоренко - 1 раз в месяц.
Оформляется медицинский отвод от профилактических прививок на 2-3 года при условии наступления полной ремиссии. Детям, перенесшим геморрагический васкулит противопоказаны пробы с бактериальными антигенами – туберкулиновые (проба Манту), диаскинтест, поскольку они могут вызвать рецидивы болезни.
Читайте также:


