Гнойная инфекция в почках
Заболеванием почек страдает большая часть населения. Способствуют этому генетическая предрасположенность, нездоровый образ жизни и нежелание посещать докторов при первых признаках болезни. Гной в почках говорит о тяжелой стадии и запущенности воспалительного процесса. Мутный экссудат в органах способствует некрозу его тканей, дисфункции и представляет серьезную угрозу для всего организма.
Заболевание с такими симптомами в урологии называется пионефрозом. Патология представляет большую проблему, связанную с высокой смертностью (около 30 %). Поэтому очень важно при первых клинических проявлениях обращаться за медицинской консультацией.
Что такое пионефроз?
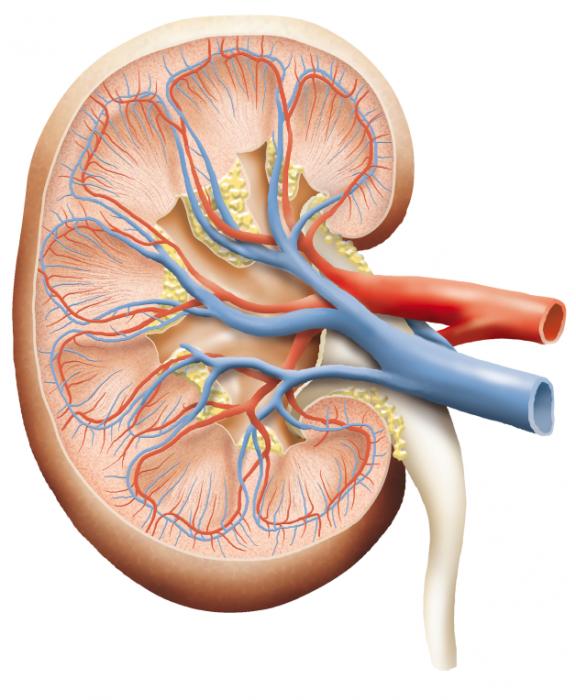
Пионефроз – это последняя стадия гнойно-деструктивного неспецифического воспалительного процесса, поражающего ткани и чашечно-лоханочную систему почки (пиелонефрит). Заболевание может проявиться в любом возрасте, но в больше всего им страдают люди от 30 до 50 лет.
При попадании патогенной микрофлоры в орган развивается воспаление тканей, повышается проницаемость сосудов и появляется гной в почках. В дальнейшем формируются рубцы, происходит расширение лоханки фасолевидного органа. Течение патологии отягощается расстройством гемодинамики и нарушением оттока беспрерывно продуцируемой мочи. Пионефроз характеризуется гнойным расплавлением функционально-активного эпителия (паренхима) почки и полным угнетением ее работоспособности.
Патология является терминальной стадией острого воспаления мочевыводящих путей и относится к урологическим заболеваниям. Пионефроз по МКБ 10 имеет код N13.6 и причисляется к классу болезней мочеполовой системы.
Причины возникновения заболевания
Основной фактор, влияющий на формирование патологии, – гноеродные бактерии, вызывающие воспаление. Возбудителем может быть стафилококк, стрептококк, кишечная палочка, туберкулезные микобактерии. Кроме того, развитию болезни способствует слабый иммунитет либо безграмотное лечение заболеваний мочевой системы инфекционного генезиса.
Пионефроз быстро развивается и образует полости, заполненные мутным экссудатом, первичной мочой, остатками омертвевшей ткани. По данным медицинских исследований, основными причинами гноя в почках являются:
- Инфекционно-воспалительные заболевания мочевыделительной системы. Пионефроз терминальная стадия пиелонефрита, восходящего уретрита, воспаления стенок мочевого пузыря, туберкулеза почек. Неправильно подобранные антибактериальные препараты или несоблюдение врачебных рекомендаций способствуют прогрессированию воспалительного процесса.
- Пороки развития мочеполовой системы. Полное или неполное удвоение почки или протоков мочевой системы, дистопия, сращение почек нарушают нормальное движение мочи. Ее застои являются благоприятной средой для размножения болезнетворных микроорганизмов.
- Мочекаменная болезнь. Образование камней в почках или мочеточнике препятствует нормальному прохождению урины. Нарушается приток крови, что ухудшает иммунитет и усиливает риск заражения.
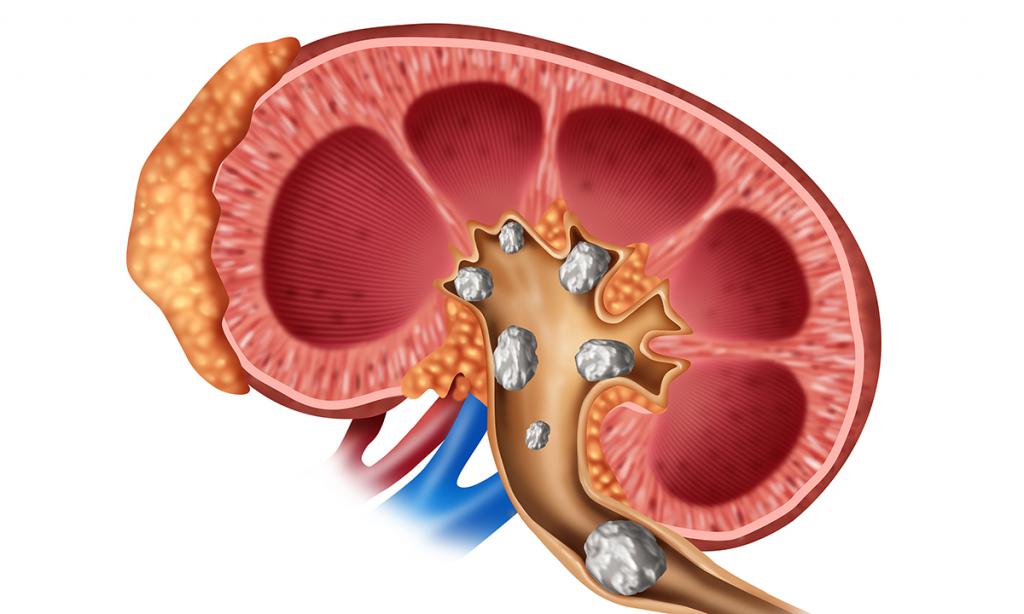
- Гной в почках может появиться вследствие применения нестерильного катетера или из-за повреждения стенок мочевыделительных путей ввиду неправильной его установки.
- Новообразования в каком-либо из органов малого таза. Киста или опухоль частично либо полностью перекрывает кровоток, ухудшает уродинамику и как следствие нормальную работу почек.
- Травмирование поясничного отдела. Вследствие сильных повреждений может быть нарушена анатомическая целостность внутренних органов.
Классификация пионефроза
Типология формируется на наличии либо отсутствия распространения гнойного очага на другие органы мочевыводящей системы. Выделяют две формы пионефроза:
- Открытая – продукты гнойного экссудата из воспаленного органа через мочеточник попадают в мочевой пузырь. Инфекция обнаруживается в ходе лабораторных исследований в анализе мочи.
- Закрытая форма предполагает наличие капсулы из соединительной ткани, которая перекрывает отток мочи из почки. Лабораторные тесты признаки патологии не выявляют. При отсутствии нормального лечения закрытая форма быстро становится открытой.
Пионефроз классифицируют по месту локализации:
- Односторонний – поражение только левой или правой почки, при этом на здоровую почку оказывается повышенная нагрузка с градационным нарушением обменных процессов. Данная форма является наиболее распространенной.
- Двусторонний – поражаются обе почки.
Осложнения воспалительного процесса имеют статистическую взаимосвязь с возрастом и полом пациентов. Из-за анатомических особенностей женщины в пять раз чаще страдают пионефрозом, чем мужская половина. У последних патология чаще всего развивается на фоне простатита. По тому как болят почки у мужчин и симптомам другого характера пионефроз и воспаление предстательной железы спутать нельзя.
Клинические проявления
Выраженность симптомов зависит от того, насколько нормально функционируют мочевыводящие пути. При нарушении их работы усиливаются признаки гнойной интоксикации. К таким симптомам относятся:
- Сильное повышение температуры - до 41°С.
- Повышенная потливость.
- Рефлекторная тошнота, иногда рвота, возникающая вследствие острой почечной недостаточности.
- Общая слабость.
- Быстрая утомляемость.
- Приступообразные головные боли.
- Ноющие боли в области поясницы, которые усиливаются в период обострения болезни.
- Моча становится мутной с примесями гноя.
На фоне истощения снижается иммунитет, что приводит ко вторичным инфекциям – гриппу, стоматиту.
При пионефрозе важна дифференциальная диагностика из-за схожести характерных проявлений с поликистозной дисплазией почек. Схожая клиника может быть при опухолях в поврежденном органе. И у женщин, и у мужчин симптомы: болят почки как при поликистозе. Общими клиническими признаками представляется пальпируемый пораженный орган. Но при поликистозе прощупываются обе почки, так как это заболевание всегда двустороннее.
Чем опасен гной в почках, и какие могут быть последствия
Наличие мутного экссудата представляет серьезную опасность для здоровья и даже жизни. Пионефроз в большинстве случаев односторонний. Не пораженная почка работает в усиленном режиме, метаболизм при этом быстро нарушается. В почечной ткани откладывается сложные белково-полисахаридные соединения, что нарушает функциональность органа.
Несвоевременное обращение за специализированной помощью или отсутствие адекватного лечения приводит к дистрофии почечной ткани. Закрытые формы пионефроза опасны увеличением полостей, содержащих экссудат. Последствия гноя в почках, вышедшего при разрыве капсулы, наружу могут быть плачевными. Попадание полиморфноядерных лейкоцитов, нитей фибрина, продуктов протеолиза тканей в брюшную полость либо в забрюшинную область ведет к диффузному воспалению брюшины, сепсису.
Почки поддерживают кислотно-щелочной баланс плазмы крови, выводят чужеродные соединения из организма. Наличие гноя в фасолевидном органе нарушает его функции, и иммунная система ослабевает. На этом фоне даже незначительные простудные заболевания быстро переходят в тяжелые патологии.
Диагностика
При возникновении первых симптомов гноя в почках следует посетить хирурга или уролога с целью прохождения обследования. Врач проведет физикальную диагностику, которая включает анамнез, пальпацию почек, прощупывание мочевого пузыря. Нагноение делает орган болезненным, меняет его размеры. Поверхность почки становится неоднородной, а подвижность органа в забрюшинном пространстве ограничивается. Дальнейшая диагностика включает общеклинические, биохимические тесты и инструментальные исследования.
Лабораторные методы обследования
Для постановки диагноза требуется провести следующие анализы:
- Общий анализ мочи. Мутность мочи, высокие показатели лейкоцитов, наличие бактерий, слизи, специфического белка являются признаками воспаления в почках.
- Клинический анализ крови. При наличии воспалительного процесса показатели лейкоцитов и СОЭ высокие.
- Биохимия крови. У людей, пораженных инфекцией тест, выявляет увеличенное содержание мочевины, электролитов. Повышенные показатели креатинина указывают на почечную недостаточность.
- Бактериологический посев мочи. С помощью исследования выявляют возбудителя заболевания и определяют тип антибактериальной терапии.
Инструментальная диагностика
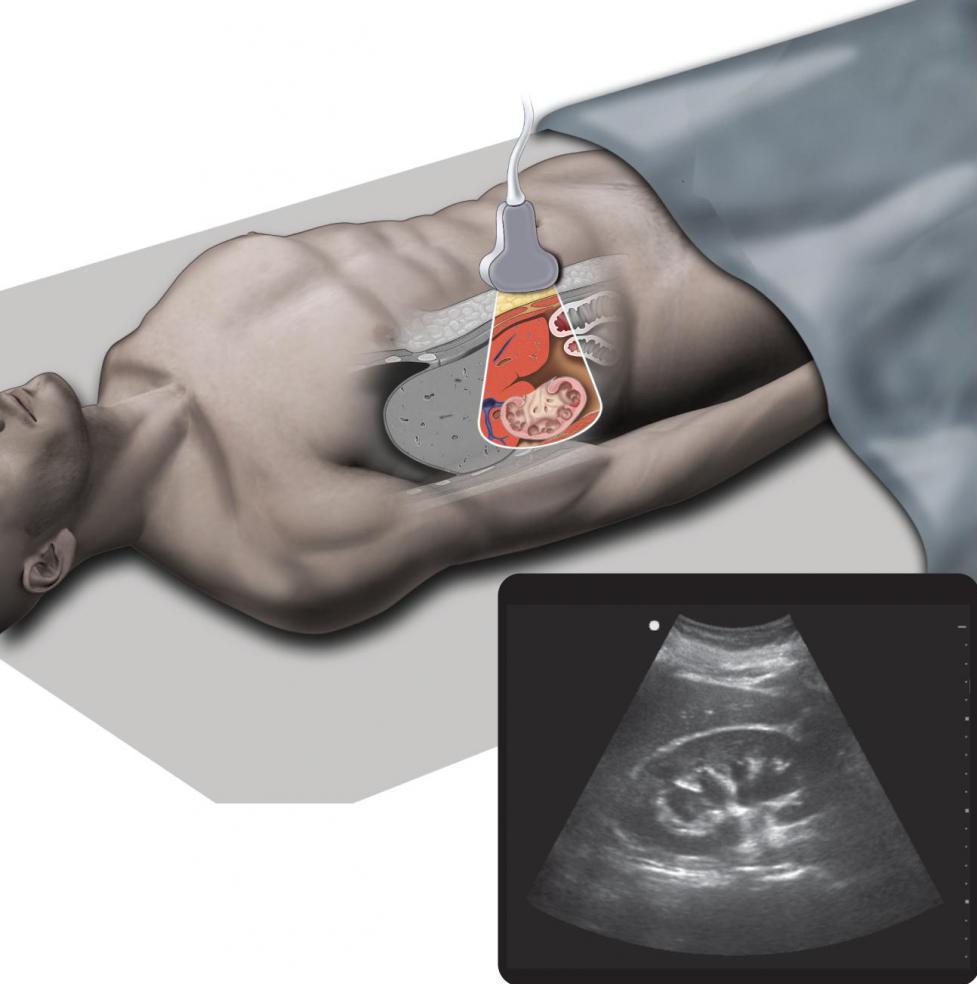
- Обзорная урография – рентгеноурологический анализ, дающий возможность оценить размер, конфигурацию, положение, равномерность структуры почек и мочевого пузыря.
- Ультразвуковое исследование, которое помогает обнаружить очаг воспаления в пораженном органе, установить его форму. Если сканирование будет проводиться не в поликлинике, необходимо узнать сколько стоит УЗИ почек. Цена обычно зависит от места расположения клиники. Так, например, в столицах средняя стоимость эхографии 2000 рублей.
- КТ почек. Дает возможность отличить гнойную полость от кисты или другого новообразования.
- Динамическая нефросцинтиграфия. Она необходима для того, чтобы оценить функциональность почек, стадию почечной недостаточности.
В некоторых случаях назначают ангиографию и хромоцистоскопию для более точной клинической картины.
Терапия
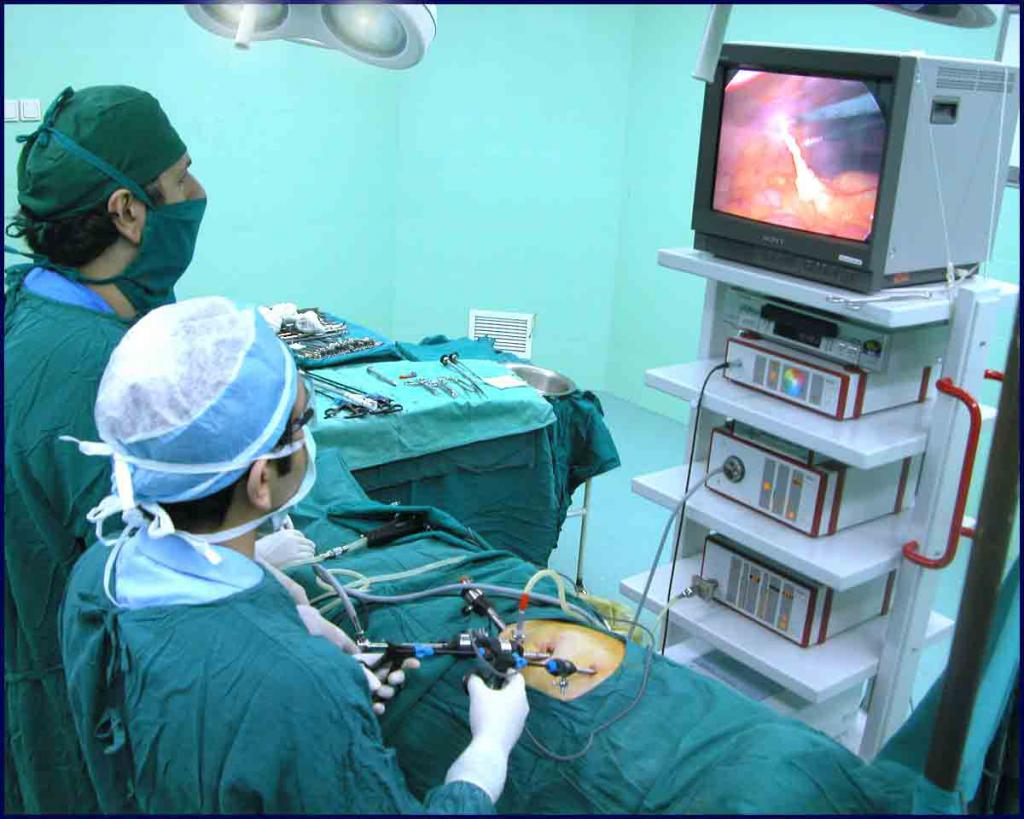
Лечение гноя в почках осуществляется исключительно хирургическими методами. Медикаментозная терапия назначается в качестве вспомогательной пред- и послеоперационной. Существую два способа оперативного вмешательства.
- Нефроуретерэктомия – процедура удаления почки, мочеточника и части мочевика. Метод применяется в случае, если просвет нижнего отдела сузился и из-за этого образовалось нагноение. Проводится операция открытым доступом либо с помощью лапароскопа.
- Нефрэктомия – хирургический метод удаления почки. Существует несколько видов нефрэктомии: простая, частичная (резекция), тотальная. Последний способ применяется только при наличии второй здоровой почки. Для лечения пионефроза чаще всего проводят резекцию. При открытой форме заболевания операция назначается плановая, при закрытой – экстренное хирургическое вмешательство.
После операции
Пациенты, перенесшие операции, должны соблюдать диабетический стол №7 на протяжении всей жизни. Диета исключает спиртное, жаренную, кислую, соленую пищу, прием жидкости ограничен 1,5 литрами.
Физические нагрузки после удаления почки резко ограничиваются. Пациентам показано курортное и санаторное лечение с применением минеральной воды.
Прогноз и профилактические мероприятия
При правильно проведенном лечении и выполнении всех врачебных рекомендации прогноз благоприятный. Но даже при самом хорошем исходе пациент ограничен в работоспособности, так как полностью лишается органа. Законодательством предусмотрено получение инвалидности с ежемесячным денежным пособием – компенсацией.
Исходя из статистических данных около 43 % пациентов после операции проживают не менее пяти лет. Летальность сразу после хирургического вмешательства – 3-4 %.
Профилактика пионефроза ориентирована на предотвращение формирования инфекционно-воспалительных заболеваний мочеполовой системы. Необходимо осуществлять контроль за здоровой почкой: сдавать анализы мочи и крови, каждые полгода проводить ультразвуковое исследование. Обследование можно проходить самостоятельно. Для этого нужно узнать, сколько стоит УЗИ почек и лабораторные анализы и после прохождения с готовыми результатами прийти на прием к врачу.
Чтобы в будущем избежать пионефроза необходимо избегать переохлаждения и своевременно и в полном объеме проводить терапию инфекций.
Нефрит, сопровождающийся формированием гнойных очагов в почечной паренхиме, носит название гнойное воспаление почек.

Патологические бактерий, сформировавшиеся в организме в результате воспаления, проникают в ткани почки. Впоследствии они провоцируют появление областей нагноения, которые с течением времени сливаются в одно целое гнойное образование. Инфекционный агент может быть внедрен вместе с кровью, даже если раньше почка была совершенно здоровой, а может являться ухудшением протекания острого нефрита при отсутствии необходимого лечения.
Клинические проявления гнойного воспаления в почках дополняются резкими нестерпимыми болями в области поясницы, резким повышением температуры, ухудшением общего состояния здоровья. Во время пальпации отмечается острая боль в середине спины. По анализам мочи устанавливается повышенная концентрация лейкоцитов, белков и выделение гноя вместе с мочой.
Почему и как развивается воспаление
Основной причиной развития острого воспалительного процесса считается инфицирование. В основном такими бактериями, как стрептококк, стафилококк, кишечная палочка и т.п. Возбудители инфекционного процесса проникают в почечную паренхиму несколькими способами:
- с потоком крови из других инфицированных очагов в организме человека — например, источниками инфекции становятся кариозные зубы и другие органы, в которых происходит развитие хронических воспалительных процессов;
- восходящим путем, то есть по стенкам мочевыводящих путей при наличие воспалений в этой зоне, к примеру, воспаление мочеточников, лоханочное воспаление — такой способ поражения характерен для женского пола.
Научно было установлено, что в совершенно здоровом органе острый процесс воспаления развиваться не может даже в случае проникновения в почки инфекции. Для начала формирования гнойного воспаления требуется влияние провоцирующих факторов, к которым относятся следующие: плохая работа иммунитета, гиповитаминоз, неправильный обмен веществ, гормональные нарушения, запущенные болезни печени и другие — то есть любые патологии, способствующие ослаблению защитных сил человеческого организма.
По каким признакам распознать гнойное воспаление
Это важно! Начинается гнойный воспалительный процесс совершенно неожиданно. Первоначально у человека поднимается температура тела, появляется озноб, сильная потливость, тошнота с рвотой и головная боль. Место больной жалуется на поясничные боли, уменьшение объемов мочи в связи с тем, что человек теряет большой объем жидкости вместе с потом.
Вторичная форма гнойного воспалительного процесса в почках протекает ещё тяжелее. При этом всегда происходит выделение гноя. Зачастую заболевание дополняется апостематозным нефритом, абсцессом почки или карбункулом. Основная особенность вторичного гнойного воспаления — это то, что его развитию предшествует появление почечных колик — сильных схваткообразных болевых ощущений, спровоцированных движением камня.
Правильное лечение острого воспаления
В основном острый воспалительный гнойный процесс поддает медикаментозной терапии. Также пациенту будет назначено соблюдение постельного режима, обильное потребление жидкости и употребление только хорошо усваиваемой пищи. 
Патологические бактерий, сформировавшиеся в организме в результате воспаления, проникают в ткани почки. Впоследствии они провоцируют появление областей нагноения, которые с течением времени сливаются в одно целое гнойное образование. Инфекционный агент может быть внедрен вместе с кровью, даже если раньше почка была совершенно здоровой, а может являться ухудшением протекания острого нефрита при отсутствии необходимого лечения.
Клинические проявления гнойного воспаления в почках дополняются резкими нестерпимыми болями в области поясницы, резким повышением температуры, ухудшением общего состояния здоровья. Во время пальпации отмечается острая боль в середине спины. По анализам мочи устанавливается повышенная концентрация лейкоцитов, белков и выделение гноя вместе с мочой.
Почему и как развивается воспаление
Основной причиной развития острого воспалительного процесса считается инфицирование. В основном такими бактериями, как стрептококк, стафилококк, кишечная палочка и т.п. Возбудители инфекционного процесса проникают в почечную паренхиму несколькими способами:
- с потоком крови из других инфицированных очагов в организме человека — например, источниками инфекции становятся кариозные зубы и другие органы, в которых происходит развитие хронических воспалительных процессов;
- восходящим путем, то есть по стенкам мочевыводящих путей при наличие воспалений в этой зоне, к примеру, воспаление мочеточников, лоханочное воспаление — такой способ поражения характерен для женского пола.
Научно было установлено, что в совершенно здоровом органе острый процесс воспаления развиваться не может даже в случае проникновения в почки инфекции. Для начала формирования гнойного воспаления требуется влияние провоцирующих факторов, к которым относятся следующие: плохая работа иммунитета, гиповитаминоз, неправильный обмен веществ, гормональные нарушения, запущенные болезни печени и другие — то есть любые патологии, способствующие ослаблению защитных сил человеческого организма.
По каким признакам распознать гнойное воспаление
Это важно! Начинается гнойный воспалительный процесс совершенно неожиданно. Первоначально у человека поднимается температура тела, появляется озноб, сильная потливость, тошнота с рвотой и головная боль. Место больной жалуется на поясничные боли, уменьшение объемов мочи в связи с тем, что человек теряет большой объем жидкости вместе с потом.
Вторичная форма гнойного воспалительного процесса в почках протекает ещё тяжелее. При этом всегда происходит выделение гноя. Зачастую заболевание дополняется апостематозным нефритом, абсцессом почки или карбункулом. Основная особенность вторичного гнойного воспаления — это то, что его развитию предшествует появление почечных колик — сильных схваткообразных болевых ощущений, спровоцированных движением камня.
Правильное лечение острого воспаления
По результатам исследования анализов мочи устанавливается чувствительность патогенных микроорганизмов к антибактериальным препаратам. Таким образом. Врач назначает прием определенных антибиотиков и других противомикробных медикаментов. При правильном проведении лечения состояние пациента начинает нормализоваться спустя семь — десять дней, но терапия должна продолжаться не меньше двадцати дней. Также проводится одновременный прием общеукрепляющих препаратов, таких как витаминные комплексы и другие биологически активные вещества и стимуляторы работы иммунитета.
Это важно! Процесс лечения вторичного гнойного воспаления в почках основывается в первую очередь на возобновлении пассажа мочи. Одновременно назначается курс общеукрепляющего и антибактериального лечения. При нарушении пассажа мочи камней в почках его требуется сдвинуть или провести удаление. В ситуации, когда это невозможно производится хирургическое удаление, а при активном развитии гнойного процесса может понадобиться удаление почки.
Острое гнойное воспаление почки — это тяжелая патология, предполагающая проведения тщательной диагностики и лечения больного.

Гнойный пиелонефрит — очень тяжелое и опасное инфекционное заболевание мочевыделительной системы.
Имеет несколько разновидностей, каждая из которых сопровождается острой симптоматикой.
Данную болезнь можно вылечить при помощи консервативных методов лечения, но в случае осложнений рекомендуется хирургическое вмешательство.
Общая информация
Пиелонефритом называют довольно-таки распространенное почечное заболевание, осложнения которого становятся причиной развития гнойной формы недуга.
Женский организм подвергается этому заболеванию чаще чем мужской. Острое нагноение почки в детском возрасте встречается в 0,1% случаев, в пожилом возрасте — в 60% случаев.
Число людей, страдающих от гнойного пиелонефрита неуклонно растет. Это происходит вследствие приема антибиотиков, которые понижают способность организма сопротивляться инфекциям.
Также долгий период приема антибактериальных препаратов снижает чувствительность организма к терапии подобного рода, что усложняет процесс лечения пиелонефрита. Еще один источник недуга — присутствие сопутствующих заболеваний.
Причины возникновения

По статистическим данным гнойный пиелонефрит встречается у каждого 4-го человека, страдающего от острого воспаления почек. Наиболее распространенные причины формирования патологии:
- попадание в полость почки патогенных микробов, которые вызывают процесс нагноения;
- сбой кровообращения в зоне поясницы вследствие травмирования, заболеваний венозного или гинекологического характера;
- присутствие преград в полости мочевыводящих путей (опухоль, камни), что создают застои в почке;
- врожденная деформация структуры мочевыводящего канала, вызывающая обструкцию;
- рефлюкс (процесс патологического заброса мочи из полости мочевого пузыря обратно в почку);
- неожиданное понижение иммунитета вследствие острого или хронического заболевания (диабета, гормонального сбоя, анемии, патологии сердечно-сосудистой системы);
- некорректная или неполноценная терапия против острых или хронических воспалений мочевыделительной системы.
Зачастую источником формирования гнойной формы пиелонефрита является сочетание двух основных причин: присутствие инфекций на фоне обструкции и ослабление защитной силы организма.
Классификация заболевания
Различают три основные формы гнойного пиелонефрита:
![]()
Апостематозный. В структуре паренхимы почки формируются мелкие гнойнички. Они поражают корковую поверхность органа. К обострениям апостематозной формы относятся: хронический процесс, развитие артериальной гипертензии, массивное действие бактериологических токсинов (шок). Все это может стать причиной летального исхода.- Карбункул. Закупоривание конечных сосудов почек, что возникают из-за воспалений органа и становятся причиной очаговых поражений. Карбункулом называют гнойно-некротический очаг. Карбункул может образовываться путем слияния нескольких гнойников. Имеет вид выпуклости на почечной поверхности. Некротические ткани прорастают вглубь органа. Формируется как в единичном экземпляре, так и в множественном.
- Абсцесс почки. Самая редкая разновидность заболевания. Образовывается в местах скоплений клеточных элементов почки в следствие процессов разложения паренхимы на воспаленных участках. В некоторых случаях появлению абсцесса предшествует срастание нескольких гнойников. Эта форма заболевания опасна тем, что есть вероятность распространения абсцесса на зону почечной лоханки или вероятность прорыва в полость брюшины.
При наличии у больного хронической формы пиелонефрита с регулярными приступами обострений нагноение может формироваться в виде пионефроза. Характеризуется существенным уменьшением размеров почек.
Проявление симптоматики

Процессу образования гнойного пиелонефрита свойственна резкая симптоматика. Степень осложнения оценивают по наличию общих и локальных признаков. К наиболее распространенным общим симптомам относят:
- резкое повышение температуры тела до 40 градусов вечером и ее понижение до 38 утром;
- регулярная смена озноба обильной потливостью;
- болезненные ощущения в области мышц и суставов;
- головная боль, тошнота и рвота;
- общее ослабление организма.
Резкие негативные перемены в структуре почек становятся источником ряда локальных симптомов: болезненность в поясничной области, проявляющаяся в разной степени; нарушение процесса выведения мочи (задержка, зуд, боль).
Диагностические меры

В случае появления подозрительных симптомов нужно проконсультироваться с доктором. Проблемой лечения пиелонефрита занимаются уролог и нефролог.
Если вы не можете понять какой врач вам необходим, запишитесь на прием к участковому терапевту. Он выслушает ваши жалобы и даст дальнейшие разъяснения и рекомендации.
При постановке диагноза специалист должен уделить должное внимание жалобам больного.
После проведения опроса пациенту назначают лабораторное исследование: общий анализ крови (помогает обнаружить наличие гнойных процессов, анемии), общий и бактериологический анализы мочи.
На следующем этапе диагностики врач может назначить инструментальные методы обследования: УЗИ, обзорная и экскреторная урография. При необходимости применяют также компьютерную томографию, почечную артериографию и хромоцистокопию
Методы терапии
Гнойную форму пиелонефрита не рекомендуют прибегать к лечению дома. Больного нужно госпитализировать в отделение урологии, где имеется весь необходимый арсенал медицинских препаратов и терапевтического инструментария.
Кроме этого, большое внимание следует уделять постельному режиму, обильному питанию и употреблению витаминов.
Основными медикаментами для лечения пиелонефрита являются антибиотики. Они убивают бактерии, которые в большинстве случаев становятся причиной развития заболевания.
Антибактериальные препараты рекомендуется регулярно менять, так как они вызывают привыкание возбудителя, что существенно снижает эффективность лечения. Токсичность лекарств не должна влиять на состояние почек. Наиболее эффективные медикаменты:
![]()
Амоксиклав. Таблетки необходимо растворять в 100 мл фильтрованной воды. Принимать в начале процесса приема пищи. Подходит для приема детям от 12 лет. Частота приема зависит от уровня тяжести заболевания: при легком и среднем — 1 таблетка через каждые 12 часов, при тяжелом — 1 таблетка через каждые 8 часов.- Ципрофлоксацин. Прием осуществляется натощак. При неосложненной инфекции почек принимают 1 таблетку 2 раза в день, при осложненной — 2 таблетки 2 раза в день.
- Цифран. Принимать таблетки необходимо сразу после приема пищи. При легкой и умеренной тяжести заболевания принимают 1 таблетку в сутки, при тяжелом течении — по 2 таблетки в сутки. Курс приема — 10 дней.
В дополнение к антибиотикам назначают препараты с налидиксовой кислотой (Нитроксолин), нитрофураны (Фурагин), растворимые сульфаниламиды (Бисептол). С целью повышения иммунитета назначают витаминные комплексы (с витамином В6, С, Е) и Метилурацил.
В случае, когда консервативное лечение не приносит эффективного результата, врачи назначают проведение операции: органосохраняющей или органоуносящей.
Сепсис и декомпенсированная форма сахарного диабета являются показаниями к проведению нефрэктомии. Процедура проводится и при наличии:
- негативной гнойной деформации почечной структуры;
- большого количества карбункулов;
- длительного процесса нагноения в уже неработающей почке.
При формировании и несвоевременном лечении ярко выраженных гнойно-деструктивных почечных изменений выполняют открытое оперативное вмешательство.

Пациенты ограничивают количество употребляемых белков. Полностью исключают из своего рациона жирную, острую и соленую пищу (свинину, мясные бульоны, консервации).
А также отказываются от напитков с наличием кофеина и алкоголя и от продуктов, содержащих консерванты.
Увеличивают количество употребления фруктов и овощей (в частности, арбузы и кабачки), соков, компотов. К допустимым белковосодержащим продуктам относятся:
- молоко;
- кисломолочная продукция (обезжиренные ряженка, кефир и йогурт);
- белки куриных яиц;
- после того как период обострения закончился постепенно можно добавлять нежирные сорта мяса (курицу, телятину, нежирную рыбу).
Для того чтобы ускорить процесс вымывания бактерий из организма рекомендуют выпивать около 2-х л воды в сутки. Пить нужно маленькими порциями, чтобы не перегружать почки.
Профилактические меры
Главная профилактическая мера против гнойного пиелонефрита — своевременное лечение любых почечных воспалений. Нельзя заниматься самолечением! Кроме этого, необходимо:
- вовремя лечить и корректировать врожденные и приобретенные дефекты в полости мочевыводящих путей в детском и взрослом возрасте;
- сбалансированно питаться;
- проходить комплексное обследование при наличии хронической формы пиелонефрита;
- предотвращать процесс обострения любых инфекционных заболеваний;
- соблюдать правила личной гигиены.
Для того чтобы этого избежать необходимо строго придерживаться всех рекомендаций врача относительно консервативного лечения и соблюдать меры профилактики болезней почек.
Читайте также:




