Горизонтальное расщепление без выхода на суставные поверхности

Для чего применяется классификация?
Для удобства объективной диагностики, при помощи МРТ (магнитно-резонансная томография), американский доктор медицинских наук, директор Национального центра визуализации структур опорно-двигательной системы в ортопедии Дэвид Столлер (David W. Stoller, MD), разделил изменения целостности менисков на 4 степени тяжести. Такое деление было проведено на основании объективных критериев, определяемых в ходе исследования.
Принцип МРТ для классификации по Stoller

Для диагностики малейших изменений целостности хрящевых структур коленного сустава часто применяется магнитно-резонансная томография. Суть данного метода визуализации внутренних структур колена заключается в послойном сканировании тканей в магнитном поле. Это приводит к развитию эффекта ядерного резонанса, который имеет место при возбуждении протонов ядер атомов водорода, входящих в состав практически всех органических соединений организма.
В состоянии магнитного резонанса протоны ядер атомов водорода выделяют энергию, которая регистрируется при помощи специального датчика, что дает возможность за счет цифровой обработки построить изображение.
Повреждение мениска по Stoller классифицируется исходя из критерия выраженности и степени тяжести разрушения хрящевой ткани. В основу разделения положено появление сигнала повышенной интенсивности во время сканирования при помощи МР-томографии, что указывает на развитие дегенеративных процессов, вызывающих повреждение мениска. По Stoller классификация подразумевает использование критерия интенсивности сигнала, а также его локализацию и распространенность.
Механизм развития патологии
В основном при помощи МРТ-диагностики повреждение внутреннего мениска по Stoller классифицируется по степени тяжести. Для стабилизации, амортизации и лучшей адаптации коленного сустава к функциональным нагрузкам в суставной щели между мыщелками бедренной кости и впадинами голени локализуются парные хрящевые образования. Выделяется латеральный (наружный) и медиальный (внутренний) мениск. Данные структуры имеют определенные особенности анатомического строения.

Медиальный хрящевой мениск при помощи связок зафиксирован более жестко, поэтому при воздействии чрезмерной механической силы (вращение бедра при зафиксированной голени, непосредственный удар в область колена или падении на него) происходит нарушение целостности. В случае развития дегенеративно-дистрофического процесса, связанного с разрушением хрящевых структур на фоне нарушения их питания, или воспаления имеет место снижение прочности. При этом нарушение целостности может быть даже без воздействия чрезмерных функциональных нагрузок на сустав.
Патологические изменения, связанные с развитием дегенеративно-дистрофических процессов в колене преимущественно развиваются у пожилых людей (гонартроз). Чаще развивается патологическое повреждение мениска коленного сустава. Stoller классификация, основанная на объективной визуализации изменений, позволяет врачу подобрать адекватное лечение.
Stoller степени повреждения мениска
Вследствие наличия определенных анатомических особенностей более часто развивается повреждение заднего рога медиального мениска. По Stoller выделяется 4 степени разрушения:
- 0 степень – в хрящевой ткани во время исследования изменения не были выявлены, что указывает на ее нормальное состояние.
- Повреждение мениска 1 степени – Stoller классификация подразумевает определение локализованного очагового сигнала повышенной интенсивности, который не достигает поверхности хряща.
- Повреждение мениска 2 степени по Stoller – включает определение линейного сигнала повышенной интенсивности, который также не достигает поверхности хрящевой структуры. Горизонтальное повреждение мениска 2 степени по Stoller указывает на частичное нарушение целостности хрящевой ткани без нарушения общей анатомической структуры (полного отрыва части хряща еще нет).
- Повреждение мениска 3 степени по Stoller – данная степень выраженности изменений характеризуется определением линейного сигнала повышенной интенсивности, который достигает поверхности хрящевой ткани. Такие изменения указывают на нарушение анатомической структуры в виде отрыва. Отдельно выделяется повреждение мениска 3а степени по Stoller, при котором происходит смещение части хрящевой структуры коленного сустава (полный отрыв со смещением).
Определение степени патологических или травматических изменений в хрящевых структурах по Stoller возможно только при помощи методики визуального исследования магнитно-резонансной томографии.
Методы дополнительной диагностики
Кроме МРТ для визуализации внутренних структур коленного сустава врач может назначать другие методики диагностических исследование, к которым относится рентгенография, компьютерная томография, УЗИ и артроскопия.

Рентгенографическое исследование. Включает выполнение рентгеновских снимков колена в прямой и боковой проекции. Они позволяют выявить грубые изменения, поэтому данный метод визуального исследования преимущественно применяется на начальных этапах диагностики (при травматических повреждениях рентгенография является первым методом исследования, назначаемого врачом в травматологическом пункте).
Компьютерная томография. Метод визуализации, в основу которого положено послойное сканирование тканей, выполняемое при помощи рентгеновских лучей в специальной установке. Полученная серия снимков обрабатывается в компьютере, что дает возможность определить малейшие изменения в тканях на различной глубине. Метод обладает достаточно высокой разрешающей способностью, но не подходит для определения степени изменений по Столлеру.
УЗИ. Визуализация тканей происходит при помощи звуковой волны, которая регистрируется при отражении от сред с различной плотностью. Данная методика диагностического исследования позволяет выявить воспалительные признаки, в частности увеличение объема синовиальной жидкости в полости сустава.
Артроскопия. Современная инвазивная методика исследования, при которой осмотр внутренних структур сустава проводится при помощи введенного в его полость артроскопа (специальная трубка с видеокамерой и освещением). Артроскопия применяется для выполнения хирургических манипуляций.
Клинические признаки классификации повреждения по Stoller
Более часто регистрируется патологические или травматические изменения в медиальном хряще колена. Симптомы изменений в определенной степени зависят от их выраженности:
- Нулевая степень определяет отсутствие каких-либо изменений в хрящевых структурах без развития клинической симптоматики.
- Повреждение медиального мениска 1 степени по Stoller – минимальные изменения приводят к появлению невыраженных болевых ощущений в коленном суставе, которые обычно усиливаются к вечеру, после длительного стояния на ногах или хождения. Также во время сгибания колена может появляться характерный хруст, указывающие на развитие дегенеративно-дистрофического процесса.
- Повреждение медиального мениска 2 степени по Stoller – более выраженные нарушения проявляются болью, интенсивность которой увеличивается во время движений в колене или после длительного стояния на ногах. На фоне щелчков и хруста могут появляться воспалительные изменения, включающие покраснение кожи и отечность мягких тканей.
- Повреждение медиального мениска 3 степени по Stoller – нарушение анатомической структуры хрящей колена сопровождается выраженной болью и ограничением движений в нем. Повреждение внутреннего мениска 3а степени по Stoller может сопровождаться резкой острой болью и блокировкой возможности движений в суставе.
Повреждение внутреннего мениска 3 степени по Stoller часто имеет травматическое происхождение, поэтому характеризуется острым развитием клинических проявлений.
Лечение
Терапевтические мероприятия, назначаемые врачом после проведенной объективной диагностики с включением МРТ, являются комплексными. Выбор лечения осуществляется в зависимости от выраженности изменений:
- При 1 степени обычно назначается консервативная терапия с применением лекарственных средств и обязательным включением хондропротекторов (препараты, улучшающие метаболические процессы в хрящевой ткани, а также способствующие ее восстановлению).
- Дегенеративное повреждение менисков 2 степени по Stoller также преимущественно включает консервативную терапию. В случае появления признаков присоединения воспалительного процесса назначаются нестероидные противовоспалительные лекарственные средства.
- Травматическое повреждение внутреннего мениска 2 степени по Stoller может восстанавливаться при помощи хирургического вмешательства, которое обычно выполняется с использованием артроскопии. Если было установлена воспалительная реакция и повреждение мениска 2 степени по Stoller, лечение на начальных этапах обязательно включает использование противовоспалительных средств.
- При установлении 3 степени изменений обязательно проводится хирургическое вмешательство с пластикой или удалением части мениска.

Данная объективная классификация также позволяет выбрать соответствующие мероприятия, направленные на реабилитацию с восстановлением функционального состояния коленного сустава.
На коленный сустав воздействуют существенные боковые нагрузки, которые получили свое отражение в строении суставных концов образующих его костей (рис. 145, фронтальный срез коленного сустава).

Подобно верхнему концу бедренной кости, трабекулярные силовые линии по линиям действия механических нагрузок присутствуют и в других отделах.
- Дистальный конец бедра имеет две основные группы трабекул: одна проходит от кортикального слоя на медиальной и латеральной сторонах кости и расходится веером к внутреннему мыщелку (волокна компрессии) и к наружному мыщелку (волокна растяжения), другая идет от кортикального слоя на латеральной стороне и также симметрично расходится веером. Еще одна трабекулярная система располагается горизонтально и соединяет оба мыщелка.
- Проксимальный конец большеберцовой кости имеет сходную систему трабекул, которая начинается от кортикального слоя на внутренней и наружной поверхностях и расходится соответственно к внутреннему (волокна компрессии) и наружному (волокна растяжения) мыщелкам. Оба мыщелка соединены горизонтальными трабекулами.
Поскольку при нормальном коленном суставе (рис. 146, вид колена спереди) ось бедренной кости направлена книзу и кнутри, сила F , воздействующая на верхний конец большеберцовой кости, прилагается не строго вертикально и может быть разложена на вертикальный компонент v и поперечный t , направленный горизонтально и кнутри. Он t стремится наклонить сустав кнутри и увеличить физиологический наклон, расширяя внутрисуставное пространство медиально а . Этому в норме препятствует система внутренних связок.
Угол наклона (вальгуса) имеет большое значение в поперечной стабилизации коленного сустава . Поперечный компонент t будет тем больше, чем более выражен физиологический вальгус (рис. 147, схема разложения сил в соответствии с углом наклона (вальгуса)).
Если сила воздействует на наружную сторону коленного сустава (рис. 149), как, например, при ударе бампером машины, наружный мыщелок бедра сначала слегка смещается кнутри, затем вколачивается в наружный мыщелок большеберцовой кости и наконец раскалывает кортикальную пластинку на наружной стороне мыщелка большеберцовой кости. Это приводит к смешанному типу перелома наружного мыщелка большеберцовой кости (вколоченному е переломо-вывиху s ).
При ходьбе и беге коленный сустав постоянно подвергается воздействию боковых сил. При определенных положениях тела, например в состоянии непрочного равновесия с наклоном туловища в медиальную сторону по отношению к опорному коленному суставу (рис. 150), происходит увеличение физиологического вальгуса с расхождением суставных поверхностей во внутреннем отделе сустава. Если подобная нагрузка слишком велика, она может привести к разрыву большеберцовой коллатеральной связки (рис. 151) - это серьезное растяжение и вывих большеберцовой коллатеральной связки с расхождением суставных поверхностей а кнутри. Следует подчеркнуть, что для такого разрыва связки недостаточно только отсутствия равновесия, требуется приложение большой силы.

При другом варианте нарушения равновесия с наклоном туловища в латеральном направлении по отношению к опорному коленному суставу (рис. 152) происходит устранение физиологического вальгуса. При воздействии мощной силы на внутреннюю сторону колена может серьезно пострадать коллатеральная малоберцовая связка (рис. 153) - это растяжение и вывих малоберцовой коллатеральной связки с расхождением суставных поверхностей b кнаружи.
При тяжелых травмах коллатеральных связок коленного сустава можно наблюдать боковые движения, происходящие по отношению к переднезадней оси. Для этого следует полностью разогнуть колено или слегка согнуть его и сравнить боковые движения с другим здоровым коленным суставом. Если при разогнутом коленном суставе, или лучше сказать, переразогнутом, под действием веса конечности (рис. 155), двумя руками толкать его вбок, то можно отметить:
- наличие латеральной подвижности или вальгуса, что указывает на сочетание разрыва большеберцовой коллатеральной связки (рис. 151) с повреждением фибролигаментозных структур, лежащих сзади, особенно внутренней мыщелкой пластинки и места прикрепления внутреннего мениска к капсуле;
- наличие медиальной подвижности или варуса указывает на сочетание разрыва малоберцовой коллатеральной связки (рис. 153) с повреждением фибролигаментозных структур, лежащих сзади, прежде всего наружной мыщелковой пластинки.
При сгибании конечности в коленном суставе на 10° (рис. 156) наличие указанной подвижности говорит об изолированном разрыве большеберцовой или малоберцовой коллатеральной связки, так как на начальных градусах сгибания мыщелки свободны. Поскольку невозможно абсолютно точно знать, в каком положении была выполнена рентгенограмма, то при постановке диагноза нельзя всецело полагаться на зияние суставной щели медиально при насильственной вальгизации или латерально при насильственной варизации. Очень трудно добиться полного расслабления мышц для всемерного обследования травмированного коленного сустава, поэтому важно делать это под общей анестезией.
Тяжелое повреждение связок нарушает стабильность коленного сустава. Когда разорвана коллатеральная связка, сустав не может противостоять боковым нагрузкам, постоянно действующим на него (рис. 150 и 153).
Коллатеральные связки - не единственные структуры, стабилизирующие коленный сустав при сильных боковых нагрузках, возникающих при ходьбе и беге. Им помогают мышцы, образующие истинные активные связки и играющие очень важную роль в поддержании устойчивости сустава (рис. 154). Малоберцовой коллатеральной связке LCF помогает мощный илиотибиальный тракт 1 , напрягаемый напрягателем широкой фасции бедра, сокращение которого показано на рис. 152.
Большеберцовой коллатеральной связке LCT помогает сокращение мышц гусиной лапки, а именно портняжной 2 , полусухожильной 3 , тонкой 4 , сокращение портняжной мышцы показано на рис. 150. Таким образом, коллатеральные связки продублированы толстыми мышечными сухожилиями. Им также помогает четырехглавая мышца бедра с ее прямыми Ed и крестообразными Еc волокнами, образующими мощную фиброзную структуру на наружной поверхности бедра. Прямые волокна препятствуют расхождению суставных поверхностей на своей стороне сустава, а крестообразные волокна - на противоположной. Поэтому широкие мышцы, которые прикрепляются двумя типами волокон, способствуют обеспечению боковой стабильности коленного сустава как в медиальном, так и в латеральном направлениях. Это подчеркивает значимость четырехглавой мышцы в поддержании стабильности коленного сустава и объясняет изменение его положения при ее атрофии (коленный сустав становится неустойчивым).
"Нижняя конечность. Функциональная анатомия"
А.И. Капанджи
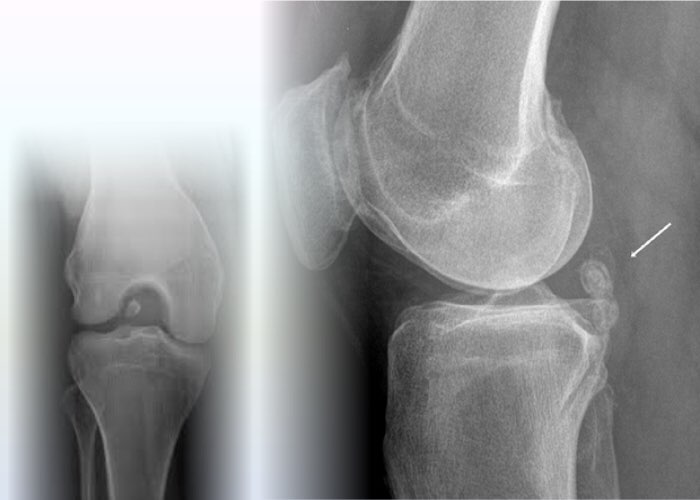
Фиксированными называются внутрисуставные тела, частично или полностью прилегающие к капсуле или другим структурам сустава.
Возникновению свободных тел может способствовать множество причин. Хрящевые и костно-хрящевые внутрисуставные свободные тела чаще всего формируются при дегенеративно-дистрофических заболеваниях, скол суставного хряща в виде чешуйки может стать результатом травмы.
Кроме того, свободными телами являются фрагменты менисков, крестообразных связок при их разрыве, а также фиброзированные ворсины синовиальной оболочки (из области инфрапателлярной складки) и фрагменты опухолей.
Реже источником свободных тел служат свободные фиксаторы – скобы, винты, остатки костного цемента после эндопротезирования сустава. Крайне редко внутрисуставными свободными телами становятся инородные объекты (иглы, частицы металлов, камешки).
Как правило, пациенты жалуются на периодическое заклинивание сустава. В некоторых случаях основными жалобами становятся боль, рецидивирующие синовиты или болезненное заклинивание, связанное с нестабильностью сустава.
Кроме того, возможно ограничение объёма движения. Крупные свободные тела в передних отделах сустава могут приводит к дефициту разгибания, свободные тела в задних отделах вызывают ограничение сгибания.
Специфических клинических тестов для диагностики свободных внутрисуставных тел нет. Очень крупные свободные тела легко прощупываются, и врач или пациент в состоянии перемещать их под кожей вперед и назад. Хруст и щелчки при движениях в суставе говорят о выраженном поражении хряща в результате интермиттирующего заклинивания нефиксированного свободного тела.
При рентгенографическом исследовании выявляются только хотя бы частично кальцифицированные свободные тела. Свободные тела, полностью состоящие из хряща, встречаются наиболее часто и совершенно неразличимы на рентгенограммах. Во всех случаях необходимо выполнить рентгенографию в двух проекциях. Для чёткой оценки межмыщелковой вырезки рекомендовано исследование в проекции Розенберга (переднезадняя проекция в положении сгибания в коленном суставе на 45°).
Другим вариантом для этих целей является туннельная проекция Фрика. В некоторых случаях необходимы дополнительные косые (30°, 45°) или функциональные проекции. Проекция с максимальным сгибанием в коленном суставе обеспечивает наиболее чёткую картину передней межмыщелковой области для подтверждения или исключения наличия свободных тел, оссификатов или краевых остеофитов.
При оценке рентгенограмм могут возникать ошибки, причиной которых наиболее часто являются:
Нередко встречающаяся мелкая сесамовидная кость, локализующаяся в области прикрепления латеральной головки двуглавой мышцы. При выраженных случаях остеоартроза, фабелла может определяться на рентгенограммах как образование неправильной формы с нечёткими контурами.
- Медиальная фасетка надколенника.
При рентгенографии, выполняемой после вывиха надколенника с разрывом медиального ретинакулюма, могут появляться участки оссификации и кальцификации ретинакулюма. При тангенциальных проекциях они приобретают округлый вид, что позволяет заподозрить интраартикулярные свободные тела. Однако во время артроскопии в этой области свободные тела практически никогда не обнаруживаются, поскольку оссификаты и кальцинаты почти всегда располагаются подкожно и недоступно для артроскопии.
Для уточнения причины необъяснимого заклинивания в суставе и локализации внутрисуставных свободных тел может быть полезным выполнение МРТ. При этом следует заметить, что данные МРТ для планирования лечения малоприменимы, поскольку при выявлении на томограммах свободного тела показано его артроскопическое удаление, а при отсутствии признаков свободных тел артроскопия остаётся единственно возможным методом дальнейшей диагностики и лечения.
- Наиболее частая локализация.
Крупные свободные тела локализуются в достаточно вместительных для них зонах сустава (передняя межмыщелковая область; медиальный, латеральный, заднемедиальный, заднелатеральный и верхний завороты). Небольшие свободные тела могут легко мигрировать в тесные труднодоступные области сустава, где их тяжело обнаружить. Чаще всего миграция происходит через hiatus popliteus и через подменисковые пространства, поэтому в случаях, когда предполагается наличие свободного тела, для осмотра подменискового пространства следует приподнимать латеральные и медиальные мениски от плато большеберцовой кости. Иногда удобно приподнимать мениски при помощи ирригационной канюли. Поток жидкости притягивает свободные тела к отверстию канюли и, зачастую, они эвакуируются из полости сустава непосредственно через неё.
- Размер.
Диаметр свободных тел может варьировать от нескольких миллиметров до нескольких сантиметров. Оценка размеров свободных тел имеет большое значение для планирования лечения. Размер свободного тела можно определить по разметке на артроскопическом щупе.
Крупные свободные тела (диаметром более двух см) редко приводят к блокадам сустава, являясь чаще всего причиной хронических синовитов или ограничения подвижности сустава, обычно интермиттирующего. Мелкие и средние свободные тела, в свою очередь, чаще мигрируют в область суставной щели, становясь причиной эпизодов острого заклинивания в суставе.
- Форма.
Большинство свободных тел при артроскопии выглядит как округлые образования бледной окраски. Форма и цвет могут указывать на их хрящевое или костно-хрящевое происхождение. Свободные тела с острыми краями формируются при свежем хрящевом или костно-хрящевом переломе и выявляются при артроскопии, выполненной в первые дни после травмы. Свободные тела с острыми краями, находящиеся в суставе длительное время, приобретают округлую форму, что происходит не в результате трения при движении в суставе, а в результате возросшей активности фибробластов, которые заполняют неровности поверхности остроконечных фрагментов, формируя округлое свободное тело. В связи с отложением в нем солей кальция свободное тело может увеличиваться в размерах или частично кальцифицироваться.
- Консистенция.
Очень крупные свободные тела, кажущиеся твёрдыми на первый взгляд, очень часто при пальпации щупом или захвате артроскопическими щипцами оказываются довольно рыхлыми. Однородный внешний вид далеко не всегда указывает на плотную консистенцию, и поэтому инструмент, которым свободное тело захватывается для удаления, следует размещать крайне осторожно, во избежание образования множества мелких фрагментов разрушенного тела.
Из фиброзных ворсин синовиальной оболочки, фрагментов менисков или волокон крестообразных связок формируются внутрисуставные свободные тела, имеющие резиноподобную консистенцию.
- Фиксированные или нефиксированные свободные тела.
Степень фиксации свободных тел можно определить путём прощупывания. У фиксированных свободных тел необходимо осмотреть и оценить область прикрепления. Иногда плоское свободное тело имеет обширную зону синовиального контакта и может быть почти полностью погружено в синовиальную оболочку. В других случаях фиксированное свободное тело прикрепляется при помощи узкого тканевого мостика.
- Происхождение свободного тела.
Источник образования свободных тел следует установить в обязательном порядке, поскольку это имеет большое значение для дальнейшего лечения, а также прогноза заболевания. Если свободное тело является результатом хрящевого перелома или болезни Кенига, лечебные мероприятия должны включать обработку поверхности хряща с целью индукции роста фиброзной ткани и даже трансплантацию хряща.
- Вторичные повреждения.
Крайне важно выявить все вторичные изменения, вызванные ущемлением свободного тела. Нередко встречаются хрящевые переломы мыщелков бедренной кости с формированием линии перелома в переднезаднем направлении. Свободные тела также могут стать причиной хрящевых переломов с обнажением субхондральной кости.
Лечение
У пациентов с блокадами и заклиниваниями в суставе не стоит применять консервативную тактику, так как, вероятно, у них уже имеется довольно глубокое поражение хрящевого покрова. Методом выбора является хирургическое удаление свободных тел.
После локализации свободного тела необходимо выяснить, фиксировано оно или нет. Фиксированные свободные тела могут вызывать блокады сустава, соскальзывая в межмыщелковое пространство. Цель операции – удаление свободного тела и выявление причины его образования, а также лечение вторичных повреждений.
Если вмешательство заключалось только в удалении фиксированного или нефиксированного свободного тела, при отсутствии болевого синдрома или отёчности пациенту рекомендуются дозированные нагрузки (от 50% до полной к третьему дню послеоперационного периода).
Удаление швов выполняется с четвёртого по шестой день послеоперационного периода. При появлении выпота в суставе показан лимфодренажный массаж. В остальном, послеоперационный протокол реабилитации зависит от сопутствующих внутрисуставных повреждений.
РЦРЗ (Республиканский центр развития здравоохранения МЗ РК)
Версия: Клинические протоколы МЗ РК - 2015
Общая информация
Название протокола: Повреждение мениска коленного сустава.
Код протокола:
Код(ы) МКБ-10:
S83.2 Разрыв мениска свежий
М 23.2 Поражение мениска в результате старого разрыва или травмы
Сокращения, используемые в протоколе:
МРТ – магниторезонансная томография
НПВП – неспецифические противовоспалительные препараты
ОАК – общий анализ крови
ОАМ – общий анализ мочи
ПКС – передняя крестообразная связка
УЗИ – ультразвуковое исследование
Дата разработки протокола: 2015 год.
Категория пациентов: пациенты, перенесшие травму коленного сустава и повредившие мениск.
Пользователи протокола: травматологи-ортопеды, врачи общей практики.
Примечание: в данном протоколе используются следующие классы рекомендаций и уровни доказательств:
Классы рекомендаций:
Класс I – польза и эффективность диагностического метода или лечебного воздействия доказана и/или общепризнаны
Класс II – противоречивые данные и/или расхождение мнений по поводу пользы/эффективности лечения
Класс IIа – имеющиеся данные свидетельствуют о пользе/эффективности лечебного воздействия
Класс IIb – польза/эффективность менее убедительны
Класс III – имеющиеся данные или общее мнение свидетельствует о том, что лечение неполезно/неэффективно и в некоторых случаях может быть вредным
| А | Высококачественный мета-анализ, систематический обзор РКИ или крупное РКИ с очень низкой вероятностью (++) систематической ошибки результаты которых могут быть распространены на соответствующую популяцию. |
| В | Высококачественный (++) систематический обзор когортных или исследований случай-контроль или Высококачественное (++) когортное или исследований случай-контроль с очень низким риском систематической ошибки или РКИ с невысоким (+) риском систематической ошибки, результаты которых могут быть распространены на соответствующую популяцию. |
| С | Когортное или исследование случай-контроль или контролируемое исследование без рандомизации с невысоким риском систематической ошибки (+). Результаты которых могут быть распространены на соответствующую популяцию или РКИ с очень низким или невысоким риском систематической ошибки (++ или +), результаты которых не могут быть непосредственно распространены на соответствующую популяцию. |
| D | Описание серии случаев или неконтролируемое исследование или мнение экспертов. |
| GPP | Наилучшая фармацевтическая практика. |


Классификация
Диагностика
Перечень основных и дополнительных диагностических мероприятий:
Основные диагностические обследования, проводимые на амбулаторном уровне:
· рентгенологическое обследование травмированного коленного сустава в 2-х проекциях.
Дополнительные диагностические обследования, проводимые на амбулаторном уровне (по показаниям):
· ОАК;
· ОАМ;
· ЭКГ;
· определение группы крови;
· определение резус-фактора;
· определение глюкозы крови (по показаниям);
· определение времени свертываемости;
· определение длительности кровотечения;
· биохимический анализ крови (билирубин общий, АЛТ, АСТ, мочевина, креатинин, общий белок).
· МРТ коленного сустава;
· полипозиционная рентгенография коленного сустава;
· компьютерная томография коленного сустава.
Минимальный перечень обследования, который необходимо провести при направлении на плановую госпитализацию: согласно внутреннему регламенту стационара с учетом действующего приказа уполномоченного органа в области здравоохранения.
Основные (обязательные) диагностические обследования, проводимые на стационарном уровне:
· ОАК.
Дополнительные диагностические обследования, проводимые на стационарном уровне:
· ОАМ;
· МРТ коленного сустава;
· полипозиционная рентгенография коленного сустава.
Диагностические мероприятия, проводимые на этапе скорой неотложной помощи: не проводится.
Диагностические критерии:
Жалобы на:
для острой ситуации наиболее типичны боль и локальная болезненность различного характера и интенсивности при пальпации сустава, ощущение неустойчивости и нестабильности. Ущемление поврежденного мениска между суставными поверхностями может сопровождаться щелчками, хрустом и вызывать блокаду сустава, которая чаще бывает кратковременной и легко устранимой. При глубоком приседании возникает боль в коленном суставе.
Анамнез: травма коленного сустава, механизм травмы, как правило, непрямой, чаще всего в результате разворота туловища при фиксированной стопе (в норме все структуры сустава, включая мениски покрыты тонким слоем синовиальной жидкости, обеспечивающей скольжение структур коленного сустава, в момент когда на коленный сустав оказывается вертикальная нагрузка на мениске образуются участки, свободные от синовиальной жидкости, которая выдавливается вследствие нагрузки и если в этот момент возникает крутящий момент происходит повреждение мениска).
Лабораторные исследования: как правило, находятся в пределах нормы.
Инструментальные исследования:
Рентгенография сустава: является обязательным методом исследования, имеет высокую диагностическую ценность, позволяет оценить степень вовлеченности костных структур (исключить наличие перелома), косвенно оценить состояние хряща, определяющего прогноз лечения.
Ультразвуковое исследование: остается одним из наиболее доступных и достоверных методов визуализации и оценки внутренних органов и систем человека. Высокая разрешающая способность современных ультразвуковых аппаратов, неинвазивность метода и отсутствие лучевой нагрузки создали предпосылки для широкого применения ультрасонографии практически в любой области медицины, включая травматологию и ортопедию [2]. Однако необходимо отметить, что из-за кулисной помехи связки надколенника и самого надколенника метод имеет ограниченные возможности в диагностике проблем коленного сустава и не может быть рекомендован как определяющий диагноз. Помогает в выявлении объемных образование коленного сустава (кисты менисков, киста Беккера)
Магнитно-резонансная томография (МРТ): в настоящее время один из основных методов диагностики при патологии коленного сустава. Этот неинвазивный метод позволяет выявить более 90% случаев повреждений менисков [3,4,5]. Наиболее частым признаком разрыва мениска является расщепление мениска в проекции тени мениска или дефект ткани мениска в месте его нормального расположения с наличием такового в нетипичном месте.
Показания для консультации специалистов:
· консультация ревматолога: с целью купирования неспецифического воспалительного процесса в полости коленного сустава.
Дифференциальный диагноз
Дифференциальный диагноз:
Лечение
Цели лечения:
· восстановление питания хряща;
· восстановление конгруэнтности суставных поверхностей коленного сустава при повреждениях менисков с дислокацией нестабильного фрагмента;
· сохранение максимальной площади мениска, как важного компонента коленного сустава, участвующего в питании хряща, равномерном распределении нагрузки, стабилизации сустава.
Тактика лечения [1].
В остром периоде, при повреждении мениска без дислокации, рекомендуют неоперативное лечение, включающее в себя пункцию сустава и эвакуацию излившейся крови. Если проводимое лечение не приносит результатов, то показано оперативное лечение.
Немедикаментозное лечение.
Иммобилизацию и исключение нагрузки на конечность в течение 1-3 недель; Физиотерапевтические процедуры (криотерапия (низкие температуры));
Лечебная физкультура.
Медикаментозное лечение.
Таблица 1. Лекарственные средства, применяемые при повреждении мениска коленного сустава
Читайте также:


