Хирурги которые делают операции на костях
Экзостоз или косточка на большом пальце ноги, возникающая в области первого плюсне-фалангового сустава, является довольно распространенной проблемой в современном мире. Данная патология представляет собой не только эстетический дефект, но в некоторых случаях снижает качество жизни человека, нарушая функцию сустава и инициируя возникновение болевых ощущений.

В подавляющем большинстве случаев патология не поддается консервативным методам коррекции и нуждается в хирургическом вмешательстве.
Косточка на ноге большого пальца
Сустав от чрезмерных нагрузок искривляется и отклоняется в сторону, что приводит, в свою очередь, к деформации костей и потере стопой возможности полноценно выполнять свои функции.

Лечение косточки без операции
Консервативное лечение имеет место при деформации первого плюсне – фалангового сустава первой степени (угол отклонения большого пальца менее 25).
Пациентам рекомендуют:
- снизить вес для уменьшения статической нагрузки на нижние конечности;
- лечебную физкультуру (специальные упражнения на заднюю группу мышц голеней и мышцы и связки стопы);
- ношение ортопедической обуви для исключения статической нагрузки на суставы;
- использование вкладышей между первым и вторым пальцами для исключения дальнейшего отклонения первого пальца.
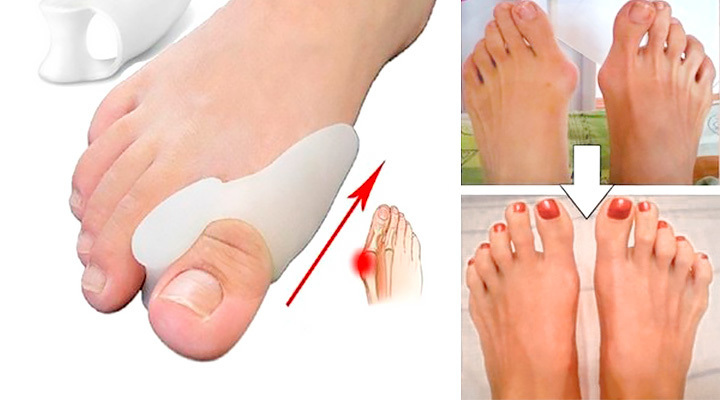
Далеко не всегда удается вылечить выльгусную деформацию послностью. В случае неэффективности консервативных методов лечения следует склониться в сторону оперативного вмешательства. Исправление и выпрямление стопы полностью возможно только с помощью хирургического вмешательства.
Показания к проведению операции
Операция показана, если присутствуют данные признаки:
- выраженный болевой синдром (возникает не только при движении,но даже в состоянии покоя);
- угол отклонения большого пальца 35 0 и более;
- нарушение функции сустава (трудности при ходьбе);
- развитие воспалительного процесса (определяется зона гиперемии и отека кожи в области проекции сустава);
- имеется стадия деформации соседних пальцев стопы (молоткообразная второго пальца стопы).

Противопоказания
Существует и ряд противопоказаний к оперативному лечению, как правило связанных с наследственными или тяжелыми приобретенными заболеваниями:
- наличие сахарного диабета;
- нарушения жирового обмена 3 степени;
- коагулопатии, тромбофилии (наследственные и приобретенные);
- тяжелая соматическая патология;
- тромбофлебит;
- трофические изменения в области проекции сустава, нарушение иннервации и кровоснабжения стопы.
Как подготовиться к операции?
Перед оперативным вмешательством пациенту предстоит следующий спектр обследования:
- общеклинический минимум (наличие общего анализа крови, мочи, биохимия крови, кровь на RW,ВИЧ, вирусные гепатиты, определение группы крови и резус-фактора);
- флюорография;
- ЭКГ;
- рентгенография стоп в двух проекциях (для уточнения степени тяжести заболевания и определения дополнительных деформаций);
- МРТ, КТ (в качестве дополнительных методов обследования в случае неинформативности вышеописанных).

Оперативные вмешательства при данной патологии разделяются на малоинвазивные (не требующие иссечения большого объема тканей) и реконструктивные (достаточные по объему и более травматичные методики).
Данные методики имеют ряд преимуществ по сравнению с традиционными. Период заживления сокращается, риск осложнений после операции также уменьшается.
Специальный лазер позволяет удалить экзостоз тонкими слоями, сохраняя подвижность сустава без предварительного рассечения кожи и мягких тканей. В отличие от традиционных методик лазерный способ удаления куда менее травматичен и не требует длительной реабилитации.
Данная методика используется при небольших деформациях первого пальца стопы и отсутствии других осложнений.
Перкутанная остеотомия – одна из новых методик, недавно применяемая в хирургии стопы (около 10 последних лет).
К достоинствам данного метода можно отнести малую травматичность, отличный косметический эффект (послеоперационные рубцы маловыраженны), практически отсутствует болевой синдром и значительно короче период восстановления.
Методом обезболивания является эпидуральная анестезия, куда реже проводят обезболивание раствором лидокаина.
Операция проводится таким образом:
- Предварительно совершается прокол кожи и иссекаются послойно мягкие ткани.
- Используя специальный бур, хирург создаёт отверстие в кости плюсны стопы диаметром 3 мм, далее в отверстие вводится спица.
- С противоположной стороны устанавливается спица с винтом размером 2 мм.
- В результате их сочетанного воздействия меняется положение кости вдоль оси.
В восстановительном периоде рекомендуется ношение повязки в течение двух дней. Рентген-контроль необходим после удаления спиц.
Данные методики также применяются в случаях, когда имеются показания для их применения.
Резекция экостоза производится так:
- Операция производится под инфильтрационной анестезией раствором новокаина после предварительной обработки кожи в месте инъекции йодопироном.
- Производится размер длиной 4-5 см с рассечением кожи и мягких тканей до костной.
- Костная деформация разбивается специальным инструментом — долотом, поверхности полируются.
- Ткани затем послойно восстанавливаются.
- Между первым и вторым пальцами стопы в конце фиксируется жёсткий валик.
- Стопа фиксируется шиной в определённом положении.
Остеотомия первой кости плюсны (по Хохману)
Операция по Хохману проходит так:
- Под инфильтрационной анестезией новокаином хирург делает разрез в области проекции сустава, затем убирает суставную сумку в области костного выроста.
- Далее надсекает сухожилие, закрепляющееся к первой фаланге.
- В плюсневой кости с помощью долота резецируется клиновидный участок, что позволяет выравнивать ось сустава.
- После этого участки кости плотно закрепляются между собой пластинкой для лучшей фиксации кости вдоль оси.
- Ткани послойно восстанавливаются, стопа фиксируется гипсовой повязкой (приблизительно на 3 недели).
- Под обезболиванием раствором лидокаина осуществляется разрез кожи с подошвенной стороны стопы.
- Затем отделяется приводящая мышца первого пальца, которая прикрепляется своим сухожилием к фаланге первого пальца.
- Её надсекают, укорачивают и подшивают к первой кости плюсны (под действием натяжения деформированный сустав впоследствии выпрямляется).
- Ткани послойно восстанавливаются, стопа фиксируется гипсовой лонгетой в течение 3 недель.

Данная методика является модификацией остеотомии. Также производится иссечение клиновидного участка первой кости плюсны, затем полость замещается аутотрансплантатом (субстратом служит сухожилие).
Производится фиксация кости двумя спицами, которые впоследствии удаляются, также производится укорочение одного из сухожилий, которое зафиксирует кость вдоль оси. Стопа в таком положении находится в течение месяца.

Смысл методики заключается в замене пораженного сустава имплантатом, что способствует в дальнейшем полному восстановлению функции сустава, устранению болевого синдрома.
При симптоматической коррекции хирург удаляет часть костного выступа, возвращая палец в физиологическое положение. После данной операции человек быстро реабилитируется, однако не исключены рецидивы.
При радикальных операциях производится коррекция всей проблемной зоны стопы, а не конкретно кости или сустава. По ходу операции к первой плюсневой кости подшивается сухожилие приводящей мышцы большого пальца. Таким образом, мышца не удерживает палец в отклоненном положении, угол между костями меняется в меньшую сторону, а свод принимает постепенно свою прежнюю форму.

Рецидивы при таком вмешательстве сводятся к минимуму, но период реабилитации длительный и болезненный.
Восстановление и реабилитация
Объем и длительность реабилитационных мероприятий напрямую зависит от разновидности хирургических вмешательств. При вмешательствах исключительно на костях плюсны необходима фиксация сустава сроком до 4 недель (миниинвазивные методы являются исключением), если операция захватывает смежные пространства – иммобилизация до 12 недель.
Заживать кости и суставы будут в среднем 1-2 месяца. Ношение специальных фиксирующих средств и соблюдение рекомендаций врача поможет ускорить этот процесс.
Общие рекомендации для послеоперационного периода, чтобы избавиться от риска осложнений:

Осложнения после вмешательства
К сожалению, в процессе оперативного вмешательства не всегда удается избежать технических погрешностей, что приводит к некоторым типичным осложнениям в раннем послеоперационном периоде.
К ним относятся такие последствия:
- вторичное инфицирование — возникает при нарушениях правил асептики и антисептики, наличии у больного сопутствующей патологии, очагов хронической инфекции (сцельюпрофилактикиназначаетсякурсантибиотиков, противовоспалительная терапия);
- рецидив (при неправильно выбранном методе лечения в конкретной клинической ситуации, при несвоевременной реабилитации);
- болевой синдром при двигательной активности (сустав может болеть из-за некорректного положения винта);
- контрактура плюсне-фалангового сустава (значительное ограничение подвижности) – при несвоевременной реабилитации, некорректном выполнении физических упражнений в восстановительном периоде или же их отсутствия (необходимо делать легкие физические упражнения с 4-5 дня во избежание подобного осложнения);
- нарушение кожной и тактильной чувствительности (может быть вариантом нормы, так как во время операции пересекаются некоторые поверхностные веточки чувствительных нервов, полное восстановление происходит около девяти месяцев) – необходим своевременный курс ЛФК, физиолечение, прием нейропротекторов.
Боль, онемение и отеки после оперативного лечения
Болевой синдром, отечность и легкое онемение в пальцах нижних конечностей могут проявиться в течение нескольких дней после операции, как ответ на травматизацию тканей. Данное состояние является вариантом нормы, по прошествии времени нога постепенно станет меньше неметь и опухать.
Снять боль и отеки помогут следующие процедуры:
- В первую неделю необходима симптоматическая терапия данных состояний: Кеторолак 3% 2,0 в/м или Трамадол 2% 2,0 в/м при болях первые 2 суток.
- В качестве противовоспалительной терапии – Найз 100 мг 2 р/д внутрь, местно – гель Диклофенак 5% 2 р/д.
- Физиолечение (амплипульстерапия, лазеротерапия, УВЧ-терапия, лечебный массаж).
- Необходимо разрабатывать ногу, делать легкие физические упражнения сразу после операции (шевеление пальцами, сгибание и разгибание в суставах, поочередное поднимание ног).
Иногда чувство онемения после оперативного лечения можно расценивать как нарушение кожной чувствительности, связанной с техническими погрешностями во время операции, тогда необходимо более тщательное наблюдение за пациентом, так как его восстановительный период потребует большее количество времени и лечебных мероприятий.
Как сделать операцию бесплатно?
Оперативное лечение по показаниям реализуется бесплатно по квоте. Направление в лечебное учреждение, имеющее лицензию на данный вид деятельности, дает врач-травматолог поликлиники по месту жительства больного.
Чтобы сделать операцию, пациенту необходимо будет пройти ряд медицинских исследований, по результатам которых доктор принимает решение о направлении документов больного на рассмотрение комиссией органа управления здравоохранения субъекта РФ.

Перечень документов в больницу должен включать:
- результаты проведённого лечения;
- согласие пациента;
- копию паспортных данных;
- СНИЛС;
- копию полиса ОМС и ИНН.
После принятия решения в пользу больного комиссия направит всю необходимую документацию в профильное лечебное учреждение и соответствующие специалисты по данному профилю уже назначат окончательную дату операции.
Где делают операции по коррекции косточки лазером в Москве и Санкт-Петербурге?
Платное медицинское обслуживание предлагают следующие клиники:
Средняя стоимость операции в Москве и регионах России
В стоимость лечения входит обезболивание, перевязки, консультации врачей и непосредственно само вмешательство.
| Вид хирургической коррекции стопы | Средняя стоимость в г. Москва (руб.) | Средняя стоимость в регионах России (руб.) |
| Вальгусная деформация 1 пальца стопы 1 степени сложности | 28 000 | 20 000 |
| Вальгусная деформация 1 пальца стопы 2 степени сложности | 48 000 | 25 000 |
| Вальгусная деформация 1 пальца стопы 3 степени сложности | 56 000 | 30 000 |
| Устранение молоткообразной деформации 2 пальца стопы | 25 000 | 20 000 |
Отзывы пациентов об операции на косточке



Плюсы и минусы операции
В целом, исходя из отзывов пациентов, можно смело заверить, что операция по коррекции Hallus Valgus является отличным способом нивелирования косметического дефекта стопы и позволяет пациентам значительно улучшить качество жизни (устранить болевой синдром, получить возможность свободно передвигаться).
Отрицательными моментами после оперативного вмешательства являются:
- длительный восстановительный период;
- болевые ощущения и отек после операции;
- потеря трудоспособности на 1-2 месяца.
Принимать решение об операции необходимо исходя из рекомендаций лечащего врача, для уверенности можно проконсультироваться с несколькими специалистами.
В литературе можно найти описание более чем 400 методик оперативного лечения халлюс-вальгуса. В прошлом ортопеды боролись с вальгусной деформацией путем хирургического удаления суставных головок, что приводило к серьезному нарушению функций стопы. Поэтому сегодня врачи предпочитают делать менее травматичные операции.
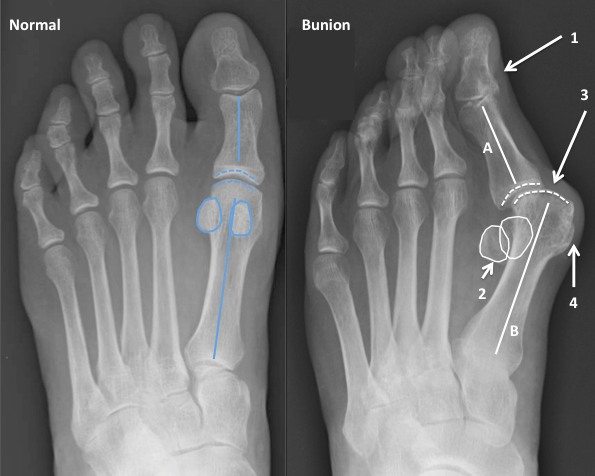
Что такое вальгусная деформация? Вначале Hallux Valgus вызывает искривление только большого пальца стопы. В результате у человека увеличивается нагрузка на головки 2-4 плюсневых костей, что ведет к молоткообразной деформации II-V пальцев. Своевременное хирургическое лечение помогает избежать этого неприятного явления.
Виды операций на стопе
Операции, которые делают при вальгусной деформации, можно условно разделить на малоинвазивные и реконструктивные. Первые менее травматичны, однако эффективны только при экзостозах и начальной деформации. Малоинвазивные хирургические вмешательства выполняют через два-три прокола размером 3-4 мм.
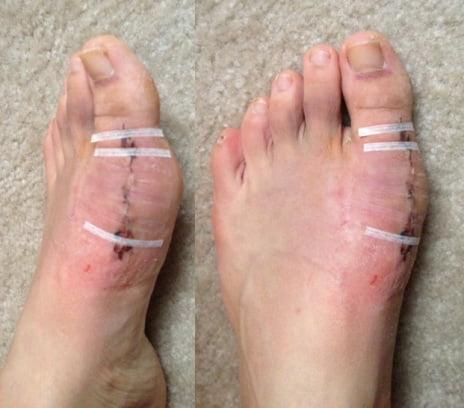
Шрам после вмешательства.
Реконструктивные вмешательства помогают справиться с выраженной вальгусной деформацией, сопровождающейся изменением положения костей стопы. Такие операции более инвазивны и сопряжены с большей травматизацией. Их выполняют через разрез длиной 2-4 см на медиальной поверхности стопы. В ходе хирургического вмешательства врач восстанавливает нормальной положение костей плюсны и фиксирует I плюсне-клиновидный сустав в правильной позиции.
Таблица 1. Виды операций.
| Особенности проведения | Показания | |
| На мягких тканях | Во время операции врач работает только с мышцами, сухожилиями и суставной сумкой. | Hallux Valgus I степени без деформации головки плюсневой кости. |
| На костях | Суть таких хирургических вмешательств заключается в подпиливании костей и/или выполнении остеотомии. | Вальгусная деформация II-III степени. |
| Комбинированные | Подразумевают одновременное удаление костных наростов и пластику связок. | Выраженный Hallux Valgus с нарушением функций стопы. |
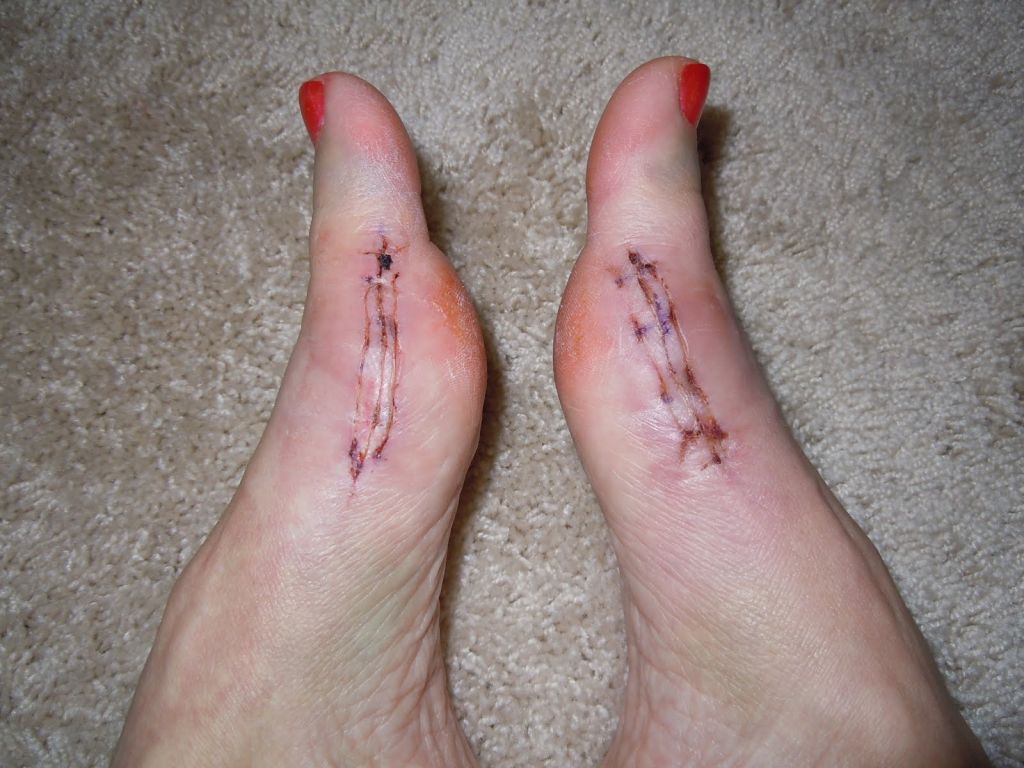
Во время малоинвазивных операций хирург использует микроинструменты, позволяющие выполнять сложные манипуляции со связками и суставной капсулой. При необходимости он подпиливает кости с помощью микрофрез, которые отдаленно напоминают стоматологический инструментарий.
Название хирургических техник
На начальных стадиях болезни врачи стараются делать малоинвазивные операции. После них пациент быстро восстанавливается и уже через 3-4 недели возвращается к привычному образу жизни. При запущенной вальгусной деформации возникает необходимость в более сложных хирургических вмешательствах.
Давайте посмотрим, какие из них чаще всего используют в современной ортопедии.
Наиболее популярна среди всех хирургических вмешательств на мягких тканях стопы. Ее суть заключается в перемещении сухожилия m. adductor halluces на головку I плюсневой кости. Это позволяет сблизить между собой кости плюсны и восстановить нормальный мышечно-сухожильный баланс стопы.
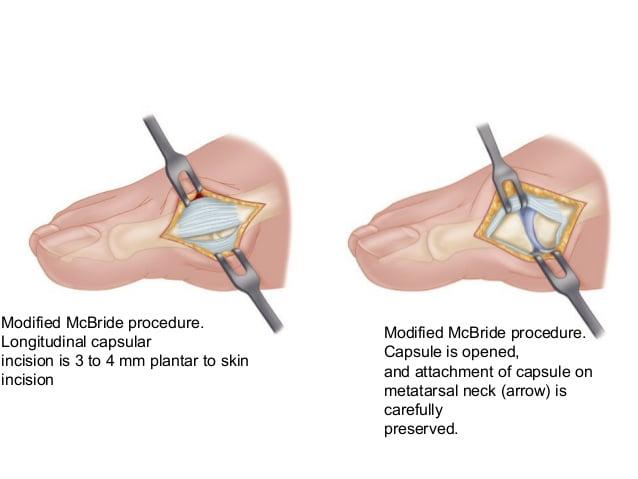
К сожалению, отводящая мышца первого пальца неспособна противодействовать постоянной нагрузке. Именно поэтому частота рецидивов после операции McBride довольно высока. Если человек не устраняет действие провоцирующих факторов – у него вскоре снова развивается Hallux Valgus. Избежать этого помогает ношение ортопедической обуви, отказ от каблуков и тяжелой физической работы.
При ярко выраженных деформациях операцию McBride дополняют остеотомией I плюсневой кости SCARF.
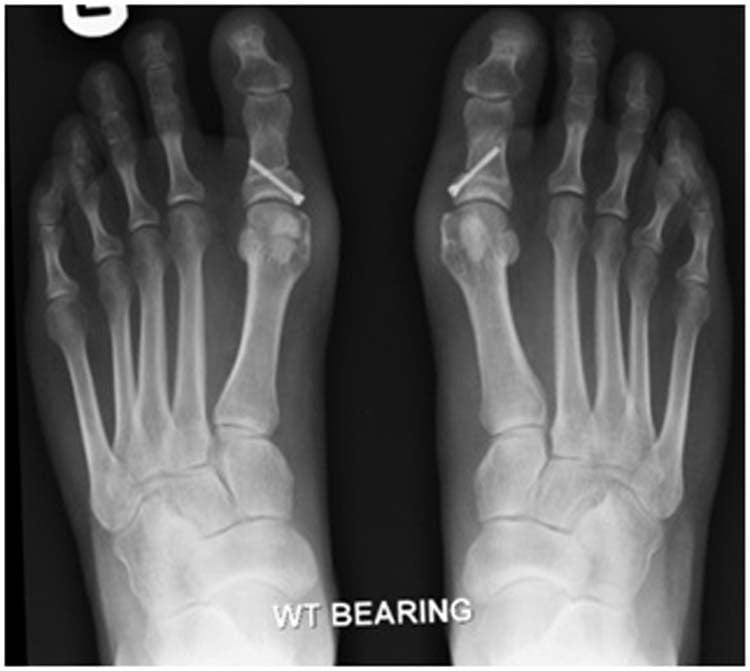
Относится к миниинвазивным операциям. Во время хирургического вмешательства больным выполняют поперечную остеотомию через кожный разрез длиной 1 см. После этого дистальный костный фрагмент смещают в латеральном направлении и фиксируют с помощью специальной спицы.
В ходе операции хирург выполняет V-образую остеотомию. Он перепиливает первую плюсневую кость в области головки, а костные фрагменты соединяет с помощью специальных титановых винтов. Поскольку фиксация очень прочная, в послеоперационном периоде пациент не нуждается в гипсовой иммобилизации.
Отметим, что Chevron-остеотомия эффективна только при незначительной деформации первого пальца стопы. В наше время в ортопедии ее используют все реже. Вместо нее большинство врачей делает Scarf-остеотомию.
Z-образная остеотомия Scarf – это золотой стандарт лечения вальгусной деформации. Она позволяет установить головку плюсневой кости под нужным углом. В ходе хирургического вмешательства врачи также убирают деформацию суставной капсулы и меняют направление некоторых сухожилий.
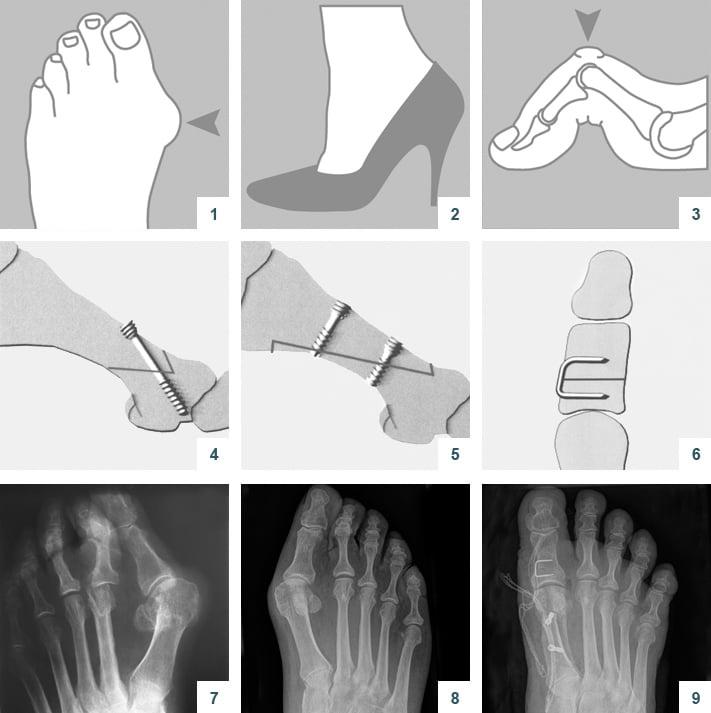
Когда операции Scarf недостаточно – хирурги делают проксимальную клиновидную остеотомию или артродез.
Важно! У большинства пациентов с вальгусной деформацией врачи выявляют костную мозоль (экзостоз). Нарост локализуется на медиальной поверхности головки I плюсневой кости. Как правило, его удаляют во время всех операций, в том числе и малоинвазивных.
Не путайте спиливание костного нароста с остеотомией. Это две совершенно разные манипуляции. Цель первой – убрать косметический дефект, второй – восстановить нормальное функциональное состояние стопы. Помните, что удаление костной мозоли (операция Шеде) не в состоянии излечить вас от Hallux Valgus.
Артродез при вальгусной деформации
Артродезирование – это полное обездвиживание плюсне-клиновидного сустава путем соединения формирующих его костей. Операцию делают лицам с поперечно-распластанной деформацией и Hallux Valgus с гипермобильностью I плюсне-клиновидного сустава.
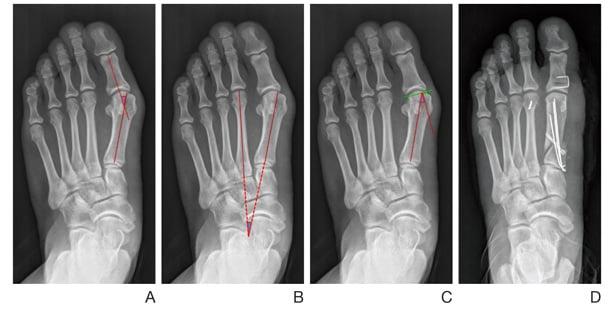
Тест для выявления патологической подвижности:
- пальцами одной руки удерживайте II-V плюсневые кости;
- второй рукой возьмите I плюсневую кость и попробуйте смещать ее в тыльно-подошвенном направлении;
- посмотрите, насколько сильно вам удалось сдвинуть ее с места;
- смещение кости более чем на один сагиттальный размер большого пальца указывает на наличие гипермобильности.
Артродез – это наиболее травматичная операция, подразумевающая полное удаление плюсне-клиновидного сустава. Ее делают только в крайнем случае, когда другие методы оказываются неэффективными.
Операция молоткообразной деформация пальцев ног
Как известно, на поздних стадиях Hallux Valgus сочетается с молоткообразной деформацией II-V пальцев. Она выглядит непривлекательно и негативно сказывается на функциях стопы. Для ее исправления используют целый ряд хирургических вмешательств.

К ним относятся:
- Закрытая редрессация. Суть методики заключается в насильственном исправлении дефекта нехирургическим путем. К сожалению, редрессация дает незначительный эффект, а после нее нередко возникают рецидивы.
- Тенотомия или транспозиция сухожилий. Операции выполняют на связках стопы. Их умелое пересечение или перемещение позволяет исправить молотообразную деформацию пальцев.
- Резекция костей. Во время хирургического вмешательства врачи иссекают основание средней или головку основной фаланги. Это позволяет избавиться от избыточной костной массы и устранить деформацию.
- Остеотомии Вейля или Уилсона. Напоминают операции Scarf и Chevron, однако выполняются на II-V плюсневых костях. Хирурги рассекают их, после чего фиксируют костные фрагменты титановыми винтами.
В лечении молоткообразной деформации наиболее эффективна остеотомия. Именно ее выполняют в самых тяжелых и запущенных случаях.
Восстановительный период
Вставать с постели пациентам разрешают уже на следующий день после операции. Первое время ходить им разрешают только в туфлях Барука.
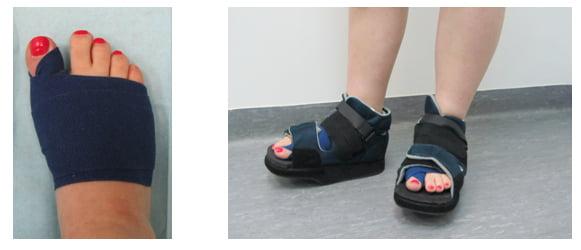
В первые дни после хирургического вмешательства больные находятся под наблюдением лечащего врача. Из стационара их выписывают на 2-3 сутки. Если во время операции человеку накладывали нерассасывающиеся швы – их снимают на 10-14 день.
Что касается обуви, пациентам требуется как минимум 3 месяца носить ортопедические стельки. Надевать каблуки можно лишь спустя полгода после хирургического вмешательства. При этом их высота не должна превышать 6 см.
Цена операции на стопе
Стоимость хирургического лечения зависит от степени деформации, вида и сложности операции, уровня медицинского учреждения и квалификации работающих там специалистов. Удаление экзостоза в Москве стоит от 40 000 до 50 000 рублей. Цены на реконструктивные операции начинаются с 70 000 рублей. Отметим, что в стоимость не входит предоперационное обследование, консультации специалистов, расходные материалы и реабилитация.
Если вы хотите прооперироваться за границей – обратите внимание на Чехию. Лечение там обойдется вам в евро включая реабилитацию. В Германии и Израиле такая же операция будет стоить гораздо дороже.
Профессия хирурга – одна из важнейших и самых сложных в медицине. Будучи самостоятельной медицинской областью, хирургия занимается лечением острых и хронических заболеваний методом оперативного вмешательства. Врач-хирург – это тот, кто в сфере своей специализации в совершенстве овладел хирургическим способом лечения.
Чтобы стать хирургом, необходимо получить высшее медицинское образование, затем практический опыт, постоянно при этом совершенствуя свои знания.
Хирургия сегодня не стоит на месте. Она непрерывно развивается, движется вперед. В ней, как нигде, быстро и оперативно внедряются инновационные методы и технологии, постоянно осваиваются современные техники оперативного лечения.
Для овладения всем вышеперечисленным хирургу любой специальности необходимо обучаться на протяжении всей своей практической деятельности.
Чтобы стать настоящим хирургом, одного только медицинского образования недостаточно. Для врача этой профессии нужно обязательно быть здоровым физически и психологически.
Проведение операций – это тяжёлый, напряженный физический и эмоциональный труд. А ежедневное соприкосновение с тяжело, порой, неизлечимо больными людьми, требует силы и стойкости психики.
При этом, как любой врач, хирург должен нести в себе такие качества как человечность, сострадательность, способность услышать и понять больного.
Одновременно ему нужны решительность, твердость, уверенность в себе и в своих действиях, хладнокровие, выдержанность.
Врачи хирургической профессии должны уметь общаться с разными, в основном нездоровыми, людьми. Им необходимо быть ответственными, целеустремленными, трудолюбивыми, выносливыми.
Рабочий день хирурга не ограничивается рамками с восьми до пяти. В любое время суток может потребоваться экстренное хирургическое вмешательство.
Поэтому хирург, как правило, не принадлежит себе. Он принадлежит своей профессии, которая требует полной самоотдачи.
В любой области медицины врачи-хирурги собирают анамнез, ставят диагноз, проводят грамотную подготовку больного к операции, оперируют пациента, ведут его с постоперационном периоде, наблюдают во время реабилитации. Помимо этого хирурги описывают каждого больного и проводимые врачебные манипуляции в истории болезни.
От хирургов требуется знание всех тонкостей строения человеческого организма и безукоризненное владение техникой оперирования. Врачу, проводящему операцию, необходимо уметь использовать многочисленные хирургические инструменты и сложную аппаратуру.
Он должен отлично понимать принципы асептики и антисептики, механизм обезболивания, как общего, так и локального. Хирургу требуются знания в сфере законов здравоохранения, навыки физиотерапии и рентгенологии.
Настоящие хирурги это те, которым не страшно доверить свою жизнь. Такие врачи делают каждую операцию руками, умом и сердцем, применяя при этом все накопленные знания и опыт.
В современной медицине существует множество хирургических специальностей.
Чтобы работать в одной из областей, врачу-хирургу необходимо пройти постдипломное обучение по выбранному направлению. Существование узких специализаций в сегодняшней хирургии вполне обоснованно. Разветвление хирургической деятельности происходит в зависимости от характера заболевания и от его степени тяжести.
Хирургические специализации можно подразделить на:
- Плановую хирургию.
- Неотложную хирургию.
Острые стадии болезней лечит неотложная хирургия. Наряду с этим существует специализация хирургов плановой хирургии, которая занимается грыжами, болезнями печени, почек, желчевыводящих путей, эндокринной системой организма.
С другой стороны, хирургические профессии классифицируются как:
- Общие.
- Специализированные.
К примеру, хирург-травматолог относится к общехирургической сфере. А вот хирург, работающий в микрохирургии – к специализированной, поскольку сама микрохирургия является одной из ответвлений кардиохирургии.
Отдельно можно выделить хирургию:
- Гнойную.
- Детскую.
- Пластическую.
- Соединительной ткани.
- Костно-мышечной системы.
- Онкологию.
- Сферу опасной для жизни лекарственной патологии.
- Область заболеваний, связанных с профессиями.
Наряду с обозначенными глобальными направлениями, существует специализация по хирургии более узкой направленности.
Кардиохирург – это специалист, выполняющий операции на сердце, корректирующий различные сердечные патологии.
Он лечит оперативным путем сердечные пороки, как врожденные, так и приобретенные, аномалии крупных сосудов, проявления и осложнения ишемической болезни сердца. Кардиохирурги делают операции по пересадке сердечного органа.
Нейрохирурги занимаются диагностикой и делают операции на головном и спинном мозге человека. Это очень тонкая и ответственная работа, поскольку она затрагивает нервную систему человека.
К нейрохирургу обращаются пациенты, имеющие:
- Позвоночные грыжи.
- Опухоли спинного и головного мозга.
- Эпилепсию.
- Травмированную периферическую, а также центральную нервную систему.
- Патологии развития и инфекционные заболевания нервной системы.
- Нарушения кровообращения головного мозга.
Специалисты микрохирургии выполняют тончайшие операции на основе высоких технологий, в частности, на глазах.
Отдельной специализацией выделены детские хирурги. Детский хирург проводит регулярные осмотры малышей, начиная с рождения детей и до достижения ими 14-летнего возраста, с целью выявления или исключения у них наличия грыж, сколиозов, дисплазий, фимозов, орхитов и других возможных отклонений от нормы.
Хирурги-онкологи лечат оперативным методом раковые новообразования.
Операции на кровеносных сосудах (артериях, венах) делают ангиохирурги. Чтобы предотвратить возможные на фоне болезни сосудов инсульты, инфаркты или гангрены, ангиохирурги занимаются диагностикой и профилактикой сосудистых заболеваний, в частности, атеросклероза.
Абдоминальная хирургия – это область, которая лечит оперативным способом заболевания органов брюшной полости. Специалист в этой области оперирует инфекционные, врожденные и злокачественные болезни печени, почек, селезенки, пищевода, желудка и поджелудочной железы. Он занимается также кишечником, аппендиксом, желчным пузырем.
Торакальный хирург производит диагностику и хирургическое лечение заболеваний всех органов, расположенных в грудной клетке. К ним относятся лёгкие, органы средостения, трахея, плевра, диафрагма. Наиболее распространенной патологией, с которой приходится сталкиваться торакальному хирургу, является рак лёгких.
Хирурги-урологи занимаются лечением оперативным методом болезней мочеполовой сферы как мужчин, так и женщин.
Существует такая узкая специализация как хирурги-нефрологи, которые занимаются исключительно болезнями почек.
Узкой хирургической специализацией является и андрология. В этой области медицины хирурги оперируют заболевания мужских половых органов.
В гинекологии хирурги оперируют инфекционные заболевания, врожденные или приобретенные патологии женских половых органов. Также хирург-гинеколог оперирует онкологические женские болезни.
Хирург-колопроктолог лечит методом операций болезни заднего прохода, прямой кишки, промежностей, ободочной кишки. К основным патологиям относятся раковые опухоли, кисты, полипы, кондиломы, острые и хронические воспаления.
Болезни желез внутренней секреции, требующие оперативного вмешательства, лечит хирург эндокринной хирургии.
Хирурги-офтальмологи производят исправление зрения хирургическим путем, также лечат различные аномалии и болезни зрительных органов.
Хирурги-ортопеды осуществляют диагностику и лечение опорно-двигательного аппарата. В сфере их компетенции находятся позвоночник, костно-мышечная система, суставы, связки.
Хирурги-травматологи лечат травмы различной этиологии, переломы, ушибы, вывихи, растяжения.
Хирурги-оториноларингологи ставят диагнозы и осуществляют оперативное вмешательство при заболеваниях уха, горла, носа. Эти специалисты выполняют операции на миндалинах, гайморовых, лобных, верхне-челюстных пазухах, бронхах.
Они удаляют инородные тела, оперируют врожденные аномалии, раковые новообразования.
Хирурги-стоматологи занимаются как удалением зубов, так и проводят зубосохраняющие операции. Они оперируют травмы, опухоли, а также инфекционно-воспалительные процессы, затрагивающие ротовую полость, лицевые суставы и челюсти.
В их ведении находятся также заболевания нервных волокон, слюнных желез, приобретенные или имеющиеся врожденные дефекты данной области.
В пластической хирургии работают хирурги челюстно-лицевой и косметологической специализаций. Сфера их деятельности — исправление либо восстановление функции или формы органов и тканей, а также видоизмененных поверхностей тела пациента.
К этим специалистам обращаются с травматическими и воспалительными заболеваниями лица, шеи, ротовой полости, с ожогами, переломами.
Специалисты косметологической сферы – пластические хирурги – восстанавливают утраченную красоту лица и иных частей тела пациента или создают её заново.
Профессия хирурга крайне важна и востребована в наше время. Призвание хирургов заключается в непосредственном спасении человеческих жизней.
Как отдельная ветвь, представлена ветеринарная хирургия. Хирурги-ветеринары оказывают оперативную помощь пострадавшим больным животным.

Читайте также:


