Инфекционный дерматит инфекционная экзема
Экзема — хроническое, рецидивирующее заболевание с островоспалительными симптомами, обусловленными серозным воспалением эпидермиса и дермы. Характерное свойство экзематозных пузырьков – быстро вскрываться, наподобие пузырьков кипящей воды.
Этиология и патогенез. На разных этапах развития учения об экземе главенствующее значение в этиологии и патогенезе заболевания придавали нервной системе, эндокринно-метаболическим нарушениям, инфекционно-аллергическим факторам, генетической отягощенности и иммунной недостаточности. Поскольку решающее значение тех или иных эндогенных и экзогенных влияний остается спорным, а чаще они выступают в сложных взаимоотношениях, принято считать экзему полиэтиологическим заболеванием. Установлено, что у больных экземой выражена дисгаммаглобулинемия (избыток IgG, IgE и дефицит IgM), уменьшено число функционально активных Т-лимфоцитов, снижено общее число Т-клеток, изменено соотношение хелперных и супрессорных субпопуляций, в связи с чем количество В-лимфоцитов увеличено. Вместе с тем длительное время существует понимание экземы как нейрогенного заболевания. Наиболее убедительным фактором, свидетельствующим о роли нервной системы в патогенезе экземы, является возможность ее возникновения вследствие повреждения периферических нервов.
Различают истинную, себорейную, дисгидротическую, микробную, профессиональную и тилотическую (роговую, мозолевидную) разновидности экземы.
Клиника. Микробная экзема развивается на месте хронических очагов пиодермии: вокруг инфицированных ран, трофических язв, свищей, ссадин, царапин. Образуются островоспалительные, резко отграниченные, крупные и крупнофестончатые очаги с хорошо оформленным отторгающимся роговым слоем по периферии, представляющим собой остатки стрептококковых фликтен. Помимо серопапул и папуловезикул, мокнущих эрозий, на поверхности очагов образуется массивное наслоение гнойных корок. Расположение элементов сплошное, без прослоек здоровой кожи. Очаги склонны к периферическому росту. Вокруг них на внешне здоровой коже часто видны отсевы — отдельные мелкие пустулы, сухие шелушащиеся очаги типа pityriasis simplex. Количество и распространенность отсевов варьируют в широких пределах. Процесс сопровождаются зудом. Развившийся очаг микробной экземы вначале бывает асимметричным и часто располагается в области нижних конечностей.
Разновидности микробной экземы: монетовидная, паратравматическая (околораневая), варикозная.
Нерациональное лечение микробной экземы или травматизация ее очагов сопровождается возникновением вторичных аллергических высыпаний — микробидов или аллергидов. Они полиморфны, так как их эффлоресценции могут быть представлены отечно-эритематозными пятнами, серопапулами, везикулами, пустулами. В период прогрессирующего течения вторичные высыпания сливаются, диссеминируются с формированием значительного количества мокнущих эрозивных участков. В таких случаях происходит трансформация микробной экземы в истинную.
Лечение. Общее и наружное лечение назначаются индивидуально с учетом эндогенных и экзогенных факторов, лежащих в основе развития болезни. Методы неспецифической патогенетической терапии разнообразны. Это прежде всего антигистаминные препараты — диазолин, супрастин, фенкарол, димебон, дипразин (пипольфен), тавегил, перитол, задитен, бикарфен, кларитин, в комплексе с кальция глюконатом, кальция пантотенатом. При выраженном отечном синдроме применяют мочегонные средства. Эффективными средствами дегидратационного и детоксикационного действия является гемодез, обладающий к тому же противовоспалительным и гипосенсибилизирующйм влиянием. С целью иммуномодулирующего действия рекомендуется назначать метилурацил, тактивин, тимолин, натрия нуклеинат, пирогенэл или продигиозан, спленин, диуцифон.
Для лечения микробной экземы, а также при осложнении импетигинизацией истинной или себорейной экземы используют антибактериальные антибиотики и сульфаниламидные препараты. Показан диуцифон по 4 мл 5% раствора внутримышечно через день, 12 инъекций. В случае упорного, тяжелого течения экземы с тенденцией к переходу в эритродермию можно применить в течение 2—3 нед. преднизолон.
При микробных экземах целесообразно на короткий период применять повязки со стафилококковым бактериофагом. После снятия явлений острого воспаления, устранения чешуек и корок применяют пасты и мази. Пасты не наносят на участки мокнутия, волосистую часть головы и другие поверхности кожи с волосяным покровом. Наиболее часто используют при экземе следующие пасты—5% борно-нафталановую, 3% ихтиоловую, 5—10% нафталановую, 2—5% висмут-ихтиоловую, 5—10% дегтярно-нафталановую, 2—5—10% АСД-ихтиол-нафталановую с добавлением 2—5% анестезин, при подострой и особенно хронической экземе применяют мази. Мазь, размягчая чешуйки, корки, облегчает удаление их вместе с имеющимися в них микроорганизмами.
При микробной экземе или явлениях импетигинизации используют глюкокортикоидные мази с антибиотиками или дезинфицирующими веществами, синалар N, лоринден С, оксикорт, гиоксизон, синафлай, тридерм, кутивейт и др.
При хронических формах экземы в период стихания воспалительных явлений используют СФТ (субэритемные, а затем эритемные дозы ежедневно, на курс 15—20 сеансов). Рекомендуются также фонофорез мазей, оксигенотерапия.
Прогноз. Благоприятный как для жизни, так и для реабилитации в процессе выздоровления, особенно при правильно используемых профилактических мероприятиях. Рецидивы заболевания возможны при всех формах экземы. Прогноз значительно хуже, если экзема развивается у маленьких пастозных и астенизированных детей, у пожилых лиц и людей, организм которых ослаблен инфекцией или интоксикацией.
Не нашли то, что искали? Воспользуйтесь поиском:
Причины возникновения дерматита могут быть самыми различными. Попадание в организм бактерий, вирусов и различных инфекций часто приводит к тому, что человек сталкивается с заболеванием, особенностью которого является объединение всевозможных разновидностей кожных болезней.
Что такое дерматит?
Дерматит, как мы уже говорили, представляет собой разновидность заболеваний кожи. Как правило, они сопровождаются высыпанием, зудом, дискомфортным ощущением на коже. Проявление данной патологии выражается местными или системными образованиями. Дерматит лечится на основании симптоматики, которая сигнализирует о присутствующем виде заболевания.
Основные формы дерматита
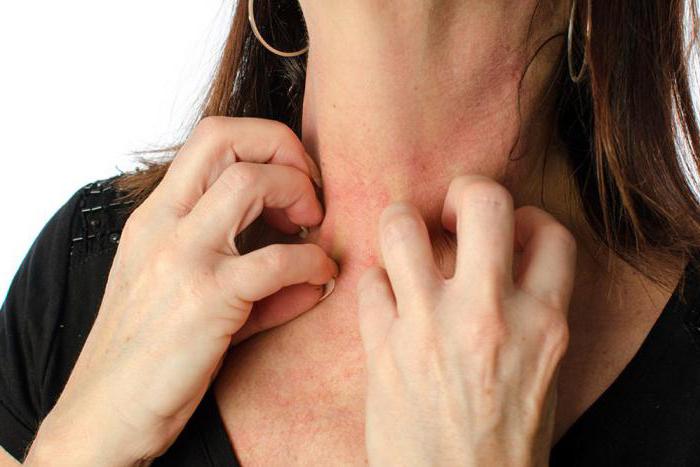
Описываемый недуг – ответная реакция организма на всевозможные раздражители. Заболевание проявляется в хронической и острой форме.
Хроническая форма дерматита представляет собой уже повторяющийся процесс заболевания, который проявляется в результате отсутствия терапии или в условиях неправильного и неэффективного лечебного курса. Проявление данного вида патологии, как правило, обусловливается появлением небольшой сыпи на коже. Отмечается, что в условиях хронического дерматита отсутствует воспалительный процесс. Прогнозирование исхода заболевания проходит путем диагностирования и тщательного обследования.
Острый дерматит характеризуется локальными проявлениями, в качестве которых выступает:
- появление внезапного зуда на коже;
- наличие невысокой температуры (температура в этом случае составляет 37-37,5 градусов);
- возникновение легкой формы насморка.
Признаки, характеризующие острый дерматит, могут сигнализировать об аллергической или атопической форме заболевания. Если присутствует выступание локальной сыпи, то этого говорит об инфекционном дерматите.
Как выглядит инфекционная форма заболевания
Инфекционный дерматит представляет собой поражение кожи, возникающее на основе активизации бактерий и грибков. Вредоносные бактерии проникают в клетки кожного покрова преимущественно вследствие недолеченной болезни кожи. Отмечается, что названное заболевание является самым распространенным среди взрослых и детей.
Основные разновидности заболевания
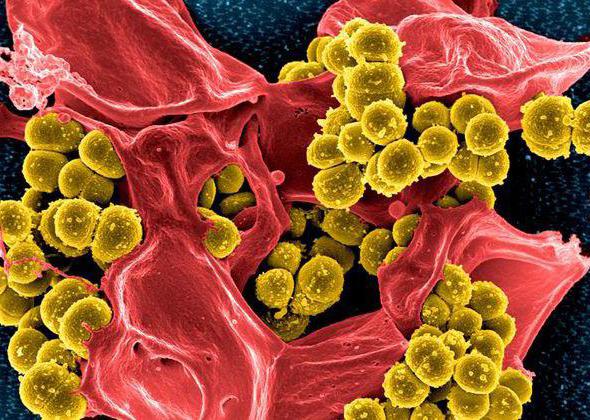
Инфекционная экзема, как правило, возникает на фоне активизации вредоносных микроорганизмов. В зависимости от возбудителя различают следующие разновидности инфекционного дерматита:
- Вирусный дерматит – возникает, в основном, на фоне такой патологии как гипертрофическая реакция у взрослых, а у детей он, как правило, развивается на фоне кори, краснухи и ветряной оспы.
- Бактериальный дерматит – возникает на фоне размножения болезнетворных микроорганизмов. Обычно он развивается в качестве вторичной инфекции, в результате поражения кожного покрова.
- Грибковый дерматит – как правило, выражается в воспалительном процессе, возникающем на коже, который выступает первичной инфекцией и становится причиной развития кожного заболевания.
- Протозойный дерматит – обусловлен проявлением в организме паразитов протозойного характера.
Каждый из видов инфекционного дерматита имеет свои отличительные особенности, которые заключаются в природе возникновения заболевания и локализации распространения сыпи.
Степень заразности и форма передачи
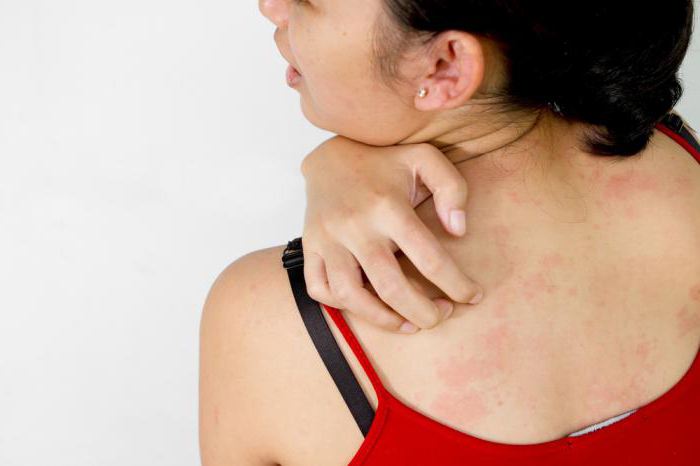
Во время контакта с больным происходит передача общего инфекционного заболевания, в особенности, если оно вызвано вирусом. Кожные проявления при этом не передаются от человека к человеку. Шансы заразиться инфекционным заболеванием сводятся к минимуму, если использовать специальную защитную маску, не употреблять пищу с одной тарелки, не дотрагиваться до больного и не пользоваться общими средствами личной гигиены.
Заражение заболеванием зависит от вида патологии и может происходить следующими способами:
- через поддержание контакта с зараженным человеком (воздушно-капельным путем);
- через кровь;
- при отсутствии поддержания личной гигиены.
Если говорить об опасности инфекционного дерматита, то пагубно воздействует на организм не сам недуг, а наличие инфекции в организме.
Симптомы дерматита и локализация сыпи
Как уже говорилось, симптоматика заболевания напрямую зависит от возбудителя. Дерматит инфекционный преимущественно развивается на фоне различных заболеваний:
- активного развития скарлатины;
- протекающего заболевания чесоткой;
- ветряной оспы;
- краснухи;
- кори;
- заражения стафилококковой инфекцией;
- стрептококковой инфекции;
- рожистого воспаления кожи;
- протекания в организме сифилиса.
Стоит отметить, что локализация сыпи обычно приходится на подмышечную и паховую области.
В каких частях тела происходит распространение сыпи?
Сыпь на коже распространяется довольно быстро и переносится на участки в области живота, спины, лица, бедер, рук и ног. После прекращения или снижения воспалительного процесса в области поражения сыпью начинается процесс шелушения.
Симптоматика на фоне протекания чесотки в организме, имеет следующий вид:
- На коже появляется множество пузырьков.
- Они имеют узелковый характер.
- Выявленные при осмотре области поражения приходятся на области стоп, рук и область живота.

А инфекционный дерматит, симптомы которого свидетельствуют о возникновении краснухи, выражается в появлении сыпи в области шеи и лица, сопровождающейся высокой температурой и увеличением лимфоузлов.
Причины возникновения заболевания
Причинами возникновения заболевания, как правило, являются возбудители стафилококковой и стрептококковой группы, а также грибковый возбудитель и патогенные микроорганизмы. Причиной могут служить, к примеру, такие перенесенные заболевания острого характера как оспа, краснуха и корь.
В медицине были выявлены факторы, влияющие на возникновение инфекционного дерматита. Самыми распространенными из них принято считать:
- проявление иммунодефицита;
- заболевания желудочно-кишечного тракта, преимущественно хронического характера;
- заболевания печени;
- возрастной фактор;
- нарушение правил личной гигиены;
- длительное применение лекарственных препаратов.
Методика лечения
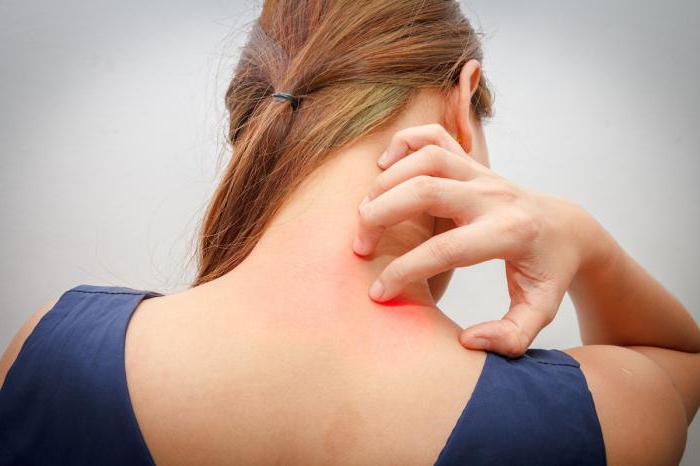
При обнаружении инфекционного заболевания не рекомендуется предпринимать самостоятельных действий. Проходить лечение инфекционного дерматита должно строго под наблюдением врача. Процесс представляет собой методы традиционной терапии и применение народных методов лечения.
Средства, применяемые при лечении традиционными методами, основывается на результатах комплексного обследования, которое предусматривает как наружный, так и внутренний осмотр. Врач, как правило, назначает следующие лекарственные препараты:
- противогрибковые;
- противовирусные, способные уничтожать патогенные микроорганизмы;
- антибактериальные.
Лечебный процесс направлен на избавление от симптомов и причин заболевания. После успешно проведенного курса врач обычно назначает семидневный курс профилактических мер. Это делается для того, чтобы избежать рецидива.
При лечении инфекционного дерматита у детей часто используют специально подготовленные ванны. Подобные процедуры включают в себя применение смеси воды, соды и крахмала. Можно сделать и ванну из отвара с отрубями, чтобы устранить зуд, сопутствующий инфекционному дерматиту.
Протекание недуга у детей, может сопровождаться высокой температурой тела, поэтому в таких случаях рекомендуется воспользоваться жаропонижающими средствами. Особенно тяжело переносимый дерматит происходит на фоне заболевания оспой.

Инфекционный дерматит встречается не только у взрослых людей. Наиболее острое протекание болезни наблюдается у детей, так как вызывает, как правило, множество осложнений. Ни в коем случае нельзя предпринимать самостоятельные действия по лечению дерматита, чтобы избежать возможных проблем в будущем. При малейшем подозрении на возникновение инфекционного заболевания следует немедленно обратиться к специалисту.

Инфекционный дерматит – заболевание воспалительного характера, поражающее кожу. Спровоцировать развитие болезни способны разнообразные факторы: химические вещества, травмы, переохлаждение и перегревание организма, инфекции.
Если развитие дерматита вызывают различные патогенные микроорганизмы, то его называют инфекционным. Он составляет четвертую часть от общего числа всех дерматитов.
Инфекционный (вирусный) дерматит на фото 6 штук с описанием
Микробы, как возбудитель инфекционного дерматита
Микробы могут располагаться непосредственно на коже либо проникать внутрь организма, выделяя вещества, оказывающие токсические действие на кожу. Патология способна развиваться самостоятельно, но чаще сопровождает разнообразные инфекционные недуги: корь, иерсиниоз, рожу, краснуху, ветряную оспу, стафилодермию, скарлатину, импетиго, псевдотуберкулез, сифилис.
Даже при очень близком контакте с больным невозможно заразиться инфицированным дерматитом. Но возможно заражение основными болезнями, которое может происходить разными путями. Сам дерматит неопасен, угрозу для здоровья, а иногда и жизни, представляет основная инфекция, обосновавшаяся в организме.
Больше всего следует опасаться менингококковой инфекции (характеризуется высоким показателем летальности), опоясывающего герпеса и ветряной оспы (способны спровоцировать патологии головного мозга).
При беременности очень серьезный вред организму способны принести энтеровирусная инфекция и краснуха, которые часто причиняют пороки развития у плода, самопроизвольные выкидыши и мертворождение.
Если не обратиться вовремя к врачу, то болезнь может перейти в хроническую форму. К тому же на коже могут остаться участки с усиленной либо недостаточной пигментацией, что существенно портит внешность, особенно при локализации пятен на лице.
Причины инфекционного (вирусного) дерматита
В основном инфицированный дерматит формируется на фоне различных инфекций: поражающих эпителиальную ткань либо передающихся при сексуальной близости. Возбудителями болезни способны стать разнообразные микроскопические организмы: грибки, бактерии, вирусы, простейшие.
Повышается риск возникновения патологических изменений при:
- воздействии на организм повышенных или пониженных температур;
- глубоких травмах кожи и микроскопических трещинах;
- продолжительном приеме цитостатических и глюкокортикостероидных лекарств;
- варикозе;
- иммунодефиците;
- продолжительной интоксикации;
- хронических болезнях пищеварительной системы;
- сбоях в функционировании нервной системы;
- патологиях почек;
- сахарном диабете;
- не поддержании требований гигиены;
- индивидуальной невосприимчивости организма к бактериям, провоцирующим гниение.
Симптомы инфекционного дерматита
Проявления инфекционного дерматита хорошо заметны на фото. Они отличаются особым разнообразием и зависят от основной инфекции. К общим признакам принадлежат пятна, появляющиеся на коже.
Они могут различаться формой и размерами. Иногда кожный покров покрывается пузырьками. При узелковом дерматите высыпания представлены узелками. Кроме сыпи, для инфицированного дерматита характерна высокая температура.
При кори на начальных этапах повышается температура тела, появляются болевые ощущения в горле, человек ощущает общую слабость, быстро устает. Сыпь образуется только на третьи-четвертые сутки. Характерная особенность – кожа под высыпаниями остается чистой и не краснеет.
Сначала сыпь становится заметной за ушами и в области переносицы, а затем поэтапно покрывает остальные части тела. В последнюю очередь высыпания появляются на ногах, стопах и кистях. Через трое суток пятна приобретают буроватый окрас, а затем постепенно пропадают, оставляя после себя коричневые шелушащиеся участки.
Краснуха известна как наиболее опасная инфекция для плода, так как на начальных этапах беременности провоцирует развитее разнообразных, часто несовместимых с жизнью, аномалий.
Если заражение происходит на более поздних сроках, то малыш может выжить, но существует высокая вероятность патологий кровеносной системы. У детей и подростков недуг протекает достаточно легко. Он сопровождается повышением температуры и суставными болями.
При энтеровирусной инфекции обнаруживается лихорадка и общая слабость, пропадает аппетит. Через пару суток появляются окруженные красным ободком пузырьки, внутри которых заметна прозрачная жидкость. Через несколько дней они бесследно пропадают.
Менингококковая инфекция на начальных этапах ничем не отличается от простудных заболеваний: появляется насморк, повышается температура тела, возникает чувство общего недомогания. Через некоторое время тело покрывается экземой, имеющей вид красных, а затем черно-коричневых пятен звездчатой формы.
При ветрянке по всем теле, включая волосистую часть головы и слизистые оболочки, образуются розовые пятна, на месте которых вскоре образуются зудящие пузырьки с прозрачной жидкостью или гноем. Со временем пузырьки лопаются, оставляя после себя корочки.
Опоясывающий лишай по своей симптоматике сходен с ветрянкой. Отличительная особенность – локализация пузырьков по проекции нервов, обычно – между ребрами.
При сыпном тифе экзема появляется на четвертый-пятый день. Высыпания характеризуются четкими границами и располагаются на животе, грудных железах, суставах рук.
Первые признаки скарлатины – высокая температура и общее недомогание. На вторые сутки кожа краснеет и покрывается пятнами, после исчезновения которых некоторое время шелушится. Экзема обнаруживается на естественных сгибах, на щеках, шее, пояснице, в области груди.
Псевдотуберкулез всегда поражает суставы, сопровождается болезненностью в области живота и общей интоксикацией организма. На третьи сутки кожа краснеет и покрывается мелкой сыпью, в основном образующейся над суставами и в нижней части живота. Сходные признаки характерны и для иерсиниоза.
При чесотке на теле заметна сыпь, которая сначала напоминает точки, а затем – гноящиеся прыщи, располагающиеся попарно на животе, между пальцами, на естественных сгибах, на ладошках и ступнях.
Наглядно увидеть вышеперечисленные признаки инфекционного дерматита у детей вы сможете на фото.
При чрезмерном выделении гистамина, синтезирующегося при болезнях аллергического характера, развивается инфекционный дерматит аллергической этиологии. При этом высыпания по окружности краснеют либо локализуются на волдыре, характерном для аллергии, и сопровождаются усиленным зудом. В этом случае диагностика значительно усложняется: дерматологу понадобится помощь инфекциониста.
Виды инфекционного дерматита
Известно несколько видов заболевания (различаются они возбудителями):
- грибковый – обычно патологические изменения развивается под воздействием грибка Candida, но могут встречаться Трихофитон, Грибок Актиномицета, грибок, провоцирующий развитие отрубевидного лишая;
- бактериальный – большинство заболеваний вызывают бактерии стрептококки (рожа, эктима, скарлатина) и стафилококки (фолликулит, псевдофурункулез), стремительно размножающиеся в эпидермисе, но, как ни странно, этот вид дерматита почти не зависит от гигиены тела;
- паразитарный или протозойный – провоцируется чесоточным зуднем – микроскопическим паразитом, вызывающим чесотку, и риккетсиями – специфическими микроорганизмами (сочетают свойства бактерий и вирусов), являющимися возбудителями сыпного тифа;
- вирусный (у детей обычно диагностируется именно эта разновидность болезни) – сопровождает корь, краснуху, ветрянку, энтеровирусную инфекцию.
Лечение инфекционного дерматита
Чтобы правильно диагностировать болезнь, а, значит, подобрать адекватное лечение, врач проводит визуальный осмотр и направляет на лабораторную диагностику: определение антител в крови, бакпосев. Если возникают затруднения, то проводят гистологический анализ биоптата.
При назначении лечения инфекционного дерматита у детей специалист обязательно учитывает причину болезни:
- при заболеваниях бактериального происхождения обязательна антибактериальная терапия;
- при тяжелом протекании ветрянки назначают противовирусные препараты, а высыпания обрабатывают антисептиками;
- при энтеровирусной инфекции необходимы лекарства, содержащие интерферон, и антигистамины, экзему протирают антисептиками;
- при чесотке используют препараты, содержащие серу или бензилбензоат;
- при кори и краснухе основное внимание уделяется дезинтоксикации организма, при необходимости врач назначает противовоспалительные и антигистаминные лекарства.
Также рекомендуется использовать физиотерапию:
- лазеротерапию;
- магнитотерапию;
- озонотерапию;
- ультравысокочастотную терапию;
- ультрафиолетовое облучение.
Лекарственное лечение инфекционного дерматита при желании можно дополнить народными средствами:
- Цветы и траву зверобоя (20 грамм) заваривают кипящей водой (200 миллилитров) и помещают на паровую баню на четверть часа. Остуженный отвар перемешивают со сливочным маслом (100 грамм). Полученной мазью обрабатывают экзему трижды в сутки на протяжении 7-8 дней.
- В воде (3 литра) растворяют соду и крахмал (по 40 грамм). Смесью протирают области высыпания.
- Картофель (он должен быть сырым) натирают и используют в виде компресса, который накладывают на 15 минут.
Народные средства не вылечат болезнь, так как они не воздействуют на причину ее возникновения, но избавят от отечности, зуда и дискомфорта, помогут освободиться от сыпи, облегчат общее состояние.
Системная терапия предназначена для борьбы с инфекцией, а для устранения проявлений дерматита врач назначает местные средства: глюкокортикостероидные и негормональные мази.
При лечении инфекционного дерматита у детей, не достигших двухлетнего возраста, а также при слабовыраженной симптоматике, расположении сыпи на лице назначают кортикостероиды первого класса, обладающие низкой активностью.
Если воспаление более выражено либо отсутствует эффект от применения предыдущей группы, используют препараты второго класса с умеренной активностью. Средства, принадлежащие к третьему классу (активные кортикостероиды), необходимы при острых воспалениях и хронических процессах.
Если лекарства предыдущих классов не позволяют получить желаемого результата, то прибегают к препаратам четвертого класса, обладающим высокой активностью. При использовании глюкокортикостероидов следует знать, что они характеризуются повышенной эффективностью, но обладают множеством побочных действий и вызывают привыкание.
Поэтому применять их можно только на протяжении ограниченного периода времени. Как только острое воспаление удастся снять, врач назначит негормональные мази.
В их состав входят в оптимальной концентрации действующие вещества, что обеспечивает получение желаемого эффекта. Они оказывают противовоспалительное, антимикробное и отшелушивающее действие, устраняют сухость и зуд, активируют восстановление поврежденной кожи.
Профилактика инфекционного дерматита
Единственный способ профилактики инфицированного дерматита – вакцинация от основных инфекций. Чтобы понизить риск заражения, рекомендуется строго соблюдать требования личной гигиены, укреплять иммунитет, ограничить контакты с инфицированными людьми.
При обнаружении малейших симптомов инфекционного дерматита следует обратиться к специалисту для проведения диагностики и назначения лечения.
При поражении эпителия бактериальными или вирусными инфекциями развивается воспаление. Это заболевание называется инфекционным дерматитом. Чаще всего диагностируется вирусный дерматит у детей. Нередко недуг обусловлен такими инфекциями, как корь, краснуха, герпес, скарлатина. В этом случае дерматит является одним из характерных симптомов этого заболевания. Но встречаются и самостоятельные формы инфекционных дерматитов. При этом они проявляются не как симптом основной болезни, а в качестве отдельного заболевания. Про причины, симптомы и лечение различных инфекционных дерматитов мы и поговорим в нашей статье.
Особенности недуга
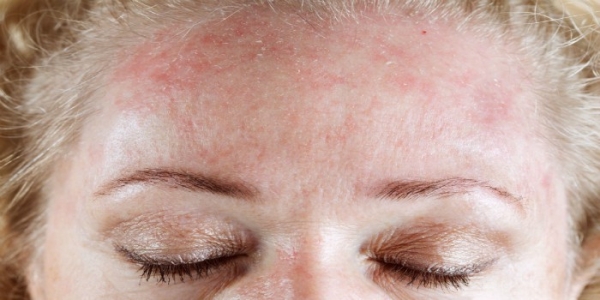
Инфекционные дерматиты возникают вследствие проникновения в кожные покровы инфекционных агентов: вирусов, грибов или бактерий. Если говорить о грибковых дерматитах, то их чаще всего провоцируют грибы рода Кандида.
Также не стоит исключать случаи, когда воспалительный процесс в эпидермальном слое развивается не самостоятельно, а на фоне инфекционной болезни (сифилиса, кори, скарлатины, краснухи, ветряной оспы и т.п.). Среди общего количества дерматитов на долю таких случаев приходится примерно 15-25 %. В этом случае инфекция поражает внешние и глубокие слои дермы.
Порой бывает очень сложно идентифицировать инфекционный дерматит у детей, поскольку по этиологии он бывает нескольких видов:
В любом случае причины возникновения любой разновидности дерматита связаны с проникновением инфекции в кожные покровы либо в организм больного. Недуг с равной частотой диагностируется у взрослых и малышей.
Дерматит инфекционный проявляется на фоне болезни или как самостоятельный недуг вследствие следующих причин:
- Между взрослыми людьми болезнь может передаваться при половом контакте.
- Дерматит может быть следствием прогрессирования инфекционного заболевания, которое появляется вслед за вторичным поражением эпителиальных тканей.
- Болезнь может быть результатом первичного поражения кожи такими бактериями, как стафилококки, стрептококки. В этом случае инфекция проникает в кожные покровы через травмированные участки.
- Различные виды дерматитов могут быть следствием инфекционных послеоперационных осложнений.
У человека дерматиты могут развиваться на фоне следующих сопутствующих факторов:
- хронические или приобретенные иммунодефицитные состояния;
- несоблюдение гигиены;
- хроническая интоксикация;
- заболевания ЖКТ и печени в хронической форме;
- варикоз;
- длительное лечение глюкокортикостероидами;
- возрастные особенности организма.
Чаще всего инфекция передается гематогенным и контактным путем. Заразиться можно от больного человека при прямом контакте, через общие предметы обихода. Нередко инфицирование маленького ребёнка происходит от матери. Если малыш, который заразен, посещает детский коллектив, то заражение других детей может произойти через игрушки.
Симптоматика
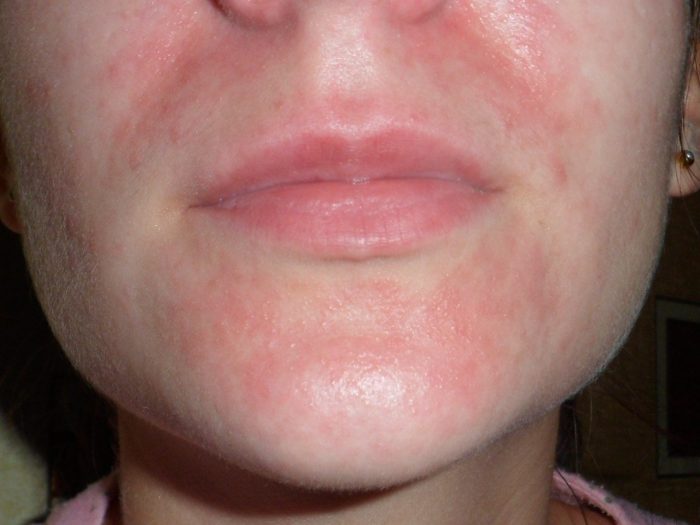
То, как проявляется заразный дерматит, зависит от основного заболевания, на фоне которого проявилось воспаление кожи. Симптомы недуга могут быть следующими:
- Если инфекционный дерматит развивается на фоне корьевой инфекции, то у взрослых и детей сыпь проявляется сначала на лице. После этого высыпания постепенно распространяются по всему телу. На третий день пятнисто-папулезной сыпи у больного начинает повышаться температура. Впоследствии пятна сливаются в единые образования, превращаются в кожный пигмент и шелушатся.
- При краснухе относительно мелкая розовая сыпь округлой формы появляется на лице и шее. Впоследствии она распространяется по всему телу. С течением времени высыпания бледнеют. Болезнь сопровождается высокой температурой и увеличением лимфоузлов.
- При скарлатине высыпания имеют вид мелких пузырьков, сохраняющихся на теле в течение 2-6 дней. Сначала они появляются в паху и подмышечных впадинах, потом переходят на живот, спину, бедра и локтевые сгибы. Кажется, что кожа однородно покраснела, но на самом деле высыпания состоят из очень мелких розеол. После этого на месте сыпи образуются шелушащиеся корочки.
- Энтеровирусная инфекция. Это недуг очень заразен. Можно найти фото этого дерматита в сети. При нем красные пятна появляются на конечностях, туловище, лице и стопах. Эти пятна быстро бледнеют и полностью исчезают.
- Для сыпного тифа характерно образование сыпи на 4-5 сутки от момента инфицирования. При этом высыпания имеют четко очерченные границы и локализуются на животе, груди и суставах рук. Через несколько дней эпителий на месте сыпи пигментируется.
- Такие вирусные дерматиты, как ветряная оспа, имеют характерную сыпь, которая проходит несколько стадий развития:
- формирование красноватых пятен;
- трансформация пятнышек в мелкие пузырьки с жидким содержимым;
- самопроизвольное вскрытие пузырьков;
- формирование корочек.
- Для чесотки характерно появление мелких прыщиков и узелков на ладонях, животе и стопах.
- Сифилис характеризуется появлением мелких узелков и покраснений, состоящих из крупных красных пятен.
- Бактериальный дерматит чаще всего бывает при поражении кожи стафилококком. В этом случае формируются пузырьки с гнойным содержимым.
- Рожистое воспаление провоцирует стрептококк. При этом кожные покровы ярко гиперемированы.
Чаще всего дерматит вирусный сопровождается повышением температуры и общим недомоганием. К местным симптомам помимо эритемы присоединяется отечность и зуд. Если недуг протекает длительно, то к высыпаниям может добавиться мокнутием, которое является обязательным следствием пузырчатой сыпи.
Диагностика
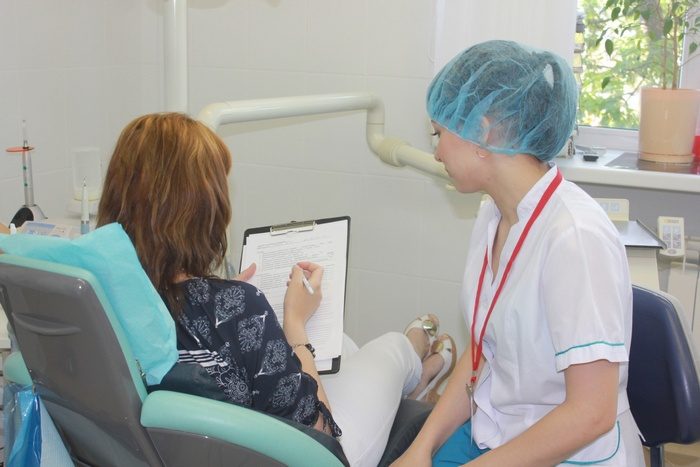
Прежде чем начать лечение недуга, необходимо убедиться, что дерматит имеет инфекционное происхождение. Чтобы выявить возбудителя заболевания, необходимо взять бакпосев с места воспаления. Также для уточнения диагноза можно провести исследование отделяемого из пузырчатой сыпи. После сбора анамнеза врач направит больного на анализы.
В дерматологии используются следующие диагностические методы:
Важно! При затруднении в постановке диагноза показано гистологическое исследование биоматериала.
Лечение
Не существует единого метода, как лечить все инфекционные дерматиты. В любом случае подход должен быть комплексным. При этом важно учитывать сопутствующее заболевание и уделять максимум внимания устранению инфекции. При лечении инфекционных дерматитов хороший эффект достигается за счет использования физиопроцедур.
В составе любой терапии инфекционных дерматитов обязательно должны применяться местные средства до момента полного исчезновения проявлений болезни. Если недуг не долечить, то он может перейти в хроническую форму с частыми рецидивами.
Среди терапевтических способов лечения стоит назвать следующие:
В составе медикаментозной терапии используются такие лекарственные средства:
- Если дерматит имеет грибковое происхождение, показано лечение противогрибковыми препаратами для местного использования и приема внутрь.
- В особо тяжелых случаях используют кортикостероиды.
- Лечение бактериальных дерматитов проводится с употреблением антибиотиков внутрь и с использованием антибактериальных мазей для кожи.
- При любых формах недуга обязательно назначаются антигистаминные препараты, чтобы убрать зуд.
- Также при всех видах дерматитов врачи назначают противовоспалительные средства. Это поможет убрать мокнутие, отечность и воспаление кожи.
Осложнения
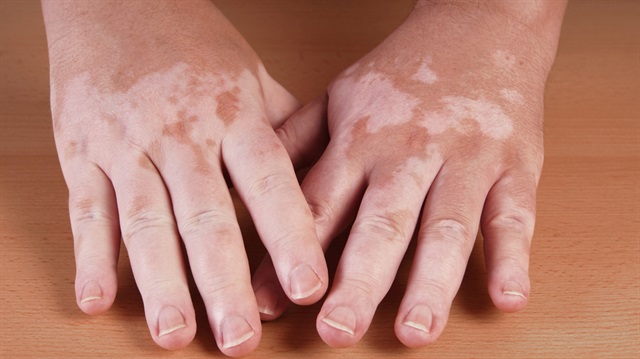
Если вовремя не начать лечить недуг или провести его лечение неправильно, не эффективно или не полностью, то острый дерматит может перейти в хроническую форму. В этом случае болезнь будет часто напоминать о себе рецидивами.
Еще одним распространенным осложнением инфекционного дерматита является присоединение вторичной инфекции. Это может быть грибок, бактерии или вирусы. В этом случае течение болезни становится более тяжелым, приходится применять много лекарственных средств, а момент выздоровления может наступить намного позже.
В числе тяжелых последствий дерматитов можно назвать:
- депигментацию;
- формирование не проходящих рубцов;
- гиперпигментацию.
Внимание! Риск присоединения вторичной инфекции значительно повышается при несоблюдении гигиены, расчесывании пораженных участков кожи.
Профилактика
Полностью предупредить возникновения этой разновидности дерматитов невозможно. Можно лишь повлиять на степень выраженности этого недуга и тяжесть его течения. Значительно уменьшить вероятность инфицирования можно, придерживаясь следующих правил:
- Необходимо избегать контакта с больными людьми.
- Правила гигиены никто не отменял. Их нужно придерживаться постоянно.
- Заботьтесь о своем здоровье. Укрепляйте защитные силы организма. Придерживайтесь правильного питания, откажитесь от вредных привычек и избегайте переохлаждения.
- При обнаружении первых признаков заболевания сразу же обращайтесь к дерматологу. Своевременно начатое лечение поможет смягчить проявления болезни и ускорить выздоровление.
Если вы хотите получить почти 100-процентную защиту от инфекционных болезней с кожными проявлениями (ветрянка, корь, скарлатина, краснуха), то используйте вакцинацию. Даже если полностью избежать заражения не удастся, то после вакцинации болезнь протекает намного легче.
Читайте также:


