Инфекция костного мозга у детей
Костный мозг является одним из важнейших органов, который отвечает за кроветворные функции. С его помощью происходит выработка жизненно необходимых компонентов крови, из которых самыми важными являются:
Названия заболеваний костного мозга, симптомы и диагностика их представлены ниже. Но сначала нужно более подробно узнать о компонентах крови.
Эритроциты
В состав эритроцитов входит важный компонент под названием "гемоглобин", именно он придает крови характерный красный цвет. Главной целью эритроцитов является транспортировка кислорода по всему организму. Мозг наиболее требователен к постоянной доставке новых партий кислорода, поэтому в нем раньше всего чувствуется его недостаток. Это обычно происходит в случае недостаточного количества эритроцитов. Из-за этого человек бледнеет и начинает испытывать головные боли.
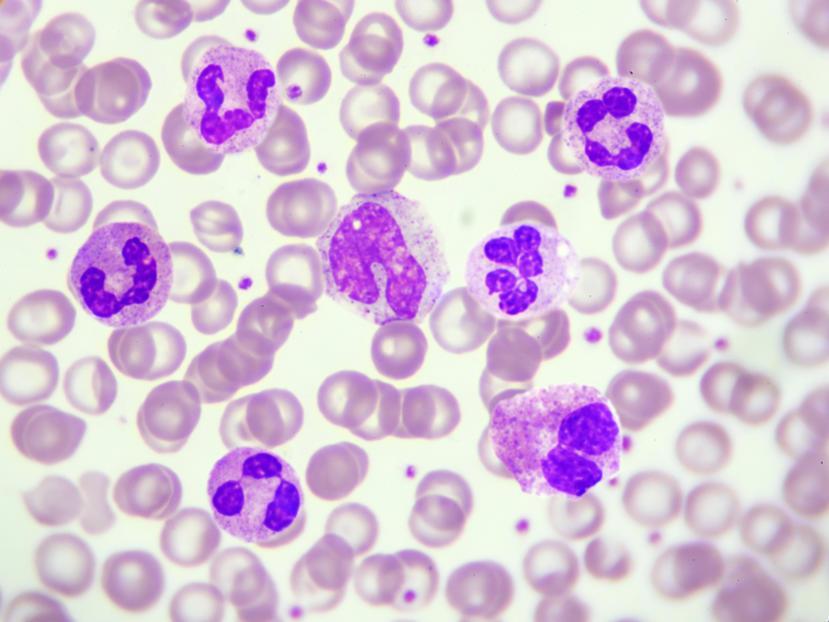
Лейкоциты
Еще одним неотъемлемым компонентом крови, который вырабатывается костным мозгом, являются лейкоциты. Это белые кровяные тельца, стоящие на страже организма и отражающие нападения болезнетворных микробов, которые пытаются нарушить нормальную работу организма. Для этого лейкоциты вырабатывают специальные защитные средства.
Тромбоциты
Третьей группой кровяных телец считаются кровяные пластинки, именуемые также тромбоцитами. Они заботятся о том, чтобы при появлении царапины кровотечение моментально останавливалось. При этом кровь делается липкой, и ранка от повреждения моментально затягивается. Немаловажно, чтобы организм при этом не лишился большого количества крови.
Поэтому даже небольшое нарушение в его стабильной работе может привести к замедлению и даже остановке выработки новой крови, в связи с чем появляются серьезные проблемы в работе организма.
Клетки
В костном мозге человека также расположены уникальные стволовые клетки, которые обладают способностью превращаться в любые необходимые для организма клетки. Их очень активно изучают и пытаются применить в новейших методах лечения онкологических заболеваний.
Существует два вида клеток костного мозга:
- красный, который состоит из кроветворной ткани;
- желтый, состоящий из жировой ткани.
Зарождение красных клеток происходит в организме еще во время эмбрионального развития плода. Эти клетки появляются на втором месяце в ключице, а затем формируются в костях рук и ног. Примерно на пятом с половиной месяце развития ребенка костный мозг становится полноценным органом
С возрастом у человека происходит постепенная замена красной ткани на желтую, что сопровождается процессами старения. Организм теряет свои функции, в связи с чем возникают различные заболевание костного мозга. Так как в костном мозге происходит формирование новых кровяных клеток, то существует вероятность возникновения их мутаций. Такие клетки и являются причиной появления злокачественных новообразований.

Апластическая анемия
Апластическая анемия – это заболевание, которое связанно с утратой костным мозгом возможности производства нужного количества всех основных видов клеток крови. Болезнь сочетает в себе признаки анемии (недостаточное число эритроцитов, низкий уровень гемоглобина) и аплазии кроветворения (угнетение выработки всех клеток крови).
Основной симптом заболевания костного мозга у детей и взрослых - это постоянная слабость и апатия, отсутствие сил.
Это очень редкая болезнь: ее частота составляет порядка 2-6 случаев на миллион жителей в год. Она может возникнуть в любом возрасте, но самого пика достигает в молодом (15-30 лет) и пожилом (свыше 60 лет) возрасте.
Однако по-настоящему страшным заболеванием костного мозга, несомненно, является рак. Он имеет очень спутанные и нечеткие симптомы, по которым его довольно проблематично обнаружить на ранних стадиях. А это является жизненно важным действием, поскольку рак поддается лечению только на начальных стадиях. Распространение болезненных метастазов приводит к мучительной смерти в 95 % случаев. Поэтому следует как можно раньше обратить внимание на признаки болезни и обратиться к врачу. Такие несложные действия смогут спасти жизнь больному.

Причины рака
Существует огромное количество причин, из-за которых у человека может развиться болезнь костного мозга. Достаточно важную роль играет образ его жизни, наличие стрессовых ситуаций, ослабленное здоровье по причине наличия проблем с иммунитетом и некоторые особенности здоровья, передаваемые по наследству. К их числу относится предрасположенность к появлению онкологических заболеваний.
Исследования, которые были проведены в последние годы, позволили прийти к выводу, что отдельно от других органов костный мозг довольно редко подвергается поражению. Наиболее всего распространены случаи, когда костный мозг подвергается атаке метастазов.
Специалисты в области онкологии сообщают, что метастазы в костном мозге чаще всего бывают у людей со злокачественными опухолями легких, щитовидной железы, молочных желез, предстательной железы. Попадание метастазов в мозг при злокачественных новообразованиях в толстой кишке бывают только в 8 % случаев. Распространение клеток из очага опухоли происходит при помощи крови, которая и доставляет раковые клетки в костный мозг.
В очень редких случаях возникает и первичный рак этого органа. Ученые до сих пор не пришли к единому мнению по поводу причины его появления. Такие причины, как инфекции, вредоносные химические вещества или прочие негативные воздействия окружающей среды могут играть существенную роль в его возникновении однако каких-либо убедительных доказательств этого не существует.

Симптомы рака
Заболевание имеет очень характерные особенности:
- Сильная слабость, скорая утомляемость.
- Постоянная сонливость и головные боли.
- Боли в кишечнике, которые сопровождаются диареей.
- Постоянная рвота.
- Сильные боли в мышцах и костях.
- Повышенная хрупкость костной ткани.
- Склонность к инфекционным заболеваниям.
Хотя эти симптомы заболевания костного мозга у взрослых не являются стопроцентным способом определения болезни костного мозга, они являются серьезным сигналом для обращения к высококвалифицированному специалисту за консультацией.
Диагностика
Самым эффективным способом диагностики заболеваний костного мозга является анализ крови, который позволяет выявить рак на ранних этапах развития. Довольно часто происходит обнаружение заболевания во время проведения рядовых медицинских процедур, например обычного УЗИ. Как правило, оно выявляет имеющийся рак, который достиг уже третьей стадии, поскольку метастазы в большом количестве распространились в органах пациента и нанесли удар по их стабильной работе.
Обычно такие стадии заболевания не поддаются успешному лечению, можно лишь немного замедлить процесс и заглушить при помощи медикаментов нарастающие болевые ощущения.
Дополнительные методы
Среди всех методов диагностики стоит выделить следующие:
- На сегодняшний день самым эффективным способом диагностики является обычный анализ крови при заболевании костного мозга. Это исследование позволяет диагностировать заболевание на его ранних этапах, причем сделать это очень быстро. Это поможет незамедлительно приступить к процессу лечения, что значительно увеличит шансы пациента на выздоровление.
- Пункция костного мозга представляет собой процедуру изъятия тканей, проводимую с использованием особой техники. Несмотря на то, что это довольно болезненная процедура для пациента, ее необходимо провести для подтверждения подозрений на наличие болезни. Процедура пункции заключается в использовании специального шприца, которым через прокол в груди происходит забор содержимого костей.
- Единственным способом диагностики и оценки степени развития таких опасных патологий, как лимфома и лейкоз, является биопсия костного мозга. Она также помогает оценить эффективность лекарственной терапии.
- Сцинтиграфия — это исследование с применением радиоизотопов, которое позволяет выявить наличие опухолей костей.
- Использование магнитно-резонансной томографии поможет получить полную картину заболевания, выяснить размеры и расположение раковых образование в организме.
- Еще одним современным методом диагностики является компьютерная томография, при помощи которой можно легко выявить различные патологии.
Только врач способен подобрать оптимальный метод исследования, для этого он анализирует уже имеющиеся симптомы.
Методика лечения
Лечение заболеваний костного мозга – это очень длительное, болезненное и дорогостоящее занятие. Для борьбы с анемией используется большое количество медикаментов, имеющих очень серьезные побочные эффекты. Самым радикальным способом лечения является пересадка костного мозга.
При раке костного мозга применяется три основных метода лечения:
- Во время проведения химиотерапии пациент принимает определенное количество специальных препаратов, которые оказывают воздействие на раковые клетки, вызывая их гибель, и заодно уничтожают метастазы. Такие препараты обычно назначаются курсами, количество которых устанавливается лечащим врачом. Они вызывают большое количество неприятных побочных эффектов, которые сильно ухудшают состояние пациента.
- Перед подготовкой к пересадке костного мозга используется лучевая терапия, во время которой при помощи больших доз радиации уничтожается собственный пораженный костный мозг. Пересадка костного мозга в некоторых случаях является единственным способом спасти человека. Для этого новый костный мозг берется у донора, которым очень часто выступает близкий родственник. Затем его помещают в организм больного, где он должен успешно прижиться. Через некоторое количество времени новые клетки восстанавливают стабильную работу организма.
- К большому сожалению, такая процедура может помочь лишь на начальных стадиях рака. На третьей или четвертое стадии успешное лечение невозможно, однако имеются некоторые способы, которые помогут облегчить боли и немного продлить жизнь больного.
Пересадка
Показания к пересадке важны для пациентов, страдающих гематологическими, онкологическими либо некоторыми наследственными болезнями. Кроме того своевременные показания важны для пациентов с острыми хроническими лейкозами, лимфомами, различными типами анемий, нейробластомами и разными типами комбинированного иммунодефицита.
Пациенты, больные лейкемией либо каким-либо из типов иммунного дефицита, обладают плюрипотентными СК, которые функционируют не должным образом. У заболевших лейкозом в крови начинает формироваться огромное число клеток, не прошедших все периоды развития. В случае же с апластической анемией кровь перестает восстанавливать нужное число клеток. Деградированные либо же незрелые и некачественные клетки неприметно перенасыщают артерии и костный мозг, а со временем разносятся и на другие органы.
Для того чтобы прекратить рост и уничтожить вредные клетки при заболеваниях красного костного мозга, назначается крайне радикальная терапия, такая как химиотерапия либо радиотерапия. К сожалению, во время данных радикальных операций умирают как больные клеточные составляющие, так и здоровые. И по этой причине погибшие клетки органа кроветворения сменяются здоровыми плюрипотентными СК или самого пациента, или совместимого донора.
Нужно следить за своим здоровьем, регулярно посещать специалистов, ежегодно проходить плановый медицинский осмотр. При первых признаках заболевания костного мозга следует сразу же обратиться к врачу.
Дата обновления: 2015-09-24
Остеомиелит — воспалительный процесс, протекающий в костях, костном мозге, окружающих их мягких тканях. Остеомиелит у детей распространен в большей степени, чем среди взрослых по причине особенностей развития иммунной системы. Заболевание вызвано бактериями, производящими гной, которые попадают в кровь (а затем и в костную ткань) через кожу, слизистые, пуповину. Наиболее подвержены поражению: голень, бедро, плечевая кость, позвонок, верхняя челюсть и нижнечелюстные суставы. Однако, как следствие травмы, процесс может развиться в любой кости. Также возможны множественные поражения костей остеомиелитом. Заболеванию подвержены в большей степени мальчики по причине того, что они более подвижны и, следовательно, чаще получают всяческого рода травмы.

Классификация и этиология остеомиелита, возможные осложнения
В зависимости от течения заболевания, различают:
- Острый — чаще всего развивается у детей.
- Хронический — возникает, когда при поражении костных тканей, в них скапливаются лейкоциты, разрушающие кость, и постепенно ее омертвевшие участки отделяются от здоровых, давая условия для появления хронической инфекции.
В зависимости от этиологии различают:

- Специфический — вызван какими-либо заболеваниями (золотистый стафилококк, стрептококк, кишечная палочка, сальмонеллы, туберкулез, сифилис, лепра, бруцеллез), то есть является вторичным.
- Неспецифический — возникает как самостоятельное заболевание, вызванное гноеобразующими вредными микробами (очаги гнойной инфекции — импетиго, фурункулы, отиты, ожоги, пиелонефрит, раны).
Виды травм, которые могут спровоцировать развитие подобного воспалительного процесса: огнестрельные ранения, послеоперационные осложнения (эндопротезирование, пломбирование зубов, лечение переломов), травмы челюсти (вследствие этого развивается одонтогенный — остеомиелит челюстных костей), открытые переломы .
Факторы, повышающие риск появления болезни:

- наличие внутренней инфекции;
- воспаленный зуб;
- недостаток витаминов вследствие плохого питания;
- наличие открытых переломов;
- нарушение функций почек и печени;
- удаление селезенки.
Это заболевание, при отсутствии своевременного и адекватного лечения, может вызвать такие серьезные последствия, как артрит (часто наблюдается у младенцев), образование ложного сустава, костный склероз, анкилозы, переломы, деформации костей, нарушение их роста, возможен плеврит (при воспалении реберных костей), менингит (при поражении костей черепа), сепсис, поражение внутренних органов.
Клинические проявления острого и хронического остеомиелита
Симптомы костного воспаления зависят от стадии развития заболевания, причины, его вызвавшей, состояния здоровья малыша и его возраста. В целом, острый гематогенный остеомиелит характеризуется быстрым развитием (в течение нескольких дней), имеет 3 формы проявления:

- Местная. При такой форме воспалительный процесс ограничивается областью костей и мягких тканей, при этом состояние пациента может быть удовлетворительным.
- Септико-пиемическая. Такая форма проявляется следующими признаками: высокая температура тела (39-40 ), бред, озноб; головная боль; рвота; потеря сознания; сильные локализованные боли; если воспаление развилось в костях конечностей, то они теряют подвижность, перестают сгибаться и разгибаться (развитие контрактуры); наблюдается отек и покраснение мягких тканей, локальное повышение температуры, расширение подкожной венозной сети; нарушение свертываемости крови; нарушения в работе иммунной, гормональной системы, печени и почек (впоследствии чего кожа приобретает желтый цвет).
- Токсическая (адинамическая). Характеризуется возникновением острого сепсиса (заражение крови), развивается очень быстро, проявляется такими симптомами, как: повышение температуры тела, тошнота и рвота, потеря сознания, судороги, резкое снижение артериального давления, острая сердечно-сосудистая недостаточность.
Остеомиелит у новорожденных протекает с менее выраженными, чем у детей постарше, проявлениями локальных симптомов (боли в пораженных участках и т.д.): в основном наблюдается ухудшение общего состояния. Хроническая форма остеомиелита развивается при отсутствии лечения острого или в результате полученной травмы. Если острое воспаление переходит в хроническую стадию, происходит улучшение состояния пациента, признаки интоксикации (отравление организма) угасают.

В зоне инфекционного поражения (очаг) образуются свищи (один, несколько, иногда сложная сеть) — каналы, выстланные эпителиальной или грануляционной тканью, которые соединяют участки воспаления с внешней средой, то есть открываются на поверхность кожи и по ним из очагов идет отток гнойного содержимого. Хронический остеомиелит характеризуется чередованием стадий ремиссий и рецидивов.
Ремиссия может длиться как несколько недель, так и годы. В этот период симптомы утихают, выделения из свищей малочисленны, либо же они закрываются. Стадия рецидива похожа на течение острого остеомиелита, но менее выражены клинические проявления. Среди причин, провоцирующих рецидив — закрытие свища, что приводит к скоплению гноя.
Методы лечения и диагностика
Для постановки точного диагноза необходимо обратиться к квалифицированному ревматологу, который назначит вашему ребенку необходимые анализы и аппаратные исследования.
В некоторых случаях может понадобиться консультация хирурга.

- Осмотр и сбор анамнеза.
- Общие анализы крови и мочи.
- Биопсия кости и костного мозга и последующее бактериологическое исследование материала.
- Рентгенография.
- Томография.
- Фистулография (необходима при наличии свищей).
- Радиоизотопное исследование.
Ребенок, больной остеомиелитом, должен быть госпитализирован в обязательном порядке и получать лечение под строгим контролем лечащего врача, которое зависит от характера и тяжести заболевания. Оно может включать в себя:
- Как местную, так и системную медикаментозную терапию (антибактериальная, иммуноглобулины, витамины, противовоспалительные, средства народной медицины).
- Нормализацию питания: необходимо потребление большого количества витаминов и минералов
- Физиотерапевтические процедуры и лечебный массаж.
- С первых дней заболевания переливание плазмы и дезинтоксикационных кровезаменителей;
- Гемосорбцию — удаление из крови токсических продуктов вне организма с помощью специальных веществ (сорбентов).
- Гипербарическую оксигенацию (ГБО) — метод лечения с помощью кислорода под высоким давлением, проводится в баррокамерах.
- Хирургическое лечение (на начальных стадиях — проточный дренаж кости через трепанацию (отверстие), в запущенных случаях необходимо вскрытие гнойника, открытая промывка, а затем удаление очага поражения и свищей, при необходимости проводят удаление поврежденной части кости.
Главным условием благополучного исхода лечения остеомиелита является своевременное обращение к врачу при обнаружении симптомов и точное следование рекомендациям, а также исключение попыток самостоятельного лечения болезни.
Лейкоз у детей – злокачественное заболевание крови, характеризующееся опухолевой пролиферацией незрелых клеток-предшественников лейкоцитов. Клинические проявления лейкоза у детей могут включать увеличение лимфатических узлов, геморрагический синдром, боли в костях и суставах, гепатоспленомегалию, поражение ЦНС и др. Диагностике лейкоза у детей способствует развернутый общий анализ крови, проведение стернальной пункции с исследованием пунктата костного мозга. Лечение лейкоза у детей проводится в специализированных гематологических стационарах с помощью химиотерапии, иммунотерапии, заместительной терапии, трансплантации костного мозга.
Общие сведения
Лейкоз у детей (лейкемия) – системный гемобластоз, сопровождающийся нарушением костномозгового кроветворения и замещением нормальных клеток крови незрелыми бластными клетками лейкоцитарного ряда. В детской онкогематологии частота лейкозов составляет 4-5 случаев на 100 тыс. детей. Согласно статистике, острый лейкоз является самым частым онкологическим заболеванием детского возраста (примерно 30%); наиболее часто рак крови поражает детей в возрасте 2-5 лет. Актуальной проблемой педиатрии служит наблюдаемая в последние годы тенденция к росту заболеваемости лейкозами среди детей и сохраняющаяся высокая летальность.

Причины лейкоза у детей
Некоторые аспекты развития лейкоза у детей до настоящего времени остаются неясными. На современном этапе доказано этиологическое влияние радиационного излучения, онкогенных вирусных штаммов, химических факторов, наследственной предрасположенности, эндогенных нарушений (гормональных, иммунных) на частоту возникновения лейкоза у детей. Вторичный лейкоз может развиться у ребенка, перенесшего в анамнезе лучевую или химиотерапию по поводу другого онкологического заболевания.
На сегодняшней день механизмы развития лейкоза у детей принято рассматривать с точки зрения мутационной теории и клоновой концепции. Мутация ДНК кроветворной клетки сопровождается сбоем дифференцировки на стадии незрелой бластной клетки с последующей пролиферацией. Таким образом, лейкозные клетки – есть не что иное, как клоны мутировавшей клетки, неспособные к дифференцировке и созреванию и подавляющие нормальные ростки кроветворения. Попадая в кровь, бластные клетки разносятся по всему организму, способствуя лейкемической инфильтрации тканей и органов. Метастатическое проникновение бластных клеток через гематоэнцефалический барьер приводит к инфильтрации оболочек и вещества головного мозга и развитию нейролейкоза.
Отмечено, что у детей с болезнью Дауна лейкоз развивается в 15 раз чаще, чем у других детей. Повышенный риск развития лейкоза и других опухолей имеется у детей с синдромами Ли-Фраумени, Клайнфельтера, Вискотт-Олдрича, Блума, анемией Фанкони, первичными иммунодефицитами (Х-сцепленной агаммаглобулинемией, атаксией-телеангиэктазией Луи-Барр и др.), полицитемией и др.
Классификация лейкоза у детей
На основании продолжительности заболевания выделяют острую (до 2-х лет) и хроническую (более 2-х лет) формы лейкоза у детей. У детей в абсолютном большинстве случаев (97%) встречаются острые лейкозы. Особую форму острого лейкоза у детей представляет врожденный лейкоз.
С учетом данных морфологических характеристик опухолевых клеток острые лейкозы у детей делятся на лимфобластные и нелимфобластные. Лимфобластный лейкоз развивается при бесконтрольной пролиферации незрелых лимфоцитов - лимфобластов и может быть трех типов: L1 - с малыми лимфобластами; L2 – с большими полиморфными лимфобластами; L3 - с большими полиморфными лимфобластами с вакуолизацией цитоплазмы. По антигенным маркерам различают 0-клеточные (70-80%), Т-клеточные (15-25%) и В-клеточные (1-3%) острые лимфобластные лейкозы у детей. Среди острых лимфобластных лейкозов у детей чаще встречается лейкоз с клетками типа L1.
В ряду нелимфобластных лейкозов, в зависимости от преобладания тех или иных бластных клеток, различают миелобластный малодифференцированный (M1), миелобластный высокодифференцированный (М2), промиелоцитарный (М3), миеломонобластный (М4), монобластный (М5), эритромиелоз (М6), мегакариоцитарный (М7), эозинофильный (М8), недифференцированный (М0) лейкоз у детей.
В клиническом течении лейкоза у детей выделяют 3 стадии, с учетом которых выстраивается лечебная тактика.
- I – острая фаза лейкоза у детей; охватывает период от манифестации симптомов до улучшения клинико-гематологических показателей в результате проводимой терапии;
- II – неполная или полная ремиссия. При неполной ремиссии отмечается нормализация гемограммы и клинических показателей; количество бластных клеток в пунктате костного мозга составляет не более 20%. Полная ремиссия характеризуется наличием в миелограмме не более 5% бластных клеток;
- III - рецидив лейкоза у детей. На фоне гематологического благополучия появляются экстрамедуллярные очаги лейкозной инфильтрации в нервной системе, яичках, легких и др. органах.
Симптомы лейкоза у детей
В большинстве случаев клиника лейкоза развивается исподволь и характеризуется неспецифическими симптомами: утомляемостью ребенка, нарушением сна, снижением аппетита, оссалгиями и артралгиями, немотивированным повышением температуры тела. Иногда лейкоз у детей манифестирует внезапно с интоксикационного или геморрагического синдрома.
У детей, страдающих лейкозом, отмечается выраженная бледность кожных покровов и слизистых оболочек; иногда кожа приобретает желтушный или землистый оттенок. Вследствие лейкемической инфильтрации слизистых оболочек у детей нередко возникают гингивит, стоматит, тонзиллит. Лейкемическая гиперплазия лимфатических узлов проявляется лимфаденопатией; слюнных желез – сиаладенопатией; печени и селезенки – гепатоспленомегалией.
Для течения острого лейкоза у детей типичен геморрагический синдром, характеризующийся кровоизлияниями в кожу и слизистые, гематурией, носовыми, маточными, желудочно-кишечными, легочными кровотечениями, кровоизлияниями в полость суставов и др. Закономерным спутником острого лейкоза у детей является анемический синдром, обусловленный угнетением эритропоэза и кровотечениями. Выраженность анемии у детей зависит от степени пролиферации бластных клеток в костном мозге.
Кардиоваскулярные расстройства при лейкозах у детей могут выражаться развитием тахикардии, аритмии, расширением границ сердца (по данным рентгенографии органов грудной клетки), диффузными изменениями миокарда (по данным ЭКГ), снижением фракции выброса (по данным ЭхоКГ).
Интоксикационный синдром, сопровождающий течение лейкоза у детей, протекает со значительной слабостью, лихорадкой, потливостью, анорексией, тошнотой и рвотой, гипотрофией. Проявлениями иммунодефицитного синдрома при лейкозе у детей служит наслоение инфекционно-воспалительных процессов, которые могут принимать тяжелое, угрожающее течение. Гибель детей, страдающих лейкозом, нередко происходит вследствие тяжелой пневмонии или сепсиса.
Крайне опасным осложнением лейкоза у детей является лейкемическая инфильтрация головного мозга, мозговых оболочек и нервных стволов. Нейролейкоз сопровождается головокружением, головной болью, тошнотой, диплопией, ригидностью затылочных мышц. При инфильтрации вещества спинного мозга возможно развитие парапареза ног, нарушения чувствительности, тазовых расстройств.
Диагностика лейкоза у детей
Ведущая роль в первичном выявлении лейкозов у детей принадлежит педиатру; дальнейшее обследование и ведение ребенка осуществляется детским онкогематологом. Основу диагностики лейкозов у детей составляют лабораторные методы: исследование периферической крови и костного мозга.
Стернальная пункция и исследование миелограммы являются обязательными в диагностике лейкоза у детей. Решающим аргументом в пользу заболевания служит содержание бластных клеток от 30% и выше. При отсутствии четких данных за лейкоз у детей по результатам исследования костного мозга, прибегают к трепанобиопсии (пункции подвздошной кости). Для определения различных вариантов острого лейкоза у детей выполняются цитохимические, иммунологические и цитогенетические исследования. С целью подтверждения диагноза нейролейкоза проводится консультация детского невролога и детского офтальмолога, люмбальная пункция и исследование цереброспинальной жидкости, рентгенография черепа, офтальмоскопия.
Вспомогательное диагностическое значение имеют УЗИ лимфатических узлов, УЗИ слюнных желез, УЗИ печени и селезенки, УЗИ мошонки у мальчиков, рентгенография органов грудной клетки, КТ у детей (для выявления метастазов в различных анатомических регионах). Дифференциальную диагностику лейкозов у детей следует проводить с лейкозоподобной реакцией, наблюдаемой при тяжелых формах туберкулеза, коклюше, инфекционном мононуклеозе, цитомегаловирусной инфекции, сепсисе и имеющей обратимый транзиторный характер.
Лечение лейкоза у детей
Дети с лейкозами госпитализируются в специализированные учреждения онкогематологического профиля. В целях профилактики инфекционных осложнений ребенок помещается в отдельный бокс, условия в котором максимально приближенны к стерильным. Большое внимание уделяется питанию, которое должно быть полноценным и сбалансированным.
Основу лечения лейкозов у детей составляет полихимиотерапия, направленная на полную эрадикацию лейкозного клона. Протоколы лечения, используемые при острых лимфобластных и миелобластных лейкозах, различаются комбинацией химиопрепаратов, их дозами и способами введения. Поэтапное лечение острого лейкоза у детей предполагает достижение клинико-гематологической ремиссии, ее консолидацию (закрепление), поддерживающую терапию, профилактику или лечение осложнений.
В дополнение к химиотерапии может проводиться активная и пассивная иммунотерапия: введение лейкозных клеток, вакцины БЦЖ, противооспенной вакцины, интерферонов, иммунных лимфоцитов и др. Перспективными методами лечения лейкоза у детей служит трансплантация костного мозга, пуповинной крови, стволовых клеток.
Симптоматическая терапия при лейкозах у детей включает переливание эритроцитарной и тромбоцитарной массы, проведение гемостатической терапии, антибиотикотерапию инфекционных осложнений, дезинтоксикационные мероприятия (внутривенные инфузии, гемосорбцию, плазмосорбцию, плазмаферез).
Прогноз лейкоза у детей
Перспективы развития заболевания определяются многими факторами: возрастом возникновения лейкоза, цитоиммунологическим вариантом, стадией диагностирования и т. д. Худший прогноз следует ожидать у детей, заболевших острым лейкозом в возрасте до 2-х лет и старше 10-ти лет; имеющих лимфаденопатию и гепатоспленомегалию, а также нейролейкоз на момент установления диагноза; Т- и В-клеточные варианты лейкоза, бластный гиперлейкоцитоз. Прогностически благоприятными факторами служат острый лимфобластный лейкоз L1 типа, раннее начало лечения, быстрое достижение ремиссии, возраст детей от 2 до 10 лет. У девочек с острым лимфобластным лейкозом вероятность излечение несколько выше, чем у мальчиков.
Отсутствие специфического лечения лейкоза у детей сопровождается 100%-ной летальностью. На фоне современной химиотерапии пятилетнее безрецидивное течение лейкоза отмечается у 50-80% детей. О вероятном выздоровлении можно говорить после 6-7 лет отсутствия рецидива. Во избежание провокации рецидива детям не рекомендуется физиотерапевтическое лечение, изменение климатических условий. Вакцинопрофилактика проводится по индивидуальному календарю с учетом эпидемической ситуации.
Читайте также:


