Инфекция после катетера лечение
Д.м.н., профессор, заместитель директора НИИ Детской Гематологии МЗ РФ
Развитие современных высоких технологий в медицине - гематологии, онкологии, неонаталогии, кардиохирургии и интенсивной терапии было бы немыслимо без широкого внедрения катетерной техники, направленной на обеспечение долгосрочного венозного доступа. Современные материалы, правильная техника постановки и ухода делают возможным многомесячное и, если необходимо, многолетнее стояние катетеров. Одним из самых частых осложнений катетеризации вен являются катетерные инфекции (КИ), т.е. инфекционные осложнения, связанные либо с самой процедурой катетеризации, либо с последующим использованием катетера. Катетерные инфекции не только серьезно осложняют и удорожают лечение, но и зачастую представляют собой непосредственную угрозу для жизни больного. Данные зарубежной статистики в отношении частоты КИ крайне противоречивы от 0,6 до 36 эпизодов на 1000 дней стояния катетера. Известна и другая цифра - 75% удаленных катетеров, при подозрении на инфицирование, оказываются неинфицированными при последующем микробиологическом исследовании.
Факторами риска развития КИ являются:
неадекватный материал катетера;
неадекватная асептика при постановке и уходе за катетером;
длительное стояние катетера;
специальные ситуации (парентеральное питание);
несоответствие размера катетеризированной вены и катетера.
Одним из важных вопросов, который должен быть решен перед постановкой периферического катетера, является обеспечение требуемой скорости тока жидкости через катетер. Вследствие этого общей тенденцией является использование катеров максимального диаметра, особенно в ситуация, требующих большого объема инфузионной терапии, экстренной коррекции объема внутрисосудистой жидкости или переливания эритроцитарной массы. В то же время субтотальная окклюзия периферической вены катером приводит к быстрому тромбированию и инфицированию катетера. В этой связи применение катетеров с тонкой стенкой, позволяющих увеличить объемную скорость тока жидкости без увеличения наружного диаметра (например катетеров Jelco и Optiva, “Джонсон и Джонсон”) является важной мерой профилактики КИ.
В отношении КИ самой важной проблемой для России является неадекватные меры асептики при постановке или использовании катетера или, говоря откровенно, полное их отсутствие. Мы не располагаем достоверной статистикой о частоте катетерных инфекций в разных клинических контекстах в российских клиниках, однако можем утверждать, что эта частота в разы, если не на порядок выше, чем в развитых странах Запада. Многолетние наблюдения показывают, что основными нарушениями антисептики являются:
нестерильная постановка катетера;
неправильная обработка рук при использовании катетера:
- опрыскивание антисептиком вместо мытья;
- отказ от использования стерильных перчаток;
использование канюли катетера для манипуляций;
использование мазей с антибиотиками для обработки места пункции;
открытые соединения катетера и удлинителей;
Особого внимания заслуживают первые два пункта. В нашей практике было по крайней мере 6 случаев развития катетерного сепсиса с высевом из крови типичных кожных сапрофитов Corinebacterium JK и Staph. epidermidis в первые 2 часа после постановки подключичного катетера. Поэтому требования к оператору и всей процедуре катетеризации центральной вены должны быть предельно строги:
катетеризация сосуда – это хирургическая операция, поэтому требует хирургической асептики;
катетеризация производится в операционном блоке;
за 30 минут на место пункции положить салфетку, смоченную органическим йодом, для достижения стерильности эпидермиса, недостижимой при обычной обработке;
оператор надевает стерильный халат, маску, шапочку и стерильные перчатки;
операционное поле обрабатывается широко (хлоргексидин, йод-поливинилпирролидон) и обкладывается стерильными пеленками;
не допускается повторное использование металлических проводников.
Не менее важной задачей является адекватное поддержание катетера. Основными требованиями здесь являются:
адекватная подготовка пациента и манипулятора:
- раздетый по пояс пациент;
- стерильная обработка рук;
- короткие рукава (хирургическая форма, без халата);
- перчатки, маска;
использование адекватных материалов для фиксации;
смена фиксирующей повязки - 1-2 раза в неделю;
окклюзивная повязка (например пластыри Bioclusive, Curafix, Curapor);
закрытие салфетками, смоченными антисептиком всех мест контакта катетера и удлинителей;
минимизация числа контактов с катетером:
- грамотная группировка назначений и заборов крови;
- разведение антибиотиков на сутки;
- использование многоходовых кранов;
- использование удлинителей;
при неиспользовании катетера – промывка 1 раз в 2-3 дня;
В своей работе мы пользуемся следующей клинической группировкой КИ:
инфекция места входа катетера;
- тромбоэмболия легочной артерии;
- синдром верхней или нижней полой вены;
- хилоторакс;
Зачастую диагностика КИ затруднена, поскольку у врачей отсутствует настороженность в их отношении и классические симптомы КИ либо просматриваются, либо ложно интерпретируются. Поэтому мы считаем важным, чтобы любые признаки системной инфекции у больного с венозным катетером, особенно иммунокомпетентного, интерпретировались с точки зрения возможной КИ. Кроме того, мы считаем, что принципиально важным является присутствие лечащего врача во время катетеризации (за исключением экстренных ситуаций) и смены фиксирующих повязок. Важнейшими клиническими ориентирами в отношении КИ являются:
боли, покраснение, отделяемое и дискомфорт в области катетеризированной вены;
лихорадка без очага, определяемого клинически или бактериологически;
озноб и лихорадка через 20-90 минут после использования катера;
нарушение дыхания и кашель после использования катетера;
нарушение проходимости катетера;
нарушения оттока из бассейна катетеризированной вены.
Самыми частыми возбудителями КИ являются Staph. epidermidis, Staph. aureus, Candida albicans, реже – Грам (-) палочки (Ps. aeruginosa, E. coli, K. pneumoniae), Corynebacteria, иногда Mycobacteria – особенно при туннельных инфекциях катетеров типа Hickman-Broviak.
Лечение катетерных инфекций представляет собой непростую задачу. Центральный вопрос – сохранить катетер или немедленного удалить его. Естественно, что периферические катетеры удаляются немедленно, а клиническими показаниями к немедленному удалению центрального катетера являются:
- тромбофлебит (как осложненный, так и неосложненный);
- сепсис и септический шок;
Бактериологическими показаниями для удаления катетера являются инфекции, вызванные:
Пациентам с травмой часто требуется надежный, крупнопросветный доступ к центральной вене (например, бедренной, внутренней яремной или подключичной), а такие катетеры подвержены местному инфицированию в месте введения и инфицированию крови. Для профилактики необходимо четкое следование санитарно-эпидемическому режиму и правильная техника введения, так как пациенты с травмой имеют особенно высокий риск развития таких осложнений.
При установке в плановых (управляемых) условиях, оптимальная техника введения включает подготовку кожи хлоргексидином (не повидон-йодином), закрытие всей кровати стерильным бельем, надевание шапочки, маски, стерильного костюма и перчаток. Если техника нарушена, риск инфекции увеличивается по экспоненте. Катетер нужно извлечь и заменить (если он еще нужен), установив в другом месте в асептических условиях с применением антисептиков, как только позволит состояние пациента, но непременно не позднее, чем через 24 часа.
Наиболее высок риск инфекции для катетера в бедренной вене, а наименьший он для подключичного катетера. Периферические венозные катетеры, периферически введенные центральные катетеры и туннелированные центральные венозные катетеры (например, Hickman, Broviac) имеют меньший риск инфекции, чем чрескожные центральные венозные катетеры. Информационные кампании, образовательные инициативы, и строгое следование протоколам введения эффективно снижают риск катерных инфекций.
Эффективность применения покрытых антибиотиком и антисептиком катетеров противоречива, но они могут помочь в снижении риска инфекции в отделениях с высокой частотой развития инфекционных осложнений.
Катетерные инфекции диагностируются по высеванию с применением полуколичественной техники >15 КОЕ из 2-сантиметрового подкожного сегмента катетера. Диагноз катерной инфекции подтверждается, если изоляты из крови и посевы с катетера идентичны. Необходимо строго соблюдать технику забора крови на посев. Перед забором пробы раствору для обработки кожи на основе повидон-йодина нужно дать высохнуть на коже пациента и резиновой пробке пробирки. Необходимо забрать не менее двух культур (не две из одного набора).
Кровь нужно собирать из двух отдельных периферических венепункций, если это возможно. Если периферический венозный доступ плохой, то допускается сбор одной культуры (две пробирки) из центрального венозного катетера. В каждую пробирку следует забрать не менее 10 мл крови (у взрослых).
Новые автоматизированные системы инкубации/обнаружения культур крови позволяют быстро выявить бактерии путем турбидиметрического анализа (часто в течение 24 часов). Наличие антибиотика в крови мало препятствует выделению патогена, хотя остается справедливым, что кровь (и, конечно, все образцы для культурирования) следует забирать до начала антибиотикотерапии. Если подозревается грибковая инфекция, то может потребоваться несколько дней инкубации.
Патогенами катерных инфекций являются преимущественно грамположительные кокки, наиболее часто метициллин-резистентный эпидермальный и золотистый стафилококк и энтерококки. К сожалению, метициллинрезистентный эпидермальный стафилококк является также и наиболее частой причиной ложноположительных посевов крови из-за контаминации в процессе забора. Большинство авторитетов расценивают выделение метициллин-резистентного эпидермального стафилококка из одной культуры крови, как контаминацию, и не лечат пациента, не имеющего имплантатов, которые могут инфицироваться вторично (например, искусственный сустав или клапан сердца).
Грамотрицательные бациллярные патогены встречаются реже (но редко обнаруживаются, как загрязнители), а грибковая катерная инфекция для пациентов с травмами необычна.
Лечение состоит в удалении катетера (касается периферических или чрескожных центральных венозных катетеров) и парентеральной антибиотикотерапии, по крайней мере, в начале. Неясно, требуют ли лечения, кроме удаления катетера, случаи положительных культур с катетера без местных признаков инфекции и истинно положительных посевов крови.
Катерные инфекции, вызванные S. aureus, вероятно, требуют не менее двух недель лечения, хотя некоторые специалисты высказываются за более длительные курсы (4-6 недель) из-за риска метастатической инфекции (например, пневмонии, эндокардита). Для лечения катерных инфекций, вызванных метициллин-резистентным золотистым стафилококком (или метициллин-резистентным эпидермальным стафилококком, если лечение показано) можно выбрать ванкомицин или линезолид, с альтернативой в виде даптомицина.
Лечение энтерококковой или грамотрицательной катерной инфекции диктуется восприимчивостью бактерий, при отсутствии четкого согласия относительно продолжительности лечения. После удаления катетера, лечение грибковой катерной инфекции противоречиво. Некоторые авторитеты рекомендуют только удаление катетера, тогда как другие рекомендуют системную противогрибковую терапию в течение не менее двух недель.

-
Содержимое:
- Прогноз осложнений мочевого пузыря после операции
- Цистит после полостной операции
- Цистит после катетеризации
- Как лечить цистит после хирургии и катетера
Мочеполовая система человека стерильна. Попадание внутрь органов и протоков инфекции приводит к воспалительному процессу. При полостной операции или установке катетера вероятность заражения существенно увеличивается. Для предотвращения осложнений проводятся профилактические мероприятия.
Несмотря на предпринимаемые меры цистит после операции и катетеризации остается достаточно распространенной проблемой. Перед тем как соглашаться на хирургические и диагностические процедуры, необходимо узнать о возможных осложнениях.
Прогноз осложнений мочевого пузыря после хирургии
Инфекционные осложнения возникают после:
- абортов;
- удаления яичников, матки;
- проведения ТУР, лапароскопии и лазерной операции по иссечению аденомы;
- вследствие цистоскопии, забора образцов ткани для биопсии, при подозрении на онкопроцессы;
- катетеризации.
Независимо, что именно вызвало воспаление, болезнь развивается по следующему сценарию:
- Острый цистит — первичная форма патологии. Возникает внезапно и характеризуется интенсивной симптоматикой. Обострение длится 7-10 дней. На остром этапе цистит хорошо поддается лекарственной терапии. Прогноз в целом благоприятный, приблизительно в 70% случаев удастся полностью избавиться от заболевания.
Хронический цистит — возникает на фоне запущенного воспаления мочевого пузыря, спровоцированного постоянным инфицированием, резистентными штаммами бактерий, вирусов и грибов. Лечение потребует много времени, сочетания приема антибиотиков, сеансов физиотерапии и восстанавливающих лекарственных средств.
Задача медицинского персонала — не допустить развития воспаления органов мочеполовой системы, вызванного хирургическими и диагностическими действиями.

Воспаление мочевого пузыря после операции развивается спустя короткий промежуток времени. Первичный цистит нередко провоцируют травмы в слизистой. В таком случае воспаление носит небактериальный характер.
Со временем состояние усугубляют инфекции мочевого пузыря, проникающие в организм после операционного вмешательства. Источником заражения также становятся условно-патогенные микроорганизмы. На фоне ослабленного иммунитета бактерии активизируются и поражают слизистую органа.
Вторичный цистит после операции на мочевом пузыре происходит всегда вследствие реинфицирования. Организм, ослабленный по причине хирургического вмешательства, приема антибиотиков становится не в состоянии сопротивляться повторному заражению. По этой причине быстрая реабилитация пациента крайне важна. Если есть возможность, предпочтение отдают малоинвазивным методикам.
После выполнения эндоскопической или лапароскопической хирургии, лазерной операции вероятность заражения минимальна. Нагрузка на организм незначительна, что позволяет пациенту быстро восстановиться и предотвращает развитие осложнений.
Симптомы постоперационного цистита:
- острая и длительная задержка мочи;
- боли при мочеиспускании;
- кровянистые выделения, наблюдаются при геморрагическом цистите;
- изменение цвета, запаха (присутствует аромат аммиака) и плотности урины.
Если не назначить своевременную и грамотную терапию, возможны осложнения заболевания:
- частые рецидивы, свыше 2-3 раз в течение полугода;
- развитие абсцессов и как следствие общая интоксикация организма;
- тампонада мочевого пузыря с вероятным разрывом стенок.
Проявления постоперационного цистита схожи с другими патологиями мочеполовой системы. При операции по удалению простаты также наблюдаются нарушения мочеиспускания, присутствие кровянистых выделений в урине. Чтобы не допустить осложнений важно своевременно выявить заболевание и дифференцировать его симптомы.
Современные малоинвазивные операции на ДГПЖ существенно снизили риск осложнений и развития воспалительных процессов в мочевом пузыре у мужчин. Быстрая реабилитация (пациент восстанавливается в течение 5-7 дней) сократила вероятность инфицирования в ранний постоперационный период.
После широкого внедрения современных способов хирургии лечение послеоперационного цистита у мужчин требуется не чаще чем в 10-15% случаев. У женщин этот процент выше, что объясняется анатомическими особенностями.
Еще одна распространенная причина воспалений мочевого пузыря: установка дренажной системы для отвода мочи. Постановка катетера сложная процедура, требующая от медицинского работника профессионализма и опыта. Воспаление возникает как следствие:
- резких движений при установке, приводящих к повреждению слизистой;
- длительного нахождения трубки в мочевом пузыре;
- нарушение правил асептики при постановке системы.
Даже если введение катетера выполнено правильно существует риск развития цистита после длительного ношения дренажной системы. Трубка постоянно травмирует края мочевого пузыря и может спровоцировать некроз тканей, что увеличивает вероятность инфицирования.
Симптомы воспаления мочевого пузыря после введения катетера для инъекций (инстилляций) или отведения мочи:
- резкие боли в области паха, иррадиирущие в половые органы;
- повышение температуры, сверх субфебрильных показателей;
- появление примесей крови и гноя в моче;
- частые и скудные мочеиспускания.
Катетеризация несет риск травмирования слизистой. Инстилляции проводят только если другие методы антибактериальной терапии оказались неэффективными.
Как лечить цистит после хирургии и катетера
В урологических рекомендациях приводят общие правила, сокращающие период терапии и снижающие вероятность рецидивов цистита:
- Снять воспаление после длительного применения катетера, введенного в мочевой пузырь проблематично. Для установки катетера нужны прямые показания. Катетеризацию проводит уролог.
- Диета — для выведения патогенной микрофлоры, необходимо увеличить объем употребляемой жидкости. Алкоголь после операции запрещен. Под запрет подпадает консервация, жаренные, копченые блюда. Сократить следует употребление соли.
Предпочтение отдают пище легко перевариваемой желудочно-кишечным трактом. Запоры могут усугубить состояние пациента после операции. Быстро восстановить иммунитет помогут почечные и другие урологические сборы, клюквенные и брусничные морсы.
До введения комплекса профилактических мероприятий посткатетеризационный цистит и восходящая мочевая инфекция были бичом ОМСТ и в 1975—1976 гг. наблюдались у каждого 3-го пострадавшего, переведенного из реанимационного отделения.
Патогенез до конца неясен, но большинство авторов считают, что микроорганизмы из наружного конца уретры мигрируют по постоянному мочевому катетеру в мочевой пузырь и там начинают размножаться, прикрепляясь к слизистой оболочке мочевого пузыря. Поскольку стенка мочевого пузыря у катетеризированного больного находится в спавшемся состоянии, в ней много складок (крипт), в которых размножаются бактерии.
По этим же причинам ослабляетсядезинфицирующее действие мочи, так как исключается промывание пузыря и уретры собственной мочой больного. Ввиду того что пострадавший находится в положении лежа на спине, мочевая инфекция легко распространяется по мочеточникам в верхние мочевые пути, вызывая пиелонефрит. Нельзя исключить и прямое инфицирование мочевого пузыря при нарушении асептики при катетеризации. Из патогенных микроорганизмов преобладает грамотрицательная флора, обитающая в кишечнике: Е. coli (до 35%), Enterococcus spp. (15%), P. aerogenes (15%) и некоторые другие. Стафилококки представлены коагулазоположительными формами, устойчивыми к большинству антибиотиков.
В реанимационном отделении мочевая инфекция может быть заподозрена только при длительном нахождении катетера (более 3 сут) по появлению в анализе мочи белка и лейкоцитов более 5 в поле зрения. В ОМСТ эти пациенты переводятся уже без катетера с самостоятельным мочеиспусканием, однако клиническая картина цистита (резь, дизурия, боли при мочеиспускании) наблюдается у единичных больных. Поэтому всем больным, переведенным из реанимационного отделения, мы немедленно назначали уросептики (нитроксолин, 5-НОК, палин) в лечебной дозе энтерально. Это препятствовало распространению инфекции на верхние мочевыводящие пути и являлось терапией самого цистита. Клинически мочевая инфекция проявлялась в большинстве случаев только лихорадкой, и ее в любом случае было необходимо подтвердить или отвергнуть. Внешне моча может быть не изменена; мутная моча и гематурия наблюдаются относительно редко.
Основную информацию дает общий анализ мочи. Наличие лейкоцитов в моче с кислой реакцией свидетельствует об инфицировании мочевого пузыря и уретры. Более 10 лейкоцитов в 1 мкл мочи указывает на инфекцию, а менее 10 — на колонизацию. Появление эритроцитов наряду с лейкоцитами характерно для геморрагического цистита, цилиндров — для вовлечения в процесс почечных лоханок. При щелочной, застойной моче форменные элементы разлагаются, косвенно на пиурию указывает появление белка более 0,033%.
Лейкоциты в анализе мочи служат основанием для посева мочи на флору и чувствительность к антибиотикам. Для посева мочу берут стерильным катетером в специальные колбы с питательной средой.
Также проводят бактериоскопию осадка с окраской по Граму, дифференцируя микроорганизмы на грамположительные и грамотрицательные, что имеет существенное значение при проведении эмпирической антибиотикотерапии. При грамотрицательной флоре рекомендуется комбинация аминогликозидов с цефалоспоринами III поколения, действующими на синегнойную палочку, при грамположительной — достаточно цефалоспоринов II—III поколения.
У пожилых женщин после длительного нахождения мочевого катетера может наблюдаться геморрагический цистит. Причиной гематурии являются эрозии слизистой оболочки мочевого пузыря. Микробная флора поливалентная с участием гемолитического стрептококка. Количество крови различное: от слабо розового окрашивания до интенсивно темно-красного. В последнем случае, помимо антибактериальной терапии, необходимы контроль содержания гемоглобина, проведение кровоостанавливающей и кровезамещающей терапии. Больные страдают от болей внизу живота по мере наполнения мочевого пузыря и выраженных резей при мочеиспускании. Лечение геморрагического цистита заключается в назначении, помимо нитроксолина, антибиотиков широкого спектра действия — цефалоспоринов II—III поколения в сочетании с аминогликозидами.
Хорошее действие оказывает промывание мочевого пузыря теплым раствором хлоргексидина с последующим введением в него через катетер 20 мл теплой эмульсии синтомицина. Катетер после введения пережимают на 0,5 ч, а затем осторожно удаляют, чтобы эмульсия осталась в пузыре. Эту процедуру повторяют 2—3 раза в день, она дает большое облегчение больным и обеспечивает более быстрое купирование проявлений геморрагического цистита.
В упорных случаях цистита приходится прибегать к услугам уролога, но по опыту нашего отделения такая необходимость возникает достаточно редко.
В.А. Соколов
Множественные и сочетанные травмы
Катетеризация мочевого пузыря относится к инвазивным манипуляциям. Во время постановки мочевого катетера существует риск осложнений, среди которых выделяют травматизацию слизистой оболочки и занесение инфекции.
Показания для катетеризации
Постановка мочевого катетера — распространенная медицинская манипуляция, которая проводится для нормализации оттока мочи при различных состояниях.
Катетеризация мочевого пузыря показана пациентам, которым проводятся операции на брюшной полости. 
Показания для постановки:
- Нарушение проходимости мочевыводящих путей. Такой процесс связан с патологиями: аденома простаты, опухоль нижнего отдела мочевого пузыря, анафилактический шок, травмы. У женщины нарушения проходимости уретры встречаются намного реже.
- Оперативные вмешательства на брюшной полости. Показаниями для катетеризации считаются те операции, которые проводятся в малом тазу у женщин. Это осуществляется для того, чтобы обеспечить врачу доступ к матке и придаткам. Мужчинам эта манипуляция необходима при оперативном лечении прямой и сигмовидной кишки через абдоминальный доступ.
- Малые гинекологические операции. Манипуляции осуществляемые гинекологом, которые требуют введения инструментария в полость матки, проводятся исключительно при пустом мочевом пузыре. Одной из таких операций является лечение маточного кровотечения путем выскабливания. Перед процедурой ставится катетер, чтобы при проведении вмешательства, моча не накапливалась в мочевом пузыре у женщин.
- Госпитализация в реанимационное отделение. Пациенты которые проходят лечение в реанимации, подлежат катетеризации. Это для того, чтобы медицинский персонал следил за количеством выделяемой мочи. При тяжелых болезнях часто нарушается выработка мочи, что становится причиной осложнений. Большое значение имеет для тех пациентов, которым проводится форсированный диурез.

Гибкий катетер
Процедура проводится быстро, а при достаточной квалификации медицинского персонала проблем не возникает.
Сегодня существует два вида катетера: гибкие и металлические. Гибкие изготовлены из поливинилхлорида — гипоаллергенного полимера. Используют для катетеризации мочевого пузыря у мужчин, без болезней простаты.

Металлический
Если у мужчины простатит или аденома простаты, то для прохождения участка уретры, возле которого располагается железа, используют металлический.
Использование гибкого изделия допускается среднему медицинскому персоналу, а вот постановка металлического — врачебная манипуляция.
Почему появляется цистит
Цистит после катетеризации вызван такими причинами: занесение инфекции и травмирование мочевыводящих путей.
Воспаление мочевого пузыря при правильной постановке встречается крайне редко. Обусловлено индивидуальными особенностями организма. Развитие цистита свидетельствует чаще о нарушении методики катетеризации.
Травматический цистит встречается чаще у мужчин. Это связано с тем, что уретра мужчины имеет два анатомических изгиба.
Прохождение катетера через эти изгибы приводит к нарушению целостности слизистой оболочки.
Как правило, патологический процесс имеет тенденцию к распространению. Воспаление переходит из уретры в мочевой пузырь.
Травматический цистит в послеоперационном периоде считается стерильным, так как не сопровождается инфекционным поражением.
В течение послеоперационного периода пациентам вводят антибиотики, которые подавляют активность микроорганизмов.
Если же причина развития болезни связана с нарушением правил асептики и антисептики при манипуляции, то развивается классический бактериальный цистит.
Бактериальная природа после операций встречается крайне редко, так как идет антибиотикотерапия, и бактерии не успевают вызвать воспаление.
Симптомы болезни проявляются спустя несколько часов после постановки катетера. Пациенты выражают жалобы на жжение в области мочевого пузыря и уретры.
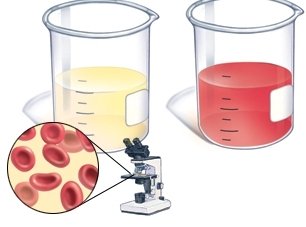
Гематурия
При травматическом цистите в моче появляются примеси крови. Выраженность гематурии напрямую зависит от площади раневой поверхности, от того насколько сосуды повреждены.
При воспалительном процессе катетер удаляют. Повторное введение после цистита допускается только после выздоровления.
Лечение
Лечение травматического цистита требуется в тех случаях, когда повреждение слизистой оболочки существенное.
Лечение противовоспалительными средствами помогает устранить неприятные симптомы болезни, в том числе и отечность слизистой, что нормализует выведение мочи.
Если катетеризация проводилась для облегчения оттока мочи, а не для проведения операции или другого вмешательства, то с профилактической целью назначают антибиотики.
Это для того, чтобы исключить риск присоединения инфекции к стерильному воспалению. С этой целью используют антибиотики широкого спектра, которые уничтожают большое количество видов патогенных микроорганизмов.
Антибиотики широкого спектра действия
Для уменьшения неприятных симптомов, пациентам рекомендуется соблюдать постельный режим.
В горизонтальном положении болевые ощущения уменьшаются, так как моча скапливается не возле травмированной уретры, а около задней стенки мочевого пузыря.
Смеха лечения для пациентов с циститом подбирается индивидуально для каждого пациента, с учетом сопутствующей патологии, проводимого лечения, а также тяжести травматизации.
Травматический цистит после катетеризации мочевого пузыря является погрешностью медицинского персонала и чаще наблюдается в послеоперационный период. При квалификации работников сферы здравоохранения, этого осложнения избегают.
Видео
Читайте также:


