Инфекция после операции на кишечнике
Кишечник – это один из самых больших органов. Его длина составляет около 4 метров. Данный орган входит в состав пищеварительного тракта. Кишечник занимает большую часть брюшной полости. Он берет свое начало от привратника желудка и заканчивается анальным отверстием. Выделяют тонкий и толстый кишечник. Первый участвует в процессе переваривания нутриентов. Второй – в образовании каловых масс и их выведении из организма. В большинстве случаев медикаментозным манипуляциям подвергается толстая кишка. Это связано с тем, что она более подвержена травматизации и воспалительным процессам.
Поэтому операции на толстой кишке выполняются чаще. Кроме воспалительных заболеваний высок риск образования в данном органе онкологических процессов и доброкачественных опухолей. Известно множество недугов толстого кишечника, требующих хирургического лечения. Если поражение имеет маленькую протяженность, выполняют резекцию органа или удаление самого образования (например, полипа). Операция при раке толстой кишки предполагает гемиколэктомию. В подобных случаях резекции подвергается половина органа. Естественно, что подобные вмешательства требуют проведения реабилитационных мероприятий и изменения образа жизни.
Симптомы патологий толстого кишечника
Болезни толстого кишечника распространены как среди взрослых, так и у детей. Многие из этих недугов относятся к хирургическим патологиям. Самым распространенным и безобидным заболеванием, встречающимся чаще всего, считается аппендицит. Он относится к острым воспалительным процессам части толстой кишки. Выявить заболевание на ранней стадии сложно. Аппендицит может маскироваться под отравление, обострение гастрита или пиелонефрита (при атипичном расположении).
Помимо болевого синдрома бесспорным показанием к операции является непроходимость кишечника. Она развивается при различных патологических состояниях. Независимо от причины, все заболевания, сопровождающиеся непроходимостью, требуют выполнения операций на толстой кишке. Помимо выраженной боли данный синдром сопровождается запорами и рвотой.
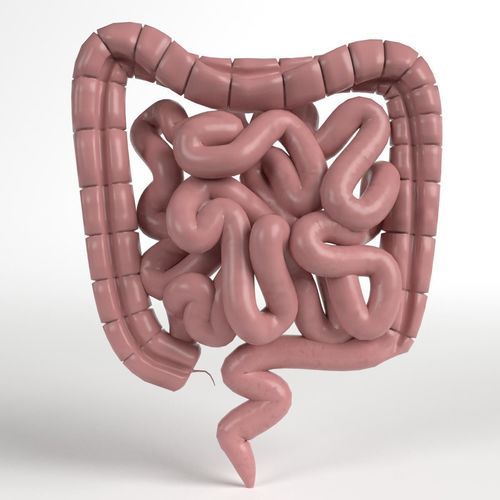
Главной функцией толстого кишечника является выведение продуктов распада из организма. Выделяют 5 анатомических частей. Первая – это слепая кишка. Она расположена в правой подвздошной области. Именно от этой анатомической структуры отходит червееобразный отросток – аппендикс. Вторая часть – это восходящая ободочная кишка, за которой следуют поперечная и нисходящая. Их можно пропальпировать в боковых отделах живота и на уровне пупка. Конечным отделом является сигмовидная кишка, переходящая в следующий отдел пищеварительного тракта.
Поражение может произойти в любой части органа. Независимо от этого, при повреждении выполняется операция на толстой кишке. Онкология чаще встречается в нисходящем и сигмовидном отделе. Характерным симптомом опухоли является непроходимость кала и интоксикация организма. Рак правой половины толстого кишечника отличается по клинике. Основным признаком болезни служит анемический синдром.
Показания к хирургическому лечению
В различных возрастных группах показания к операциям на толстой кишке схожи. Тем не менее у детей преобладают определенные патологии. Среди них - мегаколон, болезнь Гиршпрунга и муковисцидоз, инвагинация. Также к причинам непроходимости кишечника относят врожденную атрезию на каком-либо участке органа и дивертикулез. Болезнь Гиршпрунга характеризуется нарушением иннервации. Муковисцидоз – это редкая генетическая патология, сопровождающаяся усиленной секрецией слизи. Все перечисленные недуги приводят к нарушению работы кишечника. Вследствие того что каловые массы не могут продвигаться к выходному отверстию, происходит их застой и непроходимость.
Показания к оперативному вмешательству у взрослых выделяют следующие:
- Аппендицит.
- Дивертикулит.
- Неспецифический язвенный колит.
- Болезнь Крона.
- Острое нарушение мезентериального кровообращения.
- Доброкачественные образования.
- Рак кишечника.
Все перечисленные заболевания опасны, так как они приводят к воспалению брюшины (перитониту) и непроходимости. Без хирургической помощи подобные нарушения необратимы и летальны. Поэтому каждая из патологий является абсолютным показанием к операциям на толстой кишке.
Аппендицит – это острое воспаление червеобразного отростка, связанное с гиперплазией лимфоидной ткани. В первые часы болезнь напоминает обыкновенное отравление, после чего состояние пациента ухудшается. Боль переходит на правую половину живота, нарастает температура и тошнота. Диагностировать патологию может только хирург по специальным симптомам и анализу крови.
Дивертикулы кишечника – это ответвления слизистой оболочки, в которых скапливается не до конца переваренная пища или каловые массы (в зависимости от расположения). Из-за постоянного застоя продуктов распада развивается воспаление, а иногда – онкологический процесс. Чтобы этого не происходило, дивертикулы подвергаются удалению.
Неспецифический язвенный колит и болезнь Крона относятся к системным патологиям, поражающим весь пищеварительный тракт. Они требуют длительного терапевтического лечения и наблюдения. Операция требуется при развитии осложнений или неэффективности медикаментов. Объем хирургического вмешательства зависит от распространенности пораженного участка кишки. Иногда оно ограничивается ушиванием язвенного дефекта. В тяжелых случаях необходима резекция кишки.
Нарушение мезентериального кровообращения развивается из-за попадания тромба в крупные сосуды. Это сопровождается некрозом участка кишки. Подобное состояние по опасности приравнивается к инфаркту и инсульту. Оно требует немедленной операции по удалению толстой кишки. Если вовремя не выполнить резекцию пораженного участка и не восстановить кровообращение, наступает бактериальный шок и сепсис.
Рак толстой кишки: операция, прогноз для жизни
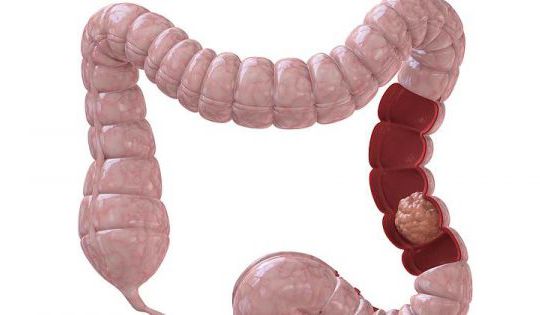
Онкология изучает не только раковые заболевания, но и доброкачественные опухоли. К сожалению, подобные патологии часто поражают толстую кишку. По статистике, рак этого органа занимает одно из первых мест. Уступают ему лишь злокачественные процессы молочной железы, кожи, легких и желудка. По гистологической структуре чаще всего встречается карцинома толстого кишечника. Чем ниже уровень дифференцировки раковых клеток, тем новообразование злокачественнее и тяжелее поддается лечению. Все онкологические процессы являются показанием для операции. Прогноз при подобных патологиях зависит от распространенности опухоли и степени дифференцировки.
К доброкачественным образованиям относится полип толстой кишки. Операции при этой патологии обязательны. Ведь большинство полипов могут трансформироваться в карциному. Если вовремя удалить доброкачественную опухоль, прогноз для жизни благоприятный. При выявлении рака выполняется операция по удалению толстой кишки. В большинстве случаев приходится прибегать к резекции половины органа. Такое вмешательство относится к радикальным операциям. Оно называется гемиколэктомией. Если поражение небольшое, удаляют меньшую часть кишечника, включающую саму опухоль и 40 см здоровых тканей. Это необходимо для предотвращения рецидива карциномы.
Если нет метастатических опухолей в других органах, радикальная операция при раке толстой кишки помогает не только спасти жизнь пациента, но и значительно продлить ее. Запущенная карцинома в большинстве случаев считается противопоказанием для хирургического лечения. При большом размере онкологического процесса и прорастании в соседние органы выполняют паллиативное удаление опухоли толстой кишки. Операция помогает восстановить процесс пищеварения и избавить больного от мучений. Прогноз при подобных вмешательствах неблагоприятный. Из-за наличия остатка злокачественных клеток в организме опухоль продолжает расти.
Разновидности оперативного лечения
Существует несколько видов операций на толстом кишечнике. Выбор хирургического метода лечения зависит от характера патологии и протяженности поражения. Кроме того, врачи обращают внимание на общее состояние больного и наличие сопутствующих недугов. Тяжелые патологии сосудистой системы, сердца, почек и других органов являются противопоказанием для массивных хирургических вмешательств.
Если заболевание не онкологическое, врач делает все возможное, чтобы сохранить кишку. Это удается сделать при наличии небольших язвенных дефектов и доброкачественных опухолей. В подобных случаях выполняют ушивание дефекта или полипэктомию. Такие операции часто не требуют разреза передней брюшной стенки. Они осуществляются эндоскопическим методом, часто во время обследования кишечника. Наличие гнойного воспалительного процесса служит показанием к хирургическому лечению. Самой распространенной из подобных операций считается аппендэктомия.
Показания к радикальному хирургическому лечению – это облигатные полипы, острое нарушение мезентериального кровообращения, распространенные язвы и неметастатическая аденокарцинома толстой кишки. Операция заключается в удалении пораженного участка и прилегающих к нему здоровых тканей. К радикальным хирургическим вмешательствам относят резекцию кишки и гемиколэктомию.
При наличии метастазов и тяжелом состоянии больного выполняется паллиативное лечение. Основное показание – это опухоль толстой кишки. Операция носит нерадикальный характер, так как не позволяет удалить всю карциному. Она заключается в резекции большей части злокачественного процесса и ушивании кишечника. Таким образом, удается устранить блок, вызвавший непроходимость. Дистальный конец кишки наглухо ушивают, а из проксимальной части формируют стому. Противоестественное отверстие выводят на переднюю брюшную стенку. Если через несколько месяцев состояние пациента позволяет выполнить массивную полостную операцию и опухоль не прогрессирует, колостому удаляют путем низведения культи и сшиванием с прямой кишкой. Этот этап хирургического вмешательства проводят только при отсутствии метастаз.
Удаление полипа толстой кишки
Полип – это небольшой вырост на поверхности слизистой оболочки кишечника. В онкологии выделяют 2 разновидности этих доброкачественных образований. Первая – это факультативные предраки. Подобные полипы редко трансформируются в аденокарциному. Вероятность злокачественного перерождения увеличивается, если человек подвергается неблагоприятным факторам (курение, неправильное питание, облучение). Если риск развития рака невелик, выполняют эндоскопическую операцию по удалению полипа толстой кишки, которая проводится при помощи специальной камеры и коагуляционной петли. Она представляет собой луч электрического тока. Коагулятор не только быстро удаляет небольшие грибовидные полипы, но и останавливает кровотечение на месте повреждения.
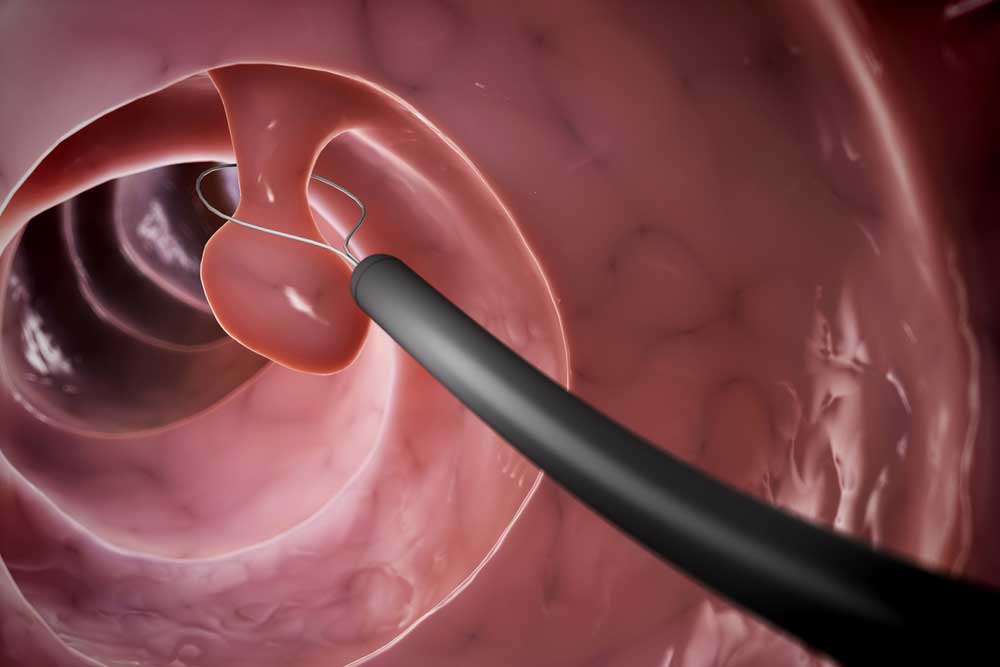
В некоторых случаях доброкачественные образования имеют внушительные размеры и широкое основание. Таким может быть аденоматозный или ворсинчатый полип толстой кишки. Операции при этом выполняют как эндоскопическим методом, так и открытым хирургическим путем. Большие полипы удаляют фрагментарным способом. При помощи специального коагулятора создается диаметральная петля. Она захватывает новообразование и отщепляет его фрагменты. При наличии множественного полипоза рекомендуется выполнять резекцию кишки. Аденоматозные и ворсинчатые образования относят к облигатным предракам, так как вероятность их малигнизации высока. Все полипы должны подвергаться морфологическому исследованию.
Подготовка к удалению толстой кишки
Резекция кишечника и гемиколэктомия – это крупные оперативные вмешательства, которые требуют специальной подготовки. Подобное хирургическое лечение может проводиться только при отсутствии сердечно-сосудистых заболеваний, а также патологий кроветворной системы и почечной недостаточности. Кроме того, пациент должен понимать суть предстоящего вмешательства и возможные осложнения. Сам больной и его близкие должны знать, что после операции на толстой кишке требуется реабилитация и изменение образа жизни, в частности питания.
Наркоз подбирают индивидуально для каждого пациента. При проведении полостных операций требуется общая анестезия. Зачастую применяют комбинированный наркоз. Он состоит из внутривенной и эндотрахеальной анестезии. Чтобы следить за состоянием сердечно-сосудистой и дыхательной систем, пациента подключают к аппаратам. Для предотвращения осложнений требуется доступ к центральной вене. За состоянием больного во время операции наблюдает анестезиолог и средний медицинский персонал. При необходимости вводят гипотензивные и другие препараты.
Техника операции при раке кишечника
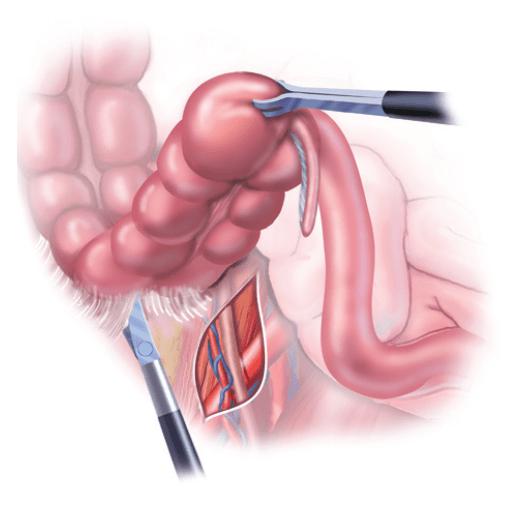
Некоторые зарубежные врачи практикуют лапараскопические резекции кишечника и гемиколэктомию. Это позволяет избежать большого шрама на животе. Однако подобная техника при проведении больших операций не приветствуется, так как имеется высокий риск кровотечения в брюшной полости. Кроме того, небольшие лапароскопические отверстия ограничивают доступ к опухоли. Таким образом, можно пропустить метастатические лимфатические узлы.
Резекция кишечника начинается с выполнения разреза на передней брюшной стенке и рассечения всех слоев подлежащих тканей. Затем хирург мобилизует пораженный участок и оценивает протяженность поражения. Если опухоль имеет небольшой размер, ее резецируют с захватом здоровой ткани (20-40 см). При раке ободочной кишки 2-3-й стадии чаще всего выполняется гемиколэктомия. Эта операция отличается от резекции объемом. Под гемиколэктомией подразумевается удаление левой или правой половины толстого кишечника. После того как пораженный участок резецирован, формируется анастомоз. Это самая ответственная часть оперативного лечения. Анастомоз должен быть прочным и по возможности сохранять анатомию органа. После его формирования ткани послойно ушивают.
Возможные осложнения хирургического лечения
Одним из тяжелых онкологических заболеваний, требующих хирургического лечения, является рак толстой кишки. После операции имеется риск развития осложнений. Даже несмотря на профессионализм врачей, выполнить задуманное лечение при онкологии удается не всегда. В некоторых случаях обнаруживаются метастазы, которые не были видны при проведении обследования. При этом приходится расширять объем лечения или вовсе отменять операцию. К возможным последствиям хирургического вмешательства относятся:
- Кровотечение.
- Микробная инфекция.
- Образование грыжи.
Наиболее опасным осложнением считается кровотечение и несостоятельность анастомоза, развивающаяся вследствие инфицирования раны. Каждое из этих последствий требует повторного хирургического вмешательства с целью поиска источника кровотечения. При инфицировании раны приходится заново формировать анастомоз. К отсроченным осложнениям относят спаечный процесс и появление грыжи.
Состояние после операции по удалению толстой кишки
Первые сутки после удаления части кишечника пациент должен проводить в реанимационном отделении. После того как больной отойдет от наркоза и начнет самостоятельно дышать, его переводят в палату. В течение 2-3 дней проводится парентеральное питание. После чего, если нет признаков осложнения и состояние больного позволяет, ему разрешается пить нежирный бульон и воду. В течение 10-12 дней за состоянием пациента должны наблюдать врачи. Медицинский персонал проводит перевязки и оценивает состояние дренажа, оставленного в ране для выведения воспалительного экссудата. При отсутствии осложнений пациента выписывают через 2 недели после хирургического вмешательства, если ранее был поставлен диагноз "рак толстой кишки". Выживаемость после операции высокая, она составляет более 95 %. В большинстве случаев пациенты умирают не от хирургического лечения, а от осложнений рака. Поэтому принято оценивать 5-летнюю выживаемость после операции. При выполнении радикального лечения и отсутствии метастазов она достигает 90 %. Если же опухоль имеется в лимфатических узлах, выживаемость снижается в 1,5-2 раза. При наличии гематогенных метастазов прогноз неблагоприятный.
Восстановление работы пищеварительного тракта
При соблюдении режима и всех предписаний врача процесс пищеварения практически полностью восстанавливается даже после гемиколэктомии. Стоит отметить, что функции толстого кишечника нарушаются. Поэтому диета должна восстанавливать потери. Питание должно быть дробным - 6-7 раз в день. Из-за нарушения работы ЖКТ нельзя перегружать кишечник. Еда должна быть легкоусвояемой, содержать растительный белок, постное мясо, сливочное масло. Для восполнения потерь требуется употреблять витамины, минералы, ферменты и воду.
Осложнения, связанные с послеоперационной тошнотой и рвотой, хотя и редко представляют опасность для жизни, однако могут оказаться самыми неприятными воспоминаниями, оставшимися у пациента от пребывания в стационаре. Тяжелые случаи ПОТР приводят к увеличению длительности пребывания в стационаре, повышению риска кровотечения, послеоперационным грыжам и аспирационной пневмонии.
Судя по опубликованным данным, частота ПОТР составляет от 5 до 75%. В отсутствие профилактики, частота развития ПОТР за 6 ч и за 24 ч составляет, соответственно, 20% и 30%. Лучший антиэметик или схема противорвотной терапии характеризуются показателем ЧБНЛ (число больных, которых необходимо лечить, или NNT), равным примерно 5. Все виды лечения сопряжены с незначительным риском.
Рвотный рефлекс может быть вызван стимуляцией следующих проводящих путей:
- афферентных абдоминальных окончаний блуждающего нерва;
- area postrema, включая ядро одиночного тракта;
- вестибулярной системы;
- к другим проводящим путям относятся те, которые идут из полушарий мозга, органов зрения, обоняния, вкуса.
К хеморецепторам, отвечающим за проведение сигнала к рвотному центру и area postrema, относятся допаминергические, холинергические, гистаминергические, серотонинергические и опиоидные рецепторы. Учитывая множество путей проведения и большое количество различных рецепторов, в настоящее время идеального антиэметика не существует. Нейрокинин-1 может представлять собой общий конечный путь проведения для ПОТР, и испытания лекарств, влияющих на этот механизм, находятся в процессе реализации.
Все факторы, описанные ниже, могут способствовать развитию ПОТР:
- Гинекологические операции, особенно на яичниках.
- Операции на кишечнике или желчном пузыре.
- Операции на голове и шее, включая тонзиллэктомию и аденоидэктомию.
- Офтальмохирургия, особенно коррекция косоглазия.
- Длительные операции.
- Индукция метогекситоном, этомидатом или кетамином (по сравнению с пропофолом или тиопенталом).
- Поддержание анестезии закисью азота. Отказ от нее снижает риск с ЧБНЛ равным 5, но индекс потенциального риска (NNH) достигает 50, необходимо об этом помнить.
- Интраоперационное применение опиоидов повышает частоту развития ПОТР. Однако нелеченная боль также может усиливать ПОТР.
- Спинальная анестезия — высокий уровень (выше Т5), гипотензия и использование адреналина при местной анестезии.
- Интраоперационная дегидратация — внутривенная инфузия снижает частоту развития ПОТР.
- Дилатация желудка вследствие неумелой вентиляции мешком и маской.
- Тошнота, связанная с движением, вследствие слишком быстрых или неосторожных движений пациента во время выхода из анестезии.
- Наличие ПОТР в анамнезе.
- Дети страдают чаще, чем взрослые.
- Женщины страдают чаще, чем мужчины, вплоть до 70-летнего возраста.
- Ожирение — фактор риска. Это может быть связано с высокой частотой желудочного рефлюкса у этой группы пациентов.
- Наличие в анамнезе тошноты, связанной с движением.
- Невыполнение проверки и планирования адекватной схемы терапии.
- Неудовлетворительная подготовка врачей и медсестер, что приводит к недостаточной эффективности терапии.
Классификация
Чтобы говорить на одном языке с врачами, начнем с азов. Какие виды кишечной непроходимости бывают:
При механической непроходимости возникает физическое препятствие продвижению каловых масс. Просвет кишки может что-то перекрыть (обтурационная) или пережать снаружи (странгуляционная). Такая непроходимость кишечника может возникнуть после любой операции на органах брюшной полости и малого таза.
При динамическом типе нарушается движение петель кишки. Возникает спазм (спастическая) или, наоборот, расслабление (паралитическая). Эту проблему стоит ожидать при любых воспалительных процессах в брюшной полости.
Симптомы
Непроходимость тонкого кишечника всегда развивается остро с бурной клинической картины: интоксикация, рвота кишечным содержимым, нестерпимые схваткообразные боли в животе, быстрое обезвоживание организма. Стул при этом однократный, но газы уже не отходят. Из-за потерь электролитов с рвотой и мочой, развивается сердечная недостаточность, нарушается мышечный тонус.
Чаще всего непроходимость толстой кишки встречается у пожилых людей.
Каловые “завалы”, как их называют хирурги, преимущественно накапливаются в конечных отделах толстой кишки, прямой и сигмовидной. Клиническая картина развивается постепенно.
Первое, на что обращает внимание больной, это отсутствие стула и газов. Живот медленно увеличивается в размерах, зачастую асимметрично. Боль постепенно нарастает, может повыситься температура тела.
Через несколько дней состояние больного станет уже тяжелым. Нарастает обезвоживание и интоксикация, может начаться рвота фекальным содержимым.
Особенности рвоты при онкологии
Рвота опасна для онкобольного. Повышает риск возникновения обезвоживания, которое служит предпосылкой к тромбозу. При неудаленной опухоли или активно развивающихся метастазах механизм свертывания крови нарушен. Извержение содержимого происходит по следующим причинам:
- Химиотерапия или ожидание процедуры. Реакцию на терапию предсказать практически невозможно, у каждого индивидуальна. На появление тошноты при химиотерапии влияют разные факторы.
- Опухоли головного мозга, при которых давление повышается, проявляясь тошнотой.
- Распространение метастазов в печени служит причиной для неприятного состояния. Больной испытывает слабость, появляется лихорадка, кожные покровы приобретают желтоватый оттенок.
- Заболевания, имеющие воспалительную или инфекционную этиологию.
Раздражение рецепторов вызывает рвотный рефлекс. При поражении раком кишечника или желудка, рефлекс появляется при малейшем раздражителе. Такие болезни не обходятся только тошнотой. К неприятным симптомам добавляется расстройство желудка, нарушение переваривания и вздутие живота.
Диагностика
В приемном покое больницы первым исследованием будет обзорная рентгенография брюшной полости. На непроходимость толстой кишки на снимке указывают: раздутые петли кишки, чаши Клойбера и уровни жидкости в тонкой кишке. Также на рентгенограмме можно обнаружить и причину. Например, металлическое инородное тело или опухоль.
Важно отметить, что проведение ирригографии противопоказано до выяснения причин непроходимости. Если виной острых болей в животе стала перфорация стенок кишки, то контраст может излиться в брюшную полость и ухудшить прогноз.
УЗИ органов брюшной полости — очень информативный метод исследования при кишечной непроходимости. На экране видны раздутые петли кишечника и усиленная перистальтика. Грамотный специалист может определить причины непроходимости кишечника.
При подозрении на тромбоз сосудов, питающих тонкий кишечник, проводится ангиография. Проведение этого исследования одновременно позволяет убрать тромб и восстановить кровоток.
Первая помощь при непрекращающейся рвоте
- Чтобы избежать попадания рвотных масс в органы дыхания, переверните пациента на бок и слегка наклоните вперед.
- Положите на живот больному компресс со льдом, проведите другую охлаждающую процедуру. Подобное действие способно сузит сосуды и ослабит кровотечение.
- Во избежание обезвоживания предлагайте больному питье.
- При первых признаках большой потери жидкости, больного необходимо поить растворами, восстанавливающими водно-солевой баланс.
Главное правило – дождаться квалифицированной помощи. Запрещено самостоятельно выдавать какие-либо медикаменты.
Показания к операции
Хирургическая помощь при кишечной непроходимости может быть экстренной (в первые часы поступления больного), срочной (в первые сутки) и плановой.
Экстренная операция необходима при спаечной болезни, ущемленной грыже, завороте кишки и мезентериальном тромбозе. Эти состояния грозят некрозом кишечника, что повлечёт за собой удаление нежизнеспособных участков.
Срочная операция, например, возможна при глистной инвазии и обтурации кишки инородным телом. У врачей есть время, чтобы провести необходимую диагностику, оценить динамику и подготовить больного к оперативному вмешательству.
Плановая операция назначается за несколько месяцев и проходит в спокойной обстановке. Больной полностью обследован, хирурги и анестезиолог владеют всей необходимой информацией. Плановая операция показана при медленно растущих опухолях и полипах.
Далеко не всегда лечение непроходимости кишечника хирургическое. Например, при каловых камнях хирурги сначала пытаются “размыть” их при помощи сифонной клизмы. И только в том случае, когда это не представляется возможным, начинается подготовка к операции.
Результаты
Из 1350 пациентов 674 были включены в группу дексаметазона и 676 в группу стандартной терапии.
- Рвота в течение 24 часов после операционного вмешательства имела место у 172 участников, получавших дексаметазон (25.5%) по сравнению с 223 из контрольной группы (33.0%), P=0.003. Число пациентов, которое необходимо пролечить, чтобы предотвратить рвоту у одного больного (NNT) составило 13.
- Антиеметические препараты были назначены по требованию 285 лицам из группы дексаметазона (39.3%) и 351 пациенту из группы контроля (51.9%). Показатель NNT составил 8 (95% CI, 5-11; P Источник: DREAMS Trial Collaborators and West Midlands Research Collaborative. BMJ 2017;357:j1455.
Виды оперативных вмешательств
В арсенале хирургов есть 3 основных оперативных метода лечения кишечной непроходимости: эндоскопический, лапароскопический и лапаротомический. Последние два применяются, когда консервативно причину устранить нельзя.
Удаление инородных тел из толстой кишки происходит чаще всего эндоскопическим путем. После предварительного очищения кишечника сифонной клизмой, больной направляется на колоноскопию.
Этот метод в данном случае будет и диагностическим, и лечебным. Как только инородное тело обнаружится, оно сразу же будет удалено. Проводится манипуляция под наркозом.
Этот вид хирургического вмешательства является малоинвазивным. После него самый короткий восстановительный период. Буквально на 2-3 сутки больного уже выписывают домой. А “на память” остаются маленькие аккуратные шовчики.
С каждым годом количество открытых операций уменьшается в пользу лапароскопических. Но при наличии осложнений без нее не обойтись, так как невозможно тщательно проверить все петли кишечника и разделить спайки. Доступ в брюшную полость осуществляется продольным разрезом, проходящим от мечевидного отростка грудины до лобка. Такая операция при непроходимости кишечника тяжело переносится больным и требует длительного восстановления.
Диета после операции и восстановление микрофлоры кишечника человека
После операции кишечника показана щадящая лечебная диета, которая поможет восстановить микрофлору, наладить перистальтику и поспособствовать очищению. Когда угроза обострений после резекции миновала, человеку разрешено есть продукты, которые богаты на клетчатку. Это свежие и приготовленные овощи и фрукты, жидкие каши, молочные напитки. Белый хлеб заменить на злаковый, убрать из рациона сладости, шоколад, чай и кофе, сладкую газировку. Если в послеоперационный период отекают ноги, нужно отказаться от соли и специй, а если беспокоит понос, спазмы и расстройство желудка, есть растительную пищу, что поможет наладить пищеварение.
Послеоперационный период
Выхаживание больного направлено на профилактику ранних и поздних послеоперационных осложнений. Ранние наступают в течение 3 недель после операции на органах брюшной полости, поздние — после выписки из больницы, в течение 2-3 месяцев.
Ранними послеоперационными осложнениями являются паралитическая и механическая непроходимость кишечника. Первая проявляется в течение недели после операции. Со временем моторика кишечника восстановится. Но на период предполагаемых осложнений больному во время наркоза через нос устанавливается длинная трубка, которая называется назоинтестинальный зонд. Через нее опорожняется кишечник и отходят газы.
Для профилактики механической непроходимости кишечника пациентам после операции назначают антибиотики, антикоагулянты и антиагреганты. Спаечная непроходимость кишечника предотвращается приемом активаторов фибринолиза. Это современный и эффективный способ профилактики.
В это время больной ничего самостоятельно не ест. Все необходимые питательные вещества вводятся с помощью капельниц. Примерно на 5 сутки через желудочный зонд вводится готовая легкоусвояемая смесь нутриентов.
Питание при непроходимости кишечника становится возможным через неделю после операции. Врач назначает стол №0— жидкую овсяную кашу на воде. Затем рацион постепенно расширяется до стола №1а или 1. Позволяется есть жидкие гомогенизированные продукты. Овощи только вареные, из фруктов – запеченные яблоки без кожицы. Такая диета соблюдается вплоть до выписки из стационара.
После операции на кишечнике, нужно тщательно следить за собой. Образ жизни теперь направлен на профилактику запоров, которые могут вызвать кишечную непроходимость. А если была проведена резекция участка кишки, то своему питанию стоит уделить особое внимание.
Пища должна быть легкой. Практически в неограниченных количествах можно есть кисломолочные продукты, вареные овощи, запеченные фрукты. Запрещены жирные, жареные и копченые продукты. Обязательно выпивать 1,5-2 литра чистой воды в день для поддержания водного баланса.
Чтобы стул быть ежедневным, хирурги советуют каждый день выпивать столовую ложку вазелинового масла. Оно не оказывает влияние на желчевыделение и не всасывается в кишечнике.
Следует помнить и о физической активности. Она должна быть умеренной. Запрещается поднимать тяжести свыше 6 кг. Рекомендованы йога и плавание.
Методы лечения состояния
Методы лечения симптомов при раковых опухолях зависят от этиологии процесса. Универсального средства, одинаково успешно подходящего разным больным, однозначно нет. Несмотря на огромный список всевозможных медицинских препаратов, предназначенных для купирования рвотного рефлекса, врачи советуют начинать или совмещать медикаментозную терапию с физиопроцедурами. Немедикаментозная терапия включает в себя:
- Массаж, позволяющий больному расслабиться.
- Плавание в теплой воде при отсутствии противопоказаний.
- Прогулки на свежем воздухе без переутомления организма.
- Мятный чай.
- Легкая гимнастика.
Подобные процедуры полезны в качестве успокаивающего фактора — процесс борьбы с раком напряжен. Больные впадают в депрессию, живут с постоянным чувством страха и неизвестности.
Лечить тошноту необходимо не только из соображения комфорта. Подобные патологические состояния вызывают негативные последствия, как истощение организма, большая потеря жидкости и интоксикация препаратами. Вместе с рвотными массами больной теряет силы, необходимые организму в борьбе с онкологией. Часто врачи советуют придерживаться сбалансированного питания, восполнять водно-солевой баланс.
Противорвотная терапия представлена большим количеством препаратов в виде таблеток, растворов, сиропов и инъекций. Подобрать тип и класс средства должен лечащий врач, находящийся в курсе динамики заболевания. Самостоятельное назначение медикаментов запрещено, некоторые лекарства будут бесполезны.
Для купирования тошноты назначают:
- Антагонисты. Воздействует на рвотный центр, блокируя позывы.
- Блокаторы М-холинорецепторов влияют на мускулатуру желудка и поджелудочной. Препараты расслабляют и замедляют заброс содержимого.
- Глюкокортикостероиды имеют широкий спектр воздействия, хорошо блокируют рвотный синдром, предотвращая в дальнейшем.
- Прокинетики, блокирующие дофаминовые рецепторы.
Выбор противорвотных препаратов велик, спектр действий заключается в восстанавливающем эффекте водного баланса.
Читайте также:


