Инфицированная пульпа при глубоком кариесе
При исследовании шлифа зуба с глубокой кариозной полостью в световом микроскопе выявляются, как и при среднем кариесе, три зоны: 1-я – распада и деминерализации; 2-я – прозрачного и интактного дентина; 3-я – заместительного дентина и изменений в пульпе зуба.
Следует отметить, что при глубоком кариесе обнаруживаются более выраженные изменения в пульпе зуба, нежели при средней глубине полости как в твёрдых тканях зуба, так и в пульпе зуба. В сосудисто-нервном пучке изменения имеют сходство с острым воспалением, вплоть до полного распада осевых цилиндров нервных волокон.
Глубокий кариес постоянных зубов, острое течение
жалобы на боль, а чаще ощущение оскомины в зубе, которые возникают от химических раздражителей и быстро проходят после прекращения их действия;
возможен кратковременный боль от температурных и механических раздражителей, чаще в месте локализации кариозного дефекта;
наличие кариозной полости на различных поверхностях зуба, чаще в ретенционных пунктах (местах ретенции остатков пищи): фиссур, ямках жевательной, контактных и других поверхностей зубов, пришеечной области;
появление кариозной полости в твердых тканей зуба отмечается через некоторое время после прорезывания зуба;
кариозная полость расположена в пределах навколопульпарного дентина с нависшими краями эмали;
в области меловидного цвета поражения эмали оказывается глубокий дефект - кариозная полость, которая размещена в пределах навколопульпарного дентина, края дефекта неровные мелоподобного цвета;
кариозная полость имеет относительно узкий входное отверстие, наибольшую ширину около эмалево-дентинного соединения и постепенно расширяется по направлению к пульпы;
при зондировании отмечается шероховатость, размягчение эмали, размягченный дентин, который выстилает кариозную полость серо-белого или желтоватого цвета, реже он несколько пигментированный;
размягченный дентин может иметь хрящевидных консистенцию и сниматься инструментом (экскаватором) пластами;
при зондировании отмечается болезненность в области эмалево-дентинного соединения, а также (менее выраженная) на дне полости в точках наиболее тонкого дентина над пульпой;
реакция на перкуссию – безболезненная;
температурная проба: резкая боль от холодного (воды), исчезает сразу после устранения раздражителя.
Глубокий кариес постоянных зубов, хроническое течение
имеет практически бессимптомное течение;
возможен кратковременный боль от химических, температурных и механических раздражителей, чаще в месте локализации кариозного дефекта;
наличие кариозной полости на различных поверхностях зуба, чаще в ретенционных пунктах (местах ретенции остатков пищи): фиссур, ямках жевательной, контактных и других поверхностей зубов, пришеечной области;
появление кариозной полости в твердых тканей зуба отмечается через некоторое время после прорезывания зуба;
кариозная полость расположена в пределах навколопульпарного дентина, занимает значительную часть коронки зуба, дефект открытый наружу (нависшие края эмали отламываются вследствие их хрупкости);
кариозная полость имеет широкий входной проем, ее ширина практически одинакова у эмалево-дентинного соединения и вблизи пульпы;
края дефекта неровные пигментированные (желто-коричневого, коричневого цвета);
при зондировании отмечается шероховатость, размягчение эмали, размягченный дентин, который выстилает кариозную полость пигментированный;
зондирования кариозной полости мало мучительное за исключением стенок в области эмалево-дентинного соединения;
реакция на перкуссию –
температурная проба: возможна боль от холодного (воды), исчезает сразу после устранения раздражителя.
Диагностика глубокого кариеса
При проведении диагностики глубокого кариеса стоматолог учитывает жалобы пациента, данные клинического осмотра и инструментальных исследований.
Стоматологический осмотр выявляет значительное разрушение коронковой части зуба, причиняющее дискомфорт во время приема пищи и нарушающее эстетику зубных рядов.
При острой форме глубокого кариеса обнаруживается глубокая кариозная полость, заполненная светлым размягченным дентином. Попытки зондирования дна кариозной полости чувствительны или резко болезненны. При хроническом глубоком кариесе стенки и дно полости выполнены плотным пигментированным дентином, цвет которого может варьировать от коричневого до черного. Зондирование полости безболезненное, что обусловлено наличием зоны вторичного дентина. Перкуссия зуба не сопровождается болевыми ощущениями.
Проведение термодиагностики позволяет выявить кратковременную болевую реакцию на горячее и холодное, быстро проходящую после прекращения действия раздражителя. Электроодонтодиагностика при глубоком кариесе выявляет реакцию пульпы на ток силой 2-6 мкА; иногда отмечается снижение возбудимости пульпы до 10-12 мкА. При подозрении на вторичный глубокий кариес, развившийся под пломбой, дополнительно выполняется рентгенография или радиовизиография.
В процессе обследования необходимо осуществлять дифференциальную диагностику в отношении других патологических процессов, прежде всего, среднего кариеса, очагового, гипертрофического и фиброзного пульпита, хронического периодонтита.
32. Дифференциальная диагностика глубокого кариеса.
Дифференциальная диагностика глубокого кариеса проводится с теми заболеваниями зубов, которые имеют схожую с глубоким кариесом клиническую картину, а именно: со средним кариесом, для которого характерна менее глубокая кариозная полость, располагающаяся в пределах собственного дентина. Дно и стенки полости плотные, зондирование болезненно по эмалево-дентинному соединению, тогда как при глубоком кариесе полость — в пределах околопульпарного дентина, зондирование дна безболезненно, температурные раздражителей вызывают боль, быстро проходящую.
Глубокий кариес необходимо дифференцировать с очаговым пульпитом, для которого характерны острые самопроизвольные приступообразные боли, усиливающиеся вечером и ночью. Зондирование дна кариозной полости болезненно в одной точке, чаще в области проекции очага воспаления пульпы. При глубоком кариесе зондирование дна кариозной полости болезненно равномерно по всей поверхности околопульпарного дентина, самопроизвольные и приступообразные боли отсутствуют.
Следует также проводить дифференциальную диагностику с хроническим фиброзным пульпитом, для него характерно наличие глубокой кариозной полости, заполненной размягченным дентином. При зондировании дна кариозной полости можно обнаружить сообщение с пульповой камерой, зондирование данного участка резко болезненно, пульпа кровоточит, отмечается снижение возбудимости пульпы на силу тока мкА. При глубоком кариесе зондирование болезненно по всему дну, пульпа зуба реагирует на ток силой 2—12 мкА.
33. Лечение глубокого кариеса. Выбор лечебной прокладки. Обоснование выбора лечебной прокладки.
Лечение глубокого кариеса. При лечении глубокого кариеса препарирование кариозной полости является обязательным условием. От врача-стоматолога требуется четкое соблюдение всех принципов и этапов препарирования: обезболивание, раскрытие, расширение, некрэктомия, формирование кариозной полости, — только в этом случае можно ожидать положительный результат. Любая сформированная полость должна иметь оптимальное количество ретенционных пунктов, которые бы обеспечивали наилучшую фиксацию пломбы, а также служили контрсилой зубу-антагонисту. Препарирование дна и стенок кариозной полости осуществляется до крипитации. Если оставить на дне кариозной полости размягченный дентин, то процесс деминерализации под пломбой будет продолжаться. Можно оставлять пигментированный крипитирующий дентин в полостях 1,2-го классов Блека согласно принципу биологической целесообразности, который в полостях 3, 4 и 5-го классов Блека не срабатывает, так как пигментированный дентин, просвечивающий через эмаль, не позволит добиться идеального косметического эффекта при пломбировании зуба композитными пломбировочными материалами. Далее проводится антисептическая обработка имеющейся полости. Используются теплые физиологические антисептические растворы 0,02% фурацилина; 0,06% хлоргексидина; а также 0,02% раствор этакридина лактата; 5% раствор димексида; 1% раствор этония; ферменты с 1% раствором новокаина. Физиологические теплые антисептические растворы не раздражают пульпу зуба, не переохлаждают твердые ткани зуба (холодные растворы могут повлечь за собой перевозбуждение аксонов). Затем необходимо провести высушивание и обезжиривание отпрепарированной кариозной полости. Используются стерильные ватные тампоны. Применение спирта и эфира для высушивания и обезжиривания полости недопустимо, так как они являются сильно раздражающими веществами. Желательно использовать препараты на основе ЭДТА. Далее накладывается лечебная прокладка, обязательно в теплом виде и только на дно отпрепарированной кариозной полости, толщиной не более 0,5 мм. Лечебная прокладка должна:
• стимулировать репаративную функцию пульпы зуба;
• обладать бактерицидным и противовоспалительным действием на пульпу зуба;
• не раздражать пульпу зуба и слизистую оболочку полости рта;
• обладать хорошей адгезией;
• выдерживать давление после затвердевания.
Всеми вышеперечисленными свойствами обладают отечественные и зарубежные препараты, содержащие гидроокись кальция:
• материал стоматологический подкладочный,
• Dycal фирмы Dentsply,
• Calcipulpe фирмы Septodont,
• Life фирмы Kerr,
• Calcimol фирмы Voco,
• Reocap фирмы Vivadent.
С успехом используются для лечения глубокого кариеса пластические пасты, содержащие эвгенол:
• Cavitec фирмы Кегг,
• Eugespad фирмы SPAD.
На дно отпрепарированной и медикаментозно обработанной кариозной полости тончайшим слоем накладывается лечебная прокладка, далее тонким слоем и только на дно кариозной полости накладывается изолирующая прокладка из стеклоиономерного цемента, покрывая лечебный материал. Такая последовательность возможна только в том случае, если лечебный прокладочный материал адаптирован к постоянному пломбировочному материалу. После наложения лечебной и изолирующей прокладок топографически глубокую кариозную полость мы переводим в кариозную полость средней глубины. Далее все этапы пломбирования глубокой кариозной полости соответствуют лечению полостей средней глубины: тотальное травление эмали и дентина; смывание ортофосфорной кислоты; высушивание кариозной полости; нанесение дентинового адгезива (праймера) — 2—3 слоя; нанесение эмалевого адгезива на стенки, дно и финированную эмаль — последовательно 2—3 слоя (каждый слой полимеризуется в течение 20-30 с); внесение пломбировочного материала светового отверждения; полимеризация каждого слоя; шлифование и полирование пломбы.
34. Рецидивирующий кариес. Причины возникновения, клиника, диагностика, дифференциальная диагностика. Лечение.
Под вторичным кариесомподразумевают новые кариозные поражения, локализуюшиеся рядом с пломбой в ранее леченных зубах.
Вторичному кариесу свойственны все гистологические характеристики кариозных поражений. Причиной возникновения вторичного кариеса является образование микрозазоров между пломбой и твердыми тканями зуба, в которые проникают бактерии, способствующие образованию кариозных дефектов по краю пломбы в эмали и дентине.
Под рецидивом кариесаподразумевают возобновление процесса или про-грессирование заболевания, если кариозные поражения не были полностью устранены во время предыдущего лечения.
Рецидив кариеса клинически определяют по краю пломбы или под пломбой при рентгенологическом исследовании.
Схематическое изображение вторичного кариеса и рецидивного кариеса. Под рецидивом кариеса понимают продолжение или повторную вспышку уже существующего кариеса (например, под пломбами, в случае неполной экскавации). Вторичный кариес - новообразовавшийся кариес, который диагностируется клинически или рентгенологически на краях пломб. Наиболее распространенными причинами возникновения вторичного кариеса являются наличие чрезмерно или недостаточно контурированных пломб и микрозазоров между пломбой и твердыми тканями зуба с последующим образованием на этих участках налета (места повышенной вероятности возникновения вторичного кариеса). При этом образуется внешнее поражение с характерными гистологическими признаками начального кариеса. При наличии мик-Розазора возникает полостное поражение стенки. На дентинно-эмалевой границе развивается Дентинное кариозное поражение.
Вторичный кариес — возникновение кариозного поражения рядом с ранее наложенной пломбой.Причины этого многообразны. В первую очередь, это следствие недостаточного препарирования, в ходе которого не иссекаются полностью измененные ткани при кариесе фиссур, придесневых поражениях, и особенно, при препарировании десневой стенки II класса (рис. 3—34). Причиной вторичного кариеса может быть также некачественное пломбирование, если между стенкой зуба и пломбой остается щель, создающая краевую проницаемость.
При вторичном кариесе лечение сводится во всех случаях к препарированию, причем в большинстве случаев необходимо полностью убирать ранее наложенную пломбу и восстанавливать реставрацию (пломбу). Наличие 2—3 пломб на жевательной поверхности без восстановления бугров и фиссур указывает на низкую квалификацию врача или ограниченность его возможностей.
9. Отсутствие контактного пункта или создание его на уровне жевательной поверхности.Обычно пациент жалуется на попадание и задерживание пищи между зубами, болезненность, кровоточивость. Иногда он связывает это по времени с пломбированием зуба или постановкой искусственной коронки. Реже боли носят приступообразный характер, усиливаются от раздражителей, что дает основание предполагать наличие пульпита. При осмотре выявляют щелевидный межзубной промежуток, скопление пищи между зубами, различной глубины пародон-тальный карман, кровоточивость при зондировании. На рентгенограмме, в зависимости от давности — резорбция межзубной перегородки.
Для исключения пульпита проводят тщательный кюретаж пародонтального кармана и рекомендуют проведение гигиенических мероприятий в полости рта. Прекращение болей после кюретажа, что чаще всего и бывает при наличии щелевидного промежутка, подтверждает диагноз воспаления десневого сосочка — папиллита. При подозрении на пульпит определяют реакцию пульпы на холодное и горячее, ЭОД. -
Лечение сводится к удалению ранее наложенной пломбы и пломбированию с использованием контурной матрицы, что обеспечивает создание контактного пункта на уровне экватора. В некоторых случаях возникает необходимость замены пломб на двух контактируемых поверхностях. Обязательное условие успешного лечения заключается в правильной фиксации матрицы с использованием клина, который следует вводить между зубами с усилием, что обеспечивает смещение зуба на толщину матрицы.
В случае смещения зуба и увеличения межзубного промежутка создать полноценный контакт не представляется возможным. В таких случаях анатомическую форму зуба восстанавливают, оставляя межзубной промежуток значительных размеров, что исключает возможность задержки пищи.
35. Кариес цемента. Роль ксеростомии в возникновении кариеса цемента. Клиника, диагностика, дифференциальная диагностика. Особенности лечения.
Кариес цемента- К02.2, кариес корня, корешковый или старческий кариес - кариозное поражение обнажившегося корня зуба. Кариес цемента чаще встречают у пациентов старше 60 лет, характеризуется поражением цемента или дентина в пришеечной области. Его возникновениесвязано с частым употреблением углеводов и плохой гигиеной полости рта в пожилом возрасте при наличии участков обнажения поверхности корня, которое обусловлено возрастной атрофией межзубных перегородок и заболеваниями пародонта. При этом важна и уменьшенная секреция слюны, которая вызвана гормональными изменениями, приемом лекарственных препаратов. Особенно интенсивно развивается кариес корня у людей после лучевого лечения в области головы и шеи. Возникающая при этом ксеростомия приводит к выраженным изменениям слизистой оболочки полости рта и быстрому возникновению кариеса на значительной поверхности обнаженного дентина.
Кариес цемента начинается часто в пришеечном участке открытой поверхности корня на уровне эмалево-цементного соединения. Он может поражать любую поверхность зуба, но чаще начинается с апроксимальной, ниже контактного пункта. Сначала кариес - поверхностно расположенный участок размягчения эмали с нечеткими границами темного цвета, склонный к распространению больше к периферии, чем вглубь. При зондировании очаг имеет мягкоэластическую консистенцию. В результате прогрессирования кариес циркулярно охватывает корень, что нередко становится причиной перелома с полным отделением коронки от корня. На рентгенограмме кариозный очаг расположен на апроксимальной поверхности ниже эмалево-цементной границы. Корневой кариес часто рецидивирует, если поверхность корня остается обнаженной, сохраняется гипосаливация и уходу за полостью рта уделяют недостаточное внимание. Часто возникает необходимость в реминерализующем лечении.
Микроорганизмы и продукты их обмена проникают в бесклеточный волокнистый цемент, высвобождая из цемента неорганические вещества. При этом коллагеновые волокна сохранены, не поражен и тонкий гиперминерализованный слой (10-15 мкм). Однако в кариесогенных условиях тонкий слой цемента быстро разрушается. При заболеваниях пародонта дентин реагирует на влияние раздражителей образованием склерозированного дентина, замедляющего развитие кариеса. Кроме того, корневой дентин содержит меньше дентинных канальцев, чем коронковый. Кариес в целом незначителен, но часто распространяется вокруг корня. По структуре он сходен с кариесом дентина коронки.
Не нашли то, что искали? Воспользуйтесь поиском:
-
Вход Регистрация
- Главная →
- Новости и статьи по стоматологии →
- Терапия →
- Новые варианты при лечении глубокого кариеса
В лечении кариозных процессов важно не только владеть мануальными навыками и быть в курсе новинок пломбировочных материалов, но и также знать биологические особенности кариеса и пульпы зуба. Больше не существует необходимости препарировать зуб, далеко выходя за границы здоровых тканей, напротив, с развитием адгезивной стоматологии, мы стараемся производить иссечение тканей максимально консервативно. Даже удаление тканей, которые потенциально могут быть инфицированы, остается под вопросом.
Данная статья обсуждает лечение глубокого кариозного процесса, а также пытается ответить на некоторые вопросы, поставленные в стоматологической литературе. Необходимо ли удалять все кариозные ткани в каждом клиническом случае (даже когда экскавация близко к пульповой камере)? Может ли кариозный процесс быть остановлен? Какой вид пломбировочного материала обеспечит самый лучший результат для пациента?
Традиционные концепции
Традиционная концепция полного удаления кариозных тканей при глубокой полости была поставлена под сомнение. Абсолютное удаление всех измененных тканей может не являться обязательным для остановки кариозного процесса. Хорошо известно, что бактерии в дентине вызывают воспаление в пульпе. Однако этот слабый воспалительный процесс может быть стимулятором регенерации. Оставление небольшого количества кариозных тканей под пломбой необязательно пагубно повлияет на успех лечения. Короткие исследования от 36 до 45 месяцев показали, что надежно запломбированные полости с кариозным дентином, показали малый процент рецидива и абсолютное снижение числа микроорганизмов. Реминерализация оставшегося кариозного дентина доказана и биохимически, и рентгенологически. В данных исследованиях применялись прокладки с гидроокисью кальция.
Оставление кариозных тканей под пломбой весьма противоречивая концепция. Традиционный подход непрямого покрытия пульпы обычно требует временного пломбирования. Спустя несколько недель или месяцев, зуб повторно раскрывают, удаляют оставшиеся кариозные ткани и пломбируют повторно уже постоянно.
При непрямом методе деминерализованные ткани оставляются в самых глубоких местах полости для предотвращения вскрытия пульпы. Применение такого метода ограничивается пациентами без симптомов воспаления и патологии пульпы. Полное удаление всех кариозных тканей со стенок пульповой камеры необходимо для контроля микроподтека. Поражение может медленно или быстро прогрессировать. Клинически, рентгенологически и бактериологически доказано, что кариозный процесс останавливается. В таких случаях герметичная, хорошо прилегающая по краям реставрация является необходимым условием успешного исхода.
Классическое непрямое покрытие пульпы имеет относительно высокий процент клинического успеха, обнажение пульпы обычно избегается и зуб не беспокоит. Дентин во время второго раскрытия описывается как более сухой, твердый и темный. Со стороны микробиологических анализов обнаруживается уменьшение бактериальной обсемененности. Также существует вероятность, что успех такого лечения будет зависеть и от выбранного материала для пломбирования, но по этому поводу проведено слишком мало исследований. «Действительно, осторожный доступ может быть предпочтителен перед радикальной экскавацией, потому что пульпа обнажается гораздо реже, а герметичное отграничение дентина от микрофлоры полости рта останавливает развитие кариозного процесса. Восстановительные процессы склерозирования дентинных канальцев и образования третичного дентина стимулируются, тем самым снижая проницаемость оставшегося дентина. Микроорганизмы блокируются с одой стороны герметично поставленной пломбой, а с другой - сниженной проницаемостью дентина.
Смена ориентиров
Всеми давно принято, что использование силантов защищает подлежащие структуры зуба, предотвращая аккумуляцию зубного налета и потерю минералов. Совсем недавно, полученные доказательства показали, что купирование неполостных кариозных изменений возможно с применением силантов. Но пока данный неинвазивный способ лечения начального кариеса широко не внедрен в стоматологическую практику.
Конечный результат консервативного иссечения и полной экскавации был тщательно сравнен. В данном исследовании в случаях, когда постановка временной пломбы была возможна, глубокая экскавация не проводилась. На дне пульповой камеры оставлялся мягкий, влажный и дисколорированный дентин. Поверх кариозного дентина накладывалась прокладка из гидроокиси кальция, которая затем закрывалась временной пломбой из стекло-иономерного цемента. Спустя 8-12 недель полость заново раскрывалась с целью проведение окончательной экскавации. Прокладка гидроокиси кальция накладывалась еще раз, и зуб восстанавливался композитным материалом. Авторы наблюдали гораздо меньшее число вскрытых пульповых камер при проведении пошагового удаления кариозных тканей, нежели при полной радикальной экскавации.
Кроме того, при оценке отдаленных результатов спустя 1 год, приведенная методика также оказалась более успешной. Такие результаты в очередной раз поставили акцент на важности сохранения дентинного барьера между пульпой и полостью, даже если в нем остаются кариозные очаги.
Совсем недавно необходимость пошагового удаления кариозного дентина снова обсуждалась. Непрямое покрытие пульпы - простая, хорошо встречаемая пациентами, менее дорогая, чем эндодонтия, процедура. Хотя часть микроорганизмов может оставаться активной, этого редко достаточно для развития рецидива: отложение третичного дентина также останавливает процесс распада. Весь инфицированный дентин должен быть полностью удален со всех стенок, однако, может быть немного оставлен по дну полости. Радикальное удаление измененного дентина не является обязательным во всех клинических случаях, так как установленная герметично пломба надежно закрывает полость от микрофлоры полости рта.
Лечебные прокладки: эффект на пульпу зуба
Прокладки достаточно часто устанавливаются под реставрацию для снижения потенциальной полеоперационной чувствительности. Для идеальной прокладки важны следующие характеристики:
1. Способность материала уничтожать микроорганизмы
2. Индукция минерализации
3. Осуществлять плотное прилегание и изоляцию
Послеоперационная чувствительность частично связана с остаточной толщиной дентина (RDT) после препарирования и присутствия некоторого числа микроорганизмов на стенках полости. Никакой материал не сможет защитить пульпу лучше, чем собственный дентин. Остаточная толщина дентина по дну полости является одним самых важных факторов для защиты пульпы от токсинов. Толщина в 0,5 мм сокращает эффект токсинов на 75%, 1мм – 90%, сохранение 2 мм и более – приводит к невероятно малой реакции пульпы или вообще ее полном отсутствии. В ситуациях, когда остается около 0,5 мм применение прокладок особенно важно. Со снижением толщины дентинного слоя снижается выживаемость одонтобластов и сохранность репаративных механизмов.
Реактивное восстановление дентина наблюдалась под полостями как с RTD выше 0,5 мм, так и с RTD меньше 0,25 мм. Однако максимальная активность наблюдалась под полостями с RTD от 0,5 до 0,25. Также восстановление дентина находилось под влиянием выбранного материала (от большего к меньшему: гидроксид кальция, композит, модифицированный СИЦ и цинк-оксид эвгенол). Одонтобласты сохранялись при RTD больше 0,25 мм.
Гидроксид кальция используется в качестве материала для прокладок с 1920-х годов. Благодаря своему pH равному 11, гидроксид кальция сам по себе является бактерицидным, а также нейтрализует кислые продукты бактерий. Высокий pH создает хорошие условия для репарации дентина. Вдобавок, гидроксид кальция обладает способностью мобилизовать факторы роста дентинного матрикса, вызывающего образование нового дентина. Гидроксид кальция является идеальным прокладочным материалом для очень глубоких полостей как при прямом, так и непрямом покрытии пульпы.
Адгезивные смолы могут быть слишком кислыми и вызывать раздражение пульпы. А многие дентинные бондинговые агенты и модифицированные СИЦ вообще токсичны для ткани пульпы. Также прокладки из гидроокиси кальция показывают высокий потенциал для восстановления мягкой ткани зуба, по сравнению с цементами и смолами.
К сожалению, самоотверждаемые прокладки из гидроокиси кальция высоко растворимы и могут рассасываться с течением времени. Традиционные гидроокисные прокладки легко растворяются во время кислотного травления. Компоненты бонда: вода, ацетон, спирт также могут разрушительно действовать на свойства прокладок из кальция. Герметичное закрытие полости поможет стабилизировать поражение и остановить кариозный процесс. Таким образом, если планируется постановка композитной пломбы, поверх гидрооксидной прокладки следует устанавливать защитную прокладку из СИЦ.
В последние несколько лет проведена презентация MTA (ProRoot MTA Dentsply Tilsa Dental Specialties). Эти силикантные цементы являются антибактериальными, биосовместимыми, имеют высокий pH и позволяют высвобождать биоактивные протеины дентинного матрикса. MTA представляет собой порошок, состоящий из гидрофобного трикальций силиката, трикальций алюмината, трикальций оксида и силиката оксида. Также эта смесь содержит небольшое количество других оксидов, что модифицирует ее химические и физические свойства. Добавление жидкости к порошку приводит к образованию коллоидного геля с pH 12,5 (что схоже с гидроксилом кальция), который отверждается до плотной субстанции в течение 3-4 часов. Существует гипотеза, что под воздействием тканевой жидкости трикальций оксид превращается в гидроксид кальция.
Материал обладает слабой растворимостью и слегка более рентгеноконтрастен, чем дентин. Так как MTA весьма слабо устойчив к компрессиям, его не стоит использовать в высокофункциональных зонах. Другой значительный недостаток – это долгое отверждение: несколько часов.
Подводя итог, можно сказать, что процедура лечения в два этапа достаточно часто важна и требует постановки временной пломбы. Непрямое покрытие пульпы лучше проводить в одно посещение. Любая одномоментная реставрация требует нанесения слоя модифицированного СИЦ. MTA - замечательный материал при раскрытии пульпы и эндодонтических манипуляциях. У материала хорошие изолирующие свойства, и некоторые исследования показали больший успех терапии, чем при использовании обычного гидроксида кальция.
Клинические случаи
Клинический случай 1
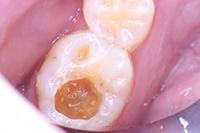
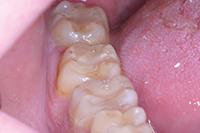
В клиническом случае представлен 30-летний пациент с большой кариозной полостью на первом нижнем моляре (Фото 1). Пациент отмечал чувствительность зуба к холодному, в остальном кариес протекал бессимптомно. Тест на холодное подтвердил слова пациента, болевой приступ длился около 30 секунд. Прицельный рентгеновский снимок показал близкое прилегание полости к пульпе зуба. Экскавация кариозного дентина продолжалась, пока дентинная стенка приблизилась к толщине в 1 мм (Фото 2).
Фото 1. Крупная кариозная полость с минимальными симптомами.
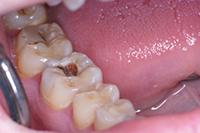
Фото 2: Проведено частичное удаление кариозного дентина. Мягкий, влажный, измененный в цвете дентин на дне полости оставлен.
Биодентин (Septodont) использован для постановки временной пломбы (Фото 3). Зуб оставлен для восстановления на 4 месяца. В течение этого периода зуб не беспокоил. Для подтверждения витальности пульпы вновь проведен тест на холод и выполнен прицельный рентгеновский снимок (Фото 4). Было принято решение восстановить зуб композитом как окончательная реставрация (Фото 5).
Фото 3: Биодентин (Septodont) - временная пломба.
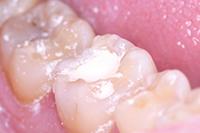
Фото 4: Рентгенография временно запломбированного зуба. Оставшийся кариес хорошо заметен на снимке. На усмотрение стоматолога некоторое количество Биодентина может быть оставлено под постоянную реставрацию.
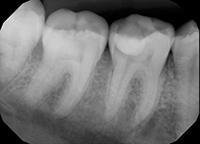
Фото 5: Окончательная реставрация зуба.
Обсуждение материала
Биодентин окончательно отверждается через 10-12 минут. Это намного быстрее, чем время отверждения MTA, однако биодентин к тому же проявляет более высокую компрессионную устойчивость. Таким образом, он может с легкостью применять как подходящая временная пломба. Производитель рекомендует использовать материал 2-шагово. На последующем приеме стоматолог формирует нужную ему полость и оставляет на дне слой Биодентина в качестве прокладки, сверху которой устанавливает постоянная реставрация.
Клинический случай 2
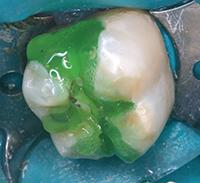
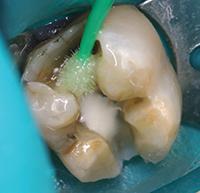
Нижний моляр на фото 6 имел дефект амальгамной пломбы с рецидивом кариеса. Пломба удалена, измененный дентин удален. На дно полости при помощи шприца тонким слоем наложена прокладка TheraCal LC (BISCO Dental Products) (Фото 7) и затем отверждена светом в течение 20 секунд. Полость протравлена (Фото 8), промыта, покрыта адгезивом, подсушена и отверждена (Фото 9), теперь зуб готов к постановке постоянной пломбы.
Фото 6: Глубокая экскавация дентина.
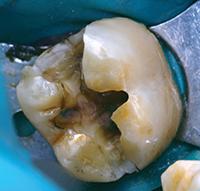
Фото 7: В качестве прокладки использован светоотверждаемый модифицированный кальций-силикатный материал TheraCal (BISCO Dental Products).
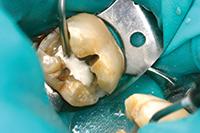
Фото 8 и 9: Кислотное протравливание и установка пломбы производится поверх прокладки.
Обсуждение материала
TheraCal LC - другой недавно представленный материал, суть которого состоит в объединении положительных свойств гидроксида кальция и модифицированных СИЦ.
Материал обладает сильными механическими характеристиками, низкой растворимостью и может быть отвержден слоем в 1 мм. TheraCal LC является одобренным стимулятором образования гидроксиапатита со способностью индуцировать синтез кристаллов, схоже с продуктами МТА.
Дентинная жидкость, поглощаемая TheraCal, производит высвобождение кальция и гидроксид ионов. Кальций необходим для быстрой стимуляции синтеза апатита, а щелочная среда обеспечивает необходимые условия для восстановления и заживления. TheraCal LC предназначен для использования в качестве изолирующей прокладки, надежно защищающей пульпу. При прямом покрытии пульпы важными аспектами успешного лечения является использование коффердама и контроля пульпарного кровотечения. Материал подходит специалистам, которые хотят облегчить использование обычных прокладок из гидроксида кальция, но, тем не менее, хотят применить плюсы более новых кальций силикатов. TheraCal LC позволяет производить непрямое покрытие пульпы одноэтапно.
Заключение
Сегодня стоматологу необходимо анализировать предыдущий опыт и клинические случаи для осуществления оптимального лечения пациента. На данный момент имеется значительное количество литературы, описывающей успешное непрямое покрытие пульпы. В то же самое время анализ информации позволяет сделать вывод, что прямое покрытие, особенно в зрелых зубах, не может обеспечить такой же успех без эндодонтической терапии. Также существуют ситуации, когда стоматологи предпочитают провести непрямое покрытие и затем осуществить повторный вход в полость для удаления остатков кариозных тканей.
Данная статья показывает, что пошаговая техника удаления дентина не всегда необходима. Новые кальций-силикатные цементы могут быть особенно полезными в таких случаях. Для общего принятия такой концепции, конечно же, необходимо продолжение клинических исследований. Также стоматологам следует знать, что в некоторых случаях материал, покрывающий пульпу, следует удалять не полностью и оставлять под постоянную реставрацию.
Читайте также:


