К кому обращаться при ишиасе седалищного нерва

Седалищный нерв имеет множество функций. Болезнь ишиас приводит к возникновению сильных болей, что, в свою очередь, провоцирует значительное ограничение подвижности, длительную потерю трудоспособности.
Лечение заболевания носит консервативный характер, оперативное вмешательство назначают только в экстренных случаях. Патология развивается только у людей зрелого и старшего возраста, пик заболеваемости приходится на 40–55 лет.
Что такое седалищный нерв и его функции
Седалищный нерв наиболее крупный из всех, толщина нервных волокон у взрослого человека достигает 1 сантиметра и более, длина, в зависимости от роста человека – около 1 метра (от области поясницы до пальцев нижних конечностей). Седалищный нерв представляет собой сплетение особых нервных волокон, состоящих из 3 слоев.
Внутренний слой пронизан мелкими кровеносными сосудами – капиллярами, через которые осуществляется питание тканей. В среднем слое содержатся более крупные кровеносные сосуды. Этот слой покрыт соединительной тканью, которая служит защитой для этих сосудов. Внешний слой состоит из наиболее плотной соединительной ткани.
Ишиас что это такое
Ишиас это заболевание воспалительной или не воспалительной (защемление) природы, при котором пациент ощущает интенсивную боль в области ягодиц. Болевые ощущения также отдают в ногу. Пациент может испытывать и другие неприятные ощущения.
Воспаление (защемление) седалищного нерва не является самостоятельным заболеванием, практически всегда возникает на фоне развития других патологий, таких как травмы и воспалительные процессы в области нижнего отдела позвоночника, инфекционные и вирусные заболевания, патологии, сопровождающиеся нарушением обменных процессов в организме.
Многочисленные неблагоприятные факторы приводят к сдавливанию седалищного нерва на том или ином его участке. В результате этого появляется боль и ощущения дискомфорта.
При защемлении седалищного нерва развивается такая патология как люмбоишалгия. При данном заболевании болевые ощущения возникают постепенно, поражая сначала область поясницы и ягодиц, затем бедра и заднюю поверхность ног (одной или обеих), распространяются на голеностопный сустав. Основной причиной развития люмбоишалгии считаются патологические деформационные процессы, происходящие в позвоночнике из-за чрезмерной физической нагрузки.
Сколько по времени обычно длится период обострения

С течением времени заболевание может перейти в хроническую форму, имеющую волнообразное течение, когда периоды улучшений чередуются с периодами обострений. Количество и длительность обострений может быть различной, в зависимости от следующих факторов:
- Величина суставной щели между позвонками крестцового отдела позвоночника.
- Размеров нервных корешков позвоночника в области поясницы и крестца.
- Количества поврежденных корешков спинного мозга.
На продолжительность периодов обострения влияет и сам характер патологии. Так, если боль имеет периодический характер, усиливается и затихает в течение дня, имеет место воспалительный процесс в области седалищного нерва. В этом случае периоды обострений длятся не более 3 недель. Если же боль интенсивная, постоянная, можно говорить о наличии защемления. Обострения в этом случае носят более продолжительный характер (от 1 месяца и более).
К какому врачу обращаться
Ответим на вопрос какой врач лечит ишиас: пациенту необходима первичная консультация врача терапевта, затем следует обратиться к неврологу.
Боль при воспалении (защемлении) седалищного нерва
Появление болезненных ощущений зачастую является единственным проявлением патологии, поэтому для постановки правильного диагноза следует четко определить характер боли, место ее локализации. При ишиасе, чаще всего, боль бывает односторонней (отдающей только в одну ногу).
Локализация болезненных ощущений может быть различной. Чаще всего отмечаются болевые ощущения в области поясницы, ягодиц. Болевые ощущения распространяются на заднюю поверхность бедра, в область коленной ямки, голеностопного сустава. Боль может проявляться как на всех указанных участках одновременно, так и на любом отдельном из них. Как быстро снять боль можно узнать в этой статье.
Симптомы заболевания
Основной симптом развития ишиаса – появление болезненных ощущений (подробнее). Патология проявляется в виде:
- Появления ощущений дискомфорта в области ягодиц, верхней поверхности бедра (чаще всего только с одной стороны, в редких случаях боль бывает двусторонней).
- Затруднение движения в ноге, пациент чувствует неприятные ощущения, такие как онемение, покалывание на пораженном участке.
- При смене положения тела боль на задней поверхности верхней части бедра усиливается, становится более интенсивной.
- Если пациент долго находится в положении сидя, боль также может усиливаться. При ходьбе становится менее выраженной.
Интенсивность болевых ощущений может быть различной, от редких и слабых приступов, до появления интенсивной и постоянной боли, существенно ухудшающей качество жизни пациента.
Ишиас при беременности
Во время беременности у женщины происходят определенные изменения в организме, связанные с увеличением размера живота, перераспределением центра тяжести. При увеличении нагрузки на область позвоночника увеличивается риск развития патологии.
Методы лечения

Чаще всего для лечения заболевания применяют консервативные методы лечения, хирургическая операция назначается крайне редко, в особо тяжелых случаях. Существует несколько терапевтических методов лечения ишиаса:
- Медикаментозная терапия заключается в приеме препаратов нестероидного типа способствующих устранению воспаления, гормональных средств в виде таблеток для перорального приема, инъекций стероидных средств, осуществляемых эпидурально (необходимо при выряженном болевом синдроме, когда болезненные ощущения становятся нестерпимыми).
- Массаж проводится в периоды ремиссии, когда болевые ощущения стихают, в моменты обострений возможны только легкие массажные движения, такие как поглаживания. Массаж способствует укреплению мышечной ткани, нормализации процессов кровообращения в области пораженного участка седалищного нерва, и, соответственно, восстановлению процессов питания тканей. Правильно подобранный комплекс упражнений нормализует мышечный тонус, способствует правильному расслаблению мышц, и, следовательно, устранению ощущений дискомфорта.
- ЛФК – комплекс физических упражнений, способствующих укреплению мышечной ткани. Упражнения делают в моменты улучшений, ремиссии. При обострениях пациенту необходимо ограничить движения, находясь в определенном положении (ноги приподняты, под поясницу необходимо подложить что-то мягкое). Важно помнить, что все упражнения должны выполняться максимально аккуратно, резких движений следует избегать, так как боль может вернуться внезапно.
- Лечение по Бубновскому представляет собой особый метод, в основе которого лежит физическая активность пациента. Для лечения применяют специальные многофункциональные тренажеры, занятия на которых позволяет укрепить всю костно-мышечную систему в целом. Кроме того, применяют и комплекс суставных упражнений, которые способствуют защите и восстановлению суставов и позвоночника.
- Использование аппликатора Кузнецова. Применение устройства позволяет добиться следующих результатов: расслабление мышц, устранение воспалительного процесса и его болезненных проявлений, нормализация кровообращения, тонуса мышц, обменных процессов в мышечной ткани, восстановление подвижности пациента.
- Гомеопатические препараты, используемые для лечения ишиаса, делятся на 2 группы: основные (используемые для устранения причин заболевания) и симптоматические (необходимые для устранения проявлений патологии). К основным гомеопатическим препаратам относят Экстракт Туи западной, Медорринум, Люэзинум. Симптоматические препараты – Переступень белый, Сушеница, Бихромат.
Полезное видео
Про воспаление седалищного нерва в видео расскажет врач Елена Малышева:
Ишиас представляет собой коварное заболевание, основной симптом которого – боль, может появляться внезапно. Боль бывает достаточно интенсивной, поражает те или иные участки от поясницы до голеностопных суставов. При интенсивной боли пациент не может полноценно двигаться, что негативно сказывается на качестве его жизни. Поэтому заболевание необходимо лечить. Делают это при помощи многочисленных терапевтических методов.
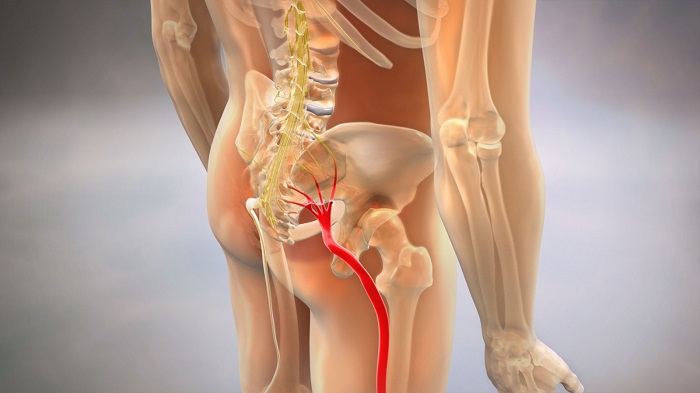
Вопрос о том, как лечить ишиас, поступает очень много. Седалищный нерв является самым толстым и протяженным в человеческом организме. Он часто страдает при развитии пояснично-крестцового остеохондроза. Поэтому ишиас может возникать как в молодом возрасте (при наличии дегенеративных дистрофических изменений в межпозвоночных дисках), так и у пожилых людей.
Предлагаем узнать больше информации о том, как можно проводить эффективное лечение этого заболевания, куда лучше обращаться для получения качественной и безопасной медицинской помощи.
Для начала разберемся, что такое ишиас. Это воспаление седалищного нерва на любом его участке, начиная от выхода из пояснично-крестцового нервного сплетения. Но, несмотря на это, причиной поражения может стать компрессия корешковых нервов, которые его формируют. Это L4, L5, S1, S2 и S3. Эти корешковые нервы отходят от самых сложных участков пояснично-крестцового отдела позвоночго столба. Именно на эти межпозвоночные диски оказывается максимальная амортизационная нагрузка.
Корешковые нервы являются продолжением структурного вещества спинного мозга. Они проходят через фораминальные отверстия в боковых частях тел позвонков. При нормальном функционировании межпозвоночного диска они надежно защищены от компрессионного сдавливания. Если межпозвоночные диски подверглись протрузии (снижению высоту и увеличению занимаемой площади), то на корешковые нервы начинает оказываться давление. При его незначительной степени поражаются лишь отдельные ответвления, которые в крестцовом сплетении отвечают за формирование седалищного нерва. Но в большинстве клинических случаев развитие ишиаса предваряется приступом пояснично-крестцового радикулита.
Это острое воспаление сдавленных корешковых нервов. Проявляется в виде острой боли в пояснице, прострелами, скованностью движений и сильным напряжением мышечного каркаса спины в очаге травмирования. Спустя несколько дней могут появиться признаки поражения седалищного нерва.
Очень важно перед тем, как лечить ишиас седалищного нерва, устранить все возможные причины его сдавливания или воспаления. Необходим комплексный подход. Лечение должно одновременно проводиться в отношении того заболевания, которое спровоцировало ишиас, и оказывать обезболивающее, восстанавливающее воздействие на седалищный нерв.
Куда обращаться с характерными признаками этого заболевания, поговорим далее в статье. Пока же предлагаем рассмотреть наиболее вероятные причины развития ишиаса.
Причины ишиаса седалищного нерва
Перед тем, как лечить ишиас (воспаление седалищного нерва), необходимо отыскать все вероятные причины его развития. Для этого опытный врач в ходе первого осмотра собирает у пациента анамнез. В зависимости от предполагаемой причины дают индивидуальные рекомендации по её устранению.
Все потенциальные причины ишиаса можно условно подразделить на воспалительные, ишемические, метаболические, компрессионные и травматические. Воспалительные процессы могут быть асептическими или инфекционными. В первом случае огромную роль играют ревматические изменения в организме человека. Это болезнь Бехтерева, системная красная волчанка, ревматоидный спондилоартрит и т.д. пациент с аутоиммунными воспалительными процессами страдает от постепенного разрушения нервного волокна. У него возникают неврологические проявления, такие как мышечная слабость в нижней конечности на стороне поражения, парестезии, участки кожного онемения и т.д. Характерная особенность ревматических воспалительных процессов – симметричное поражение левого и правого седалищных нервов одновременно.
Инфекционные процессы могут развиваться на фоне полиомиелита, туберкулеза, сифилиса, клещевого энцефалита. Они несут за собой довольно серьезные последствия. При тотальном поражении седалищного нерва могут развиваться стойкие парезы и параличи, человек может утратить способность самостоятельно передвигаться.
Ишемические и компрессионные причины встречаются чаще всего и обычно они взаимосвязаны. К таким заболеваниям можно отнести:
- дегенеративное дистрофическое поражение хрящевых тканей фиброзного кольца, в результате чего развивается остеохондроз;
- обезвоживание пульпозного ядра межпозвоночного диска, приводящее к формированию протрузии (снижение высоты и увеличение площади диска);
- выпадение межпозвоночной грыжи;
- нестабильность положения тел позвонков с частым смещением их относительно друг друга;
- компрессия кровеносных сосудов, обеспечивающих питание спинного мозга и отходящих от него корешковых нервов;
- изменение осанки и искривление позвоночго столба;
- деформирующий остеоартроз подвздошно-крестцового сочленения костей, расположенного в месте выхода седалищного нерва из крестцового сплетения;
- синдром грушевидной мышцы.
В группу травматических факторов негативного влияния можно включить растяжение и микроскопические разрывы связочного и сухожильного волокна, обеспечивающего поддержку позвоночго столба в пояснично-крестцовом отделе. При растяжении или разрывах неизбежно формируется рубцовое волокно. Оно вызывает утолщение связок и сухожилий. Рубцовые деформации оказывают негативное влияние на седалищный нерв и ответвления, которые его формируют.
Также среди травматических причин встречаются компрессионные переломы тел позвонков (чаще у пожилых лиц с нарушением процесса усвоения кальция и фосфора), трещинами остистых отростков, образованием костных мозолей и т.д. Ушибы в области крестцового нервного сплетения могут спровоцировать образование гематомы, которая будет сдавливать седалищный нерв и вызовет развитие ишиаса.
К другим причинам можно отнести нарушение метаболизма, ухудшение процессов микроциркуляции крови и лимфатической жидкости, давление со стороны растущих рядом опухолей и т.д.
Для выявления потенциальной причины рекомендуется проводить полноценное диагностическое обследование. Используются рентгенографический снимки, Кт, МРТ, УЗДГ, УЗИ, электромиография, электронейрография и т.д. Диагностика проводится под руководством лечащего врача.
Можно ли лечить ишиас дома?
Ишиас лечить дома можно почти во всех случаях. Исключение составляют ситуации, когда необходимо экстренное хирургическое вмешательство. Например, если защемление седалищного нерва связано с выпадением межпозвоночной грыжи или грубой деформацией туннеля в толще грушевидной мышцы. Во всех остальных случаях лечение проводится в амбулаторных, т.е. домашних условиях.
Важное условие – перед тем, как лечить дома ишиас (воспаление седалищного нерва) необходимо обратиться к врачу, который разработает индивидуальный курс терапии. Без контроля со стороны доктора проводить лечение данного заболевания категорически противопоказано.
Самостоятельное лечение ведет только к значительному ухудшению состояния пациента. В ряде случаев это может стать причиной паралича нижних конечностей и инвалидности.
Где и какой врач лечит ишиас седалищного нерва
А теперь расскажем о том, где лечат ишиас успешно, а где только снимают острые симптомы и отправляют пациента дальше трудится.
Итак, первое, что делает каждый пациент, который ощущает клинические симптомы воспаления седалищного нерва, вызывает врача на дом. Действительно, в остром периоде ишиас дает настолько нестерпимую пронизывающую всю ногу боль, что двигаться самостоятельно до ближайшей поликлиники, не представляется возможным. Вызов врача на дом решает две проблемы. Первая – выдается лист временной нетрудоспособности. Второе – назначается курс инъекций нестероидных противовоспалительных препаратов, которые оказывают симптоматическое действие (купируют острый болевой синдром).
Далее грамотные пациенты начинают искать способ эффективного лечения. Читают доступную в интернете информацию и понимают, что назначенные врачом уколы им не помогут, а только снимут боль. В итоге они обращаются в клиники мануальной терапии, где им оказывается полноценная помощь по проведению восстановительной терапии.
Успешно лечить ишиас дома можно под контролем со стороны невролога, вертебролога или мануального терапевта. Именно эти доктора знают о том, как можно запустить процесс регенерации поврежденного седалищного нерва и что сделать, чтобы избавить пациента от острой боли без применения лекарственных препаратов.
Поэтому настоятельно вам рекомендуем подыскивать по месту жительства мануального терапевта, вертебролога или невролога. Если есть такая возможность, то обратитесь в клинику мануальной терапии еще на стадии нахождения на больничном листе. Это позволит вам гораздо быстрее восстановить функции нижних конечностей и вернут возможность свободно двигаться.
Какой врач лечит ишиас седалищного нерва? При отсутствии возможности обратиться к вертебрологу или неврологу в клинике мануальной терапии, запишитесь к участковому терапевту. Он даст направление к невропатологу. Именно это врач в городской поликлинике занимается лечением пациентов с поражением седалищного нерва.
Как и чем лечить ишиас в домашних условиях
Корректного ответа на вопрос о том, чем лечить болезнь ишиас, не существует. Современная медицина не располагает такими лекарственными средствами, которые позволили бы без вреда для здоровья человека провести терапию ишиаса. Назначаемые миорелаксанты и нестероидные противовоспалительные препараты оказывают больше негативного воздействия, чем положительного.
Как лечить ишиас в домашних условиях в таком случае? На помощь приходят методы мануальной терапии. Например, если компрессия выявлена на уровне выхода корешковых нервов через фораминальные отверстия тел позвонков, то поможет мануальное вытяжение позвоночника. Уже спустя 2-3 процедуры у пациента проходят все симптомы ишиаса. Но на этом курс лечения не заканчивается. Далее врач разрабатывает индивидуальную программу, которая позволит полностью восстановить межпозвоночные диски.
Аналогичным образом опытный невролог действует и при синдроме грушевидной мышцы. Сначала снимается её спазм, а затем проводится комплексное лечение, направленное на восстановление нормального тонуса.
Рекомендуем вам проводить лечение ишиаса в клиниках мануальной терапии по месту жительства. Там практикуют методы, которые позволяют полностью восстановить поврежденные ткани и избежать риска повторного развития ишиаса.
Имеются противопоказания, необходима консультация специалиста.

Лечение в нашей клинике:
- Бесплатная консультация врача
- Быстрое устранение болевого синдрома;
- Наша цель: полное восстановление и улучшение нарушенных функций;
- Видимые улучшения после 1-2 сеанса; Безопасные безоперационные методы.
-
Прием ведут врачи
- Методы лечения
- О клинике
- Услуги и цены
- Отзывы
Поражение нервных корешков, исходящих от вещества спинного мозга через отверстия в позвонках возникает на фоне длительно протекающих деструктивных процессов в хрящевой ткани межпозвоночных дисков. Это может быть остеохондроз или его осложнение в виде грыжи диска. При нарушении физиологической толщины и эластичности хрящевого диска происходит смещение тела позвонка, за счет чего возникает ущемление нерва. При локализации процесса в пояснично-крестцовом отделе происходит защемление седалищного нерва, который иннервируют нижние конечности. Он является самым крупным пучком нервной ткани в организме любого человека. Поэтому его патология вызывает сильнейшую боль, которая парализует движения человека. При длительном защемлении седалищного нерва могут наблюдаться дистрофические изменения в мышечной ткани нижних конечностей. В частности атрофируются ягодичные, бедренные и икроножные мышцы. Могут возникать в виде осложнении нарушения работы сосудистого русла: венозная недостаточность, атеросклероз сосудов нижних конечностей, тромбофлебит и варикозное расширение вен.
А теперь перейдем к нашему вопросу о том, какой врач лечит воспаление седалищного нерва. Выше мы уже пояснили механизм защемления. Так вот, в процессе защемления активируется реакция защитного воспаления. В место травмы стягиваются агенты воспаления. Это лейкоциты, лимфоциты и фагоциты. Они выделяют большое количество гистаминов, провоцирующих отечность тканей. С одной стороны это позволяет временно облегчить положение седалищного нерва, с другой стороны вызывает вторичную реакцию раздражения. Все это приводит к усилению болевого синдрома. Для того, чтобы устранить эту симптоматику, необходимо устранить явление защемления. Сделать это можно двумя способами:
- подавить процесс воспалительной реакции с помощью внутримышечного введения нестероидных противовоспалительных средств;
- увеличение просвета между смещенными позвонками.
А теперь внимание! Есть несколько врачей, которые лечат воспаление седалищного нерва. Это невролог, который назначает фармакологическую симптоматическую терапию, вертебролог и мануальный терапевт, который устраняет саму причину патологии. Что выбрать из этого для своего здоровья - продолжим разбираться далее.
Какой врач лечит защемление седалищного нерва?
При необходимости получения больничного листа
В городской поликлинике к участковому терапевту (желательно при этом лечение проводить под руководством вертебролога или невролога)
Если больничный лист не нужен
Если нет клиники мануальной терапии
К невропатологу в городской поликлинике
Какие еще специалисты могут оказать помощь
Итак, выше мы с вами разобрались с тем, какой врач лечить воспаление седалищного нерва и какие методики для устранения этой патологии можно использовать. Как правило, традиционная медицина предлагает пациентам симптоматические методы лечения заболеваний опорно-двигательного аппарата. Это позволяет устранить боль, но не лечит причину заболевания. Соответственно, болевой синдром возвращается к вам снова и снова.
Мануальная терапия предполагает устранения самой причины защемления седалищного нерва. Все мероприятия, назначаемые врачом, направлены на восстановление хрящевой ткани межпозвоночного диска.
Какой врач лечит защемление нерва в нашей клинике? Прежде всего это специалист по тракционной терапии, в результате которой можно быстро устранить эффект защемления. Пациент сразу же испытывает облегчение всех симптомов. Но для полноценного курса лечения этого мало. Поэтому следующим к работе приступает остеопат и мануальный терапевт. Эти специалисты с помощью воздействия на хрящевую и мышечную ткань запускают механизм её восстановления. В качестве обязательных процедур назначаются лечебный массаж и физкультура, направленные на укрепление мышечного каркаса позвоночного столба.
Теперь вы знаете, какой врач лечит защемление седалищного нерва. Не теряйте драгоценного времени, обратитесь к нашим специалистам для получения бесплатной консультации. В ходе этого приема вы сможете принять для себя правильное решение о выборе врача, который успешно лечит воспаление и защемление седалищного нерва.
Воспаление седалищного нерва представляет собой заболевание, вызванное патологическими изменениями в позвонках, опухолями позвоночного столба, инфекциями, переохлаждением. Основным проявлением недуга служит боль в спине, отдающая по задней поверхности ноги. Выраженность болевого синдрома бывает настолько велика, что человек буквально теряет сознание после неудачного поворота или чихания. При лечении седалищного нерва эффективным будет применение медикаментов, методов физиотерапии, народных средств.
Когда обращаться за медицинской помощью
Какой врач лечит защемление седалищного нерва? Лечением этого недуга занимаются специалисты неврологи. При необходимости больной дополнительно консультируется у вертебролога, нейрохирурга, сосудистого хирурга, ревматолога.

Лечение ишиаса седалищного нерва довольно длительный и кропотливый процесс. Оно включает в себя следующие этапы:
- нормализацию режима жизни больного;
- интенсивное медикаментозное лечение;
- профилактику повторного обострения болезни седалищного нерва.
Важно обратиться за медицинской помощью при появлении первых признаков воспаления:
Только при своевременном обращении к специалисту можно рассчитывать на более быстрый положительный результат лечения воспаления нерва.
Лечебный режим
В острую стадию воспаления седалищного нерва пациент должен больше времени проводить в постели. Боль становится менее выраженной, если он ложится на твердую поверхность. Пациенту рекомендуется как можно меньше двигаться. Сидеть, сгибаться и поднимать тяжести также нельзя, поскольку это провоцирует усиление боли, и дополнительно травмирует поврежденный нерв.
Применение медикаментозных средств
Седалищный нерв чем лечится? Основной группой препаратов, применяемых при воспалении седалищного нерва, являются нестероидные противовоспалительные препараты (диклофенак, ибупрофен, нимесулид). Это довольно большая группа лекарственных средств по своему механизму действия разделенных на несколько подгрупп. Пациентам лекарство подбирается индивидуально в зависимости от выраженности симптомов.
Эти средства оказывают следующие влияния на воспаленный нерв:
- уменьшают боль;
- уменьшают выраженность воспаления;
- уменьшают отек нерва.

Как лечить защемление седалищного нерва лекарствами? Противовоспалительные средства применяются в виде уколов, мазей, таблеток, капсул, порошка. В острую стадию воспаления нерва противовоспалительные препараты применяются в уколах. После уменьшения симптомов болезни переходят на таблетки. Если пациент длительно принимает лекарства, врач контролирует, не появились ли у него неприятные болезненные ощущения в области желудка или печени.
Когда боль очень сильная, врач назначает блокаду нерва с новокаином. При этом лекарство вводится с помощью иглы в область поясницы и крестца. Блокада противопоказана людям, которые страдают аллергией на новокаин.
Если описанными выше средствами не удается снять боль, прибегают к миорелаксантам (лекарства, расслабляющие мышцы). Сняв мышечный спазм, удается облегчить страдание больного и ускорить его выздоровление.
Схема лечения обязательно включает витамины. Они улучшают обменные процессы клеток нерва, ускоряют проведение нервного импульса. Целая группа препаратов (например, лидаза) используются для ускорения заживления поврежденного нерва. Они не позволяют образоваться воспалительным спайкам.
Физиотерапия
Как лечить воспаление седалищного нерва методами физиотерапии? Такое лечение позволяют ускорить процесс выздоровления в комплексе с другими методиками лечения. Они усиливают кровообращение в зоне расположения нерва, уменьшают отек и боль. В арсенале невролога:
- УВТ-терапия;
![]()
лазерная терапия;- электрофорез с использованием лекарственных средств;
- магнитотерапия;
- парафиновые аппликации.
Для электрофореза применяют лидокаин, витамины, лидазу. Эти препараты проникают через кожу непосредственно к больному нерву и оказывают свое действие очень быстро. Однако процедура невозможна в том случае, когда кожа поражена каким-либо заболеванием (аллергические высыпания, гнойничковые заболевания).
Лазерное излучение инфракрасного спектра позволяет снять отек тканей области нерва, улучшить циркуляцию крови в мелких сосудах. Лазер применяют как на всю больную зону, так и на отдельные активные точки. При этом происходит выделение биологически активных веществ, ускоряются обменные процессы, ускоряет восстановление нормальной функции нерва.
Лечебная физкультура
Специальные физические упражнения назначаются только тогда, когда проявления воспаления утихают. Хорошо себя зарекомендовала традиционная лечебная физкультура, йога, восточная гимнастика цигун, упражнения в бассейне. Физические упражнения не только снимают спазм мышц и улучшают кровоснабжение поврежденного нерва, они способствуют укреплению мышечного каркаса спины. Это позволяет в будущем избежать обострений заболевания.
Существует несколько правил для выполнения упражнений ЛФК:
- они выполняются медленно;
- необходимо избегать резких поворотов и рывков;
- при усилении боли занятия прекращают;
- чередуют исходные положения – стоя, лежа на спине, лежа на правом и левом боку;
- повторяют каждое движение 5-6 раз;
- начинают с одного круга упражнений;
- постепенно увеличивают число подходов и количество упражнений за один подход.
В каждом конкретном случае врач подбирает упражнения индивидуально и контролирует их влияние на состояние больного. Расширение двигательной активности также должно происходить под наблюдением специалиста.

Из положения — стоя, пациент выполняет неспешные наклоны туловища в стороны, вперед и назад. В случае, когда наклоны вперед провоцируют усиление боли, это упражнение исключают из комплекса. Адаптировавшись к первым упражнениям, можно приступать к ходьбе с высоким подниманием коленей и махам ногами в стороны.
Из положения – лежа на спине, пациент начинает пробовать тянуть на себя носки обеих ног. Это упражнение ведет к растяжке мышц задней поверхности ноги. Его необходимо выполнять медленно, постепенно увеличивая интенсивность. Если оно хорошо переносится, приступают к круговым движениям стопой по часовой стрелке, затем – в противоположном направлении. После этого следует поднять согнутые в коленях ноги вверх, после чего – выпрямить ноги.
Повернувшись на бок, пациент продолжает выполнять упражнения на сгибание и разгибание конечностей. Подобные движения можно выполнять и стоя на четвереньках. Занятия в бассейне являются не менее эффективными, поскольку пациенту приходится одновременно выполнять определенное движение и преодолевать сопротивление воды. К йоге лучше приступать под наблюдением инструктора.
Лечение нетрадиционными средствами
Как лечить защемление седалищного нерва без лекарства? Народные целители предлагают довольно много рецептов лечения ишиаса:
- настоями и спиртовыми вытяжками лекарственных трав;
- укусами пчел;
- лекарственными обертываниями;
- приемом травяных ванн.
Хорошим обезболивающим эффектом для воспаленного нерва обладает чабрец, полевой хвощ, кора калины, цветки календулы, зверобой, цветки сирени. Высушенное и хорошо измельченное сырье можно запаривать крутым кипятком или настаивать на спирту. Если у пациента нет аллергии на эти растения, можно применять их в смеси. Однако рецепт должен содержать не больше 5 растений. Смешивают их в равных пропорциях. Настой готовят из расчета – 1 ст.л. растений на 100 мл воды на один прием.
Спиртовые вытяжки настаивают не менее 14 дней в темном шкафчике. Принимают лекарство по 1 чайной ложке 3-4 раза в день. Нельзя пить лекарство на пустой желудок. Такое лекарство не подойдет пациентам, у которых есть или раньше были проблемы с алкоголем.

Травники широко используют черную редьку для лечения воспаления седалищного нерва. Ее применяют натертой, или свежеотжатый сок. Редьку натирают на крупную терку. Больной ложится на живот. Кожу на спине и ноге в тех местах, где болит больше всего, вытирают растительным маслом или детским кремом (чтобы не было ожога), прикрывают натуральной тканью. Поверх ткани выкладывают натертую черную редьку, шар целлофана, шерстяную ткань, сложенную в несколько слоев. Такой компресс оставляют минут на 20-30. Процедуры проводят ежедневно.
Можно прикладывать компрессы из спиртовой вытяжки сосновых почек, перемолотых на мясорубку листьев агавы. Хорошо помогает сок из редьки с медом, солью и спиртом или крепкой водкой. Сока редьки берут в 4 раза больше, чем спирта и меда. Этим лекарством растирают поясницу и заднюю поверхность больной ноги (где именно расположен нерв).
Пациентам, которые не страдают от аллергии на мед, помогает массаж с медом, разведенным спиртом. Раствор перед процедурой подогревают на водяной бане и наносят на поясницу и ногу. Массаж проводят до времени, пока кожа не покраснеет и больной не почувствует приятное тепло в ноге.
Из разогретого воска делают компрессы. Вначале прощупывают спину и ногу и отмечают места, где болит больше всего. На эти места прикладывают разогретый воск и укутывают его сначала целлофаном, затем – шерстяным платком. Такой компресс оставляют на несколько часов.
Наиболее отчаянные пациенты решаются на лечение живыми пчелами. В места наибольшей болезненности прикладывают живых пчел и заставляют ужалить. Такое лечение ослабляет боль, стимулирует быстрое выздоровление.
Профилактика
Чтобы предупредить заболевание седалищного нерва важно внести коррективы в свой способ жизни. В первую очередь необходимо приучить себя вести физически активный способ жизни:
- утренняя гимнастика должна стать нормой жизни в любом возрасте;
- поездки транспортом стоит заменять пешими прогулками при каждом удобном случае;
- посещение бассейна является хорошей альтернативой пассивному лежанию на диване.
Если во время работы человек вынужден длительно сидеть в одной позе, стоит прислушаться к следующим рекомендациям:
- стул должен быть ортопедическим;
- высота его подобрана таким образом, чтобы спина оставалась ровной;
- при первой же возможности необходимо встать и немного подвигаться.
Кровать не должна быть слишком мягкой. Лучше спать на ортопедической подушке.
Тяжести необходимо поднимать таким образом, чтобы напрягались мышцы рук и ног. Для этого необходимо немного присесть, захватить груз, а затем только вставать вместе с ним. Спина при этом будет напрягаться намного меньше, чем руки и ноги. Если приходится переносить тяжести на большие расстояния, их необходимо равномерно распределить между обеими руками. Если позволяют обстоятельства, лучше всего тяжелые предметы переносить в рюкзаке на спине.
Читайте также:



