Как и чем вылечить шанкр
Сифилис – это венерическое заболевание, передающееся половым путем. Различается несколько стадий, каждая из которых способна прогрессировать. Сифилис в запущенной форме может привести к поражению внутренних органов и нервной системы. Поэтому лечить заболевание необходимо при первых же симптомах.
Где и кто лечит сифилис?
Где лечат сифилис? Выявить это заболевание можно только при помощи анализов, которые сдаются в кожно-венерологическом диспансере (КВД). Врач, который занимается лечением этой болезни, называется дерматовенеролог.
Как лечат сифилис?
Сифилис вызывает бледная трепонема. Это вредоносная бактерия, которая чувствительна к антибиотикам. Поэтому их прописывают всем больным сифилисом. Какими антибиотиками лечат сифилис? В основном назначают препараты пенициллинового ряда. Если у больного такие антибиотики вызывают аллергические реакции, или существует непереносимость пенициллина организмом, то применяются тетрациклины, фторхинолоны и макролиды. Эти же препараты назначают и при неэффективном первоначальном лечении пенициллинами.
Помимо перечисленных выше лекарств, назначаются витамины и натуральные средства для стимуляции защитных свойств организма. Делаются внутримышечные инъекции иммуностимуляторов.
Врач обязательно должен проверить больного на переносимость лекарственных препаратов, особенно антибиотиков. Поэтому перед первыми двумя инъекциями назначаются антигистаминные средства.
Как лечили сифилис раньше?
Как раньше лечили сифилис? В прежние времена терапия не была эффективной. Первое действенное средство лечения сифилиса предложил Парацельс, который начал использовать соли ртути и изготовленные на ее основе мази для устранения высыпаний и язвочек на теле.
Была разработана специальная методика лечения сифилиса ртутными парами. Но пациенты в большинстве случаев умирали, поэтому этот способ попал в список недопустимых.

В прежние времена для лечения сифилиса использовали хирургическое вмешательство (удаление твердых шанкров). Но так как трепонема к этому моменту прочно обосновывалась в крови, такие операции были бесполезны.
Какие виды лечения сифилиса существуют сегодня?
Существует несколько видов лечения сифилиса:
- Специфическое. После установления диагноза лечение проводится при помощи антибиотиков. Но так как они убивают не только вредоносные, но и полезные микробы, то обязательно прописываются витамины и препараты, повышающие иммунную защиту организма.
- Превентивное. Оно назначается лицам, контактировавшим с больным сифилисом во время заразной стадии болезни.
- Профилактическое. Применяется к беременным женщинам, переболевшим сифилисом ранее или имеющим эту болезнь на данный момент. А также к детям, матери которых были инфицированы при беременности.
- Пробное. Назначается при подозрении на специфическое поражение внутренних органов при отсутствии возможности подтвердить диагноз убедительными лабораторными данными.
- Эпидемиологическое, или синдромное. Проводится на основе анамнеза и клинической картины при полном отсутствии возможности проведения лабораторной диагностики.
Как лечить сифилис народными методами?
Народными способами сифилис не лечится. К тому же самолечение недопустимо вовсе, так как оно не только затрудняет диагностику заболевания, но и вызывает нежелательные и опасные осложнения.

Лечение сифилиса у беременных
Как лечить сифилис у женщины, если она беременна? Применять терапию можно только до 32-х недель. Последующее терапия, если она необходима, назначается уже после рождения ребенка. После успешного и своевременно начатого лечения в первой половине беременности чаще всего на свет появляются здоровые малыши. А более поздняя терапия затрудняет выздоровление беременной женщины.
Можно лечить сифилис дома?
Самое эффективное лечение может назначить только врач. Следует помнить о том, что стадию болезни, как и полное выздоровление, можно определить лишь по результатам анализов. А их получают только в лабораториях. Поэтому на вопрос о том, как лечить сифилис в домашних условиях, можно ответить, что без разрешения врача заниматься терапией самостоятельно нельзя. В некоторых случаях, если болезнь прогрессирует или есть опасность заражения для окружающих, человек помещается в закрытый специальный стационар.
Сколько времени нужно для излечения сифилиса?
Сколько времени лечат сифилис на разных стадиях? Терапия в любом случае занимает много времени. Даже на первой стадии процесс лечения занимает от двух до трех месяцев. Причем терапия должна быть непрерывна. Если наступила вторая стадия, то лечение будет более продолжительным – до двух лет и более. В это время запрещаются половые контакты.

Если заболевание обнаружено и у партнера, то он также обязан пройти полный курс терапии. Время лечения будет зависеть от стадии заболевания. Все члены семьи должны проходить одновременно с заболевшими профилактическое лечение. Время лечения нейросифилиса зависит от запущенности заболевания и особенностей организма больного.
Превентивное лечение сифилиса
Сколько лечат сифилис? Превентивное лечение назначается людям, которые имели бытовой или половой контакт с больным во время заразной стадии болезни. Но если с этого момента прошло не больше 3-х месяцев. Лечение начинается с инъекций лекарственных препаратов, содержащих пенициллин. Курс терапии проводят в течение 14-ти дней. Уколы делаются от двух до восьми раз в сутки. Когда у больного наблюдается непереносимость пенициллиновой группы лекарств, то их заменяют кларитромицином, сумамедом и доксициклином.
Как лечить сифилис, если человек обратился к врачу через несколько месяцев? Если период обращения от 3-х до 6-ти месяцев после контакта с больным сифилисом, то обследование проводится дважды, с интервалом в 2 месяца. И лечение будет назначено лишь при выявлении болезни. Если после контакта с больным сифилисом прошло больше чем полгода, то достаточно только одного обследования.
Как лечится сифилис на ранних стадиях?
Какими лекарствами лечить сифилис на ранних стадиях? Лечение первичного и вторичного сифилиса проводится по одинаковым методикам. При терапии используется курс антибиотиков в течение 2-х недель. После вводится большая доза пролонгированного пенициллина. За 30 минут до инъекции дается таблетка супрастина или тавегила.
Есть и некоторые другие схемы лечения. Но все они подбираются индивидуально. Самая популярная схема лечения – назначение препаратов пенициллина длительного действия. Уколы делаются один раз в неделю. На ранних стадиях сифилис хорошо поддается лечению, поэтому достаточно от 1 до 3 инъекций.
Высыпания на коже, которые начинаются во второй стадии болезни, обрабатывают хлоргексидином с растворенным в физрастворе пенициллином. Повторяют примочки до полного исчезновения сыпи. Для более быстрого рассасывания твердых шанкров, их смазывают гепариновой мазью или специальной смесью из подофиллина, диметилсульфоксида и глицерина.
Для более быстрого заживления язвочек на теле их облучают гелий-неоновым лазером. Прижигают им каждое высыпание по 10 минут ежедневно. Курс лечения – 14 дней.
Как лечат вторичный рецидивный и скрытый ранний сифилис?
Стадии скрытого раннего и вторичного рецидивного сифилиса лечатся долго. Какими препаратами лечат сифилис? Антибиотики пенициллиновой группы вводятся в больших дозах в течение месяца. Начиная с третьего дня терапии, антибиотики сочетают с препаратами висмута.
Если лечение проходит стационарно, то пенициллин вводится по 8 раз в день в течение 2-х недель. Затем больной переводится на амбулаторную терапию, и пенициллин заменяют на бициллин- (3 или 5), вводя его дважды в неделю – в общей сложности не менее 10 раз. Но первая инъекция делается еще в стационаре, через три часа после укола пенициллина.
Кроме этого, как и при обычном лечении, назначаются витаминные комплексы и препараты, поддерживающие и восстанавливающие печень.
Лечение нейросифилиса
Нейросифилис – это одна из запущенных стадий сифилиса, поражающих нервную систему. Он имеет два вида – ранний и поздний. Лечение ранней стадии идентично терапии вторичного рецидивного. С единственным различием, что на вторичной стадии в спинномозговой жидкости повышается концентрация антибиотиков. Для этого используются препараты, которые замедляют их выведение из организма.

Лечение позднего нейросифилиса подбирается с учетом степени поражения мозга. Курсы терапии антибиотиками сочетают с иммуномодуляторами, комплексами витаминов и симптоматическим лечением. При лечении состояние больного контролируется дополнительно неврологом и окулистом.
Лечение сифилиса "Цефтриаксоном"
"Цефтриаксон" является резервным лекарственным препаратом. Врачи его используют, если у больного обнаруживается непереносимость пенициллина. "Цефтриаксон" лечит сифилис намного эффективнее, так как быстро проникает в спинномозговую жидкость. Этот антибиотик отличается высокой трепонемоцидной активностью. Наиболее быстрый эффект достигается при инъекциях в мышцы.
Препарат эффективен на любых стадиях заболевания сифилисом. Его можно принимать беременным женщинам. При лечении "Цефтриаксоном" на организм не оказывается вредного воздействия, что отличает его от других антибиотиков. Лекарство действует на мембраны клеток бактерий, подавляя их синтез. Как лечить сифилис "Цефтриаксоном"? Этот препарат может вызвать побочные эффекты, поэтому применять его можно только по назначению врача, который сможет установить точно рассчитанные дозы лекарства.
Профилактика сифилиса
Сифилис – очень заразная инфекция, и при половом контакте с носителем этого вируса риск заражения крайне высок. А если болезнь проявляется на коже в виде сыпи, экзем и т. д., то вероятность заразиться увеличивается в несколько раз.

Поэтому если в доме есть больной сифилисом, то для предотвращения заражения здоровых членов семьи бытовым путем необходимо принять следующие меры:
- предоставить для больного отдельную посуду и средства личной гигиены (постельное белье, полотенце, мыло и т. д.);
- избегать любых контактов (даже простых прикосновений) на заразной стадии.
Существуют и общие правила профилактики сифилиса:
- иметь только одного проверенного полового партнера;
- избегать кратковременных связей, особенно с лицами из группы риска;
- во время полового акта использовать презервативы.
Если потребовалась экстренная профилактика, то она должна быть проведена сразу, не позднее двух часов после контакта с больным. В этом случае необходимо тщательно вымыть с мылом половые органы, после этого воспользоваться антисептиками. Мужчины должны ввести их в уретру, а женщины – во влагалище.
Но и это не гарантирует полную безопасность. Поэтому через 2-3 недели необходимо обследоваться у венеролога и сдать анализы в КВД. Ранее указанного срока проверка на наличие сифилиса бесполезна, так как в течение инкубационного периода анализы покажут отрицательные результаты.
Сифилис унес много жизней в 17-18 столетиях. В наше время он полностью излечим. Недуг вызывает микроорганизм бледная трепонема, которая передается при незащищенном половом контакте.
Одолеть бактерию современными методами можно уже после нескольких инъекций.

Наиболее эффективно работают уколы от сифилиса. В зависимости от тяжести болезни, понадобится от 2 инъекций.
Также проводится лечение сифилиса таблетками. Как правило, это то же лекарство, что вводятся уколом, но в виде пилюли.
Прием таблеток и введение внутримышечно проводятся по определенным схемам. При правильном подходе, лечение не вызывает явных побочных эффектов и дает 100% результат.

Симптомы разных стадий сифилиса
Выявить болезнь можно с помощью специального анализа крови. Но признаки недуга часто стают заметными и без него. В зависимости от того, когда обнаружить сифилис в организме, он делится на несколько стадий и видов.
В среднем инкубационный период длится 3 недели. В зависимости от индивидуальных особенностей организма он может составлять от 8 дней до полугода.
На протяжении всего этого времени серологический анализ крови может не показать наличия бактерии. Такой тип протекания болезни называется серонегативным, когда болезнь обнаружена – серопозитивыным. Оба результата относятся к первичному сифилису.
Если серологический анализ негативный на протяжении всего периода болезни, она называется скрытой. Этот вид наиболее опасен, поскольку не позволяет вовремя диагностировать недуг. В последнее время скрытое протекание сифилиса участилось.
Симптомами первичного сифилиса является:
- Появление на коже и слизистых оболочках твердых шанкров, которые со временем воспаляются и становятся красными или синюшными.
- Воспаление лимфоузолв и сосудов вблизи шанкра.
- В случае проявления болезни во рту, отекает горло и воспаляются миндалины.
- При поражении гениталий возникает склераденит.
После появления на коже специфической сыпи, классифицируют вторичный сифилис.

- Дальнейшим ухудшением состояния твердого шанкр, появляется сифилитическая язва.
- Распространением и обеднением сыпи в большие зоны на теле и слизистых.
- Поражением центральной нервной системы, что проявляется в ухудшении памяти, зрения, внимания и координации.
- Постепенным или мгновенным облысением головы и тела.
После лечения ни ЦНС, ни волосяной покров не восстанавливаются. И у женщин, и у мужчин чаще всего поражаются половые органы, анальное отверстие и полость рта.

Какими препаратами лечится сифилис
Чем лечиться от сифилиса определяет врач индивидуально. Это зависит от стадии болезни и состояния пациента. Самым эффективным и быстрым способом остается лечение сифилиса пенициллином.
За много лет использования препарата возбудитель недуга не сумел выработать иммунитет на препарат.
Одна из самых результативных методик – введение водорастворимых пенициллинов. Курс лечения составляет около месяца, проходит на стационаре так, как пациенту вводят раствор раз в 3 часа.
Первый препарат позволяет проводить лечение сифилиса одним уколом. Однократно используют дозу 2,4 млн. ЕД. в основном на первичной стадии серонегативного сифилиса.
Цифра означает, что препарат состоит из 3-х компонентов: солей дибензилэтилендиамина, новокаина и натрия. Используют дозу 1,8 млн. ЕД дважды в неделю. Применяют и бициллин-5 (в нем только 2 компонента) по 1,5 млн. ЕД раз в 4 дня.
Этим же препаратом проводят превентивное лечение сифилиса – без проявления явных симптомов или при подозрении (профилактически).

В случае непереносимости пенициллинов проводится лечение сифилиса цефтриаксоном.
- легко проникает у ткани и распространяется по телу;
- проникает в ЦНС и спинной мозг, позволяя лечить самые запущенные формы недуга;
- влияет на возбудителя болезни на клеточном уровне;
- применяется при беременности;
Трепонема поражает органы и спинномозговую жидкость в организме человека. Поэтому цефтриаксон при сифилисе показывает отличные результаты, особенно при введении внутримышечно.

Используется следующая схема лечения сифилиса цефтриаксоном:
- При первичном и вторичном недуге – полграмма раз в день на протяжении 10 дней.
- При третичном – 2 г раз в день в течение 2 недель, 14 дней перерыв и повторный курс.
- При врожденной болезни – по 50-80 мг на килограмм веса однократно 14 дней.
- При раннем нейросифилисе – 0,5 г раз в сутки в течение 20 дней.
- При позднем нейросифилисе – полграмма в день 20 дней, перерыв на 2 недели, повторный курс 20 дней.
Препарат выводится из организма за 8 часов, и может быть использован амбулаторно.

Среди антибиотиков тетрациклинового ряда проводят лечение сифилиса доксициклином. Препарат используют при аллергии на пенициллин и как дополнительное средство, когда болезнь тяжело поддается лечению.
У доксициклина, по сравнению с пенициллином и цефтриаксоном, много ярко выраженных побочных эффектов:
- тошнота и рвота;
- металлический привкус во рту;
- диарея;
- поражение печени;
- нефро и ототоксичность с негативным влиянием на почки и слух;
- нарушение формирования зубов (при лечении детей).
Эффективно борются с недугом азитромицином и эритромицином. Это препараты макролидов, которые постепенно нарушают синтез белка микроорганизма, вызывающего болезнь. Мгновенную смерть бледной трепонемы они не вызывают.
Препарат неспособен проникнуть через гематоэнцефалический барьер, поэтому неэффективен, если сифилис поразил нервную систему.
Практически все вышеупомянутые препараты выпускаются в форме таблеток.
Лечение сифилиса ртутью – первый метод устранения болезни и единственный в 17-20 веках. Применяли химический элемент в огромных дозах, поэтому у пациентов возникала серьезная интоксикация организма.
В современном мире ртутью продолжают лечить сифилис. Из многочисленных методик остались втирания, инъекции и пероральный прием.
Через рот вводят элемент маленьким деткам в виде каломели или порошковой смеси с сахаром. Используют при поражении недугом кожных и слизистых покровов.

Достаточно широко используются мази:
- Simplex – содержит около 33% элемента;
- Duplex – на 50% состоит из ртути.
Они втираются поочередно в 6 участков кожи без волос: бедра, предплечья, бока, и т.д. На 7-й день, обработав все зоны, необходимо принять ванну, тщательно смыв мазь, и повторить курс снова на протяжении 1,5 – 2 месяца. Обработанное место изолируют пленкой, чтобы не было испарений.
Для внутримышечных инъекций используют водорастворимые препараты или нерастворимые соли в масляных жидкостях. Делают 1 укол раз в неделю на протяжении 80 дней.
Этот вид лечения чреват аллергиями, побочными эффектами и ухудшением состояния. Внутривенное введение сопровождается колоссальным разрушением сосудов.
Где лечить сифилис
Лечащего врача можно найти в соответствующих отделениях, учреждениях и диспансерах. Сифилис – это венерическое заболевание, следовательно, идти нужно к венерологу или дерматовенерологу.
Если болезнь поразила половые органы, обращаются к гинекологу или урологу. Они, при необходимости, направляют пациента к узкому специалисту.
Независимо от того, какой врач лечит сифилис, могут быть назначены стационарные или амбулаторные манипуляции. Это зависит от стадии болезни и выбранной методики лечения.
В большинстве случаев недуг лечат амбулаторно. Пациент может вызывать медсестру на дом для проведения инъекций или принимать таблетки.

При таком варианте лечения пациенту нужно только своевременно появляться для процедур или сдачи анализов.
Как можно пройти анонимное лечение сифилиса? Оно доступно во многих частных клиниках, которые предоставляют услуги осмотра, сдачи анализов и последующего лечения пациента у него дома.
Такой способ подойдет тем, кто стесняется, боится огласки или по другим причинам не хочет обращаться в государственную больницу, где анонимное лечение не предусмотрено.
Частные учреждения нередко играют на чувствах пациентов, значительно завышая стоимость лечения.
Сколько длится и стоит лечение сифилиса
Узнав о заболевании, необходимо прекратить все половые связи. Интимным партнерам и членам семьи обязательно нужно сдать анализы. Соответствующие тесты стоят не дорого, а во многих больницах и учреждениях проводятся бесплатно.
Дальнейшие сроки и стоимость зависят от стадии болезни, выбранных лекарств и схемы.
Препаратное лечение на ранних стадиях занимает 2-4 недели с однократными инфекциями в день или 2-х кратными в неделю. С запущенными вариантами сифилиса борются от нескольких месяцев в стационаре до года в амбулаторном режиме.
Отдавая преимущество быстрому выздоровлению с помощью импортных препаратов, заплатить придется больше. Достичь желаемого лечебного эффекта можно довольно дешево на местных таблетках и уколах.
Вылечить сифилис на ранних стадиях можно за 800 — 1500 руб. Комплексные программы в частных клиниках Москвы обойдутся от 4 000 тысяч рублей.
Поздние стадии — значительно дороже, из-за продолжительности курса и дополнительных комплексов по устранению вреда, нанесенного недугом.
При лечении сифилиса важно понимать, что прерывать курс нельзя, а исчезновение симптомов не говорит о полном выздоровлении.
Несоблюдение графика приема препаратов приведет к временному улучшению, а дальше к рецидиву и переходу первичной стадии во вторичную.
Считать человека вылечившимся от сифилиса можно только после соответствующего заключения врача.
Что такое шанкр мягкий? Причины возникновения, диагностику и методы лечения разберем в статье доктора Агапова Сергея Анатольевича, венеролога со стажем в 37 лет.

Определение болезни. Причины заболевания
Мягкий шанкр (венерическая язва, третья венерическая болезнь или шанкроид) — эпидемическое инфекционное заболевание, вызванное стрептобациллой Дюкрея — Петерсена (Haemophilus ducreyi) и передаваемое преимущественно половым путём.
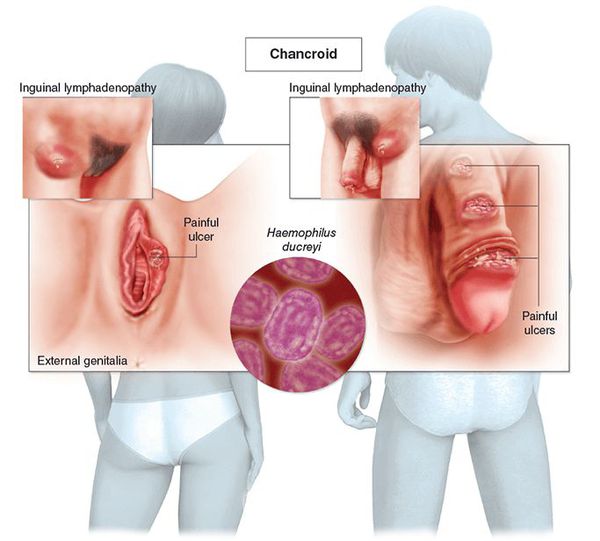
По оценкам ВОЗ (Всемирной организации здравоохранения), до 2001 года ежегодно регистрировалось более семи миллионов случаев мягкого шанкра [1] , однако из-за трудностей диагностики, вероятно, эти цифры были занижены. Наибольшая заболеваемость наблюдалась в странах Юго-Восточной Азии, Африки, Центральной и Южной Америки.
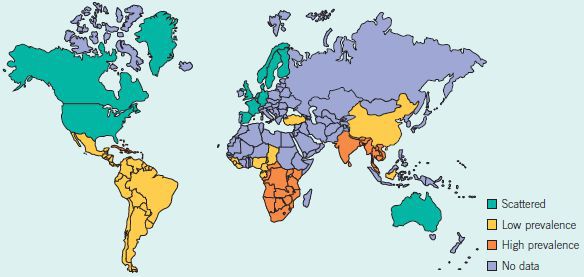
Спорадические (нерегулярные) случаи отмечались в странах Северной Америки, Европы и Австралии. Они были связаны с заражением туристов из указанных стран в эндемичных районах. Однако, после внедрения рекомендаций ВОЗ по синдромному лечению генитальных язв в 2001 году [2] заболеваемость мягким шанкром стала резко уменьшаться.
В настоящее время регистрируются единичные случаи в Малави, Северной Индии, Ботсване, Мозамбике, Южной Африке, Пакистане, Филиппинах, Таиланде, Уганде. [3] Последний случай мягкого шанкра в Европе был зарегистрирован в 2016 году у туриста, прибывшего из Мадагаскара. [4] Официальных статистических данных о заболеваемости в Российской Федерации нет.
- случайные половые связи;
- незащищенный презервативом половой акт;
- длинная крайняя плоть; [6]
- воспалительные заболевания кожи, травмы, приём лекарственных препаратов, вызывающих аллергические реакции в области гениталий; [7]
- сопутствующие половые инфекции (ВИЧ, генитальный герпес, сифилис); [8]
- незащищённый контакт кожи с язвами. [9]
Группы риска составляют: [10]
- гомосексуалисты;
- коммерческий секс;
- дети;
- беременные;
- женщины после удаления матки.
Пути передачи инфекции:
- половой контакт, включая анальный [11] и оральный [12] секс;
- контактно-бытовой — сообщается о случаях внеполового заражения, проявляющегося кожными язвами на конечностях у детей [13] и взрослых [14] .
Симптомы мягкого шанкра
Болезнь чаще встречается у мужчин, чем у женщин. В некоторых странах соотношение женщин и мужчин колеблется от 3:1 до 25:1. [3] Большинство женщин не имеют клинических симптомов и являются резервуаром инфекции. [15]
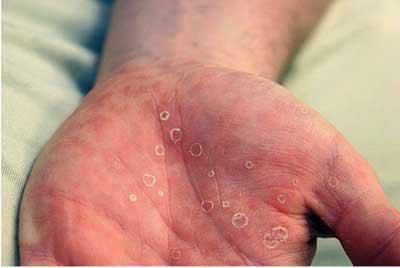
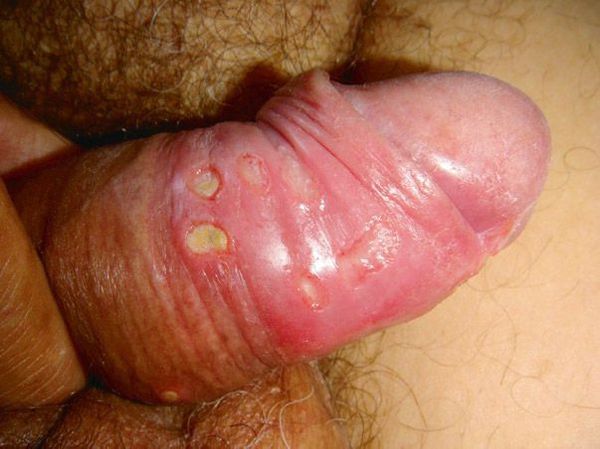
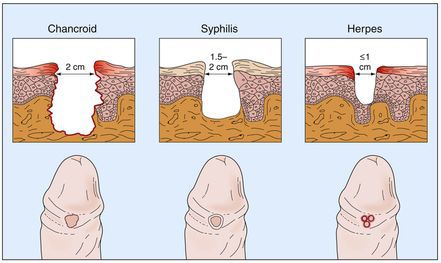
Основным симптомом является шанкр [16] — одиночная или множественные язвы округлой или неправильной формы диаметром 2-3 см с узким эритематозным ободком по периферии. Края язвы подрытые, мягкие, нависающие. Дно язвы часто неровное и покрыто некротическим неприятно пахнущим экссудатом серого или жёлтого цвета. При пальпации основание язвы мягкое, отмечается резкая болезненность.
Локализация у мужчин:
- крайняя плоть;
- головка полового члена;
- уздечка;
- венечная борозда;
- ствол полового члена и мошонка.
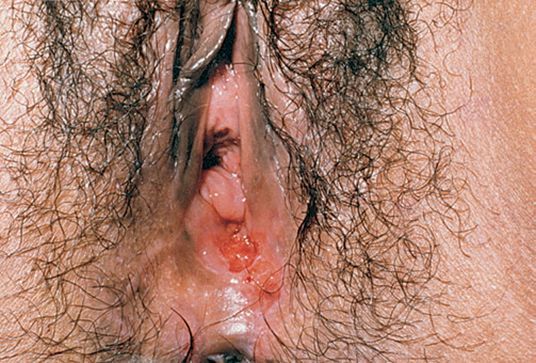
Локализация у женщин:
- большие и малые половые губы;
- преддверие влагалища;
- клитор.
Описан случай локализации шанкра во влагалище и шейке матки. [17]
Отсевы появляются в результате аутоинокуляции (случайного переноса микробов) или одновременного инфицирования нескольких участков кожи. Они представляют собой множественные язвы, как правило, небольшого диаметра, зачастую расположенных на соприкасающихся поверхностях или в удалении от основного очага поражения (в области лобка, бёдер, промежности). Являются специфическим симптомом инфекции. [16]
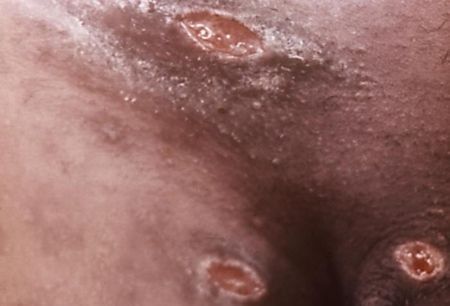
Экстрагенитальные шанкры
Сообщалось о возникновении шанкров на руках, веках, губах, груди, слизистой полости рта, перианальной области и анусе. [16] Но за исключением локализации в области слизистой рта, красной каймы губ и ануса эти случаи, вероятнее всего, являлись результатом аутоинокуляции.
Шанкр, возникающий при анальном контакте, представляет собой резко болезненную небольшую язву, часто линейной формы.
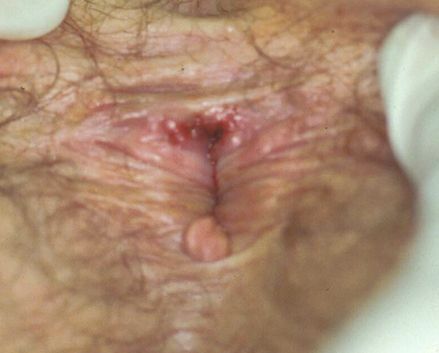
Атипичные шанкры [18]
Карликовый шанкр представляет собой небольшую, поверхностную, относительно безболезненную язву.
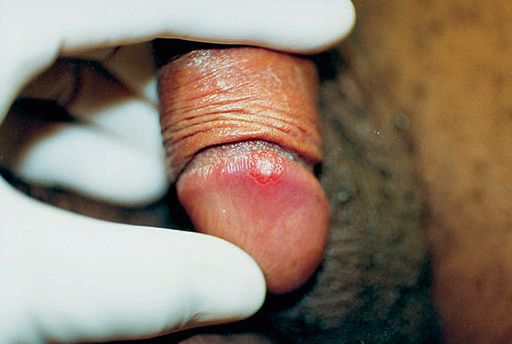
Гигантский шанкр — большая гранулематозная язва на месте вскрывшегося пахового бубона, простирающаяся за его пределы.
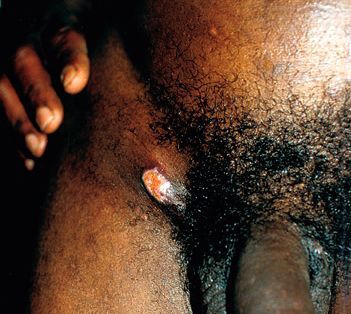
Фолликулярный шанкроид ассоциирован с волосяными фолликулами больших половых губ и лобка у женщин. Вначале он выглядит как фолликулярная пустула, которая позже трансформируется в классическую язву.
Переходный шанкр представлен в виде поверхностных герпетиформных быстро заживающих язв, но с типичным паховым лимфаденитом.
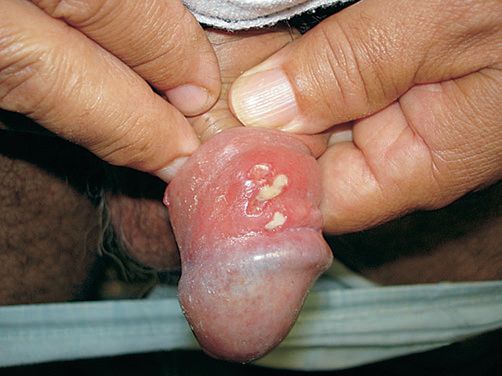
Серповидный шанкр представляет собой слившиеся между собой множественные язвы, образующие сплошной очаг дуговидной формы.
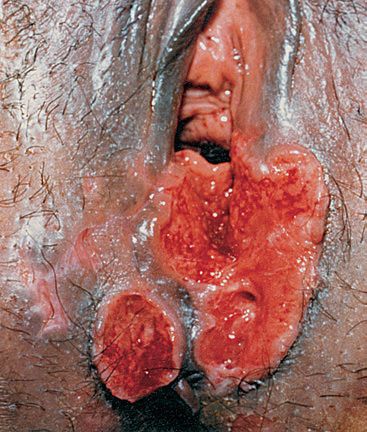
Фагеденитический шанкр возникает при вторичном инфицировании фузоспирохетами. Изъязвление вызывает обширное разрушение тканей полового члена, вплоть до его самоампутации.
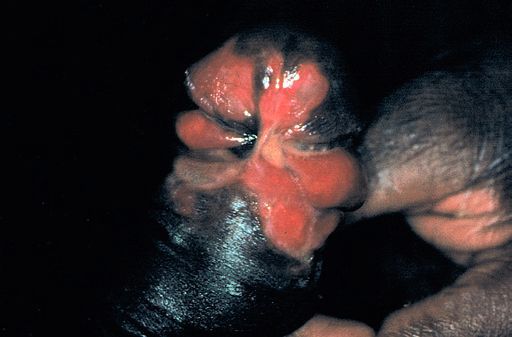
Папулезный (возвышающийся) шанкроид представлен в виде гранулематозной изъязвленной папулы, напоминающей донованоз или широкую кондилому.
Смешанный шанкр возникает при совместном инфицировании бледной трепонемой (возбудителем сифилиса) и стрептобациллами, при котором вначале возникает классическая язва мягкого шанкра, а через 3-4 недели происходит уплотнение ее основания с формированием твёрдого шанкра.
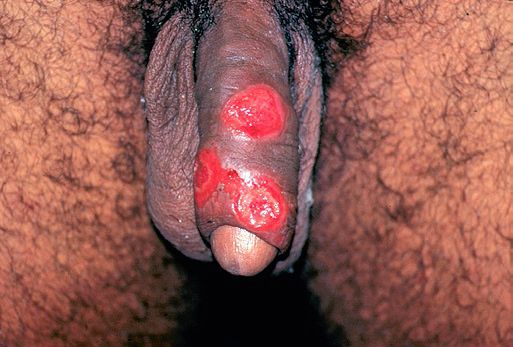
Развивается в течение 1-2 недель после появления первичной язвы примерно у 30-60% больных, чаще у мужчин.
Паховые лимфатические узлы увеличены с одной стороны и при пальпации болезненные. У четверти больных процесс прогрессирует с образованием гнойного абсцесса c последующим его вскрытием, а также с формированием свищей. [8]
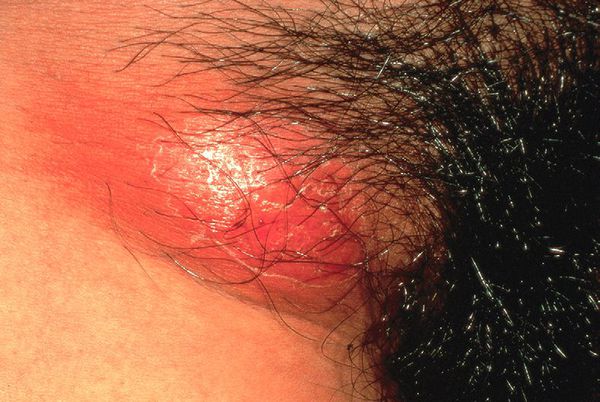
Недавние исследования выявили H. ducreyi как ранее непризнанную причину негенитальных кожных язв у детей и у взрослых в тропических районах. [19] Заражение происходит контактно-бытовым путём. Очаги поражения часто представляют одиночную язву в области голеней и бёдер, клинически не отличающуюся видом и течением процесса от классической половой язвы.
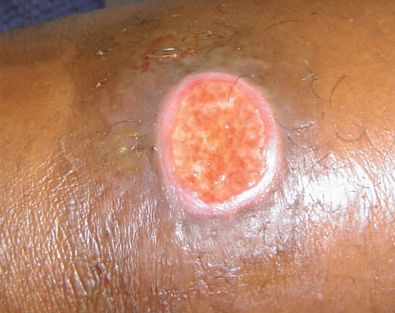
Сообщается о нескольких казуистических (редких) случаях заболеваний, вызванных Haemophilus ducreyi — конъюнктивита [20] и поражения пищевода у ВИЧ-инфицированного пациента [21] .
Патогенез мягкого шанкра
H. ducreyi является строгим патогеном человека. Проникая в кожу или слизистые оболочки через микроповреждения в результате их травмирования, стрептобациллы образуют в тканях внеклеточные микроколонии в виде микропустул.
Лимфоциты и макрофаги быстро окружают возбудителя, но благодаря его вирулентным свойствам, он уклоняется от фагоцитоза (захвата и поглощения) и, следовательно, от уничтожения.
В процессе развития заболевания формируется гранулематозный инфильтрат, заполненный нейтрофилами и фибрином, трансформирующийся в язву [22] .
Исследованиями выявлены следующие вирулентные факторы H. ducreyi:
- адгезины LspA1 и LspA2 — белки, ингибирующие (подавляющие) фагоцитарную активность гранулоцитов и макрофагов; [23]
- белок DsrA — участвует в формировании резистентности (устойчивости) к сывороточному комплементу и связывается с кератиноцитами (основными клетками эпидермиса кожи) человека; [24]
- MOMP — основной белок наружной мембраны, который участвует в формировании резистентности к иммуноглобулинам сыворотки; [25]
- белок теплового шока GroEL — отвечает за присоединение H. ducreyi к углеводным рецепторам; [26]
- фимбриаподобный белок flp — участвует в прикреплении H. ducreyi к фибробластам крайней плоти человека; [27]
- лектин DltA — распознаёт гликозилированные рецепторы на клетках-хозяевах и играет роль в адгезии (прикрепления) H. ducreyi к тканям-хозяевам; [28]
- Липополигосахарид (LOS) — обеспечивает прилипание бактерий к кератиноцитам и фибробластам крайней плоти человека; [29]
- белки OmpP2A и OmpP2B — облегчают получение питательных веществ и обеспечивают стабильность мембраны возбудителя; [30]
- Ftp-гены — помогают в присоединении к клетке-хозяину и необходимы для образования микроколоний H. Ducreyi; [31]
- Cu, Zn-супероксиддисмутаза (Cu, Zn-SOD) — защищает возбудителя от супероксид-анионов; [32]
- цитолептический токсин (CDT) — индуцирует апоптоз (гибель) B-клеток и Т-клеток; [33]
- липопротеин , ассоциированный с пептидогликаном (PAL) — основной липопротеин H. ducreyi, который связывает внешнюю мембрану с пептидогликаном. [33]
Классификация и стадии развития мягкого шанкра
Международная классификация болезней 10-го пересмотра (МКБ-10) относит мягкий шанкр (шанкроид) к классу инфекций, передающихся преимущественно половым путём, и кодирует как A57.
Клиническими наблюдениями и экспериментальной моделью на людях-добровольцах [34] были определены следующие стадии патологического процесса:
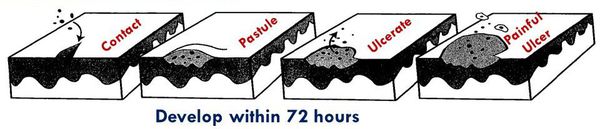
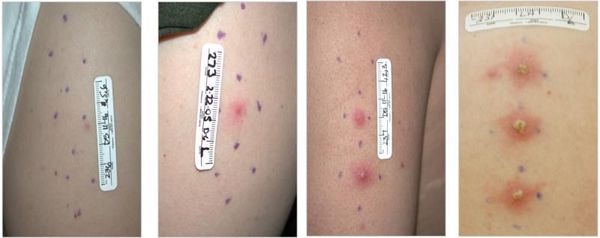
- инкубационный (скрытый) период — от 2 до 10 суток;
- эритематозно-папулёная стадия — болезнь начинается с эритематозного пятна, которое в течение 24 часов трансформируется в папулу;
- пустулёзная стадия — папула эволюционирует в пустулу, которая существует в течение 24-72 часов и вскрывается с образованием язвы;
- язвенная стадия — характеризуется существованием стойкого язвенного дефекта в течение 3-4 недель;
- стадия заживления и рубцевания — в среднем она наступает через четыре недели после начала заболевания и продолжается около нескольких недель с образованием плоского рубца.
Осложнения мягкого шанкра
Шанкроид является важным кофактором (необходимым компонентом) передачи ВИЧ-инфекции. В язве мягкого шанкра содержится повышенное количество CD4-позитивных лимфоцитов, вызванное клеточным иммунным ответом на H. ducreyi, которые являются первичными мишенями ВИЧ.
Фактически, шанкроид является распространённой инфекцией во всех 18 странах, где распространённость вируса иммунодефицита взрослого человека превышает 8% населения. Также известно, что нарушение целостности слизистой оболочки является входными воротами вируса, а H. ducreyi увеличивает экспрессию рецептора CCR-5 на макрофагах, тем самым повышая восприимчивость этих клеток к заражению ВИЧ. [35]
Наличие язв в области крайней плоти ведёт к образованию фимоза (сужению крайней плоти с невозможностью открыть головку полового члена) или к парафимозу (ущемлению головки полового члена кольцом суженной крайней плоти). [36]
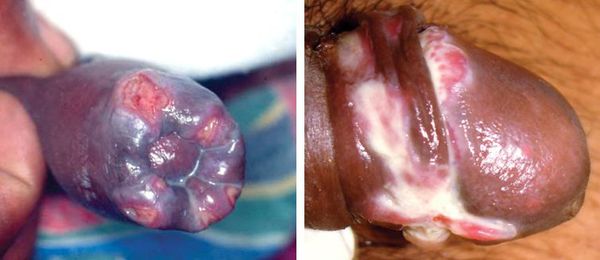
Такие осложнения образуются при вскрытии поражённых паховых лимфатических узлов.
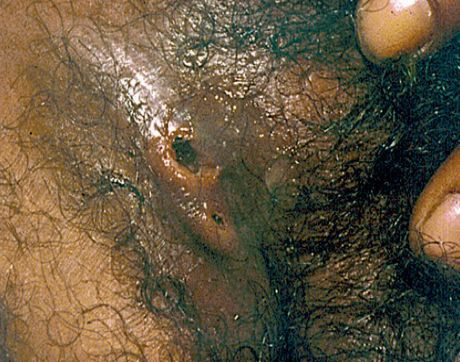
Диагностика мягкого шанкра
Диагноз устанавливают на основании клинического осмотра, анамнеза и результатов лабораторных исследований. Центры по контролю за заболеваемостью (США) рекомендуют следующие критерии для постановки вероятного диагноза мягкого шанкра: [37]
- одна или несколько болезненных генитальных язв;
- болезненные паховые лимфатические узлы;
- отрицательный результат при исследовании экссудата из язвы в тёмном поле или теста амплификации нуклеиновой кислоты (ПЦР) на Treponema pallidum и отрицательный серологический тест на сифилис, проведённый по меньшей мере через семь дней после появления язв;
- отрицательный результат теста амплификации нуклеиновой кислоты (ПЦР) на вирус простого герпеса.
Для диагностики мягкого шанкра применяются следующие лабораторные исследования: [38]
-
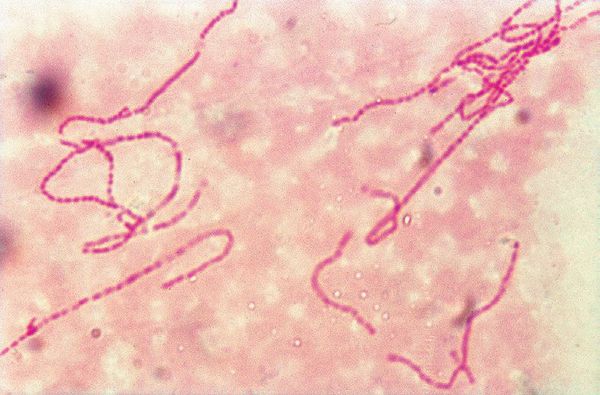
Бактериоскопический метод, при котором обнаруживаются грамотрицательных стрептобациллы в виде цепочек из 20-30 коротких палочек. Чувствительность колеблется от 5% до 63%, а специфичность — от 51% до 99%. [5]

При диагностике мягкого шанкра рекомендовано одновременное исследование на ВИЧ-инфекцию, сифилис и генитальный герпес. [40]
Дифференциальный диагноз мягкого шанкра проводят с:
- первичным сифилисом;
- генитальным герпесом;
- острой язвой вульвы Липшютца-Чапина;
- донованозом;
- кожным туберкулезом;
- синдромом Бехчета;
- болезнью Крона;
- многоформной экссудативной эритемой;
- плоскоклеточной карциномой.
Лечение мягкого шанкра
Всемирная организация здравоохранения рекомендует в случае наличия генитальных язв, при отсутствии возможностей для лабораторной диагностики, провести синдромное лечение [2] , заключающееся в однократном применении внутримышечного введения 2,4 млн ЕД бензатина бензилпенициллина + перорального приёма 1 г азитромицина.
Исходя из восприимчивости in vitro (в живой среде), наиболее активными препаратами против H. ducreyi являются азитромицин, цефтриаксон, ципрофлоксацин и эритромицин.
Международный союз борьбы с венерическими болезнями (IUSTI) [40] и Центры по контролю заболеваемости (CDC) [37] рекомендуют для лечения мягкого шанкра следующие схемы:
- Первая линия терапии:
- Цефтриаксон — однократная внутримышечная инъекция 250 мг, или
- Азитромицин — однократная пероральная доза 1 г. антибиотика
- Вторая линия терапии:
- Ципрофлоксацин — приём 500 мг перорально 2 раза в день в течение трех дней, или
- Эритромицин — приём 500 мг перорально 4 раза в день в течение семи дней.
Абсцедирующие лимфатические узлы аспирируют иглой или вскрывают с последующим дренированием. [37]
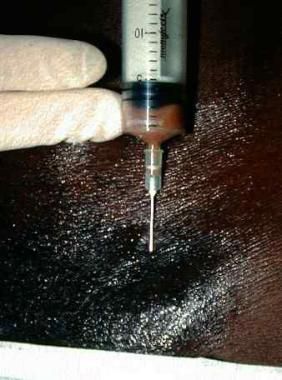
Цефтриаксон может применяется у детей и беременных. Ципрофлоксацин противопоказан беременным и кормящим женщинам, а также детям и подросткам младше 18 лет — в этих случаях следует применять схемы с эритромицином или цефтриаксоном.
При успешном лечении язвы обычно начинают заживать в течение первых трёх дней. Время, необходимое для полного выздоровления, зависит от размера язвы — для больших поражений может потребоваться более двух недель. Даже при вовремя начатом лечении возможно образование рубцов.
Пациенты должны воздерживаться от любого сексуального контакта, пока курс лечения не закончен. Какие-либо контрольные тесты для установления излеченности не требуются. Пациенты должны пройти повторный тест на сифилис и ВИЧ через три месяца после лечения, если ранние результаты тестов были отрицательными.
Сексуальные партнёры больных независимо от наличия симптомов заболевания подлежат обследованию и лечению, если они имели половой контакт с пациентом в течение 10 дней, предшествующих возникновению язв у пациента. [37]
Прогноз. Профилактика
При своевременном выявлении и вовремя начатой адекватной терапии прогноз благоприятный.
Самой эффективной мерой профилактики является использование презерватива при случайных половых контактах, включая оральный и анальный секс. Но следует помнить, что очаги поражения при шанкроиде могут находиться вне зоны защиты презерватива. Поэтому следует избегать любых половых контактов во время туристических поездок с жителями стран, эндемичных по мягкому шанкру.
Читайте также:


