Как лечить острый челюстной синусит
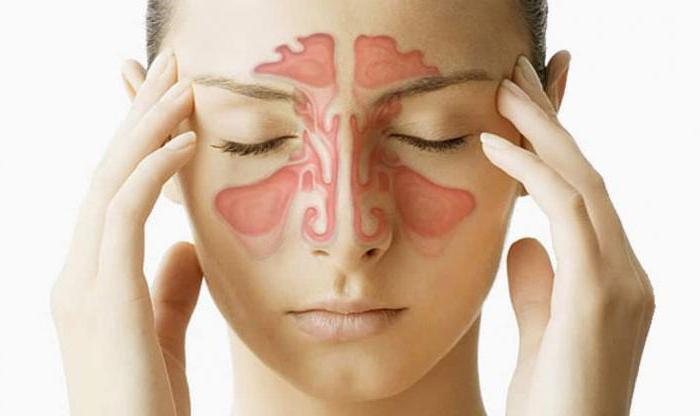
Острый верхнечелюстной синусит представляет собой воспалительный процесс, который протекает в гайморовых пазухах. Несложно догадаться, почему второе название этой болезни – гайморит. Недуг быстро распространяется на подслизистый слой, надкостную и костную ткань верхнего зубного ряда. Если верить статистике, данная патология – самый распространенный повод для визита к лор-врачу, ведь воспаление носовых пазух встречается и у взрослых, и у детей.
Выраженность симптомов во многом зависит от тяжести течения заболевания. В ходе диагностики гайморита отоларингологи тщательно изучают анамнез жизни больного, проводят осмотр и инструментальные процедуры. Обычно для подтверждения воспаления в носовых пазухах оказывается достаточно рентгенографии, УЗИ, в отдельных случаях прибегают к пункции. Лечение синуситов проводится консервативными и хирургическими методами.
Причины гайморита
Если вам не понаслышке известно о том, что это такое – острый верхнечелюстной синусит (на фото, представленной в статье, можно наглядно ознакомиться с расположением околоносовых пазух), вы наверняка слышали о причинах его формирования. Среди факторов, которые могли бы спровоцировать развитие гайморита, бесспорное лидерство занимают:
- вирусные инфекции;
- длительное пребывание на холоде, промерзание организма;
- воспаления ротовой полости;
- заболевания верхних дыхательных путей;
- аллергический ринит;
- хронический насморк;
- искривление носовой перегородки;
- аденоидит;
- сложное хирургическое лечение верхних зубов;
- травмы и ушибы носа;
- ослабленный иммунитет;
- ВИЧ-инфекция.
Классификация болезни
Ежедневно с гайморитом к врачам обращаются тысячи людей. При этом у всех пациентов может быть разный тип острого верхнечелюстного синусита. Код по МКБ–10, соответствующий гаймориту, J32.0 – воспаление в верхних придаточных пазухах носовой полости. Кроме того, специалисты разделяют заболевание на несколько типов, в зависимости от этиологии:
- Риногенный. Спровоцировать такой вид синусита может хронический насморк, грибковые инфекции.
- Гематогенный. Развивается патология при попадании в кровоток инфекции, присутствующей ранее в организме.
- Травматический. Является следствием перелома верхней челюсти или носовой перегородки.
- Вазомоторный. Формируется по причине неправильной реакции организма на внешние раздражители (холодный воздух, химические вещества и т. д.).
- Одонтогенный. Острый верхнечелюстной синусит такого типа – результат влияния болезнетворных бактерий, локализующихся в кариозных полостях верхних зубов.
- Аллергический. Этот вид гайморита является осложнением аллергического ринита.
Формы верхнечелюстного синусита
Существует еще одна классификация болезни околоносовых пазух – симптоматическая. В зависимости от характера течения, болезнь разделяют на:
- Острый катаральный верхнечелюстной синусит. Как правило, такой гайморит мало чем отличается от привычного в нашем понимании насморка, поскольку выражен заложенностью и слизистыми выделениями из носа. Катаральный синусит можно вылечить и избежать осложнений. Если запустить болезнь, она может перейти в гнойную форму.
- Острый гнойный верхнечелюстной синусит. В отличие от предыдущего характеризуется наличием экссудативного содержимого в пазухах. При гнойном гайморите у пациентов может существенно ухудшиться самочувствие, появляются головные боли.
Любая из разновидностей синусита может быть односторонней или двусторонней.

Чем проявляется воспаление околоносовых пазух
Отдельного внимания заслуживает симптоматика гайморита. Главные признаки острого верхнечелюстного синусита – это:
- заложенность носа;
- затрудненное дыхание.
Остальные симптомы, которые приписывают различным формам гайморита, будут проявляться в зависимости от характера течения болезни. При остром синусите чаще всего наблюдается:
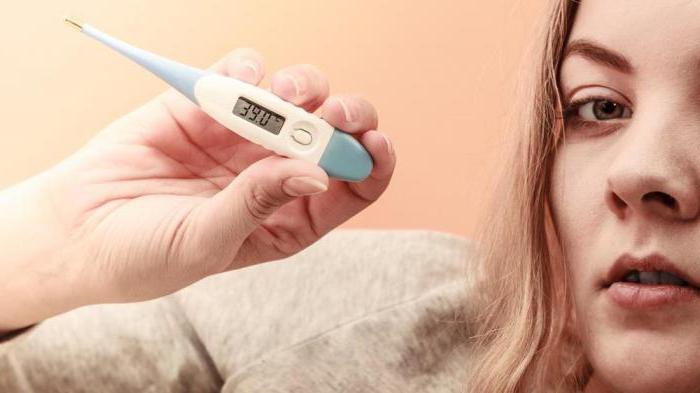
- субфебрильная температура тела;
- сначала выделение прозрачной слизи, а позже – гнойного инфильтрата;
- частое чихание;
- головные боли;
- гнусавость;
- отсутствие или притупление обоняния;
- дискомфорт и болезненность в верхней части лица.
Усиливаться симптомы могут в моменты резких движений, чихания, кашля. К острому двустороннему верхнечелюстному синуситу добавляется повышенная слезоточивость и конъюнктивит. К слову, при хронической форме верхнечелюстного синусита наблюдаются аналогичные проявления.
Какие могут быть осложнения
Диагностированный гайморит требует лечения. Игнорировать болезнь, которая, казалось бы, не создает серьезной угрозы здоровью, нельзя. Бездействие чревато опасными осложнениями. Большинство из них требует срочного хирургического лечения:
- воспаление слизистой гортани;
- кислородная недостаточность;
- апноэ;
- заражение крови;
- поражение черепных костей и головного мозга.
Гайморит в детском возрасте
В отличие от взрослых, носовые пазухи у малышей развиты слабо, поэтому в них редко происходит застой слизи. В возрасте до 3 лет гайморит чаще всего носит бактериальный характер. К тому же у детей острый верхнечелюстной синусит проявляется намного реже, чем у взрослых. При этом рецидиву хронического насморка нередко сопутствует воспаление среднего уха.
Гайморит у детей младшего возраста достаточно трудно диагностировать. Неспособность ребенка внятно пожаловаться на боль и описать свое самочувствие мешает родителям распознать проблему. Но несмотря на это, догадаться о гайморите у малыша можно. Малыши, которые болеют острым синуситом, тяжело дышат. Груднички становятся беспокойными и капризными, плохо спят, часто отказываются от еды и питья – заложенный нос мешает им нормально сосать грудь или соску.
Дети более старшего возраста уже в состоянии рассказать, что их беспокоит, и охарактеризовать свое состояние. Малыши ясельного и дошкольного возраста чаще страдают воспалением одновременно нескольких пазух. При общем поражении синуситов в гнойно-слизистых выделениях могут появиться примеси крови.

Другими распространенными симптомами острого гайморита в детском возрасте, помимо заложенности носа, можно назвать:
- светобоязнь;
- снижение чувствительности к запахам;
- сухость и першение в горле;
- частый кашель в ночное время суток;
- высокая температура тела;
- нарастание раздражительности к вечеру.
Дети тяжело переносят обострение верхнечелюстного синусита. Во время болезни ухудшается внимание, снижается память и способность к обучению. Малыш плохо спит ночью, может храпеть.
Диагностика синуситов верхнечелюстных пазух
Любой специалист-отоларинголог без труда способен определить гайморит, но для уточнения диагноза больному все-таки придется пройти несколько исследовательских процедур. Прежде чем направлять пациента на диагностику, врач ознакомится с его историей болезни и попытается найти причины болезни. Кроме того, для успешного лечения недуга немаловажно уточнить характер его течения – хронический или острый. Для этого выясняют степень интенсивности симптомов.
Диагностика верхнечелюстного гайморита подразумевает использование инструментальных методов исследования:
- рентгенография;
- магнитно-резонансная томография;
- риноскопия;
- эндоскопия носовой полости;
- УЗИ;
- пункция.
Помимо лор-обследования пациентам обычно рекомендуют получить консультацию стоматолога о состоянии верхней челюсти и зубов на ней. Лечение начинают только после результатов всех исследований, убедившись, что у больного именно острый верхнечелюстной синусит. В истории болезни врач расписывает оптимальную терапевтическую тактику, которая может подлежать корректировке в зависимости от индивидуальных особенностей организма и темпов выздоровления.
Принципы и тактика терапии заболевания
Нынешние тенденции лечения гайморита базируются на ингаляторных процедурах. Сегодня многие специалисты уверены, что введение препаратов аэрозольным способом позволяет увеличить физическую и химическую активность действующих компонентов. А вот к приему таблеток специалисты стали все чаще относиться скептически – по их мнению, эффективность таких лекарств не может быть максимальной из-за слабого кровоснабжения околоносовых синусов.
Второй популярный способ лечения гайморита – применение электрофореза, подразумевающее введение минимальных доз лекарства в ионизированной форме. Лекарственные препараты поступают к месту непосредственного очага воспаления и оказывают мощное санирующее воздействие. Совокупное использование аэрозолей и электрофореза дает неплохие результаты. В отличие от системных препаратов, действие которых блокируется воспаленными сосудами, местные препараты проникают в пазухи через поры, прямо к тканям.
При терапии острого гайморита перед врачом стоят следующие задачи:
- снять отечность слизистой пациента;
- освободить носовые ходы для оттока инфильтрата из верхнечелюстных пазух;
- борьба с бактериальным или вирусным возбудителем;
- устранение симптомов и лечение вторичных болезней.
В отличие от ринита, течение секрета из полости синусов при гайморите нарушается, и чтобы не допустить инфицирования патогенной микрофлорой, больному назначают местные противомикробные препараты, которые вводят ингаляторно.
Все лекарственные средства, которые сегодня используют в отоларингологии при лечении носовых пазух, условно разделяют на:
- муколитические;
- противоотечные;
- антибактериальные;
- противовоспалительные.
При остром двухстороннем верхнечелюстном синусите обязательно применяют иммуномодуляторы, чаще всего гомеопатического происхождения. Наиболее эффективными являются настойки элеутерококка, женьшеня, календулы. Эти растительные средства не просто повышают защиту организма, но и препятствуют размножению болезнетворных бактерий в полости пазух. Лечиться иммуномодуляторами нужно под строгим наблюдением и контролем врача.

Применение фитопрепаратов для борьбы с гайморитом показывает неплохие результаты. Если течение синусита не осложнено бактериальной инфекцией, лечение выстраивается без антибиотиков. Хорошие результаты демонстрирует применением ингаляторов вместе с антисептиками и сосудосуживающими спреями, благодаря которым удается подавить воспалительный процесс в пазухах.
Препараты для лечения острого синусита
Если подходить к вопросу терапии острого верхнечелюстного синусита предметно, стоит обратить внимание на самые популярные лекарственные препараты, которые назначают врачи. Заниматься самолечением при гайморите, как вы уже могли догадаться, нельзя. Кроме того, один и тот же препарат может по-разному воздействовать на организм пациентов. Именно поэтому подбирать лекарственные средства должен только лечащий доктор.
- оказывает одновременно противовирусный и иммуномодулирующий эффект;
- регулирует вязкость мокроты;
- борется с мукостазом;
- улучшает естественное отхождение инфильтрата из пазух;
- восстанавливает нормальные функции эпителия.
Если фитотерапия не производит ожидаемого эффекта, врач может назначить больному прохождение пункции носовых пазух. Эта малоприятная процедура позволит узнать о типе возбудителя и подобрать действующие антибиотики. После забора биоматериала потребуется несколько дней для того, чтобы выяснить, к каким антибактериальным веществам чувствительна патогенная микрофлора. При гайморите прописывают такие препараты:
Если же диагностированный острый верхнечелюстной синусит имеет вирусную природу происхождения, лечение выстраивают по иному принципу. К сожалению, пока не существует достаточно эффективных препаратов, которые способны окончательно элиминировать возбудителя из организма. Противовирусные лекарства всего лишь угнетают активность болезнетворных микроорганизмов. Основной упор в терапии делается на укрепление иммунной системы.

В среднем лечение острого синусита длится около 2-4 недель. Если гайморит стал вторичным заболеванием, пункцию и бакпосев проводят обязательно.
Как предупредить болезнь
Профилактика острого верхнечелюстного синусита сводится к простому правилу – своевременно лечить риниты, в том числе насморк аллергической этиологии, заболевания дыхательных путей, а также следить за состоянием ротовой полости. Шансы на развитие гайморита минимальны, если пациент правильно питается и ведет здоровый образ жизни. Помните о том, что любую болезнь легче предупредить, чем лечить.
Острый верхнечелюстной синусит – это воспалительный процесс, который развивается в слизистых оболочках, выстилающих гайморовы пазухи. Ему свойственно наличие большого количества гнойных выделений и отечности тканей носа. Заболевание в острой форме несет в себе ряд серьезных угроз здоровью и жизни человека, если не будет проведено своевременное адекватное лечение. Далее мы рассмотрим, что собой представляет этот недуг, и как лечить острый гайморит различными способами.
Содержание статьи
Что такое острый синусит и причины его возникновения

Название "острый" является свидетельством того, что этот вид недуга развивается быстро (за несколько дней) и имеет ярко выраженные проявления. Ответить на вопрос, сколько лечится синусит, не так просто, все зависит от времени начала лечения, возбудителя, действенности лекарств и состояния организма пациента. Основная масса случаев острой формы синусита длится от 1 до 3 недель, в отличие от подострой (от 1 до 3 месяцев) и хронической (свыше 3 месяцев) форм.
Причинами появления заболевания могут стать:
- вирусы, попавшие в верхнечелюстные пазухи после простудных болезней и гриппа;
- болезнетворные бактерии от ОРВИ, ринита, скарлатины, кори, воспаления миндалин и других инфекционных заболеваний;
- некоторые виды грибков;
- переход инфекции из ротовой полости от пораженного зуба или попадание в придаточную камеру пломбировочного материала;
- аллергические реакции, вызывающие отек тканей;
- физиологические особенности строения и аномалии назальной полости (искривление перегородки, травмы, полипы, аденоиды);
- ослабленный иммунитет вследствие длительного приема лекарств (антибиотики, химиотерапия) или наличия тяжелого общего заболевания (ВИЧ, сахарный диабет);
- снижение активности ресничек мерцательного эпителия из-за пересыхания или дыхания загрязненным воздухом.
Практически во всех случаях, независимо от причины начала болезни, через несколько дней происходит присоединение бактериальной микрофлоры и накопление гноя в пазухах, что резко обостряет состояние больного. При посевах чаще всего определяются золотистый стафилококк, стрептококки, пневмококки, кишечная палочка.
Характерные симптомы острого гайморита
После попадания возбудителя в организм, его защитная система резко реагирует, выделяя большое количество лейкоцитов, призванных уничтожить "непрошеных гостей". В итоге из-за скопления лейкоцитов в районе верхнечелюстной пазухи происходит отек слизистых покровов носа, сужается или перекрывается соустье, нарушается эвакуация слизи и воздухообмен. В придаточном кармане развивается гнойный процесс, который оказывает влияние на все жизненно важные системы человека.
Все это приводит к проявлению ряда симптомов, характерных для верхнечелюстного синусита:
- Заложенность носа, чаще всего попеременная. Слизистые оболочки пересохшие, возможны чихание и зуд.
- Насморк. В зависимости от стадии болезни выделения могут иметь разный цвет: прозрачные на начальном этапе, зеленый – при присоединении бактерий, желтый – при наличии гнойной составляющей. Сморкание не улучшает ситуацию.
- Лихорадка и повышение температуры тела вплоть до 39 градусов как реакция организма на возбудителя и наличие гнойного очага в пазухе.
- Болевой синдром в области пораженного органа – пульсирующая тупая боль, усиливающаяся при наклонах головы, может отдавать в ухо, зубы, виски или разливаться на всю голову.
- Плохой запах изо рта.
- Гнусавый голос.
- Мышечные боли в результате интоксикации организма.
- Ротовое дыхание и ночной храп.
- Нарушение обоняния.
Диагностика заболевания
При первых признаках синусита необходимо показаться отоларингологу. Не стоит пытаться вылечить болезнь самостоятельно, можно только потерять время и ухудшить свое состояние.
Лечение острого гайморита всегда должно носить комплексный характер, и назначать его должен исключительно специалист после ряда обследований.
Для правильной постановки диагноза и разработки эффективной схемы лечения ЛОР-врач опрашивает пациента, изучает его историю болезни о предыдущих заболеваниях, травмах, наличии аллергий, пальпирует скулы и лоб. После этого осуществляет ряд исследований:
- Риноскопия или эндоскопия – визуальный осмотр тканей носа с использованием риноскопа. В случае необходимости применяется эндоскоп с гибкой трубкой.
![]()
Рентгенография. Снимок позволяет увидеть затемнения, свидетельствующие о наличии воспаления в придаточных камерах. Делается обычно в двух проекциях.- Компьютерная томография. Более современный и дорогой метод, способный выявить глубоко скрытое заражение, отек, и грибковую инфекцию.
- Анализ крови из пальца.
Реже применяются такие способы диагностики, как пункция для забора экссудата на бактериальный посев и магнитно-резонансная томография.
Медикаментозная терапия острого синусита
По результатам диагностики отоларинголог определяет, какие препараты необходимо использовать. При остром гайморите лечение направлено на устранение отечности тканей, удаление гнойного секрета из придаточных карманов, подавление патогенов и облегчение симптомов. Такая схема характерна для катарального гайморита на начальной стадии.
Однако, когда в пазухе начинает размножаться бактериальная микрофлора, то обязательной становится антибиотикотерапия, а также применение лекарств, направленных на улучшение общего состояния больного и восстановление носового дыхания. При медикаментозной терапии верхнечелюстного синусита применяют несколько видов лекарственных средств различной направленности.
Сосудосуживающие препараты в виде спреев и капель в нос. Наиболее распространены Санорин, Галазолин, Оксиметазолин, Тизин, Нафтизин, Фармазолин. Закапывание проводится так: больной ложится на бок и вливает 2-3 капли лекарства в назальный ход той половины носа, на каком боку лежит человек. Это способствует попаданию действующего вещества на боковую стенку полости и соустье. Лежать нужно около 5 минут, после чего повторить все действия, повернувшись на другой бок. Заканчивается процедура высмаркиванием. Через некоторое время рекомендуется орошать носовую полость спреями Биопарокс, Каметон или Ингалипт. Противоконгестивные средства нельзя капать более 7 дней, иначе они могут привести к кровотечениям и усилению застоя секрета.
Антибиотики. Применяются курсами от 7 до 10 дней. Наиболее эффективно назначать специализированный антибиотик, исходя из результата бактериального посева, взятого из носа пациента. Однако зачастую такой возможности нет, поэтому отоларингологи прописывают наиболее распространенные антибиотики широкого спектра действия.
Хорошие отзывы имеют Амоксиклав, Аугментин, Сумамед, Флемоксин солютаб, Ровамицин, Макропен, Азитромицин, принимаемые перорально. Инъекционным путем вводится Цефтриаксон. Лечащий врач должен контролировать динамику состояния пациента, и, в случае необходимости, через 2-3 дня сменить антибиотик на более действенный. Большинство антибиотиков имеют побочные действия, такие как рвота, тошнота, диарея, кожные высыпания. Параллельно с антибиотикотерапией для нормализации состояния микрофлоры кишечника рекомендуется принимать пребиотики или пробиотики.
Антигистаминные препараты. В сочетании с антибиотиками и сосудосуживающими средствами снимают отек слизистых покровов. Обычно назначают по 1 таблетке в сутки Диазолина, Лоратадина, Супрастина, Зиртека, Кларитина или Тавегила в течение недели.
Жаропонижающие и противовоспалительные средства. Предлагаемые лекарства сочетают в себе оба этих действия, а также снимают боль. Помогут облегчить неприятные симптомы, проверенные многолетней клинической практикой Парацетамол, Панадол, Нурофен, Аспирин, Налгезин. Однако принимать их бессистемно нельзя, поскольку все они имеют те или иные предостережения к применению (детский возраст, наличие болезней и т.д.), поэтому назначить жаропонижающее средство должен врач.
Анальгетики можно принимать в виде таблеток или сиропов для детей. В некоторых случаях неплохо помогают горячие напитки, которые прописываются при гриппе и простудах. Содержащийся в них парацетамол сбивает температуру, вспомогательные вещества (фенирамин, фенилэфрин) сужают сосуды, снимают спазм, уменьшают ринорею, а витамин C оказывает общеукрепляющее действие. Самыми известными представителями этого семейства являются Колдрекс Хотрем, ТераФлю, Фервекс, Фармацитрон.
Муколитики. Разжижить слизь для облегчения ее удаления можно с помощью фармакологических препаратов в виде сиропов и капель (АЦЦ, Амбробене, Флюдитек, Мукодин) или на растительной основе (Синупрет, Циннабсин).
Кортикостероиды. Действуют при различных видах гайморита, актуальны при аллергической и бактериальной формах, они оказывают одновременно и противоотечный и антигистаминный эффект. Чаще всего используются спреи (Авамис, Назонекс), при грибковом или полипозном синусите прописываются кортикостероиды в таблетках (Преднизолон).
Физиологические процедуры при остром синусите
Для оперативного удаления накопившегося в воздухоносных карманах секрета, применяется процедура промывания носа.

Существует несколько различных методик, некоторые из них осуществляет врач в условиях поликлиники или больницы ("кукушка", ЯМИК-катетирование), некоторые легко провести дома. Вовремя пройдя специальную процедуру очищения пазух носа от экссудата, можно избежать прокола даже при гнойной форме заболевания.
ЯМИК-катетирование изобретено в середине 70-х годов XX века российским врачом В.С. Козловым. Для очищения гайморовых пазух используют специальный мягкий ЯМИК-катетер, который состоит из двух надувных баллонов (переднего и заднего), соединенных гибкой трубкой и манжеткой с возможностью подсоединения шприца. Противопоказана процедура только маленьким детям (до 5 лет), пожилым людям, пациентам с искривленной назальной перегородкой, эпилепсией, полипозом или геморрагическим васкулитом.
Чтобы избежать неприятных ощущений, больному проводится местное обезболивание новокаином или лидокаином. Также обеспечивается проходимость носовых ходов с использованием турунд, смоченных в адреналине. После этого в нос вводится конструкция, раздуваются поочередно задний и передний баллоны. В перекрытой части назальной полости создается вакуум путем отсасывания воздуха присоединенным шприцем. Под воздействием перемежающегося давления соустья раскрываются, и патологическая слизь оттекает из пазух, после чего попадает в шприц.
Манипуляция повторяется несколько раз до полного очищения гайморовых камер, после чего в пазухи вводятся антисептики и другие лекарства. Уже после второго промывания нормализуется носовое дыхание. Для полного выздоровления обычно бывает достаточно 3-4 походов к врачу.
"Кукушка" (промывание по Проэтцу). Эта процедура дешевле, чем ЯМИК, но также действенна. Она основана на создании разницы в давлении, это позволяет жидкости свободно циркулировать внутри синуса. Для процедуры нужен только шприц и аспиратор. Противопоказания – кровотечения и эпилепсия.
После применения сосудосуживающего спрея и высмаркивания больной присаживается на стульчик и отклоняет назад голову. Врач вливает в одну ноздрю раствор воды и антисептика (Фурацилин, Мирамистин). После прохождения через придаточную камеру жидкость с гнойными накоплениями отсасывается через другую ноздрю при помощи аспиратора (соплеотсоса). Название "кукушка" пошло от того, что при полоскании пациент произносит "ку-ку", чтобы мягкое небо перекрыло ход в глотку.
Хирургические методы лечения острого гайморита
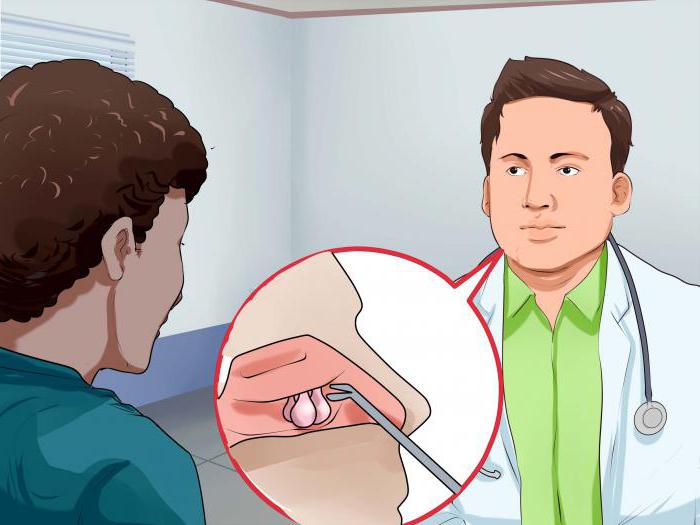
Самый распространенный хирургический метод лечения синусита – это прокол. Он назначается при тяжелом состоянии больного, накоплении большого количества гноя и крови в придаточном кармане, невозможности снять отек соустья консервативным путем и сильном болевом синдроме. Пункция – очень эффективная манипуляция, она относится к малоинвазивным вмешательствам, после нее состояние пациента быстро улучшается.
После местной анестезии и анемизации назальных ходов отоларинголог при помощи специальной иглы Куликовского с загнутым кончиком через нос пробивает в самом тонком месте костную стенку синуса. Присоединенным через канюлю шприцем внутрь вливается антисептический раствор, который разжижает экссудат и затем отсасывается. После освобождения синуса, в него вливаются лекарства (антибиотики, муколитики, антисептики). Вся процедура занимает 10-15 минут, ее необходимо повторить 2-3 раза для достижения устойчивого результата.
В самых запущенных случаях, при угрозе жизни пациента и возможности развития тяжелых осложнений, может назначаться полноценная операция, при которой пазуха вскрывается, и слизистые покровы синуса очищаются принудительно.
Профилактика острого гайморита
Для того чтобы не допустить заболевания верхнечелюстным синуситом достаточно соблюдать ряд нехитрых правил:
- увлажнять слизистые оболочки различными путями (бытовыми увлажнителями воздуха, обильным питьем, ирригациями носа) для нормальной работы мерцательного эпителия;
- ограничить пребывание на улице в период цветения аллергенов;
- не купаться в хлорированных водоемах;
- избегать веществ, которые выделяют в воздух летучие элементы (краска, чистящие средства);
- укреплять иммунитет, правильно питаться и принимать витамины;
- своевременно начинать лечение любых простудных болезней.
Услышав о верхнечелюстном синусите (гайморите), многие задаются вопросом, что это такое и каковы симптомы данной болезни. Заболевание представляет собой воспалительный процесс, протекающий в гайморовых пазухах. Чаще всего оно появляется в холодное время года и следует за простудными заболеваниями.
Верхнечелюстной синусит — основные симптомы

Воспалительный процесс распространяется на близлежащие органы и ткани. Классические симптомы, проявляющиеся при разных формах гайморита:
- Боль в области лица, чувство распирания и тяжести.
- Отечность в носовой части лица, появляющаяся после сна.
- Затрудненное носовое дыхание.
- Выделения из носовой полости, имеющие желтую окраску. Они могут иметь водянистую, желе- или киселеобразную консистенцию.
- Зубная боль.
- Отсутствие обоняния и вкуса.
- Частое чихание.
- Измененный голос.
- Повышенная слезоточивость.
- Конъюнктивит.
- Ощущение стекания жидкости по задней стенке глотки. Это чувство возникает вследствие опухания слизистой оболочки носа.
Симптомы острого верхнечелюстного синусита:
- Головная боль.
- Пульсирующая боль в межбровной и лобной части лица, в области скул.
- Выделения. Вначале они прозрачные, затем — гнойные. Могут включать в себя сгустки крови из-за разрыва сосудов.
- Сильное воспаление десен, образование кист в области зубных корней.
- Повышение температуры.
- Частое чихание.
Возникновение острой боли чаще всего происходит во время наклона головы, а также при чихании и кашле. При хронической форме заболевания насморк не поддается лечению. Улучшение самочувствия происходит только в периоды ремиссии.
Этиология
Самыми распространенными причинами заболевания являются:
- инфекции, развивающиеся в верхних дыхательных путях;
- длительное воздействие холодного воздуха на организм;
- аллергические реакции;
- хронический насморк;
- искривление носовой перегородки;
- аденоидит;
- заболевания зубов, расположенных на верхней челюсти, либо проведение операций на этом участке;
- заболевания, снижающие иммунитет.
- отсутствие здорового образа жизни, пристрастие к алкоголю, наркотическим веществам и никотину;
- факторы окружающей среды;
- недоразвитость носовых проходов;
- ушибы или травмы в области носа.
Заболевание может быть вызвано и совокупностью нескольких факторов.
Разновидности

Заболевание в зависимости от причины возникновения делится на следующие виды:
- Риногенный. Причинами появления служат: грибковые или инфекционные расстройства, насморк. Заболевание начинается в области носа, затем воспаление переходит на верхнечелюстную часть.
- Гематогенный. Фактором формирования служит очаг воспаления. Инфекция проникает в нос вместе с потоком крови.
- Травматический. Возникает после перелома верхней челюсти.
- Вазомоторный. Нарушение реакции организма на переохлаждение, неприятный запах или другие раздражающие факторы.
- Одонтогенный. Влияние патологических микроорганизмов на пораженный участок верхней челюсти. Может являться осложнением после пломбирования или удаления зуба.
- Аллергический. Возникает вместе с аллергическим ринитом.
Классификация по характеру протекания болезни:
- Острый. Может развиваться в течение 8 недель (подразделяется на острый двусторонний и односторонний).
- Хронический. Имеет постоянный характер.
Острый гайморит делится на 2 вида:
- Катаральный (экссудативный). По симптомам схож с насморком. Выражается заложенностью носа и обильными выделениями. Заболевание либо завершается выздоровлением, либо переходит в гнойную стадию.
- Гнойный. Скопление гнойного содержимого в верхнечелюстных пазухах. Самочувствие пациента ухудшается (по сравнению с катаральной формой), возникают головные боли.
Классификация хронического синусита:
- Катаральный. Отечность слизистой гайморовых пазух.
- Полипозный. Разрастание полипов в пазухе.
- Кистозный. Возникает вследствие кистозных новообразований.
- Гнойный гайморит. Периодические обострения с гнойными выделениями.
- Смешанный. Проявление нескольких видов заболевания.
Хроническая форма болезни делится на 3 вида:
- двухсторонний верхнечелюстной синусит;
- правосторонний;
- левосторонний.
Например, правосторонний верхнечелюстной синусит развивается только в правой пазухе носа.
Осложнения
Несвоевременность лечения или неадекватность терапевтических мер могут привести к появлению осложнений:
- Хронизация заболевания. Возникает в случае частых воспалений и при снижении защитной функции организма.
- Распространение заболевания на мягкие ткани. Гной может прорваться через костные перегородки и попасть в глазницу.
- Острый отит. Возникает при отеке слизистой, а также при недостаточной очистке носа инфекция через евстахиеву трубу попадает в среднее ухо.
- Менингит. Представляет собой воспаление мягкой оболочки спинного или головного мозга из-за прорыва гноя в полость черепа.
- Сепсис. Инфекция, попадая в кровь, распространяется по всем органам. Наиболее опасное осложнение, приводящее в некоторых случаях к летальному исходу.
В случае, если средство от насморка или таблетки не помогают самостоятельно справиться с заболеванием, необходимо обратиться за медицинской помощью.
Диагностика

Любой отоларинголог может визуально определить наличие заболевания, но для постановки точного диагноза необходимо пройти исследование. Специалист изучает историю болезни пациента с целью выявления причин. Необходимо уточнить характер протекания болезни: острый или хронический.
Для проведения диагностики применяются следующие методы:
- рентгенография (снимок помогает рассмотреть назальные полипы);
- УЗИ;
- риноскопия (осмотр слизистой, расположения носовых ходов и перегородок);
- эндоскопия носовой полости (редко используемый метод диагностики);
- пункция;
- микробиологический анализ;
- магнитно-резонансная томография.
Кроме этого пациенты проходят консультацию у стоматолога о состоянии верхней челюсти и зубов, расположенных на ней. Лечение начинается только после того, как будет поставлен диагноз — острый синусит верхнечелюстных пазух. Врач назначает тактику лечения, которая может быть скорректирована в зависимости от скорости выздоровления и индивидуальных особенностей организма.
Лечение

После постановки диагноза начинается процедура лечения. Терапия острого синусита состоит из следующих методов:
- Медикаментозного. Представляет собой комплекс мер для поддержания нормальной температуры тела, снятия отечности, восстановление слизистой оболочки носовой полости и пазух, улучшения дыхания.
- Хирургического. Операция проводится при появлении осложнений либо в том случае, если консервативные методы не принесли результата в лечении хронического воспалительного синусита.
Консервативные процедуры при остром синусите:
- Прием препаратов, восстанавливающих иммунную систему. Ослабление защитной системы организма происходит из-за частого воздействия вирусных инфекций.
- Антибактериальная терапия. Представляет собой прием антибиотиков широкого спектра действия, направленных на борьбу с инфекций.
- Использование противовоспалительных медикаментов. Помогает снимать отечность после затяжного насморка, уменьшает количество выделяемой слизи.
- Физиопроцедуры. Представляют собой прогревание пораженных участков, в результате чего увеличивается скорость движения крови по сосудам. Кроме этого снижается болевой синдром, уменьшается отечность и количество слизистых выделений.
- Дренаж области верхнечелюстных пазух. Носовая полость с помощью вакуумного насоса промывается раствором, содержащим сосудосуживающий препарат, антибиотик и антисептик. Процедура практически безболезненна.
Оперативное вмешательство производится путем прокола пазухи носа с выкачкой содержимого. Носовая полость промывается антисептическим раствором, а полученный материал отправляется на анализ. Применяется данный метод под местной анестезией. После извлечения гноя полость промывается раствором Фурацилина.
Показания к проведению операции:
- сильная боль;
- забор содержимого пазухи для анализа;
- неэффективность медикаментозного лечения;
- необходимость введения контрастного вещества;
- появление осложнений верхнечелюстного синусита;
- наличие жидкости, зафиксированное на рентгеновских снимках;
- закупорка пазух.
Длительность лечения зависит от тяжести протекания заболевания. При правильно подобранной терапии выздоровление происходит через 2-3 недели. При несоблюдении рекомендаций врача процесс может затянуться на несколько месяцев.

Профилактика
- Своевременность лечения любого вирусного заболевания, полное долечивание насморка.
- Усиление защитных функций организма. Следует регулярно находиться на свежем воздухе, сбалансированно питаться и исключить все вредные привычки.
- Влажная уборка и регулярное проветривание жилого помещения.
- Гигиена носовой полости. Она необходима для удаления патогенных микроорганизмов, оседающих при вдохе на стенках носа. После посещения общественных мест рекомендуется промывать нос морской водой.
Кроме этого, можно использовать следующие растворы:
- Смешать в равных частях травы: мать-и-мачеху, календулу и солодку. В 1 стакане кипятка заварить 1 ст. л. смеси. Настаивать в течение 10 минут. Остывшую жидкость пропустить через несколько слоев марли.
- В 1 стакане горячей воды заварить 2 ч. л. сухой ромашки. Поставить на водяную баню (на 10 минут). После остывания процедить.
- Сделать смесь из равных частей сухой череды с ивовой корой. В термос насыпать 1 ст. л. сбора, залить 1 стаканом кипятка. Настой будет готов через 15 минут.
При появлении первых признаков болезни не стоит затягивать с лечением. Если следовать всем рекомендациям врача и поддерживать гигиену носа, заболевание можно вылечить, не допустив развития осложнений.
Кроме терапии, назначенной врачом, можно самостоятельно выполнять следующие действия:
- реже находиться на холоде;
- пить как можно больше теплой жидкости;
- промывать носовую полость физраствором (с разрешения врача);
- не допускать скопления слизи в носу.
Воспаление начинают лечить сосудосуживающими средствами. Антибиотики назначаются уже после интоксикации. При развитии заболевания больному следует лечь в стационар либо регулярно посещать процедуры. Любая терапия включает в себя прием витаминных комплексов для укрепления иммунной системы и недопущения дальнейшего развития воспаления.
Для лечения в домашних условиях применяется ингаляция с эвкалиптовым маслом. Заложенность лечится закапыванием в нос сока алоэ. Против головных болей используется сок цикламена (закапывается в нос).
Читайте также:



