Как называется врач который лечит ревматизм
Специалисты разные нужны

Многие годы пытаетесь вылечить СУСТАВЫ?
Глава Института лечения суставов: «Вы будете поражены, насколько просто можно вылечить суставы принимая каждый день средство за 147 рублей.
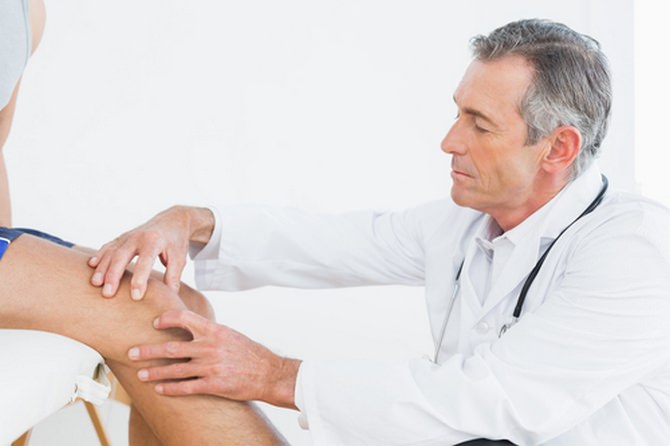
Вначале важно пройти обследование. Для этого нужно обратиться к терапевту — доктору, который занимается первичной диагностикой болезни. Он назначит обследование, анализы. Этот специалист может определить форму запущенности болезни: начальная это стадия или уже очень запущенная и перешла в хроническое заболевание. Тогда он направит с специалисту более узкого профиля. Суставные заболевания лечат ревматолог, травматолог, ортопед, артролог и т.д.
Для лечения суставов наши читатели успешно используют Sustalaif. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
Нельзя не отметить, что в последнее время стало практиковаться установление семейного врача, что является очень неплохим подходом для лечения хронических болезней. Ведь заболевания суставов и всего опорно — двигательного аппарата: остеохондроз, артрозы, артриты, полиартрит и другие могут иметь характер наследственной линии болезней.
Семейный врач проводит лечение всей семьи. Он хорошо знает семью; бабушку, дедушку, папу, маму, детей и ему легче установить диагноз, а затем уже назначить более эффективное медикаментозное или инъекционное лечение.

Если, допустим, полиартрит возник из-за переохлаждения и небрежного отношения к здоровью, то для этого будет назначен один вид лекарственных средств. А если полиартрит является семейной наследственной болезнью, то его вряд ли возможно вылечить полностью, но можно помочь больному уменьшить боли в суставах и, конечно, при этом будут назначены совсем другие, более сильные препараты.
Общая информация о ревматизме
Многие удивляются, почему же мы столь часто слышим это слово, если это заболевание настолько редкое? В этом случае сказывается то, что раньше это заболевание было более распространенным, но после того, как медицина усилилась, и появились доступные антибиотики, количество случаев заболевания ревматизмом сильно уменьшилось.
Стоит также отметить, что для ревматизма характерны сезонные обострения, при этом интервалы между приступами у всех разные и могут составлять от пары месяцев до нескольких лет. Кроме того, если первый приступ заболевания проходит без поражения суставов, то болезнь вообще может долгое время оставаться незамеченной. Такая скрытая форма заболевания выявляется лишь через время, когда образовывается ревматический порок сердца. Повторные приступы болезни в этом случае протекают намного тяжелее.
Причины появления болезни
В основном болезнь протекает постепенно и незаметно для человеческого организма. Человек чувствует себя хорошо в течение длительного периода, ведет нормальный образ жизни, в то время как существующие антитела убивают тела собственных тканей.
Когда происходит большое скопление антител, то повреждаются все их компоненты и начинается воспаление суставов. Деформация и медленное уничтожение компонентов ткани приводит к их функциональному нарушению или полной их потере.
На более поздней стадии развития болезни артритом могут поражаться другие органы жизнедеятельности: почки, легкие, сердечная система, происходит атрофия мышечных тканей.
Любой доктор признает, что на сегодняшний день нет конкретных этиологических факторов, останавливающих развитие антител при артрите. Существует лишь две вероятных теории о причине заболевания:
- Генетическая предрасположенность. Общая картина заболеваний артритом на генетическом уровне составляет от 15% до 30% от общего числа страдающих этой болезнью. Этот показатель наследственности нельзя сбрасывать со счетов.
- Роль инфекционных агентов. Вирусы антител Эпштейна-Барра в крови сильно увеличены. Прямых доказательств явного воздействия этого вируса сегодня не обнаружено. Поэтому весь ученый мир склоняется к существованию еще какого-то антитела неизвестного происхождения.
Что такое полиартрит
Это недуг, возникновению которого служат многие факторы. Для полиартрита характерно постепенное развитие острого воспалительного процесса в суставах организма или одновременное поражение сразу нескольких из них. Заболевание часто встречается у пожилых людей (50+), реже у детей и молодых женщин. Полиартрит суставов может появиться по разным причинам, однако симптомы болезни всегда схожи – нарастающая боль, скованность движений. При возникновении данных признаков важно незамедлительно начать лечение, иначе заболевание приведет к необратимой деформации суставов.

Кроме классификации заболевания по типу первичного возбудителя, полиартрит делится по виду суставов, которые он поражает. Так, плечевой нарушает подвижность рук, из-за чего возникает ноющая боль в суставах. Как правило, он возникает в результате перенесенных травм. Полиартрит коленного сустава отличается повышением чувствительности пораженной области, при изменении климата эти боли могут исчезать и появляться. Ревматическая форма заболевания носит хронический характер и начинается с пальцев кистей, стоп, запястий.
Что такое ревматизм суставов?
Ревматизм — это реактивное заболевание после заражения стрептококками группы А (классификация Лэнсфилда). Через одну-три недели после заражения происходит бактериальное воспаление различных систем органов. Компоненты стрептококковой мембраны, некоторых типов белка M, действуют как антиген и стимулируют продуцирование антител.
Однако антигены стрептококков сходны по структуре с собственными белками организма. Образовавшиеся антитела реагируют на эндогенные структуры и вызывают воспаление.
К кому обращаться при болях в суставах
Если у человека впервые появились боли и дискомфорт в суставах ног, он не знает, к какому врачу идти на прием. В этом случае следует обратиться к терапевту, который осмотрит конечность и определит дальнейшую тактику обследования. Врач, лечащий суставы, называется по-разному – это зависит от происхождения заболевания:
- Ревматолог. Этот врач занимается ревматоидным и ревматическим артритом, а также другими аутоимунными поражениями;
- Артролог. Это врач лечит воспалительные и дегенеративные заболевания – артрозы, остеоартриты, кисты суставов. В его компетенции также находятся поражения околосуставных тканей — бурситы, тендиниты, синовиты;
- Травматолог. Специалист занимается хроническими посттравматическими артритами, деформирующим остеоартрозом;
- Ортопед. Специализируется на врожденных суставных заболеваниях – дисплазия тазобедренного сустава, врожденный вывих;
- Инфекционист. Лечит инфекционно-воспалительные заболевания – бактериальные, вирусные, грибковые, паразитарные;
- Венеролог. Доктор занимается специфическими артритами, развивающимися на фоне половой инфекции — хламидийные, сифилитические, гонорейные.
На практике узких специалистов не так много, и заболевания суставов лечит либо терапевт, либо ревматолог.
Не существует разделения врачей по определенной локализации патологии. Например, нет такого врача, который лечит коленные суставы, или только тазобедренные. Специализация медиков основана на причине болезни.
Классификация суставных патологий
Все патологии опорно — двигательной системы делятся на два вида.
- Артрозы, которые представляют собой дегенеративно — дистрофические изменения хрящевой ткани. Эти патологии чаще поражают пожилых людей, однако, в последнее время демонстрируют тенденцию к омоложению. Поэтому в настоящее время артрозы встречаются даже у молодых людей 35 летнего возраста. В чем суть дегенеративных процессов? Это патологии невоспалительного характера, которые проявляются разрушением ткани, хряща и связок сустава. Дистрофия- это нарушение обмена веществ в тканях сустава. Процесс носит хронический характер и имеет длительный период развития. В результате этих процессов развивается скованность в суставах и боли как в состоянии покоя, так и в процессе движения. При отсутствии адекватного лечения происходит полное разрушение суставов, его деформация и полная обездвиженность. Все эти процессы приводят к инвалидности.
- Артриты — это патологии воспалительного характера, которые имеют, как правило, аутоиммунный генез. Заболевание проявляется следующими симптомами: высокой температурой тела, болевым синдромом, отечностью и покраснением пораженного участка. Они часто сопровождаются системными заболеваниями, которые поражают внутренние органы: сердце, почки, сосуды. Среди артритных патологий наиболее опасным является ревматоидный артрит, который приводит к дистрофическим процессам костной ткани и хряща. Наиболее частой причиной артрита является инфекция, занесенная в суставы из патологического очага, который может находиться как внутри организма, так и снаружи (при ранах и ушибах).
Каковы признаки артрита?
Под артритом подразумеваются любые воспалительные заболевания суставов, которые могут протекать в хронической или острой форме, поражать один сустав или несколько. Артриты бывают первичными и вторичными (возникающими на фоне других заболеваний). В зависимости от этого может потребоваться консультация разных специалистов.
К первичным артритам относят:
- ревматоидный артрит;
- ювенильный идиопатический артрит;
- спондилит;
- подагру;
- остеоартроз.

При ревматоидном артрите поражаются в основном мелкие суставы. Сначала отмечаются припухлость суставов, местная гипертермия, а также боль. Через некоторое время возникает утренняя скованность, продолжающаяся более получаса. Она характеризуется невозможностью полноценно выполнить движение (например, не получается полностью собрать ладонь в кулак или приложить ладони друг к другу так, чтобы между ними не оставалось расстояния). У некоторых при этом возникают ассоциации с тугими перчатками или сильно затянутым корсетом.
Ревматоидный артрит опасен не только нарушением двигательной функции, но и серьезными сопутствующими патологиями: перикардитом, васкулитом, плевритом, нефритом и некоторыми другими. Поэтому при появлении симптомов данного заболевания следует как можно раньше обратиться к врачу.
Ювенильный артрит возникает у детей до 16 лет и поражает обычно локтевые, коленные и голеностопные суставы. Он проявляется такими признаками, как:
- повышение температуры тела;
- припухлость, боль и снижение подвижности суставов;
- появление сыпи в виде красных пятен на коже конечностей.
Данное заболевание у детей чревато нарушением роста и формирования скелета, поэтому консультация специалиста необходима как можно раньше, пока не наступили необратимые изменения.
Спондилитом называют воспаление позвоночного столба. Для этого заболевания характерны следующие симптомы:

- боль в спине, которая усиливается при физической активности;
- покраснение и отек кожи над пораженным участком позвоночника;
- ограничение нормальной амплитуды поворотов и наклонов;
- сглаживание физиологических изгибов позвоночного столба;
- общее недомогание (лихорадка, озноб, слабость);
- потеря чувствительности различных участков тела, паралич.
Осложнениями этого вида артрита являются разрушение позвонков и необратимая деформация позвоночного столба, которая, в свою очередь, влечет за собой множество проблем.
При подагре происходит отложение солей в суставах с формированием вокруг них так называемых тофусов. Особенно часто поражается сустав большого пальца ноги. Симптомы подагры возникают внезапно и очень остро. Сустав припухает, кожа над ним краснеет, беспокоит сильная боль, не проходящая даже в состоянии покоя и усиливающаяся при малейшем прикосновении.
Остеоартроз – это заболевание, характеризующееся поражением хрящевой ткани, которая покрывает поверхности суставов. Сначала в пораженном суставе возникает ноющая боль, отмечается некоторая скованность движений. Чуть позже отмечается появление припухлости. Отсутствие лечения приводит к тому, что деформируется не только сустав, но и весь мышечно-сухожильный комплекс, в итоге возникают контрактуры – резкие ограничения нормальных движений, которые, как правило, необратимы.

Вторичные артриты развиваются при разных заболеваниях, но особенно часто – при системной красной волчанке, псориазе, гепатите, гранулематозе, боррелиозе, туберкулезе.
Естественно, триада симптомов воспаления суставов (боль, припухлость, нарушение подвижности) сопровождается симптомами, характерными для конкретного заболевания.
Например, при системной красной волчанке на лице в области носа и щек появляются высыпания, группирующиеся в виде бабочки, при псориазе на коже появляется сыпь, сливающаяся в характерные бляшки.
Читайте также: Физиопроцедуры при остеохондрозе шейного отдела.

- Что такое ревматизм
- Причины возникновения
- Симптомы ревматизма
- Диагностика заболевания
- Методы лечения
- К какому врачу следует обращаться
Что такое ревматизм
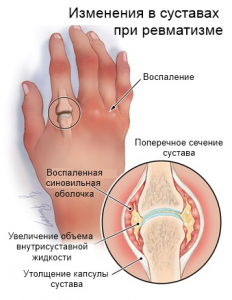
Ревматизмом принято называть заболевание, которое развивается медленно и незаметно для человека. Возникает оно вследствие перенесения стрептококковой инфекции. Характеризуется данная болезнь воспалением соединительной ткани. В первую очередь страдают сердце, кровеносные сосуды и суставы.
- Переход болезни в хроническую стадию;
- Возникновение и развитие пороков сердца;
- Хроническая сердечная недостаточность;
- Закупорки кровеносных сосудов, очаги их разрывов;
- Воспалительный процесс сердечных оболочек.
Причины возникновения
Болезнь развивается вследствие попадания в человеческий организм стрептококков группы А. Они могут провоцировать возникновение фарингита, ларингита, тонзиллита, лимфаденита. Но ревматизм развивается только в том случае, если у человека есть определенные дефекты иммунной системы.
Факторы риска прогресса ревматизма:
- Генетическая предрасположенность. Если у Вас есть родные, болеющие ревматизмом, то высока вероятность того, что и Вы подвержены данному заболеванию;
- У женщин, как правило, ревматизм встречается гораздо чаще, нежели у мужчин;
- Ревматизм у детей возникает довольно часто, особенно в возрасте семи-пятнадцати лет;
- Данная патология может прогрессировать, если человек перенес стрептококковую инфекцию или имеет частые болезни носоглотки;
- Человек входит в группу риска в том случае, если в организме есть особый белок — В-клеточного маркера D8/17.
![]()
Симптомы ревматизма
Первые признаки ревматизма, как правило, возникают через две-три недели после перенесения тонзиллита или фарингита. У человека наблюдается общая слабость, субфебрильная температура – примерно 37 градусов, имеется боль в суставах. Порою симптомы ревматизма вообще никак не проявляются. Больной, если в семье не было больных с таким же симптомом, даже не догадывается, что в его организме уже развивается опасный недуг. Как правило, человек начинает бить тревогу, когда появляются серьезные проблемы с суставами – артриты.
Обычно болезнь поражает крупные и средние суставы – боль в коленях, запястьях, локтях, стопах. Боль резко появляется и столь внезапно исчезает. При этом больной не предпринимает никаких действий для этого. Но не стоит думать, что все прошло. Нет, ревматический артрит по-прежнему в организме, просто затаился. И в самый неподходящий момент снова даст о себе знать, причем с еще большей силой.
Еще одним важным признаком ревматизма являются проблемы с сердцем, а именно: нарушение частоты пульса, перебои в ритме, боли в области сердца. У человека появляется одышка, общая слабость и потливость. В этот момент развивается ревмокардит. В двадцати пяти процентах случаев из ревмокардита формируется порок сердца.
Если ревматизм задел нервную систему, то у больного человека наблюдаются непроизвольные движения мышц лица, шеи, ног и рук, туловища. Характеризуются они гримасами, вычурными движениями, нарушениями почерка, невнятностью и нечеткостью речи. Такие расстройства встречаются у двенадцати-пятнадцати процентов больных ревматизмом. Как правило, особенно это заметно у девочек шести-пятнадцати лет.
Диагностика заболевания
Поставить диагноз ревматизм может только врач-ревматолог. Для того чтобы не допустить ошибку и не назначить неправильное лечение, необходимо провести комплексное обследование.
В первую очередь проводится общий клинический анализ крови. Это необходимо для того, чтобы обнаружить признаки воспаления. Потом назначается иммунологический анализ крови. Он помогает определить специфичные вещества, которые характерны для ревматизма.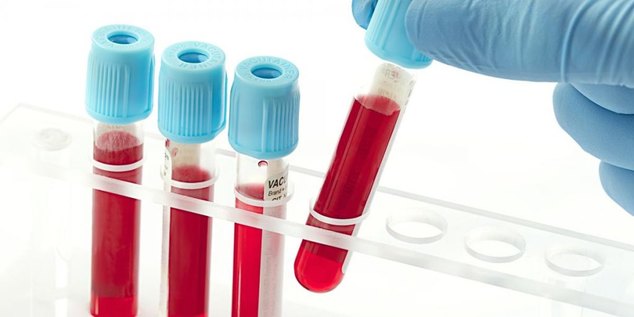
Для уточнения поражений сердца необходимо провести электрокардиографию и эхокардиографию. Для оценки состояния суставов применяют рентген. Если есть такая необходимость, то проводят артроскопию, диагностическую пункцию сустава с исследованием жидкости, а также биопсию.
Если существуют ревматические повреждения иных органов и систем, то проводится консультация у профильных специалистов.
Методы лечения
Лечение ревматизма прежде всего основывается на назначении комплексной терапии, которая направлена на подавление стрептококковой инфекции в организме. А также предупреждение возникновения и развития порока сердца.
Лечение ревматизма состоит из нескольких этапов:
- Стационарное лечение;
- Дополнительная терапия в кардио-ревматологическом санатории;
- Диспансерное наблюдение в поликлинике.
Профилактика ревматизма делится на первичную и вторичную.
Первичная профилактика включает в себя:
- Повышение иммунитета — закаливание, полноценное и рациональное питание, разумное чередование нагрузок, работы и отдыха;
- Раннее обнаружение и комплексное лечение стрептококковой инфекции;
- Профилактика ревматизма в детском возрасте.
Вторичная профилактика, как правило, направлено на то, что не допустить повторение приступов ревматизма, а также не допустить его прогрессирование.
Если ревматизм был обнаружен на ранней стадии и было начато необходимое лечение, то поражений сердца можно избежать или полностью излечить.



Люди много веков назад уловили связь между тяжелыми простудами, ангинами и последующим возникновением проблем с суставами и общим недомоганием. Однако научное изучение ревматизма началось только с конца XIX века. Сегодня уже ясно – это поражение всей соединительной ткани, которая имеется в организме, и воспаление связано с нашим собственным иммунитетом.
Считается, что острая ревматическая лихорадка наиболее часто бывает у детей школьного возраста, хотя возможен ревматизм у взрослых. Обычно это лица 18 - 25 лет. Воспалительный процесс возникает в соединительной ткани, составляющей каркас внутренних органов, покрывающей суставные поверхности костей и формирующей клапаны сердца. Причиной болезни считают изменения в иммунной системе, которые запускает особый микроб – бета-гемолитический стрептококк А-группы. Причем ревматизм развивается не у всех, кто переболел стрептококковыми ангинами, скарлатиной или фарингитом, а только у части людей, имеющих наследственную предрасположенность.
При ангине токсины бактерий, а затем и антитела, которые организм вырабатывает в ответ на инфекцию, поражают волокна соединительной ткани в сердце, провоцируя воспаление внутренней оболочки сердца – эндокардит, или сердечной мышцы – миокардит. Кроме того, поражаются сердечные клапаны.
Помимо сердца, антитела, которые производит иммунная система, атакуют хрящи и связки в суставах, волокна соединительной ткани в сосудах, почках. Кроме этого, антитела повреждают и нервную систему. Такой процесс развивается, если у иммунной системы изначально есть дефект, то есть человек генетически предрасположен к ревматизму.

Симптомы ревматизма у взрослых
Ожидать первые признаки болезни можно через 2 - 3 недели после острой ангины, скарлатины или фарингита, которые вызваны стрептококком. Важно подчеркнуть, что симптомы ревматизма у взрослых начинаются не с поражений суставов или сердца, а с приступа лихорадки. На фоне общего нарушения самочувствия, слабости и разбитости температура повышается от 37 до 38,5 - 39 °С, сопровождается сильным ознобом и обильным потом.
Температура может держаться до 5 суток, и на фоне нее воспаляются суставы – они отекают, кожа над ними краснеет, возникает боль, которая не утихает даже в покое. Чаще всего повреждаются симметрично оба колена, либо голеностопные, плечевые или локтевые суставы. Но воспаление быстро переходит с одних суставов на другие – пару дней болят колени, затем локти, затем голеностопы. Причем после приема противовоспалительных препаратов боль и воспалительный процесс быстро исчезают. По мере снижения температуры утихает и артрит.
Некоторые пациенты отмечают на коже сыпь в виде розовых колец (эритема), которая не зудит и быстро проходит. В редких случаях в области затылка или воспаленных суставов могут возникать узелки под кожей, похожие на зернышки риса или горошины.

Ключевое проявление ревматизма – это серьезные поражения сердца (кардиты). От того, насколько сильно поражены оболочки сердца, клапаны и крупные сосуды, во многом зависит дальнейший прогноз для больного. Возможен:
-
эндокардит – воспаление внутренней выстилки сердца и клапанов;
миокардит – это поражение самой сердечной мышцы;
панкардит – когда в той или иной степени страдают все оболочки сердца.
Основные проявления – сердцебиение (тахикардия) и боль в области сердца, имеющая ноющий, щемящий или колющий характер. На фоне боли возникает одышка при малейшей нагрузке, аритмии (нарушения ритма). Почти у 1/4 больных, особенно при несвоевременном лечении, формируется порок сердца, так как воспалительный процесс разрушает сердечные клапаны.
По словам врача-невролога высшей категории Урюпинской ЦРБ Евгения Мосина, ревматизм затрагивает и нервную систему, у неврологов есть даже отдельный термин для описания болезни – нейро-ревматизм. Повреждения нервной системы возможны как в период ревматической лихорадки (из-за острых нарушений мозгового кровообращения, психозов или ревматического невроза), так и спустя некоторое время, из-за воспалительного процесса соединительнотканных элементов в нервной системе (миелиты, энцефалиты или невриты).
Самое частое неврологическое проявление ревматизма – это хорея (поражение подкорковых центров мозга, отвечающих за движения). Для этой патологии характерны подергивания рук и ног, имеющие хаотичный характер. Из-за сокращения мышц на лице возникает ощущение, что человек гримасничает, хотя он не контролирует эти действия. Может нарушаться внятность речи, страдает почерк, сложно держать в руках столовые приборы. В среднем, симптомы, как отмечает Евгений Юрьевич, сохраняются до трех месяцев.

НА ПОМОЩЬ ПРИДЕТ
Спецмазь Пчелиная идеально подойдет при боли в позвоночнике, травмах и повреждениях кожи. В его составе только натуральные и экологически чистые экстракты и масла лекарственных растений. Они быстро успокаивают, мазь хорошо разогревает, тем самым снимая все отеки и воспаления. Бальзамом можно растирать тело в области позвоночника и суставов, он предохраняет кожу от сухости и потери эластичности.
При ссадинах, царапинах и трещинках мазь оказывает бактерицидное действие за счет эфирного масла сибирской пихты в составе препарата.
Длительность острой ревматической лихорадки длится до 6 - 12 недель. В этот период процесс воспаления проходит последовательные стадии развития, от обратимых начальных изменений до тяжелых, фатальных осложнений.
Самое неприятное при ревматизме то, что после затухания процесса, в первые 4 - 5 лет ремиссии, возможны новые вспышки воспаления. Они связаны с повторными эпизодами микробных ангин и фарингитов.

Когда суставы начинают давать знать о себе ненавязчивым хрустом или болью, это могут быть первые симптомы артроза, артрита или другого заболевания суставов. Это и есть то, что лечит ревматолог. Патологии суставов несут за собой серьезные последствия и требуют длительного комплексного лечения, поэтому необходимо строго следовать рекомендациям специалиста.
- 1. Основные отличия заболеваний
- 2. Кто лечит суставы
- 3. Чем занимается ревматолог
- 4. Необходимые исследования для диагностики
- 5. Назначаемое лечение
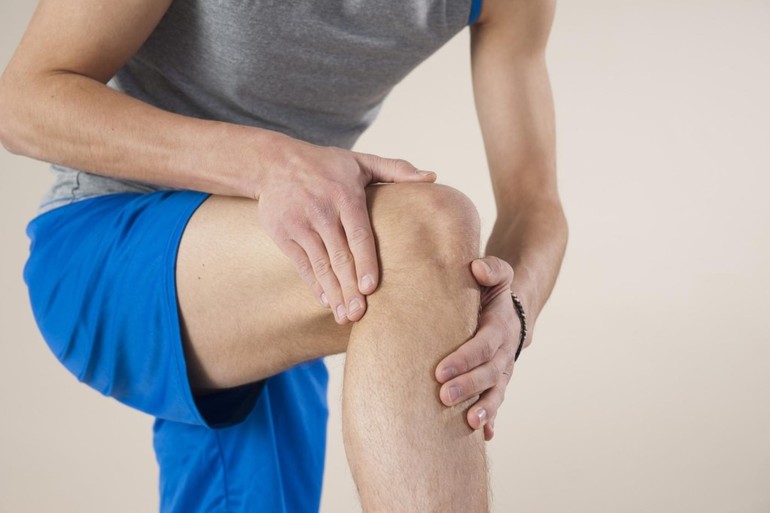
Зачастую такие болезни суставов, как артроз и артрит можно принять за одно и то же заболевание. Это объясняется тем, что их симптомы практически идентичны. Единственное различие — характер болевых ощущений. У одной патологии боль выражается кратковременными острыми неприятными приступами. У другого заболевания боли носят постоянный тупой характер.
Артроз — заболевание, при котором происходит разрушение хрящевой прослойки с появлением кратковременной боли. Боль при артрозе появляется внезапно. В процессе повышенных физических нагрузок, хрящевая прослойка не способна справляться со своими функциями.
Отсюда начинает проявляться разрушение сустава. Причина первичного возникновения артроза — почтенный возраст. Вторичное появление заболевания может быть вызвано избыточным весом, повышенными физическими нагрузками на стопы или ноги, генной предрасположенностью.
Артрит — воспаление суставов, сопровождающееся повышенной температурой тела и опухолями пораженных болезнью участков тела. Патология опасна тем, что, если его не лечить, больные суставы полностью лишают человека движения. Появляется болезнь при ревматизмах или присутствии различных микроорганизмов. Вторичными признаками появления артрита могут быть ранее переносимые заболевания, такие как боррелиоз, системная красная волчанка.
Главное вовремя распознать болезнь, так как лечение значительно различается. Важно знать, что при артрозе поражаются хрящевые прослойки, а при артрите — суставы. Кроме того, характер течения болезни у них тоже имеет отличия.
Диагностика, лечение и профилактика артритов и других заболеваний костей и хрящей, проводится врачом артрологом. В его обязанности входит изучение истории болезни пациента, назначение необходимых исследований для постановки точного диагноза.
При необходимости врач назначает околосуставные и внутрисуставные манипуляции, включающие в себя введение гормональных препаратов или осуществление блокады, пораженных заболеванием суставов человека при помощи анальгетиков.
К сожалению, врач артролог имеет очень узкую специализацию и в России, попасть к нему на прием маловероятно, так как не все клиники имеют такого специалиста, тем более государственные поликлиники.

Какой врач будет заниматься конкретной болезнью, зависит от терапевта, поэтому необходимо попасть к нему на прием, и он назначит проведение дифференциальной диагностики, а по ее результатам даст направление к нужному врачу. Узкий специалист назначит более обширное исследование, подтвердит точный диагноз и назначит адекватное эффективное лечение.

Специалисты, занимающиеся проблемами суставов:
- венеролог — лечит специфические артриты, развивающиеся на фоне половых инфекций, таких, как: сифилитические, хламидийные или гонорейные;
- инфекционист — занимается инфекционно-воспалительными, грибковыми, вирусными, бактериальными и паразитарными заболеваниями;
- ортопед — специализируется на врожденных заболеваниях, таких как вывихи или дисплазия тазобедренного сустава;
- травматолог — хронические посттравматические артриты, деформирующие остеоартрозами;
- артролог — лечит дегенеративные и воспалительные кисты суставов, остеоартриты, артрозы, занимается поражением околосуставных тканей: синовит, бурсит, тендинит;
- ревматолог — ревматический и ревматоидный артрит, другие аутоиммунные поражения.
Хотя все эти специалисты занимаются проблемами суставов, на практике же вылечить болезнь способны только терапевт и ревматолог.
При обращении к ним, важно знать, что не существует врача, который лечит патологии по месту локализации, то есть один коленный или тазобедренный сустав. Нужно помнить, что специализация врачей основывается на причинах заболевания.

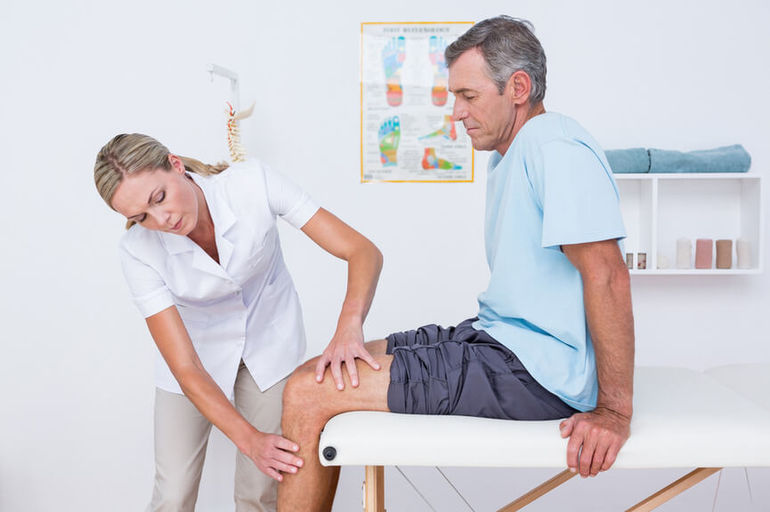
Специализация врача ревматолога — диагностика и системное лечение заболеваний, связанных с суставами и соединительной тканью.
Кроме того, ревматолог или врач по суставам занимается иммуногистохимическими исследованиями, расшифровками иммунограмм, триггерами аутоиммунных процессов, тестирует пациентов на онкомаркеры и другие антитела различной природы. В специализацию врача-ревматолога входит лечение более 200 заболеваний.
Некоторые из них:
- все формы артрозов и артритов;
- артропатии различного генеза;
- системные коллагенозы;
- различные заболевания суставов, происходящие от инфекционной природы;
- АФЛ — синдром;
- васкулиты системного характера;
- ревматизм с поражением органов: сердца, легких, почек;
- дерматомиозит;
- полиартрит, болевой подагрический синдром;
- миопатии неясной этиологии;
- остеопороз, остеоартроз;
- острая ревматическая лихорадка;
- скованность суставов неопределенного генеза;
- псориатический полиартрит.
Ревматолог координирует свои действия с хирургами, онкологами, гематологами, эндокринологами, инфекционистами, реаниматологами, инфекционистами. Взаимодействует с педиатрами, терапевтами, травматологами, хирургами, ортопедами.
Внутри направления ревматологии существует отдельная специализация — детский ревматолог или ревмопедиатр. Поскольку детские заболевания суставов имеют иное начало, другую тактику ведения, лечение по индивидуальному подбору медикаментозных препаратов в соответствии с массой и площадью тела, ими занимаются именно детские ревматологи.

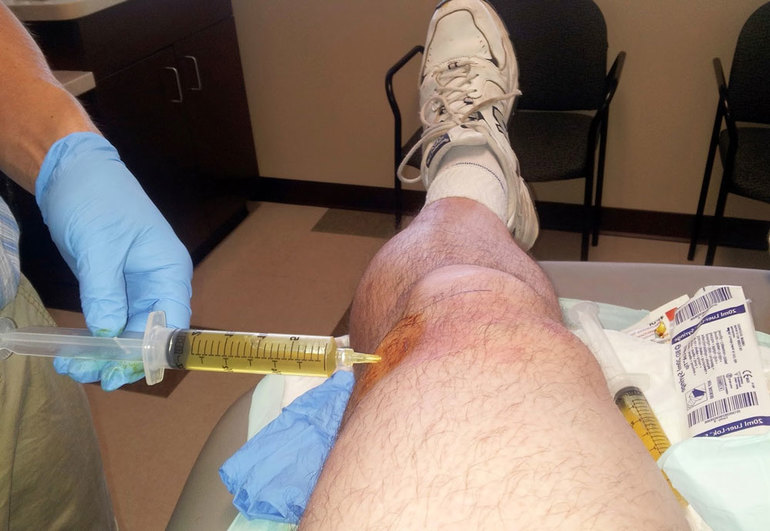
Чтобы поставить точный диагноз, ревматологи назначают общеклинические стандартные исследования и используют все возможные инструментальные методы диагностики.
Ревматолог окончательно сможет выставить диагноз только на основании полученных результатов анализов. После чего им будет назначено эффективное лечение.
Методики лабораторной диагностики:
- полное исследование суставной жидкости;
- серологическое изучение крови на выявление различных антител;
- исследование крови на гормоны и онкомаркеры;
- биохимический анализ — выявление изменения уровня мочевины, электролитов, воспалительных процессов;
- общеклинические анализы — стандартные исследования мочи и крови для выявления признаков воспаления.
После того как лабораторные стандартные обследования пройдены, необходимо пройти дополнительную инструментальную диагностику.
Для более точного выявления воспалительного процесса, назначаются инструментальные методы:
- магниторезонансная томография — определяет наличие поражения околосуставных тканей;
- компьютерная томография — точно оценивает степень их поражения;
- рентгенологическое обследование — выявляет различные деформации и повреждение суставов.
Возможно, по результатам исследований ревматолог назначит некоторые дополнительные анализы, чтобы получить полную картину течения заболевания.
Методы лечения ревматолога могут быть оперативными и консервативными, в зависимости от причины и симптомов заболевания.
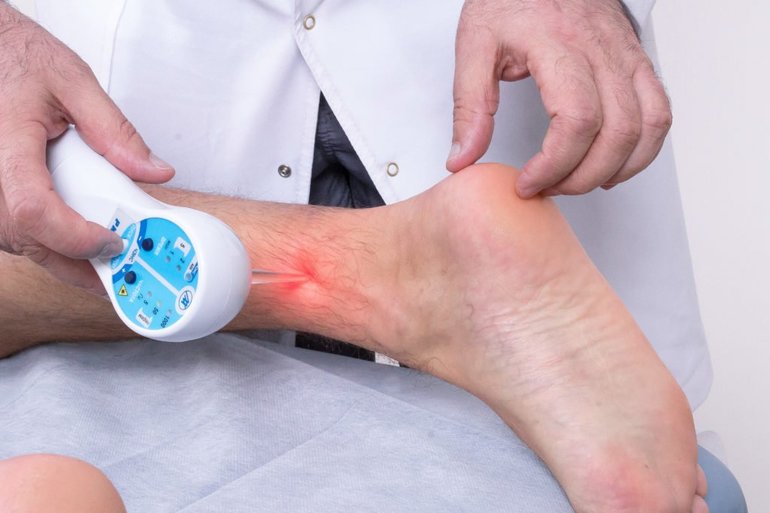
Консервативные методы при лечении применяются в комплексе:
- 1. Массаж и специальная лечебная гимнастика показаны при любых патологиях суставов. Целью их проведения являются восстановление мышечно-связочного аппарата и функции суставов. Сколько сеансов массажа и какие именно упражнения необходимы, решает непосредственно лечащий врач.
- 2. Различные физиопроцедуры — назначаются обычно при дегенеративном течении заболевания. Проводятся при отсутствии противопоказаний, курсами.
- 3. Медикаментозное лечение назначается в зависимости от течения заболевания. От острых процессов, вызванных различного рода инфекциями, назначаются противовирусные препараты и антибиотики. Хронические заболевания лечатся анальгетиками, гормонами и хондропротекторами.
- 4. Определенная диета — принципиально построена на здоровом питании, поддержании оптимального веса, обеспечении организма необходимыми веществами и витаминами. В некоторых случаях требует полного исключения продуктов, которые могут спровоцировать обострение заболевания.
Дополнительно с консервативными методами в комплексе применяются эффективные методы нетрадиционной народной медицины и оперативное лечение:
- эндопротезирование — полная замена больного сустава на искусственный;
- артропластика — восстановление формы за счет искусственных материалов или собственный тканей;
- артродез — без последующего восстановления часть сустава иссекается.
При онкологических патологиях и различных деформациях суставов, как правило, назначается несколько методов лечения в комплексе.

Находясь на лечении у ревматолога, пациент может быть направлен на консультацию к другому узкому специалисту, даже если заболевание напрямую не связано с ним.
Ревматолог может назначить консультацию:
- хирурга — если назначено оперативное лечение;
- эндокринолога — при подозрении у пациента сахарного диабета, подагры или другого нарушения обмена веществ;
- физиотерапевта — если назначены физиопроцедуры;
- диетолога — для получения рекомендаций по правильному питанию или диеты в индивидуальном порядке.
Необходимо помнить, что любая консультация, назначенная ревматологом, не должна быть проигнорирована. В противном случае, эффективность лечения может быть заметно снижена.
Иногда, кроме болевых ощущений в колене или других суставах, при движении можно наблюдать посторонние звуки, похожие на хруст. При этом боль может быть острой или ноющей, она может проходить так же мгновенно, как и возникла, а может долго не отпускать. В таких случаях, необходимо обратиться за консультацией в поликлинику. Это могут быть симптомы серьезных заболеваний суставов.
Симптомы, при которых следует обратиться к врачу:
- частично нарушается двигательная функция;
- кожный покров над суставами имеет припухлость или покраснение;
- после пробуждения ощущается некая скованность в движении;
- боли не отступают более 2 дней подряд;
- сочетание хотя бы одного симптома с общим недомоганием.
Некоторые суставные заболевания прогрессируют очень быстро, поэтому обращение к специалисту необходимо в кратчайшие сроки. В противном случае могут возникнуть серьезные осложнения.
Ранее патологии суставов рук или стоп считались приоритетом пожилого возраста. Сейчас все больше молодых людей отмечают у себя тревожные симптомы. Очень важно своевременно выявить болезнь, установить точный диагноз и получить эффективное лечения у врача-ревматолога. Нужно помнить, что ни в коем случае нельзя заниматься самолечением, иначе патология может приобрести хроническую форму и приведет к инвалидности.
Читайте также:



