Какая наиболее частая этиология паренхиматозного кератита
Паренхиматозный кератит (интерстициальный) — не язвенное воспаление средней стромы, в некоторых случаях формируется сопутствующий увеит. Данная патология является самым частым признаком врожденного сифилиса.
Заболевание может проявиться даже спустя несколько поколений. Наиболее часто патология поражает маленьких детей и молодых людей до двадцати лет. Среди зрелых и пожилых лиц паренхиматозный сифилитический кератит встречается довольно редко.
Этиология
Несмотря на то, что современная медицина движется большими шагами вперед, этиология паренхиматозного кератита так и остается до конца невыясненной.
Выявлено, что паренхиматозный кератит вызывает патогенный микроб-возбудитель спирохета. Болезнетворные микроорганизмы проникают в глазное яблоко еще в период внутриутробного развития. После рождения ребенка, спирохета погибает. Элементы ее распада засоряют внутриглазные клетки и в результате начинается воспаление.
Нередко патогенный микроорганизм может длительное время находится в глазном яблоке и никак себя не проявлять. Факторы, которые начинают провоцировать их размножение, следующие:
- Повреждения глазного яблока;
- Нарушения в работе эндокринной системы;
- Проникновение инфекции;
- Сильное физическое перенапряжение.
Теоретически заболевание может проявиться вследствие аллергической реакции.
Симптоматика
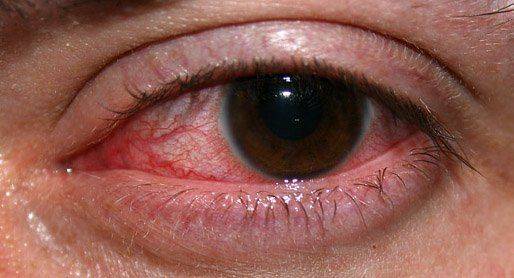
Наиболее частым симптомом при интерстициальном кератите является приобретение роговичной зоны вида матового стекла, которое скрывает радужную оболочку. В роговицу начинают прорастать новые сосуды и образуют зоны оранжево-красного оттенка.
Помимо этого происходит обильное слезовыделение, появляется боязнь света и болевой синдром, зрение медленно ухудшается. Также могут быть сопутствующие признаки, которые проявляются у 70% больных:
- Передний недоразвитый зубной ряд с полукруглой выемкой;
- Нос в виде седла;
- Лобная доля с бугристой поверхностью;
- Боковые зоны носы и уголки губ покрыты специфическими складками;
- Отсутствует мечевидный отросток в грудине;
- Остеомиелит;
- Потеря слуха.
Какая бы симптоматика у вас не проявилась, необходимо сразу же обратиться к специалисту. Он проведет диагностические исследования и назначит необходимое лечение.
Диагностика
В первую очередь необходимо сдать лабораторные анализы на сифилис. После этого специалист назначает следующие диагностические мероприятия:
- Определение чувствительности роговичной зоны.
- Биомикроскопия.
- Конфокальная прижизненная микроскопия.
- Кератометрия.
- Соскоб и биопсия роговичной зоны.
- Пахиметрия.
Только после постановки точного диагноза можно начинать лечение паренхиматозного кератита.
Биомикроскопия
Терапия
Терапия при паренхиальном кератите направлена на устранение сопутствующей патологии — сифилиса. Больной одновременно стоит на учете у офтальмолога и венеролога. Как правило, пациентам назначаются следующие лекарственные препараты:
- Антибактериальные средства;
- Иодсодержащие лекарства;
- Витаминные комплексы;
- Десенсибилизирующие средства.
Даже при соблюдении всех рекомендаций лечащих специалистов, на полное выздоровление уйдет примерно один-два года. Очень важно соблюдать четкую дозировку медикаментозных препаратов, так как они могут вызвать привыкание. Обычно методику лечения меняют ежемесячно.
В редких случаях, на употребляемые препараты может возникнуть аллергическая реакция. В такой ситуации нужно срочно обратиться к лечащему врачу. Он поменяет методику лечения.
[youtube.player]Важнейшими субьективными симптомами при всех кератитах является роговичный синдром, который включает в себяжалобыбольного на светобоязнь, слезотечение, блефароспазм. Этот синдром связан как с раздражением нервных окончаний в самой роговице, так и цилиарных нервов в радужной оболочке и цилиарном теле. Кроме того, отмечается чувство инородного тела (для кератита характерно – на колющую боль под верхним веком в одном каком-то месте). Наряду с этим могут быть жалобы и на понижение зрения, что связано и с нарушением прозрачности роговицы, и со светобоязнью и слезотечением.
Главнейшими объективнымипризнаками кератитов являются: перикорнеальная (глубокая) или смешанная иньекция склеры, наличие помутнения на роговице (инфильтрата - вследствие инфильтрации ткани клеточными элементами), причём тусклого (теряет свою зеркальность, блеск) и шероховатого (негладкого, с истыканной поверхностью) - из-за развития воспалительного отека роговичной ткани.
Перикорнеальная или глубокая иньекция обусловлена расширением сосудов краевой петлистой сети лимба. Её клинические признаки: локализуется вокруг роговицы; цвет - лиловый или фиолетовый и сосудистый рисунок её нечёткий (она представляется диффузной, в ней неразличимы отдельные сосуды). Глубокая иньекция не всегда окружает роговицу в виде кольца, она может располагаться в виде отдельного, очагового сектора на склере.
Сочетание перикорнеальной иньекции с коньюнктивальной образуют смешанную иньекцию.
Инфильтраты могут быть самыми различными по величине, форме, количеству и локализации. Они могут захватывать всю роговицу или только часть ее, центр или периферию, поверхностные и глубокие слои роговицы, что четко можно установить при исследовании методом биомикроскопии.
Цвет инфильтрата зависит от клеточного состава: при незначительном количестве лейкоцитов он имеет серый цвет, при гнойном характере - становится желтоватым или зеленоватым. Границы инфильтрата обычно расплывчатые.
В нарушении прозрачности роговицы важное значение имеют изменения в эпителиальном покрове. Нормальные свойства эпителия роговицы нарушаются в той или иной степени почти при всех кератитах.
Инфильтраты (особенно поверхностные) очень часто подвергаются распаду, изьязвлению. Сначала слущивается эпителий (возникает поверхностная эрозия), а затем происходит некроз ткани с образованием язвы, которая в зависимости от вирулентности микроба, общего состояния больного и проводимого лечения может иметь самый разнообразный характер и различное течение. При развитии язвы роговицы на фоне кератита – определяется нарушение целостности роговицы (при закапывании 1-2% раствора флюоресцеина дефект обнаруживается в виде зелёного очагового или диффузного окрашивания роговицы – это
т.н. флюоресцеиновая проба).Инфильтрат – не окрашивается.
Значительная часть кератитов, например, вирусных и нейрогенных (чаще - после травм головы), сопровождаются расстройством чувствительности роговицы. При этом наблюдается снижение чувствительности роговицы и даже отсутствие ее на пораженном глазу, а также - обнаруживается снижение чувствительности роговицы и на здоровом глазу, не имеющем внешних признаков заболевания.
В некоторых случаях наблюдается повышение чувствительности роговицы, обычно сопутствующее поверхностным кератитам с нарушением целостности эпителия и раздражением обнажающихся при этом нервных окончаний роговицы, а также – иритам, циклитам. Часто это сопровождается резко выраженным болевым и роговичным синдромами.
Для определения чувствительности роговицы(алгезиметрии) чаще используется
простой метод - с помощью влажного стерильного тампона, из которого несколько вытянутых нитей сворачиваются в очень тонкий жгутик, кончиком которого касаются поверхности роговицы в нескольких местах, выясняя проявление защитного мигательного рефлекса век на раздражение роговицы. Более тонкое определение чувствительности роговицы производится с помощью специальных волосков Фрея, алгезиметра Радзиховского и др.
Течение кератитов -в большинстве случаев очень тяжелое, длительное и рецидивирующее.
И течение, и исходы зависят от глубины и протяженности патологического процесса в роговице, вирулентности инфекции, трофических свойств самой роговицы и общего состояния организма. Нередко при кератитах наблюдается утрата временной трудоспособности больного на длительный период (4-6 месяцев и более).
Сифилитический кератит (паренхиматозный или интерстициальный) – расценивается как позднее проявление врождённого сифилиса. Возникает обычно в 6-20 лет, редко – в среднем и пожилом возрасте, иногда – через 2-3 поколения. Ему сопутствуют другие проявления врождённого сифилиса: гетчинсоновы зубы, седловидный нос, резко выступающие лобные бугры, своеобразные рубцы у крыльев носа и углов рта, саблевидные голени, отсутствие мечевидного отростка, гуммозные остеомиелиты, глухота. Наиболее типична клиническая триада – паренхиматозный кератит, изменения зубов и глухота. Храктерными особенностями кератита являются:цикличность, двусторонность поражения, частое вовлечение сосудистого тракта, отсутствие рецидивов и относительно благоприятный исход. В течение выделяют 3 периода: I – инфильтрации (со слабовыраженным роговичным синдромом, появлением в строме у лимба инфильтратов в виде точек, чёрточек, штрихов серовато-белого цвета, с утолщением оптического среза роговицы и постепенным рсапространением по всей роговице; длится 3-4 нед.; II – васкуляризации (с нарастанием боли в глазу, смешанной инъекцией склеры, десцеметитом, врастанием глубоких сосудов в роговицу, придающих ей вид несвежего мяса, резким падением зрения и вовлечением в процесс сосудистого тракта - с иритом, сальными преципитатами, хориоидитом; длится 6-8 нед.; и III – рассасывания (регрессивный период) – с уменьшением раздражения, инъекции склеры и отёка роговицы, рассасыванием инфильтрации, начинающемся от лимба к центру, исчезновением складок десцеметовой оболочи и преципитатов, запустеванием сосудов и просветлением роговицы; длится 1-2 года. Не свойственно изъязвление.
При приобретённом сифилисе кератит редок, со слабыми симптомами, обычно односторонний, васкуляризация и ирит чаще отсутствуют, процесс может стихнуть на фоне лечения, не оставив следа. Редко - может возникнуть гуммозная форма: гумма располагается в глубоких слоях, осложняется язвой и иридоциклитом.
Лечение направлено на основное заболевание, стационарное, выбор режима общей терапии осуществляет венеролог и начинает с препаратов йода (3 нед.), затем – в/м биохинола по 2 мл ч/з день до суммарной дозы 25 мл., после – антибиотики пенициллинового ряда до 14-16 дней. Офтальмолог назначает местное лечение (от 18 мес. до 2 лет, соответственно естественному ходу заболевания) в соответствие с общими для всех кератитов принципами лечения; из этиотропных средств: пенициллин под конъюнктиву, патогенетическую терапию - кортикостероиды (малыми дозами) - в каплях, мазях, под конъюнктиву или парабульбарно; физиолечение; вит. В1, С, D; обязателен контроль ВГД; при сохранении стойких помутнений роговицы, снижающих зрение до 0,1-0,3 показана кератопластика.
В исходе - инфильтраты роговой оболочки претерпевают различные изменения: небольшие поверхностные помутнения, не захватывающие боуменовой оболочки, могут полностью рассосаться; строма может полностью восстановить свою прозрачность, если она была инфильтрирована клеточными элементами. При разрушении боуменовой оболочки - полного восстановления прозрачности не наступает; строма, если подверглась некрозу, тоже мутнеет т.к. очаг замещается соединительной тканью, рубцом. Вследствие этого образуются стойкие помутнения, различные по насыщенности и по протяженности. Практическое значение имеют помутнения, которые располагаются в оптической зоне роговицы (в центре, против зрачка), где даже незначительные помутнения отражаются на зрении.
Различают 3 типа помутнений роговицы (как воспалительных, так и рубцовых): наиболее слабо выраженное помутнение называется облачко (нубекула), более насыщенное - пятно (макула), а наиболее интенсивное белое - бельмо (лейкома). Они могут занимать как всю роговицу, так и часть ее. Диагностика каждого из типов помутнений:облачко – при наружном осмотре не видно, но определяется при боковом освещении; макула – определяется при наружном осмотре, при боковом освещении - через неё просматриваются глубжележащие структуры глаза (передняя камера; цвет, рисунок радужки; зрачок); лейкома - определяется при наружном осмотре, при боковом освещении - через неё или не просматриваются глубжележащие структуры глаза, или определяется только контур зрачка. Лейкома подразделяется на простую и осложнённую (спаянную с радужкой); частичную и тотальную; центральную и периферическую. Истончённая лейкома может растягиваться и выпячиваться, называясь стафиломой роговицы (частичной или полной) и меняя форму роговицы.
К числу тяжелых последствий кератитов относится уплощение формы роговицы (аппланация), которое развивается после обширных язв её.
Деформации роговицы влекут развитие неправильного астигматизма, который требует хирургического лечения.
Осложнениякератитов: вовлечение в процесс сосудистого тракта с развитием иридоциклита, эндофтальмита, панувеита. Если в процесс вовлекается радужная оболочка и цилиарное тело, то заболевание может закончиться атрофией не только переднего отдела, но и всего глазного яблока ( фтизис бульби).
Прободение язвы роговицы ведёт к субатрофии и атрофии глазного яблока (т.е. гибели глаза). Кроме того, при прободении язвы (или при роговичных ранениях) в дефект роговицы выпадает радужка и срастается с краями роговичной раны, в исходе – образуется бельмо, сращённое с радужной оболочкой, нарушающее циркуляцию внутриглазной жидкости и вызывающее повышение ВГД (т.е. вторичную глаукому), которая приводит к растягиванию и истончению бельма с образованием стафиломы роговицы, которая может быть частичной или полной и имеет вид выпячивающегося шара аспидного цвета. С другой стороны, некомпенсированное повышение внутриглазного давления ведёт к атрофии зрительного нерва, слабовидению и необратимой слепоте. Может образоваться фистула роговицы (вследствие ущемления радужной оболочки в перфорационном отверстии), что препятствует развитию плотного рубца. Наличие фистулы представляет большую опасность ввиду возможного проникновения через неё инфекции извне вглубь глаза и его гибели.
При кератитах может наблюдаться васкуляризация (появление сосудов в роговице). Новообразование сосудов в роговице обусловлено врастанием в неё коньюнктивальных сосудов (поверхностная васкуляризация) или глубоких (эписклеральных и склеральных) сосудов – глубокая васкуляризация. Их клинические признаки: поверхностная васкуляризация характеризуется ярко-красной окраской; расположением сосудов под эпителием в поверхностных слоях роговицы, свободно прослеживается переход сосудов с коньюнктивы на роговицу; ход сосудов извивилистый, они древовидно ветвятся и анастомозируют между собой.
Таким образом, прогноз кератитов в большинстве случаев может быть очень серьезным относительно зрительных функции, а также – и относительно сохранности глаза, как органа, и с косметической точки зрения.
Общие принципы лечения заболеваний роговицы:
при лечении различных нозологических форм кератитов чрезвычайно важное значение имеет правильная диагностика их и установление этиологических факторов. В связи с тем, что кератиты нередко имеют длительное течение, все больные с кератитом должны находиться на стационарном лечении.
Лечение заболеваний роговицы представляет собой трудную задачу. Для успешного
лечения кератитов важное значение имеет дифференциальная диагностика эндогенных и экзогенных кератитов, инфекционных, вирусных, нейрогенных кератитов и т.д.
К сожалению, в большинстве случаев не представляется возможным установить этиологию кератитов. Тем не менее, при всех воспалительных заболеваниях роговицы с целью быстрейшего купирования процесса и предотвращения прогрессирования его должна проводиться незамедлительная терапия, согласно общих принципов лечениякератитов (т.е. в острый период заболевания):
1) этиотропное комплексное (общее и местное) лечение: антибиотики широкого спектра действия с сульфаниламидами или специфические, противовирусные, или противогрибковые средства и т.д. - в/м, в/в, под конъюнктиву, в каплях, мазях;
2) патогенетическое комплексное (общее и местное) лечение - десенсибилизирующие препараты, нестероидные противовоспалительные средства, ангиопротекторы, осмотерапия (гипертонические растворы в/в – хлористый кальций 10%, 20-40% глюкоза с вит С, уротропин 40% и др.); физиолечение – солюкс, УВЧ, диатермия, электрофорез, ультразук, диадинамические токи, гелий-неоновый лазер (ГНЛ);
3)сиптоматическое лечение: при появлении симптомов увеита – мидриатики местно (атропин и его аналоги) для профилактики его осложнений (задних синехий), по показаниям – гормоны (при наличии эрозии или язвы – противопоказаны); при окрашивании роговицы - средства улучшающие трофику и эпителизацию роговицы (солянокислый хинин 1%, цитраль 0,01%, облепиховое масло, желе – солкосерил или актовегин 20%; туширование язвы 1% спиртовым раствором бриллиантового зелёного, 5% р-ром йода или 10-20% р-ром сульфата цинка); новокаиновые блокады (перивазальные и периорбитальные); хирургические методы лечения – крио- или диатермокоагуляция прогрессирующего края язвы; при гипопионе – промывание передней камеры раствором антибиотиков; при угрозе прободения (десцеметоцеле) – лечебная послойная кератопластика.
Дата добавления: 2015-02-25 ; просмотров: 2326 ; ЗАКАЗАТЬ НАПИСАНИЕ РАБОТЫ
[youtube.player]Паренхиматозный, или интерстициальный, кератит - позднее проявление врожденного сифилиса, возникающего иногда через 2-3 поколения. Заболевание обычно возникает в детском и юношеском возрасте (6-20 лет), крайне редко - у лиц среднего и пожилого возраста. Сифилитическая этиология подтверждается серологическими реакциями почти у 80-100 % больных. Паренхиматозному кератиту у 60-70 % больных сопутствуют другие признаки врожденного сифилиса: гетчинсоновы зубы (типичная полулунная выемка в середине передних верхних плохо развитых зубов), седловидный нос, резко выступающие лобные бугры, своеобразные рубцы у крыльев носа и углов рта, остеопериоститы большеберцовой кости, так называемые саблевидные голени, отсутствие мечевидного отростка, гуммозные остеомиелиты, глухота.
Патогенез паренхиматозного кератита до настоящего времени дискутируется. Ряд авторов полагают, что спирохеты в роговице находятся в латентном состоянии. При неблагоприятных условиях они переходят в активную фильтрующуюся форму. Спирохеты в роговице присутствуют лишь во внутриутробной жизни, а затем погибают, продукты же их распада сенсибилизируют роговицу. При определенных ситуациях эти продукты заносятся в нее, что ведет к возникновению воспаления. Провоцирующим фактором, способствующим вспышке заболевания, могут быть травма глаза (до 20 %), острые инфекции, эндокринные расстройства, физическая перегрузка.
Аллергическая теория в последние годы получила широкое распространение.
Клиническая картина паренхиматозного кератита неоднотипна, формы ее многообразны, что вообще характерно для сифилиса, однако можно выделить наиболее типичные черты.
Заболеванию свойственны цикличность, двусторонность поражения, частое вовлечение в процесс сосудистой оболочки, отсутствие изъязвлений роговицы, рецидивов, относительно благоприятный исход (полное восстановление прозрачности у 70 % переболевших). Выделяют три периода в течение паренхиматозного кератита: инфильтрации, васкуляризации и рассасывания.
В первом периоде у больного возникает слабовыраженная светобоязнь с умеренным слезотечением. На глазном яблоке - незначительная перикорнеальная инъекция. В строме роговицы у лимба на любом из его участков появляется диффузная инфильтрация серовато-белого цвета. Инфильтрат состоит из отдельных точек, черточек, штрихов. Поверхность над инфильтратом шероховата вследствие распространения отека на эпителий. Биомикроскопически отмечается утолщение оптического среза соответственно инфильтрированному участку. Постепенно инфильтрация становится более насыщенной, распространяется по всей роговице, нарастают субъективные симптомы и перикорнеальная инъекция. Период инфильтрации длится 3-4 нед.
На 5-й неделе в роговицу начинают врастать сосуды, наблюдается глубокая васкуляризация. Лимб становится отечным и как бы надвигаются на роговицу. Оптический срез, полученный при биомикроскопии, показывает утолщение роговицы в 1,5 раза. Вся роговица напоминает матовое стекло с шероховатой поверхностью. Острота зрения резко падает, боль в глазу нарастает. Суживается зрачок. Эти симптомы свидетельствуют о вовлечении в процесс сосудистой оболочки. Признаки увеита во втором периоде обнаруживаются у 90 % больных. По мнению некоторых исследователей, первоначально возникает увеит, а кератит - лишь вторичное явление.
Период васкуляризации длится 6-8 нед. Сосуды пронизывают всю роговицу, придавая ей цвет несвежего мяса. Несмотря на интенсивную инфильтрацию и васкуляризацию, с помощью щелевой лампы удается увидеть резкое набухание внутренней пограничной мембраны, появление в ней складок, идущих от периферии к центру, и сальные преципитаты (отложения на задней поверхности роговицы). Преципитаты обладают литическими свойствами, разрушают эндотелий, что в свою очередь способствует проникновению влаги в строму роговицы.
Период рассасывания, или регрессивный период, продолжается 1-2 года. Раздражение глаз уменьшается. Рассасывание инфильтрата начинается от лимба и постепенно продвигается к центру в той же последовательности, в какой шло распространение воспаления. Сначала очищается перилимбальная часть роговицы, позднее - ее центр. Регрессия протекает медленно. По мере рассасывания инфильтрата роговица истончается, складки внутренней мембраны расправляются, исчезают преципитаты. Роговица вновь приобретает прозрачность. В тяжелых случаях полного просветления роговицы не наступает, и в ней остается центральное помутнение. Сосуды постепенно запустевают, но биомикроскопически их можно видеть и в отдаленные сроки в виде серых тонких нитей как свидетельство перенесенного врожденного сифилитического кератита.
После просветления роговицы при исследовании глаза щелевой лампой в радужке можно обнаружить следы бывшего процесса: атрофические участки, дисперсию пигмента, задние синехии или их остатки, на глазном деле - единичные и множественные хориоидальные очаги.
Диагностика сравнительно проста. Совокупность типичных клинических признаков, положительные серологические реакции, семейный анамнез позволяют рано установить правильный диагноз. Дифференцировать следует с туберкулезным кератитом.
Следует вместе с тем иметь в виду и возможность развития аваскулярных сифилитических кератитов, склонных к рецидивированию.
Лечение должно быть этиологическим, что оказывает благоприятное влияние на исход общего заболевания и местного процесса. Предложен комплекс лечебных процедур.
Общее лечение начинают с препаратов йода. После курса лечения препаратами йода (3 нед) назначают инъекции биохинола по 2 мл внутримышечно через день до суммарной дозы 25 мл. Только после такой подготовки следует вводить растворимые соли пенициллина по 200 000 ЕД через каждые 3 ч (1 600 000 ЕД/сут) в течение 14-16 дней. Одновременное введение пенициллина и препаратов висмута и ртути нецелесообразно. Местно необходимо назначить мидриатики, растворы дионина в возрастающей концентрации, 1 % желтую ртутную мазь. Современные методы лечения паренхиматозного кератита предусматривают применение кортикостероидов в виде глазных капель до 6 раз в день и их субконъюнктивальные и парабульбарные инъекции. На ночь в конъюнктивальный мешок можно закладывать гидрокортизоновую мазь. Ввиду того что гормоны сами по себе не излечивают больного, а лишь подавляют воспалительную реакцию, лечение этими препаратами должно проводиться малыми дозами, соответственно естественному ходу заболевания от 18 мес до 2 лет. Лечение осуществляют под контролем внутриглазного давления. Полезны парафиновые аппликации, УВЧ-терапия, соллюкс, электрофорез 1-2 % раствора дионина и 3 % раствора калия йодида.
Лечение дополняют применением витаминов В1, С, D. Если после лечения остаются стойкие помутнения роговицы, снижающие остроту зрения до 0,1-0,3, показана сквозная кератопластика, дающая хорошие результаты.
A. Бoчкapeвa и др.
Диагностика, лечение и реабилитация в лучших клиниках Германии , для пациентов из России и стран СНГ по самым современным медицинским технологиям, без посредников.
--> Глазная клиника профессора Трубилина квалифицированное лечение заболеваний глаз, современная коррекция зрения.
[youtube.player]Вы узнаете, что такое паренхиматозный кератит. Еще по-другому его могут называть сифилитическим или интерстициальным. Узнаем симптомы и течение этой болезни. А также затронем этиологию и лечение.
Что такое паренхиматозный кератит
Как правило сама болезнь проявляется на стадии позднего сифилиса.
Вообще, лечение этой болезни как правило, очень тяжело переносится организмом. Поэтому очень важно, как можно раньше выявить симптомы заболевания.
- Большие физические нагрузки
- Эндокринные нарушения
- Инфекционное заболевание
- Травма глаз
Симптомы и течение сифилитического кератита
Сифилитический кератит может начинаться либо в центре, либо на периферии роговицы. Если она поражает сперва центр роговицы, то в этом месте появляются маленькие серые, расплывчатые пятнышки, расположенные в средних и глубоких слоях роговицы.
Поверхность гладка, но без блеска, тускла.
Количество пятнышек постепенно увеличивается. Они все больше распространяются по направлению к периферии. Но в центре они всегда расположены гуще, чем в других местах. Так что здесь они часто сливаются.
Так как роговица в промежутках между пятнышками непрозрачна и обнаруживает нежное разлитое помутнение, то в тяжелых случаях вся роговица может стать равномерно серой, напоминая молочное стекло.
Когда помутнение роговицы достигает более или менее значительной степени, начинается васкуляризация. Причем сосуды проникают в роговицу с различных мест ее края.
Сосуды эти глубокие!
Они разветвляются в виде кисточки в глубоких слоях роговицы. Часто они видны очень неясно и представляются грязно-красными или серо-красными вследствие того, что они прикрыты мутными слоями роговицы.
При этой форме нередко образуется сильно мутное кольцо, в дальнейшем течении все более и более стягивающееся к центру роговицы. Или же центральная наиболее мутная часть роговицы резко отделяется в виде белого диска от менее мутных периферических ее частей.
Значительно чаще паренхиматозный кератит начинается на периферии роговицы. Помимо незначительной цилиарной инъекции в этом месте вначале замечается только совсем слабое помутнение и тусклость.
Помутнение расположено глубоко! При рассмотрении невооруженным глазом представляется равномерно-серым. Под лупой же оно распадается на отдельные пятнышки или расплывчатые параллельные полосы.
Скоро аналогичные помутнения появляются также на других местах края роговицы и концентрически подвигаются со всех сторон к центру роговицы. В дальнейшем после появления периферических помутнений на соответственных местах лимба появляется инъекция и начинается рост сосудов от роговичного края.
Поскольку новообразование сосудов исходит от краевой петлистой сети в лимбе, оно вскоре заканчивается. Так что лимб лишь немного надвигается на роговицу и представляется красным и утолщенным.
Последнее вскоре подвергается обратному развитию. Но зато начинают разрастаться расположенные под лимбом глубокие сосуды, продвигаясь все дальше в роговицу, идя следом за идущим впереди их помутнением.
Создается впечатление, будто они гонят перед собой помутнение. Как и при первой форме, характерное разветвление и тусклый тон этих сосудов указывают на их глубокое положение.
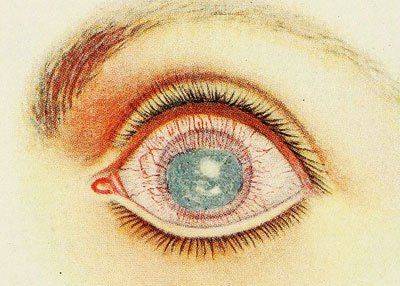
Когда интерстициальный кератит достигает наивысшей своей точки, роговица часто бывает настолько мутна, что сквозь нее едва видна радужная оболочка.
Одновременно она совершенно теряет свой блеск и имеет такой вид, как будто ее смазали жиром. Через лупу видны многочисленные мельчайшие возвышения эпителия. Они придают поверхности роговицы нежно шагреневый вид.
Зрение настолько падает, что сохраняется лишь возможность счета пальцев у самых глаз или даже различаются только движения руки. Затем начинается постепенно регрессирование и притом с периферии, где роговица просветляется раньше всего.
В то же время постепенно уменьшается количество сосудов.
Дольше всего остается мутной центральная часть роговицы. Но и она, в конце концов, просветляется настолько, что сохраняется лишь легкое помутнение, которое мало отражается на зрении.
Это помутнение, а также отдельные, очень мелкие, различимые уже только через лупу глубокие сосуды, являются верными признаками перенесенного паренхиматозного кератита.
Не все случаи протекают так, как описано!
Если помутнение начинается на периферии роговицы, то оно часто ограничивается только тем участком, откуда и началось. Если же оно продвигается отсюда на некоторое расстояние по направлению к центру, то и мутнеет только один сектор, а не вся роговица.
Бывает и наоборот, тяжелые случаи, в которых навсегда остаются густые помутнения. Воспалительная инфильтрация может повести к размягчению роговицы. Последняя тогда поддается внутриглазному давлению, и развивается кератэктазия. В таких случаях роговица тоже навсегда остается сильно мутной.
Но и без явной эктазии выпуклость роговицы изменяется иногда таким образом, что получается неправильный астигматизм, который вместе с помутнением ослабляет зрение.
Наиболее неблагоприятны те случаи, в которых роговица уплощается и остается густое помутнение сухожильно-белого цвета, так как тогда зрение полностью или почти полностью теряется.
В некоторых случаях мутнеет более всего нижняя часть роговицы, как если бы воспалительные продукты расположились здесь, подчиняясь закону тяжести. Такое помутнение ограничивается сверху выпуклой линией или образует треугольник. Его основание расположено у нижнего края роговицы, а вершина обращена вверх.
Помутнение имеет величайшее сходство с теми, которые остаются после иридоциклита, если выпот в течение долгого времени прилегал на дне камеры к задней поверхности роговицы.
Как густота и распространенность инфильтрации, так и васкуляризация бывает выражена в различной степени. В некоторых случаях роговица столь обильно васкуляризирована, что напоминает красное сукно.
В других же случаях она почти лишена сосудов и похожа скорее на белое молочное стекло.
Встречаются многочисленные переходные случаи, когда сосуды развиваются только от нескольких мест края роговицы так, что красным бывает только один ее сектор, или же обнаруживаются только единичные сосудистые кисточки. Поэтому по характеру сосудов можно различать сосудистую и бессосудистую формы.
Однако еще не решен вопрос, существует ли бессосудистая форма в строгом смысле слова!
Во всяком случае, установить это можно лишь после полного окончания сифилитического кератита. Да и роговица должна сохранять при этом достаточную степень прозрачности, чтобы не ускользнул от наблюдения ни один сосудистый пучок.
Сосуды расположены глубоко.
Однако в старых случаях довольно часто находят также некоторые поверхностные сосуды. Все сосуды направляются к центру роговицы, но не доходят до него. Так что здесь остается бессосудистое кругловатое пятнышко величиной с просяное зерно или несколько больше.
Если сосудов много, то части роговицы имеют красный вид и возвышаются над уровнем бессосудистого центра, окрашенного в серый или даже желтовато-серый цвет.
Фукс наблюдал даже два случая, в которых в центре роговицы наступило прободение.
Передняя камера часто глубокая, даже если выпуклость роговицы не изменена. В большинстве таких случаев дело идет о смещении назад радужной оболочки вследствие увеличения количества камерной влаги. Этому могут способствовать как раздражение увеальной оболочки, так и измененные условия фильтрации.
Увеальная оболочка в большей или меньшей мере участвует в воспалительном процессе при всех кератитах. Но при интерстициальном кератите участие ее особенно заметно.
В легких случаях это проявляется гиперемией радужной оболочки. В большинстве же случаев появляется явственный выпот в форме преципитатов; (которые отсутствуют редко), задних синехий и даже seclusio или occlusio pupillae.
В особо тяжелых случаях развивается пластический иридоциклит с исходом в атрофию глазного яблока.
Внутриглазное давление большею частью понижено. Повышение давления наблюдается редко и только в более поздних стадиях или после минования воспаления, обычно, если образовалась кератэктазия. Однако оно не зависит от эктазии.
Наконец, во многих случаях паренхиматозного кератита находят хориоидит. Это воспаление локализуется в самых передних частях, сосудистой оболочки, которая покрывается многочисленными мелкими, большей частью черными пятнышками.
Обычно хориоидит обнаруживается лишь по окончании воспаления роговицы, так как в разгаре болезни невозможно произвести офтальмоскопическое исследование.
Редким осложнением интерстициального кератита является разлитой склерит в окружности роговицы. Он может впоследствии дать повод к эктазии склеры.
Если принять во внимание, насколько различны отдельные случаи в смысле помутнения и васкуляризации, то понятно, что картина сифилитического кератита очень разнообразна. Поэтому ее распознавание часто представляет затруднения для начинающего врача.
Однако в большинстве случаев можно ставить диагноз уверенно, если основываться на общих всем случаям симптомах:
- глубокое положение помутнения и сосудов
- типичное нарастание инфильтрации до значительной степени
- отсутствие гнойного распада
Паренхиматозный кератит всегда носит затяжной характер. Воспалительные явления нарастают в течение 1-2 месяцев, пока болезнь достигнет высшей точки.
После этого воспалительные явления вскоре исчезают, а просветление роговицы идет вначале быстрыми шагами. Затем оно опять замедляется. Особенно долго остается мутной центральная часть роговицы. До полного окончания болезни вообще проходит от полугода до 1 года и даже больше.
Сифилитический кератит поражает обычно оба глаза. Притом, чаще не одновременно, а один за другим. Иногда даже между заболеванием обоих глаз проходит промежуток в несколько лет.
Рецидивы встречаются, хотя и не часто.
Таким образом, предсказание при паренхиматозном кератите неблагоприятно в отношении продолжительности болезни, так как болезнь может тянуться многие месяцы. А вместе со всеми связанными с ней явлениями и годы.
В отношении исхода предсказание в общем благоприятное, ибо в большинстве случаев все же восстанавливается удовлетворительное зрение. Этими шансами на восстановление зрения надо поддерживать мужество больных, склонных совершенно терять надежду вследствие медленного течения болезни.
С другой стороны, на полное восстановление хороших условий и нормальной функции можно рассчитывать лишь в очень редких случаях.
Этиология интерстициального кератита
Интерстициальный кератит – это болезнь молодого возраста. Он развивается между 6 и 20 годами жизни. И лишь в редких случаях раньше или позже (иногда даже после 30 лет).
Женщины им чаще болеют, чем мужчины!
Впрочем, в большинстве случаев этого и не нужно, так как наследственный сифилис можно с уверенностью диагностировать на основании ряда симптомов. О них ниже поговорим.
Часто полезно выяснить при опросе, много ли умерло в семье детей (смертность детей сифилитических родителей составляет в среднем 50%). Были ли преждевременные роды. Особенно появление на свет мертвых или мацерированных плодов и т. д.
Симптомы наследственного сифилиса
Симптомы наследственного сифилиса, которые часто находятся у больных с паренхиматозным кератитом, таковы:
Важно исследовать все эти симптомы, ибо каждый из них в отдельности не доказателен для lues hereditaria. С другой же стороны, нельзя ожидать, чтобы у одного лица были ясно выражены одновременно все перечисленные изменения.
Если какой-нибудь случай все же остается под сомнением, то следует прибегнуть еще к исследованию крови, которое бывает положительным в большинстве случаев lues hereditaria. Чем тщательнее производится исследование, тем больше приходят к убеждению, что в подавляющем большинстве случаев паренхиматозный кератит объясняется наследственным сифилисом.
В очень редких случаях этот кератит наблюдается и при приобретенном сифилисе. Не следует также забывать, что последний может быть приобретен еще в детстве. Например, через кормилицу.
Единичные случаи развиваются на почве скрофулеза или туберкулеза. В некоторых же случаях вообще, не удается найти ясной причины заболевания глаза.
Типическое течение и участие обоих глаз при паренхиматозном кератите уже давно наводило на мысль о конституциональной причине.
Гутчинсону принадлежит заслуга пополнения ряда этих симптомов и в то же время доказательства, что они относятся не к скрофулезу, а к наследственному сифилису.
Этот взгляд долго находил в себе признание. Многие допускали его вначале только в отношении ограниченного числа случаев и различали две формы паренхиматозного кератита – keratitis scrofulosa и keratitis syphilitica.
Но чем точнее изучали симптомы наследственного сифилиса, тем более увереннее приходили к убеждению, что последний лежит в основе большинства случаев интерстициального кератита, в какой бы форме ни протекал кератит.
Данная болезнь принадлежит к одним из поздних проявлений наследственного сифилиса и поэтому вполне справедливо рассматривается, как один из важнейших и наиболее частых симптомов lues hereditaria tarda.
Лечение паренхиматозного кератита
Лечение паренхиматозного кератита как правило, начинается с йодных препаратов. Далее назначают инъекции биохинола. В течении пару недель врачи могут давать принимать раствор пенициллина. Как правило, лечение проводит врач уролог и офтальмолог.
- раствор дионина
- мидриатики
- кортикостероидные глазные капли
- желтая ртутная мазь
Хорошие способы терапии:
- раствор йодистого калия
- аппликация из парафина
- использование дионина
- УВЧ
- электрофорез
- соллюкса
- витамины в качестве дополнения
Теперь вы знаете, что такое паренхиматозный кератит, каковы симптомы и лечение этой болезни. Также мы рассмотрели этиологию и течение заболевания. Плюс ко всему, затронули симптомы наследственного сифилиса. В общем, будьте здоровы!
[youtube.player]Читайте также:


