Киста мышц ягодиц что это
Паника и страх — естественная реакция человека на новообразование на ягодичной мышце. Не всегда внешнее сходство с онкологией указывает на рак. Проблема может появиться по самым разным причинам, большинство из которых совершенно безобидны и не опасны для жизни, например, реакция на инъекцию или вросший волосок. Чтобы развеять сомнения и установить правильный диагноз, не постесняйтесь посетить врача. Если лечение всё-таки необходимо, на ранних стадиях развития болезни оно будет гораздо эффективнее.
Возможные причины появления уплотнений на ягодичной мышце
Этиологию уплотнения на средней ягодичной мышце во время физического осмотра может определить только хирург или опытный терапевт. Выделяют две разновидности опухолей: доброкачественные и злокачественные. Самые распространенные причины их появления:
- Воспаление на месте укола. Припухлость может появиться в результате неправильной постановки иглы во время инъекции, попадания в ранку инфекции, прокалывании кровеносного сосуда. Также проблема появляется у пациентов, которым долгое время делают уколы в одну и ту же точку.
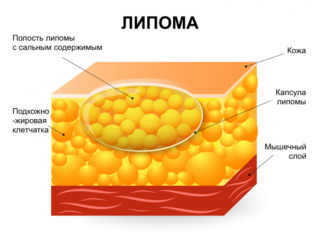
- Жировик (липома). Встречается у людей среднего и старшего возраста. Развивается очень медленно, не проявляет себя дополнительными симптомами. Если находится в подкожном слое, легко перемещается под ним. Затягивание с удаление липомы чревато разрастанием опухоли.
Сопутствующими факторами, которые влияют на патологическое разрастание опухоли, являются неправильное питание, генетическая предрасположенность, сбой в работе иммунной системы, гормональная перестройка организма, возрастные изменения, прием некоторых препаратов.
Характерные симптомы
Симптоматика шишки на средней ягодичной мышце зависит от того, чем вызвано её появление. Многие доброкачественные образование могут не проявлять себя годами или увеличиваться в размерах, но не доставлять физического дискомфорта. Особенности разных видов уплотнений:
- Жировик, межмышечная липома — безболезненный узел, бугорок под кожей на ягодице. Имеет мягкую структуру, деформируется при увеличении.
- Подкожная липома — подвижная опухоль округлой формы. Максимальный размер в диаметре — 1-2 см.
- Узловатая эритема — узловатое образование в виде полушара. Отличается красным цветом вследствие воспалительного процесса. При нажатии уплотнение в ягодичной мышце болит, сопровождается повышением температуры, ознобом, тошнотой, сонливостью.
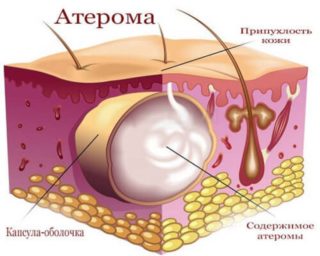
- Атерома обладает ярко выраженной клинической картиной. Сама шишка небольшая, мягкая, безболезненная. Наличие секрета внутри вызывает появление неприятного запаха. При воспалении наблюдается покраснение кожи в месте опухоли, нагноение, боль.
- Фиброма — нарост среднего размера, безболезненный. Иногда вызывает зуд, чувствительность при прикосновении. При его травмировании возникает кровотечение.
- Миома ягодичной мышцы — медленнорастущая подвижная опухоль. Обладает плотноэластичной консистенцией, безболезненна. К моменту обнаружения зачастую достигает больших размеров.
![]()
- Киста — мягкое и безболезненное образование шаровидной формы. При инфицировании становится красной, болезненной. Может возникать припухлость, нагноение, прорыв атероматозных масс.
- Рак — злокачественное образование имеет выраженные границы, красный цвет. Сопровождается интенсивным зудом, язвенным поражением, увеличением шишки в размерах. Практически всегда имеет зловонный запах, вызывает боль при касании. Одновременно наблюдается общее недомогание, интоксикация, потеря аппетита, повышение температуры.
Если шишка появилась в результате укола, внутри нее находится постинъекционный инфильтрат. Образование болит, зудит. Вокруг него могут появиться высыпания, покраснение. Однако во многих случаях проблема проходит самостоятельно.
Если в течение нескольких дней шишка не рассасывается, обратитесь к врачу. Помочь коже прийти в норму могут специальные мази (Троксевазин, Лиотон, Триумель), йодная сетка или компресс из сока алоэ, капустного листа.
Диагностические методы
В большей части случаев для постановки диагноза при наличии уплотнения на коже достаточно физического осмотра. Его выполняет терапевт. Затем пациент получает направление на посещение других врачей (при необходимости) и диагностические исследования.

Осмотр новообразований похожих на бородавки, папилломы проводит дерматолог. Гнойники и доброкачественные опухоли исследует хирург, а злокачественные — онколог.
Методы диагностики уплотнений:
- общий и развернутый анализ крови;
- УЗИ;
- сиаскопия — высококачественных визуальный анализ при помощи воздействия световых волн;
- дерматоскопия — исследование морфологических структур кожи;
- скрининговые тесты — отображение состояния кожи в 3D разрешении.
Качественная диагностика невозможна без детальных лабораторных, биохимических, гистологических, цитологических, микроскопических и рентгенологических исследований.
Лечение новообразований
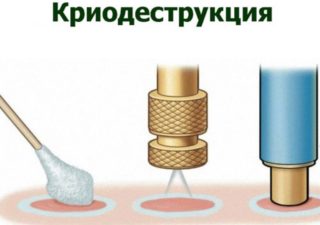
Лечение рака, кисты или липомы ягодичной мышцы производится путем иссечения опухоли вместе со здоровыми тканями. Технику оперативного вмешательства подбирают исходя из состояния здоровья пациента, особенностей течения болезни. Самые эффективные и безопасные среди них:
- удаление лазером;
- электрокоагуляция;
- криодеструкция;
- радиоволновой метод удаления.
Своевременное проведение процедуры практически полностью исключает появление рецидивов и скрывает косметические дефекты.
Если уплотнение является последствием укола, воспаления волосяного фолликула или сальной железы, достаточно медикаментозного лечения или применения народных методов. Для этой цели используются мази, компрессы на основе лечебных растений, противовоспалительные препараты, физиотерапия.

Боль в ягодицах свидетельствует о наличии патологий, таких как:
- пояснично-крестцовый радикулит,
- образование флегмон и абсцессов,
- остеомиелит,
- фурункул
- или считается следствием перенапряжения мышц.
Причиной боли в ягодицах также бывает:
- остеохондроз,
- киста копчика,
- межпозвоночная грыжа.
При заболевании нижних отделов позвоночника в виду особенностей расположения нервов боль может отдавать в ноги или ягодицы.
Чтобы диагностировать причину болевого синдрома, больному следует определить характер, интенсивность и болезненное место. Рекомендуем вам обратиться к опытным врачам проктологам.
Боль в попе возникает в любом из шаров. Болевой процесс в ягодицах свидетельствует о последствиях травмы, о наличии инфекционного либо воспалительного процесса в организме, о мышечных патологиях.
Симптомы, которые сопровождают боль в попе
Боль в попе сопровождается рядом симптомов, которые беспокоят больного.
- дискомфорт и боли при дефекации;
Появление болей в попе спровоцировано анальными трещинами и геморроем. Причинами появления анальных трещин называют нарушение гигиены, запоры, механические повреждения слизистых оболочек.
Симптомами трещин считаются:
- постоянные боли в попе,
- кровотечения,
- трудности при дефекации и дискомфорт.
Анальные трещины часто появляются у женщин после естественных родов.
- боль в соседних областях;
Кроме ягодичной области, у больного отмечаются боли в пояснице, крестце, копчике, бедре. Болевой синдром сопровождается повышенным тонусом в ягодичных мышцах, мышцах поясницы и нижних конечностей. В результате изменений в позвоночнике и повышенного мышечного напряжения происходит ограничение движений в позвоночном столбе и тазобедренном суставе.
- общее нарушение самочувствия: недомогание, слабость;
Больной ощущает сильную слабость мышц бедра и голени, снижение чувствительности, неприятные ощущения. Иногда боли в организме сопровождаются дискомфортом в зоне ягодиц. Больной жалуется на отсутствие аппетита и ухудшение состояния после приема пищи. В таком случае необходим совет диетолога и уролога.
- повышенная температура;
Состояние больного сопровождается повышением температуры. Этот процесс свидетельствует о воспалении или инфекции.
- головные боли и головокружение;
Появляются жалобы на головную боль, мигрень, головокружения. Иногда возможны случаи потери сознания.
- тошнота и рвота;
Воспалительные процессы в ягодицах тщательно связаны с желудочно-кишечным трактом. Пациент жалуется на тошноту и рвоту, на отрыжку.
- нарушение стула;
У больного появляются нарушения кала, расстройство и запоры, метеоризм, вздутие в живота, дискомфорт в области ягодиц и других органов.
- потери сознания и нарушение координации;
В тяжелых случаях резкая боль в ягодице и повышение температуры тела сопровождаются нарушением сознания – пациент впадает в кому;
Причины болей в ягодицах
Медицинские эксперты выделяют такие причины болей в попе:
- грыжи межпозвонковых дисков в поясничном отделе;
Острые сильные боли, отдающие в ягодицу, отмечаются при грыжах межпозвонковых дисков в поясничном отделе. Боли сначала возникают в пояснице – непосредственно в месте, где находится пораженный диск, затем спускаются в ягодицу и ниже по задней поверхности бедра. Боль беспокоит только справа или слева, в зависимости от того, с какой стороны поражен нерв. Возникает слабость в ноге на стороне поражения, нарушается кожная чувствительность, отмечаются неприятные ощущения в области ануса.
- пояснично-крестцовый радикулит;
Больной ощущает неприятные ощущения в ягодицах. Состояние сопровождается тянущей болью.
- чрезмерное мышечное напряжение;
Сильные боли в попе свидетельствует о чрезмерном мышечном напряжении. Такие симптомы наблюдаются у спортсменов и людей, занимающихся физическим трудом.
- невралгия седалищного нерва;
При невралгии седалищного нерва у больного наблюдается сильная боль в районе бедра и в анусе. Болевой синдром усиливается при движении и повороте.
- инфекции женских половых путей;
Сильная режущая боль в анусе может наблюдаться у женщин, которые имеют проблемы с женскими половыми органами. Для установки точного диагноза следует посетить гинеколога.
- артрит и артроз;
При артрите и артрозе у больного фиксируют воспаление суставов других органов. Главным симптомом этой болезни считается боль между ягодицами во время ходьбы. Для предотвращения развития артрита и артроза больному следует посетить невролога и ортопеда. Медицинские работники припишут лекарственные препараты, заживляющие мази, лечебную физкультуру и физиотерапию.
Боль в анусе после поноса свидетельствует о наличии инфекционной болезни в человеческом организме. Больной сдает анализы и посещает уролога.
Беременность
При беременности острые боли в анусе у женщин появляются при измененных размерах матки. С каждым месяцем матка растет и давит на стенки ануса, на остальные внутренние органы. Это не критичный симптом. Если женщину сильно беспокоит боль в ягодицах, необходимо пройти комплексное обследование и обратиться к лечащему врачу.
Диагностика и лечение болей в попе
Процесс лечения болей в ягодицах полностью зависит от характера патологии. Больному нужно к врачу проктологу и посетить первичную консультацию. Врач проведет осмотр пораженного органа и проведет пальпацию. Если обнаружены гнойные выделения, кровотечения и инфекционные процессы, то мы предлагаем сделать операцию по удалению анальных трещин.
При болях в попе, полученных после травмы, пациенту приписывают обезболивающие и разогревающие мази, способные снять отечность. Лекарственные нестероидные препараты снимают болевой синдром и способствуют скорейшему заживлению мягких тканей.
При фурункулах пациентам приписывают мазь Вишневского и ихтиоловую мазь. В незапущенных случаях медицинские работники используют массажи, согревающие компрессы, физиотерапию.
После консультации врача больной начинает заниматься лечебной физкультурой. Улучшается тонус мышц и укрепляется. Врачи частной клиники „КДС Клиник” разработали специальную гимнастическую систему, которая расслабит травмированные мышцы и уменьшит болевой синдром.
Важно
Чтобы установить причину недомогания, следует сдать анализы.

Атерома на ягодице – это доброкачественная киста, безболезненная и не опасная для здоровья.
Область ягодиц – одна из наиболее наполненных жировыми прослойками, а также сальными железами. В этой зоне покров кожи достаточно плотный и наполнен сальными железами, поэтому образование атеромы является довольно распространенным явлением. Оно не опасно для организма и считается доброкачественным новообразованием.
Ягодицы по большей части, состоят из фиброзной и мышечной ткани. В области повыше большой ягодичной мышцы фиброзная ткань разделяется особенными перегородками, которые разграничивают клетчатку под кожей на участки, которые наполнены жирами. Наибольшее количество отложенных жиров, особенно у женщин, располагается в области ближе к пояснице и повыше средней ягодичной мышцы. Они называются крупнодольчатой жировой прослойкой. В этой зоне чаще всего образуется атерома. На ягодице она имеет вид уплотнения круглой формы, которое имеет четкие границы. Она представляет собой подкожную кисту, которая не доставляет болезненных ощущений и не имеет каких-либо специфических симптомов. Она может формироваться на протяжении долгого времени, увеличиваясь постепенно и никак не проявляя себя.
Причины
Атерома на ягодицах может образоваться по нескольким причинам. Среди наиболее вероятных выделяют:
- угри и шрамы, которые остаются после них;
- абсцесс;
- закупорка выводящего протока сальной железы;
- гиперсекреция сальных желез;
- регулярные механические повреждения (например, от трения слишком тесным бельем);
- перегрев или переохлаждение;
- сидячий образ жизни;
- ожирение;
- нарушения гормонального фона;
- повышенный уровень тестостерона.
Симптомы
Атерома может быть первичной или вторичной.
Первичная отличается своими признаками: под кожей образуется опухоль плотная на ощупь, растет медленно и не вызывает болей. Иногда она может воспалиться.
Вторичная развивается быстро и резко увеличивается в размерах. Такая атерома может вскрыться самостоятельно, если началось нагноение. Склонная к воспалительным процессам. Кроме того, этот вид после самостоятельного вскрытия может вызывать рецидивы.

Диагностика
Чтобы определить характер кисты врач проводит осмотр и пальпацию. Важно отличить это образование от липомы, фибромы, эритемы или застарелого глубоко абсцесса.
Лечение
Лечение проводится хирургическим путем. Операцию проводят в амбулаторных условиях с помощью энуклеации. Под местной анестезией врач иссекает и вылущивает осумкованую атерому. Если началось нагноение, образование удаляют в пределах здоровой ткани и тщательно очищают полость от гноя.
При воспалении также могут установить дренаж на какое-то время чтобы полностью удалить весь гной.
Восстановление зависит от того каких размеров достигла атерома, каков вес больного и сколько у него подкожного жира. Обычно рубцы полностью проходят через полгода, но если размеры были очень большими, то шрам может остаться навсегда.
Если размеры образования небольшие можно использовать и другие методы лечения, которые не столь травматичны для организма:
- удаление лазером;
- радиоволновой метод.
Профилактика
Чтобы не допустить повторного образования больным рекомендуют придерживаться некоторых правил:
- придерживаться диеты, которая не допускает употребления в больших количествах сахара, соли, пряностей, животных жиров;
- жесткое соблюдение правил личной гигиены;
- лечение угрей, себореи, дерматитов и т.п. сразу же после первых признаков;
- устранение излишней потливости.
В этой статье мы расскажем вам о таком коварном заболевании, как пилонидальная киста. Вы узнаете, почему консервативные методы лечения и народные средства не гарантируют полное выздоровление. После прочтения вы поймете, почему только хирургическое вмешательство способно избавить вас от болезни. Благодаря расширенным знаниям о пилонидальной кисте вы сможете выбрать единственно верный для вас метод лечения.
- Определение и классификация
- Причины
- Симптомы и диагностика
- Медикаментозное и хирургическое лечение
- Последствия и осложнения
- Народные рецепты
- Дегтевый компресс с маслом
- Настойка прополиса
- Подорожник
- Компресс из зверобоя
- Вопрос-ответ
- Что запомнить:
Определение и классификация
Пилонидальная киста (эпителиальный копчиковый ход) – согласно общепринятой медицинской точке зрения это врожденная аномалия кожных покровов вблизи ягодичной складки. Дефект представляет собой узкий канал, один конец которого имеет выход через небольшие отверстия в коже ягодиц, а другой слепо уходит в подкожную клетчатку.
Киста представляет собой трубку, стенки которой изнутри выстилает эпителиальная ткань. Секреции расположенных в нем сальных и потовых желез время от времени выделяются на поверхность.
Воспалительный процесс возникает, если отверстия закупориваются, или через них внутрь попадает инфекция. Постепенно диаметр кисты растет, стенка разрушается, и воспаление охватывает близлежащие ткани.
Следствием пилонидальной кисты может стать флегмона или абсцесс, которые разрастаются и вскрываются наружу, образуя свищи. Иногда волосы, растущие внутри канала, внедряются в стенки кисты и образуют дополнительные ходы с гнойным содержимым.
Согласно клинической классификации различают две формы пилонидальной кисты:
- неосложненную (эпителиальный ход не вызывает жалоб и болезненных ощущений);
- осложненную (формируется гнойник).
В зависимости от характера течения болезни выделяют формы:
- острую (отличается сильными болями в области копчика, повышением температуры);
- хроническую (заболевание вялотекущее, не влияющее на общее состояние больного, с незначительным выделением гнойного содержимого).
Существует две стадии развития патологии:
- инфильтративная (до образования гнойника);
- абсцедирующая (стадия рецидива абсцесса).

Причины
Согласно общепринятой точке зрения, пилонидальная киста – врожденное заболевание, возникающее в результате неправильного формирования кожи крестцово-копчикового отдела ребенка в утробе матери.
Однако в медицинской среде бытуют и другие версии причин возникновения патологии:
- Врастание волос в подкожную клетчатку. Теория стала популярной после того, как были обнаружены пилонидальные ходы в других частях тела: под мышками, в промежутках между пальцами, в культе ампутированных конечностей.
- Нейрогенная теория. Объяснение было предложено в 1887 г. Согласно этой теории причиной кисты является концевой отдел спинного мозга, который подвергается обратному развитию.
- Эктодермальная инвагинация. Это предположение возникло в 1882 году. Согласно ему копчиковый ход образуется из-за внедрения эктодермы (наружный листок эмбриона), происходящего в период формирования зародыша.
- Обратное развитие позвонков копчика. Предположение подтверждается наличием у человека хвостовой связки, находящейся в зачаточном состоянии.
Сложно определить, какая из этих теорий правильная. В ходе медицинских наблюдений были выявлены дополнительные факторы, влияющие на развитие эпителиального копчикового хода:
- частая езда в машине по неровным дорогам;
- густые волосы на теле;
- работа, связанная с длительным сидением;
- глубокая щель между ягодицами;
- избыточный вес.
Большинство из этих факторов передаются по наследству, поэтому эпителиальный ход все же принято считать врожденной патологией.

Симптомы и диагностика
Чаще всего эпителиальный копчиковый ход развивается у мужчин от 16 до 25 лет. Женщины страдают от пилонидальной кисты в 3 раза реже. В детском возрасте болезнь вовсе не проявляется. В подростковый период, когда происходит активный рост волосяного покрова, увеличивается количество секреций сальных и потовых желез, появляются первые симптомы. При неосложненной форме болезни беспокоят:
- болезненные ощущения в области копчика;
- зуд;
- мацерация кожных покровов (набухание при соприкосновении с жидкостью);
- выделения из отверстий кисты на коже.
При осложненной форме признаки патологии более выражены:
- общая слабость;
- повышение температуры до 38-40 градусов;
- нагноение;
- сильная боль с пульсацией, не позволяющая сидеть;
- в области вторичных ходов образуются рубцы.
Острый процесс воспаления переходит в гнойный абсцесс. Если в это время было проведено хирургическое вмешательство, наступает облегчение. При отсутствии обращения за медицинской помощью гнойник разрывается сам, но при этом инфекция сохраняется в организме.
Заболевание переходит в хроническую форму, периодически наступает обострение, образуются свищи с гнойным содержимым. Площадь воспаленных тканей растет, увеличивается общая интоксикация организма.
Для подтверждения диагноза назначаются дополнительные диагностические процедуры:
- ректороманоскопия (эндоскопическое исследование кишечника для исключения болезней прямой кишки);
- колоноскопия (эндоскопический осмотр толстой кишки с помощью тонкого зонда с камерой на конце);
- фистулография (исследование свищевых ходов в крестцово-копчиковом отделе с помощью рентгена и анилиновых красителей).
Если диагноз подтверждается, назначается лечение.
Подробно о симптомах и диагностике кисты копчика на видео расскажет врач колопроктолог, кандидат медицинских наук Аванесян Григорий Рубенович. Вы узнаете, как протекает болезнь, и когда следует обращаться за помощью к хирургу.
Медикаментозное и хирургическое лечение
При неосложненной пилонидальной кисте возможно проведение консервативного лечения. Оно позволяет избежать обострения болезни, но не гарантирует выздоровление. Курс терапии заключается в следующем ряде лечебных мероприятий:
Важно! В случае осложненного заболевания с гнойными выделениями лечение проводится только хирургическим путем!
Методика проведения операции определяется хирургом в зависимости от тяжести и характера течения болезни. Выделяют одноэтапное и двухэтапное хирургическое вмешательство.
Одноэтапная операция показана, если инфильтрат (уплотнение в тканях, вызванное скоплением крови и лимфы) не выходит за пределы области ягодиц.
Общий ход хирургической операции заключается в следующих действиях:
- Больному вводится местная анестезия.
- Через первичные отверстия прокрашиваются все вторичные ходы: это необходимо, чтобы во время операции ни один из образовавшихся вторичных ходов не остался незамеченным.
- С помощью двух разрезов удаляется киста и прилегающие к ней воспаленные ткани.
- Подшиваются края раны, устанавливается дренаж. При обширной кисте проводится пластика удаленного участка кожи.
- Рана промывается физиологическим раствором, накладывается повязка.
- Через 10-12 суток швы снимаются.
Если инфильтрат распространяется на большую площадь, чем ягодичные складки, в качестве первого этапа операции больному назначается противовоспалительная терапия.
Двухэтапная операция позволяет сузить диаметр удаляемых тканей и максимально сблизить края раны. При гнойном абсцессе делается линейный разрез гнойника с последующим дренированием.
Успех хирургического вмешательства зависит от того, насколько тщательно произведено удаление некротических тканей и гнойного содержимого.
В период после операции врачи советуют пациентам:
- Исключите поднятие тяжестей в течение 3 недель.
- Не принимайте сидячее положение до полного заживления.
- Когда снимут швы, регулярно проводите водные гигиенические процедуры, тщательно промывайте ягодичную складку.
- Два раза в месяц на протяжении полугода удаляйте волосы в ягодичной складке (с этой процедурой поможет справиться медперсонал).
- Не носите утягивающие брюки с грубыми швами.
- Регулярно меняйте нижнее белье.
Для профилактики рецидива принимайте антибиотики широкого спектра действия, указанные выше.
В современной хирургии вместо обычного скальпеля используются ультразвуковой скальпель или лазерное оборудование. Они позволяют сократить период заживления до 10 суток и снизить риск рецидива на 5%. После лазерной операции больной может сразу идти домой и даже садиться за руль автомобиля.
Технически хирургическое вмешательство по удалению кисты несложное. Однако практика показывает: проводите лечение в медицинских центрах, ориентирующихся на заболевания в сфере проктологии.
Медперсонал этих учреждений обладает более глубокими знаниями анатомии крестцово-копчикового отдела и большим опытом оперирования в этой области.
После лечебных процедур в общехирургическом отделении риск возникновения рецидива в 10 раз больше, чем после лечения в специализированном стационаре.

Последствия и осложнения
Отсутствие медицинской помощи или неправильное ее оказание грозит развитием осложнений:
- пиодермия (гнойно-воспалительный процесс кожных покровов);
- актиномикоз (кожное заболевание, вызываемое лучистыми грибками);
- экзема;
- множественные свищи;
- абсцесс в области копчика;
- вторичные ходы, идущие во внутренние органы;
- онкология.
Народные рецепты
>Важно! Народная медицина применяется при неосложненной кисте. Она не обеспечивает выздоровление, но позволяет уменьшить воспаление и боль, очистить кисту от гноя на некоторое время.
Ингредиенты:
- Сливочное масло – 2 ст.л.
- Деготь – 1 ст.л.
Как приготовить: Добавьте деготь в сливочное масло и хорошо перемешайте ингредиенты.
Как применять: Нанесите приготовленное средство на патологический участок кожи перед сном и закрепите марлевой повязкой. Утром снимите компресс и тщательно промойте кожные покровы. Прикладывайте компресс ежедневно, пока не наступит облегчение. Обычно достаточно лечения в течение 2 недель.
Результат: Снижается воспаление, уходит гнойное содержимое.

Ингредиенты:
- Спиртовая настойка прополиса (или календулы).
- Чистая салфетка.
Как приготовить: На слегка смоченную водой салфетку нанесите 3-4 капли настойки. Приложите салфетку к патологическому участку и закрепите марлевой повязкой. Держите компресс в течение 3 часов. Проводите процедуру 2-3 раза в день в течение 7 суток.
Результат: Воспаление уходит, пораженный участок кожи уменьшается в диаметре, пропадают болевые ощущения.

Ингредиенты:
- Лист подорожника.
Как приготовить: Найдите лист подорожника, разомните его, чтобы трава пустила сок. Если у вас есть возможность получить свежевыжатый сок подорожника, используйте его для компрессов. В зимнее время подойдет спиртовая настойка растения.
Как применять: Приложите лист подорожника к воспаленному участку на 1-2 часа (свежевыжатый сок из листьев или 4-5 капель настойки нанесите на сложенную в несколько слоев марлю и приложите к телу). Проводите процедуру 2-3 раза в сутки. Традиционно длительность лечебного курса – 1-2 недели.
Результат: Воспаленный участок кожи уменьшается в диаметре, боль проходит.

Ингредиенты:
- Сушеный зверобой – 3 ст.л.
- Вода – 1,5 ст.
Как приготовить: Залейте зверобой водой и вскипятите на огне. Варите смесь 3-5 минут, после чего процедите. Разложите горячую траву на целлофане.
Как применять: Снимите нижнее белье и сядьте на горячий компресс. Проводите процедуру, пока прикосновение горячей травы будет терпимым. Тщательно вымойте больной участок кожи. Повторяйте лечение 2-3 раза в сутки, пока не выйдет весь гной. Обычно достаточно лечения в течение 1-2 недель.
Результат: Компресс избавляет от гнойного содержимого в кисте, но не устраняет инфекцию.

Вопрос-ответ
Можно ли ограничиться дренажом в условиях медицинского учреждения вместо операции?
Хирургическое вмешательство в случае пилонидальной кисты не является срочным. Больной может откладывать его на неопределенное время. Регулярный дренаж не обеспечивает полного выздоровления, поскольку инфекционный очаг сохраняется и постепенно распространяется на близлежащие ткани.
Что лучше при проведении операции: ультразвуковой скальпель или лазер?
Оба метода равнозначны. Они позволяют проводить операцию с максимальной точностью и оказывают обеззараживающее действие.
Каковы меры профилактики кисты?
Чтобы предотвратить развитие воспаления и избежать рецидива после хирургического вмешательства, стоит максимально исключить косвенные факторы, которые влияют на обострение патологии:
- Избегайте тяжелых физических нагрузок и частой езды на автомобиле по плохим дорогам.
- Проводите эпиляцию в месте потенциального воспаления, если у вас густо растут волосы.
- Не пренебрегайте личной гигиеной.
- Следите за своим весом.
- При сидячей работе находите время для разминки.
Читайте также:



