Клетки сосцевидных отростков пневматизированы что это такое
Мастоидит — болезнь, с которой сталкиваются многие люди. Но далеко не каждый человек знает о том, что представляют собой сосцевидные отростки, и где они находятся. Каково строение этой части височной кости? Насколько опасно воспаление этих структур, и чем может быть вызвано заболевание? Этими вопросами интересуются многие люди.
Где находятся сосцевидные отростки?
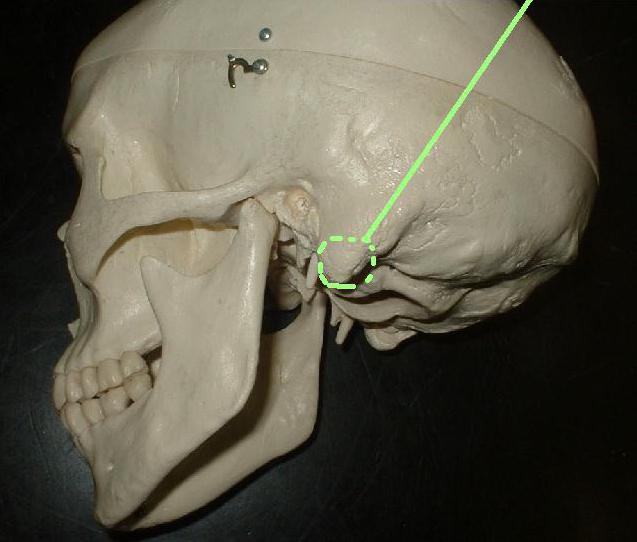
Сосцевидный отросток представляет собой нижнюю часть височной кости. Если говорить о его расположении, то он находится внизу и сзади от основной части черепа.
Сам отросток имеет форму конуса, основание которого граничит с областью вокруг средней черепной ямки. Верхушка отростка направлена вниз — в ней крепятся некоторые мышцы, в частности грудино-ключично-сосцевидная мышца. Основание конуса граничит с твердой оболочкой головного мозга (именно поэтому инфекционное воспаление данного участка столь опасно, ведь патогенные микроорганизмы могут проникать непосредственно в нервные ткани).
В подкожной клетчатке, которая покрывает эту часть височной кости, находятся лимфатические узлы и сосуды, заушная вена и артерия. Здесь же проходят ветви малого и большого ушного нервов.
Стоит отметить, что сосцевидные отростки могут иметь разную форму. У одних людей они длинные с узким снованием, у других — короткие, но с широким основанием. Эта анатомическая особенность во многом зависит от генетической наследственности.
Строение сосцевидного отростка
Как уже упоминалось, эта часть височной кости по форме напоминает конус. В современной анатомии принято выделять так называемый треугольник Шипо, который находится в передневерхней части отростка. Сзади треугольник ограничен сосцевидным гребешком, а спереди его граница проходит у задней части наружного слухового канала.
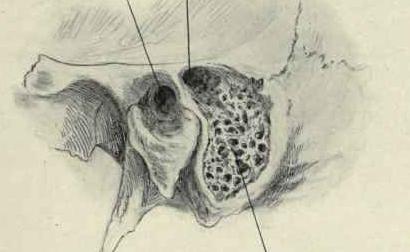
Внутренняя структура отростка чем-то напоминают пористую губку, так как здесь есть множество полых ячеек, которые представляют собой не что иное, как воздухоносные придатки барабанной полости. Количество и размер таких ячеек может быть разным и зависит от особенностей роста и развития организма (например, воспаление уха в детском возрасте оставляет свой след на структуре сосцевидного отростка).
В области треугольника Шипо находится самая большая ячейка, именуемая антрумом или пещерой. Это структура образуется в связи с тесным взаимодействием с барабанной полостью и присутствует у каждого человека (в отличие от меньших ячеек, количество которых может варьироваться).
Типы сосцевидных отростков
Как уже упоминалось, сосцевидный отросток височной кости может иметь разную внутреннюю структуру. В первый год жизни младенца происходит формирование антрума. До трех лет идет активная пневматизация внутренних тканей отростка, что сопровождается появлением полых ячеек. Кстати, этот процесс длится в течение всей жизни человека. В зависимости от количества и размеров полостей принято выделять несколько типов строения:
- Пневматические сосцевидные отростки характеризуются образованием крупных ячеек, которые заполняют всю внутреннюю часть этой костной структуры.
- При склеротическом типе внутри отростка практически нет ячеек.
- В диплоэтическом сосцевидном отростке находятся мелкие ячейки, которые содержат в себе небольшое количество костного мозга.
Стоит отметить, что чаще всего врачи обнаруживают следы смешанного формирования полостей в этой части височной кости. Опять же здесь все зависит от генетических особенностей организма, темпов развития, а также наличия травм и воспалительных заболеваний в детском и подростковом возрасте.
Воспаление сосцевидного отростка и его причины
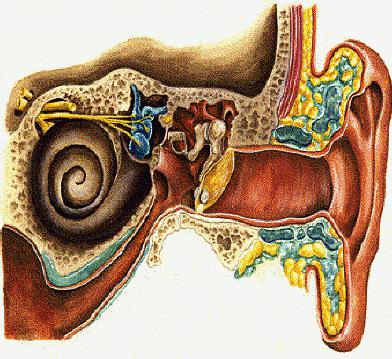
Болезнь, при которой наблюдается воспаление тканей сосцевидных отростков, называют мастоидитом. Чаще всего причиной является инфекция, причем патогенные микроорганизмы могут попадать в эту область черепа разными путями.
Чаще всего подобное заболевание развивается на фоне отитов. Инфекция попадает в сосцевидный отросток височной кости из барабанной полости или слухового прохода. В некоторых случаях воспаление развивается при непосредственной травме черепа в области виска или уха. Источником инфекции могут быть воспаленные лимфатические узлы, находящиеся в этой зоне. Гораздо реже причиной заболевания является системное заражение крови.
Основные симптомы воспаления
Основные признаки мастоидита во многом зависят от степени тяжести и стадии развития заболевания. Например, на начальных этапах отличить воспаление сосцевидного отростка от обыкновенного отита очень сложно.
Пациенты жалуются на острую, стреляющую боль в ухе. Наблюдается повышение температуры, слабость и ломота в теле, головные боли. Появляются выделения из слухового прохода.
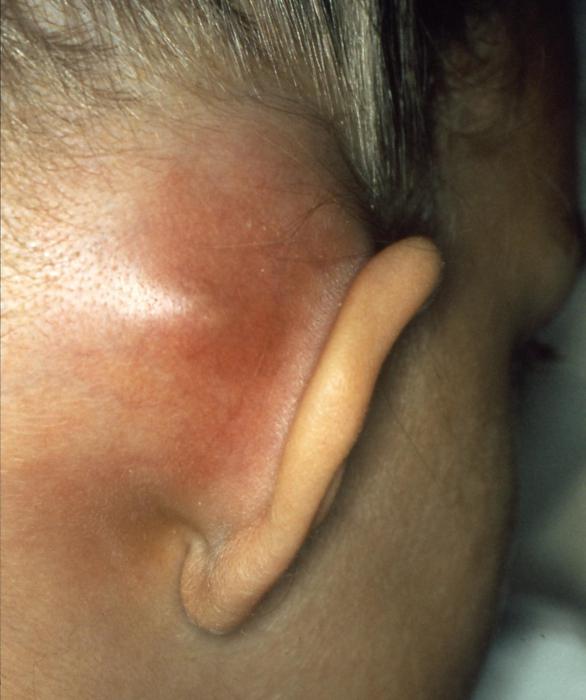
При отсутствии терапии или недостаточном лечении (например, слишком быстром прекращении приема антибиотиков) клиническая картина меняется. Сосцевидный отросток уха постепенно наполняется гноем, а под давлением разрушаются костные перегородки между ячейками. Кожа и подкожные ткани за ушной раковиной отекают и краснеют, становятся твердыми, горячими на ощупь. Ушная боль становится сильнее, а из ушного канала выделяются густые гнойные массы.
Воспаление из полостей сосцевидного отростка может распространяться под надкостницу — гной накапливается уже в слое подкожной клетчатки. Довольно часто гнойник разрывается самостоятельно, в результате чего на коже образуется свищ.
Насколько опасным может быть заболевание? Самые распространенные осложнения

Как уже упоминалось, расположен сосцевидный отросток за ухом и граничит с важными органами. Поэтому отсутствие своевременной терапии чревато опасными последствиями. Если очаг прорывается в полость среднего и внутреннего уха, развивается лабиринтит. Воспаление внутреннего уха сопровождается шумом в ушах, снижением слуха, а также поражением органа равновесия, что ведет к нарушению координации движений.
Сосцевидные отростки граничат с твердыми оболочками головного мозга. Инфекция может распространяться на нервные ткани, что приводит к развитию менингитов, энцефалитов, а иногда и абсцессов.
Опасным является проникновение инфекций в сосуды, отвечающие за кровообращение головного мозга — это чревато не только воспалением сосудистых стенок, но также образованием тромбов, закупоркой артерий и даже летальным исходом.
К осложнениям мастоидита можно отнести и поражение лицевого нерва. Ведь сосцевидный отросток за ушами находится очень близко к нервным волокнам.
Как лечат мастоидит?
Как видно, мастоидит — крайне опасное заболевание, поэтому адекватная терапия здесь просто необходима. Любое промедление и попытки самолечения могут повлечь за собой массу опасных осложнений.
Как правило, лечение проводится в условиях стационара, где у врача есть возможность постоянно наблюдать за состоянием пациента. Больным назначают внутривенное введение антибиотиков, помогающих бороться с бактериальной инфекцией. Кроме того, нужно создать условия для свободного выхода гнойных масс из слухового прохода.
Когда нужна трепанация сосцевидного отростка?

К сожалению, консервативная терапия эффективна лишь на начальных стадиях мастоидита. Если гной начал накапливаться в полостях нижней части височной кости, то хирургическое вмешательство простой необходимо. Трепанация сосцевидного отростка начинается с вскрытия костной стенки отростка. После этого хирург с помощью инструментов очищает ткани от гноя, обрабатывает их антисептиками и антибактериальными растворами. Затем устанавливается специальная дренажная система, которая обеспечивает легкое и быстрое удаление выделений, а также местное введение антибиотиков.
Основание каменистой части височной кости имеет неправильную треугольную форму. Передняя поверхность ее , соответственно дугообразному возвышению выпуклая, а задняя, переходящая в борозду сигмовидного синуса — вогнутая.
Анализ височной кости на рентгенограммах в основных и дополнительных обзорных проекциях черепа представлен в соответствующих разделах.
Косая проекция. Правильность укладки на прицельной рентгенограмме в косой проекции (рис. 49) контролируют по совпадению наружного и внутреннего слуховых отверстий исследуемой стороны.
Определяется проекционно-укороченная каменистая часть исследуемой стороны. Спереди и несколько ниже ее проецируется височно-нижнечелюстной сустав (44), сзади — сосцевидный отросток (21).
Основание каменистой части височной кости имеет неправильную треугольную форму. Передняя поверхность ее (15), соответственно дугообразному возвышению выпуклая, а задняя, переходящая в борозду сигмовидного синуса (20).— вогнутая.

В месте перехода передней поверхности в заднюю образуется острый угол, являющийся проекцией наружного отдела верхнего края каменистой части височной кости (угол Чителли — 16). Верхушка каменистой части (46)распознается с трудом, так как проекционно совпадает с височно-нижнечелюстным суставом.
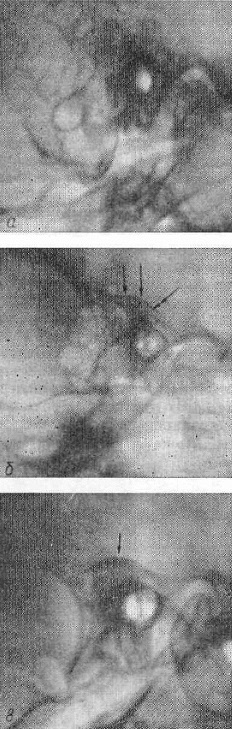
Рис. 50. Рентгенограммы каменистой части височной кости в косой проекции (по Шюллеру). Варианты пневматизации сосцевидного отростка:
а — пневматизированный; б — частично пневматизированный;в —не пневматизированный (склерозированный). Одиночными стрелками указано дугообразное возвышение, двойными — барабанная крыша.
Варианты пневматизации височной кости наиболее полно можно проанализировать на рентгенограмме в косой проекции (рис. 50). Большое разнообразие пневматизации сосцевидного отростка и других отделов височной кости затрудняет ее оценку. Для характеристики степени пневматизации височной кости разработаны различные классификационные схемы. Наибольшее распространение в нашей стране получило предложенное Д. Г. Рохлиным деление по степени пневматизации сосцевидных отростков. Различают полностью пневматизированные (а), частично пневматизированные (б) и не пневматизированные (склерозированные), сосцевидные отростки. Считают, что степень пневматизации зависит от особенностей развития сосцевидного отростка.
Возрастные особенности. Сосцевидный отросток формируется внутриутробно. На первом году жизни развивается пневматизация надбарабанного кармана и сосцевидной пещеры путем врастания в них слизистой оболочки, покрывающей стенки барабанной полости. В дальнейшем разрастание слизистой оболочки распространяется и на костномозговые полости губчатого вещества сосцевидного отростка и прилежащих к нему других отделов височной кости, превращая их в воздухоносные ячейки. В норме к 5 годам сосцевидный отросток уже пневматизораван.
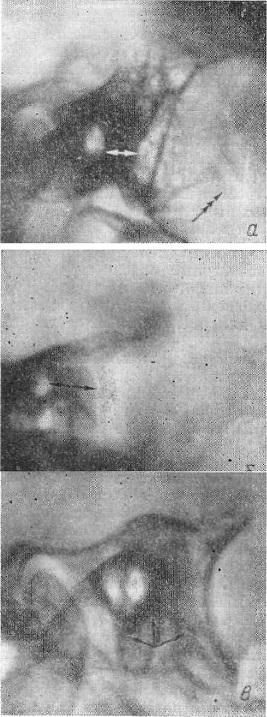
Рис. 51. Рентгенограммы каменистой части височной кости в косой проекции (по Шюллеру).
Варианты положения борозды сигмовидного синуса и луковицы яремной вены:
а — предлежание синуса; б — латеропозиция синуса; в — высокое стояние луковицы яремной вены.
Стрелками указано расстояние между наружным слуховым отверстием и передним контуром борозды сигмовидного синуса, тройной стрелкой обозначен канал сосцевидной вены-выпускника, тремя стрелками — яремная яма при высоком стоянии луковицы яремной вены.
Однако развитие его пневматических полостей продолжается в течение всей жизни человека. Возникновение воспалительного процесса среднего уха в раннем детском возрасте тормозит развитие пневматизации сосцевидного отростка. Поэтому в настоящее время считают, что полностью пневматизированный отросток отображает нормальный процесс развития пневматизации,а частично пневматизированный и не пневматизированный свидетельствуют о нарушении его течения. Рентгенологическое определение пневматической структуры сосцевидного отростка имеет клиническое значение. Так, в пневматизированных отростках отмечено острое течение воспалительных процессов по типу эмпиемы, а в не пневматизированных — хроническое.
На прицельной рентгенограмме височной кости в косой проекции рентгенолог имеет возможность сделать сравнительный анализ структуры, прозрачности, а следовательно, и пневматизации ячеек височной кости правой и левой стороны. Нечеткость расположенных между ячейками перегородок и затенение ячеек характерны для острого воспалительного процесса.
При изучении вариантов строения каменистой части височной кости для отоларингологической клиники важен анализ ее передней (15) и задней поверхностей. Как указывалось выше, передний выпуклый контур каменистой части обусловлен изображением дугообразного возвышения (рис. 50 б, в; указано одиночной стрелкой), которое обычно проекционно совпадает с контуром барабанной крыши. При значител ном развитии дугообразного возвышения оно не совпадает с проекцией барабанной крыши (обозначено одиночными
стрелками) и образует дополнительный контур, расположенный выше и параллельно контуру барабанной крыши (обозначено двойной стрелкой, рис. 50б). В норме расстояние между барабанной крышей и верхним краем наружного слухового прохода составляет 4— 5 мм. Определение отклонений этого расстояния от среднего варианта нормы имеет значение при составлении плана оперативного вмешательства.
Для определения отклонений от обычного расположения борозды сигмовидного синуса и яремной ямы необходим анализ контура задней поверхности каменистой части височной кости. Борозда сигмовидного синуса может дать лентовидное равномерное просветление шириной 8—10 мм, расположенное позади каменистой части (см. рис. 49 ). Это просветление четко выявляется при не полностью пневматизированном сосцевидном отростке. При выраженной пневматизации отростка просветление, обусловленное бороздой сигмовидного синуса, четко не дифференцируется на фоне сосцевидных ячеек.
Независимо от пневматизации отростка задняя поверхность каменистой части четко контурируется; в наружном отделе она является передней стенкой борозды сигмовидного синуса. Глубокая, вдающаяся в каменистую часть борозда сигмовидного синуса дает на ее фоне дополнительный интенсивный контур.
При планировании операции на сосцевидном отростке необходимо уточнит минимальное расстояние от барабанной полости до передней стенки борозды сигмовидного синуса. На рентгенограмме височной кости в косой проекции барабанная полость проекционно совпадает с наружным слуховым отверстием, поэтому расстояние измеряется между задним контуром последнего и передним контуром борозды; обычно оно достигает 12— 14 мм (рис. 51). Расстояние менее 10 мм расценивается как предлежание синуса (рис. 51 а). Хирург должен учитывать предлежание синуса из-за опасности его повреждения при операции и возможности распространения инфекции со среднего уха, осложняющегося развитием синус-тромбоза.
Менее достоверные данные могут быть получены с помощью рентгенологического метода исследования при определении другого варианта положения борозды сигмовидного синуса — латеропозиции (рис. 51б). Под лате-ропозицией синуса понимают значительное внедрение его борозды в боковую стенку черепа. Глубокая борозда на рентгенограмме дает более отчетливое лентовидное просветление, однако степень его, как и при средних вариантах глубины борозды, может быть уменьшена суммацией с резко пневматизированными барабанными и сосцевидными ячейками. Кроме того, клиническое и анатомо-рентгенологическое понятие латеро- позиции не полностью совпадает. Клиницисты под латеропозицией синуса подразумевают два варианта: первый, когда глубокая борозда приводит к значительному истончению кости соответственно дну борозды, второй, когда плоская мелкая борозда расположена на кости малой толщины. При этих вариантах, из которых тол ко первый рассматривается анатомами и рентгенологами как латеропозиция, опасность прободения дна борозды синуса при операции одинакова. Поэтому оба указанных варианта в отоларингологии расцениваются как латеропозиция синуса.
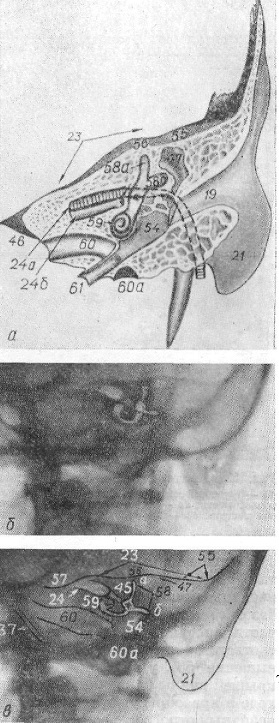
Рис. 52. Схематическая зарисовка распила височной кости (а). Рентгенограмма (б) и схема (в) височной кости в поперечной проекции (по Стенверсу).
На прицельной рентгенограмме височной кости в косой проекции нередко определяется канал сосцевидной вены-выпускника (рис. 51 а;обозначен тройной стрелкой), имеющий вид изогнутого с четкими, интенсивными контурами лентовидного просветления. Внутреннее отверстие канала сосцевидной вены-выпускника обычно обнаруживается в средней трети борозды сигмовидного синуса. Возможно и более высокое расположение внутреннего отверстия на границе с бороздой поперечного синуса. Это необходимо учитывать при планировании операций, так как высоко расположенный канал сосцевидной вены-выпускника может
попасть в операционное поле, в связи с чем возможно его ранение.
Наружное сосцевидное отверстие канала сосцевидной вены-выпускника,открывающееся у основания сосцевидного отростка или в области затылочно-сосцевидного шва, выявляется на рентгенограммах менее четко.
На прицельной рентгенограмме височной кости в косой проекции при высоком стоянии луковицы яремной вены яремная яма, в которой она залегает, определяется в виде просветления с четким выпуклым верхним контуром, расположенным под проекцией слуховых проходов (рис. 51 в). Высокое стояние луковицы яремной вены учитывается хирургом при планировании операции.
В этой же проекции отчетливо дифференцируется височно-нижнечелюстной сустав.
Височно-нижнечелюстной сустав, проецирующийся ниже каменистой части кпереди от сосцевидного отростка, значительно проекционно искажается и поэтому не подлежит рентгеноанатомии.
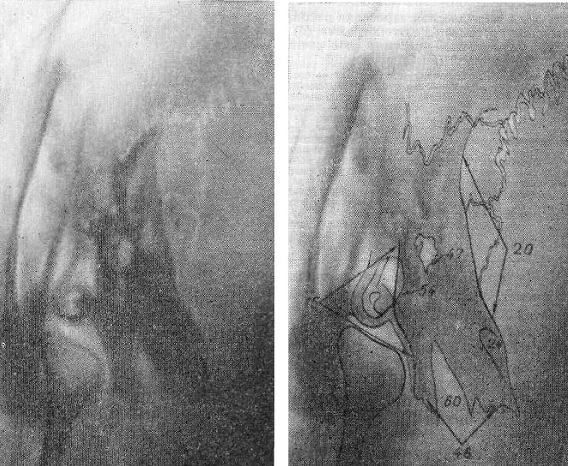
Рис. 53. Рентгенограмма и схема височной кости в осевой проекции (по Майеру). 15 — передний контур каменистой части височной кости; го — задний контур каменистой части височной кости; 24 — внутренний слуховой проход; 46 — верхушка каменистой части; 47 — сосцевидная пещера; 54 — суммированное изображение наружного слухового прохода и барабанной полости со слуховыми косточками; во — сонный канал.
Осевая проекция. На прицельной рентгенограмме височной кости в осевой проекции (рис. 53) правильность укладки проверяют по проекционному совпадению изображения барабанной полости с наружным слуховым проходом исследуемой стороны. Каменистая часть значительно проекционно удлинена и дает интенсивную неоднородную тень с четкими контурами на границе средней и задней ямок черепа (15, 20). В области задней ямки черепа определяются лямбдовидный, теменно-сосцевидный и затылочно-сосцевидный швы. В области основания каменистой части к заднему контуру прилежит лентовидное просветление, обусловленное бороздой сигмовидного синуса.
На основание каменистой части проекционно наслаиваются воздухоносные сосцевидные ячейки, под которыми прослеживается более крупное неправильной формы просветление, соответствующее сосцевидной пещере (47).
В области верхушки каменистой части, ближе к ее переднему контуру, прослеживается продолговатой формы четко очерченное просветление, обусловленное сонным каналом (60). Над ним, ближе к заднему контуру, определяется аналогичное просветление, являющееся отображением внутреннего слухового прохода (24). Несколько кпереди от верхушки каменистой части височной кости располагается проекционно увеличенный височно-нижнечелюстной сустав.
Околоносовые пазухи представляют собой полости в лицевых костях, заполненные воздухом. Они выполняют множество функций, в том числе и защитную функцию, чтобы не допустить попадания в легкие вредных веществ и частиц пыли, грязи. Пневматизация околоносовых пазух является естественным процессом, а не заболеванием, как может показаться на первый взгляд. В лечении нуждается не сама пневматизация, а ее нарушение.
Околоносовые пазухи пневматизированы: что это такое

Пневматизация околоносовых пазух – это наличие заполненных воздухом полостей костей
Околоносовые пазухи – это небольшие пространства в лицевых костях, которые в процессе дыхания пневматизируются, то есть заполняются воздухом, очищают его, согревают и уже затем пропускают в легкие. Пазухи выполняют важную защитную функцию, а также отвечают за процесс чихания, обоняния и создают тембр голоса человека.
Все пазухи носа выстланы внутри эпителием, который в небольших количествах вырабатывает слизь и помогает очищать пазухи. Существует несколько видов парных пазух: гайморовы, лобные, клиновидные, решетчатые. Они располагаются в различных частях лица.
Наиболее часто сталкиваются с нарушением пневматизации гайморовых пазух, вызванных воспалением их слизистой (гайморит).
Существует 3 вида пневматизации околоносовых пазух, которые можно обнаружить в заключении после обследования:
- Пневматизация сохранена. Это нормальное состояние пазух, когда они пропускают воздух. Дыхание в этом случае не нарушается. Если и существует воспаление, то оно еще не распространилось, сильного отека слизистой и скопления слизи не наблюдается.
- Пневматизация снижена. Ухудшение пневматизации пазух происходит в результате скопления слизи, попадания инородного тела или отека. В этом случае ухудшается общее состояние организма, так как воздух не может нормально циркулировать по пазухам и проходить в легкие.
- Пневматизация повышена. Такой диагноз можно встретить довольно редко. Обычно он связан с различными нарушениями эндокринной системы и патологиями развития лицевых костей. Повышенная пневматизация, например, встречается при гигантизме.
Любые отклонения от нормы при диагностике пневматизации нуждаются в лечении, так как нарушение нормального носового дыхания может привести к различным осложнениям и кислородному голоданию.

Затрудненное носовое дыхание – признак снижения пневматизации околоносовых пазух
При снижении пневматизации околоносовых пазух наблюдается сильный отек носа, который сохраняется длительное время и снимается сосудосуживающими препаратами лишь на короткое время, также присутствует отек век, щек, покраснения области воспаленных пазух, головные боли, чувство распирания, которое усиливается при наклоне головы.
При сильном отеке наблюдается слезотечение. В некоторых случаях заболевание протекает с повышенной температурой тела, особенно если оно носит бактериальный характер. При бактериальной инфекции можно наблюдать обильные зеленые гнойные выделения из носа.
Причины снижения пневматизации околоносовых пазух могут быть самыми различными:
- Гайморит. Воспаление гайморовых пазух встречается очень часто как осложнение обычного ринита. Слизистая гайморовых пазух отекает, выработка слизи усиливается, и пневматизация значительно снижается, что приводит к нарушению носового дыхания и сильных отекам. Гайморит может носить как вирусную, так и бактериальную, а также аллергическую природу (при сезонной аллергии на пыльцу).
- Фронтит. Фронтит возникает при воспалении лобных лицевых пазух. Лобные пазухи располагаются рядом с глазницами, поэтому это заболевание часто дает осложнения на глаза при отсутствии лечения. Лечение обычно проводится с помощью антибиотиков или же с помощью эндоскопической операции по удалению слизи из пазух и введению обеззараживающих препаратов.
- Этмоидит и сфеноидит. При этмоидите воспаляется слизистая оболочка решетчатых пазух, которые располагаются рядом с глазницами и передней черепной ямкой. Это заболевание сопровождается болями в области переносицы. Сфеноидит трудно обнаружить, так как клиновидные пазухи очень малы, и часто болезнь сопровождается только головными болями в области затылка.
- Кисты и новообразования. Образование кист и опухолей в пазухах носа мешает нормальной циркуляции воздуха и вызывают снижение пневматизации. Лечение, как правило, только оперативное.
- Врожденные патологии. Снижение пневматизации вызывают врожденные аномалии лицевых костей, сужение околоносовых пазух.
Диагностика и методы лечения

Рентген – эффективная диагностика состояния околоносовых пазух
Диагностику и лечение назначает врач-отоларинголог. Врач осматривает нос, проводит пальпацию пазух, выявляет болезненные зоны, а также собирает анамнез. Основным методом диагностики является рентген придаточных лицевых пазух.
Воспаленные пазухи с нарушенной пневматизацией на рентгеновских снимках выглядят как затемнения. Если пазухи заполнены гноем, то говорят о тотальном затемнении.
Методы лечения зависят от причин нарушения пневматизации:
- Антибиотики. Антибактериальная терапия необходима при появлении гноя в пазухах, а также для профилактики осложнений и присоединения бактериальной инфекции. При синуситах чаще назначают Амоксициллин, Ципрофлоксацин, Амоксиклав, Сумамед. Дозировку и препарат назначает врач в зависимости от возраста и тяжести состояния больного.
- Местное лечение. Местное лечение заключается в использовании противовоспалительных гормональных спреев, кремов и капель. Они эффективны при гайморите, но при других видах синуситов и кистах могут оказаться бессильны. Также часто используются спреи и капли для промывания околоносовых пазух от слизи и гноя.
- Сосудосуживающие препараты. При снижении пневматизации наблюдается сильная заложенность носа. Чтобы снять ее, приходится пользоваться сосудосуживающими препаратами на основе ксилометазолина, оксиметазолина, фенилэфрина. Они помогают быстро снять отек, но вызывают привыкание.
- Оперативное вмешательство. Прокол околоносовых пазух иногда является единственным методом нормализации пневматизации. Прокол позволяет удалить жидкость из пазух и сразу же ввести обеззараживающие препараты. Эффект наступает быстро.
- Народные средства. Народные рецепты могут помочь на начальных стадиях воспалительных заболеваний пазух. При опухолях и аномальном строении лицевых костей народные средства бессильны. Обычно используют согревающие компрессы и самодельные капли из трав, соков, меда. Они помогают при гайморите, но исключать медикаментозное лечение нельзя.

Околоносовые пазухи расположены к важным структурам и органам. При отсутствии лечения воспаление может распространяться на другие ткани, вызывая тяжелые осложнения. Избежать нежелательных последствий поможет профилактика, своевременная диагностика и лечение.
- Менингит. Наиболее опасное осложнение синусита. Воспаление мозговых оболочек опасно для жизни и без своевременной помощи приводит к летальному исходу. Менингит сопровождается сильными головными болями, головокружениями, жаром, потерей сознания.
- Абсцесс глазницы. Глазница воспаляется, когда гной проникает через тонкие костные перегородки от гайморовых и лобных пазух к другим тканям. Глазное яблоко окружено жировой клетчаткой, которая может сильно воспаляться. Абсцесс глазницы проявляется отеком век, чувством рези и жжения в глазах, ощущением инородного тела, покраснением глаза, гнойными выделениями.
- Отит. Острая форм отита является одним из самых распространенных осложнений синусита. Лицевые пазухи расположены близко от среднего уха. При отите возникает стреляющая боль в ухе, ощущение заложенности уха, боли в голове, гнойные выделения из ушного прохода, повышенная температура тела.
- Сепсис. Если гнойное воспаление лицевой пазухи длится достаточно долго, присоединяется бактериальная инфекция и одновременно снижается иммунитет, инфекция распространяется по кровеносному руслу к другим тканям. Заражение крови приводит к потере сознания, обезвоживанию, резкому повышению температуры тела и понижению артериального давления.
- Бронхит. Инфекция через дыхательные пути и кровеносное русло может попадать в бронхи, вызывая их воспаление и активную выработку мокроты. При бронхите наблюдается сухой кашель, переходящий со временем во влажный, одышка, иногда повышенная температура тела, слабость.
Полезное видео — Заболевания носа и околоносовых пазух:
Диагностика
Для определения степени заполненности пазух воздухом проводят рентгенографию, компьютерную томографию или эндоскопическое исследование (риноскопию). Снимок делают в нескольких проекциях, чтобы можно было точно оценить состояние полостей.
В норме пневматизация сохранена, это означает, что придаточные пустоты функционируют в естественном режиме, человек не страдает синуситом или гайморитом. При снижении диагностического параметра на изображении обнаруживается затемнение или асимметричность воспаленных пазух, сужение носовых проходов, утолщение стенок слизистых, повышенный уровень жидкости.
При оценке степени пневматизации учитывают возраст пациента, так как анатомическое развитие околоносовых синусов заканчивается только в период полового созревания. У детей до 2 лет функционируют только гайморовы пазухи, к 12–14 годам формируются остальные.
Пневматизация снижена
Причиной недостаточной заполненности воздухоносных пустот может являться:

- воспаление слизистых оболочек;
- кисты, полипы;
- врожденные аномалии строения пазух;
- искривление носовой перегородки;
- некорректное лечение зубов;
- муковисцидоз;
- недоразвитость пазух;
- гайморит, фронтит, этмоидит, сфеноидит;
- аллергический синусит;
- последствия неудачной ринопластики;
- попадание инородного тела в полость пазухи;
- злокачественные опухоли;
- механические травмы черепа;
- скопление гнойного экссудата;
- кариес зубов, пародонтоз.

Чаще всего снижение пневматизации наблюдается при воспалении гайморовых пазух, развитии острого гайморита. В полостях скапливается большое количество гноя, который вытесняет воздух. При разрастании полипов, кист и других новообразований в синусах остается мало свободного пространства, поэтому воздух содержится в недостаточном объеме. Запущенный полипоз с распространением в дренажные ходы и носовую полость приводит к отсутствию пневматизации.
Воспаление слизистых оболочек может распространяться на одну или сразу несколько пустот, протекать в острой или хронической форме. К провоцирующим факторам, приводящим к снижению пневматизации, относится курение, химические ожоги, атрофия, некроз эпителия, аллергическое раздражение мягких тканей носа и угнетенное состояние иммунной системы.
Неправильное проведение стоматологического лечения может вызывать перфорацию дна верхнечелюстной пазухи, хронический воспалительный процесс, попадание пломбировочного материала, кусочков пищи в ее полость.

Причины
При исследовании придаточных пазух носа обязательно учитывается возраст пациента. Так, у детей в двухлетнем формируются до конца только верхнечелюстные пазухи, а остальные только к 12 годам.

Частой причиной малой пневматизации пазух является спросит, вызванный условно-патогенными и патогенными микроорганизмами.
При этом возникает воспалительный процесс в оболочках слизистых. Капилляры, проходящие в толще оболочки, расширяются и в итоге получается отёк. Пневматизация сохраняется в этом случае несколько суток, затем она нарушается. Также может влиять на данное состояние не до конца вылеченный или хронический ринит.
Также отёк слизистых носа происходит и при аллергии. Помимо, отёка выделяется слизистый секрет. Поэтому полости пневматизированы не полноценно. Часто придаточные пазухи носа заполняются серозным или гнойным секретом, что также нарушает циркуляцию воздуха в синусах. Это свидетельствует о протекающем воспалительном процессе.
Воспалительные процессы можно разделить в зависимости от места поражения:
- воспаление в верхнечелюстных или гайморовых синусах – гайморит;
- воспаление решетчатой пазухи – этмоидит;
- нарушение нормального функционирования лобных пазух – фронтит;
- воспаление всех четырёх синусов – пансинусит.
Помимо воспалительного процесса и экссудата, нарушать циркуляцию воздуха могут кисты или опухоли в носовых полостях. Если патологический процесс отсутствует, то циркуляция в синуситах происходит нормально. В этом случае говорят, что пазухи пневматизированы.
Диагностикой, как и лечением патологических состояний, занимается квалифицированный специалист.
Диагностика и методы лечения

Рентген – эффективная диагностика состояния околоносовых пазух.
Диагностику и лечение назначает врач-отоларинголог. Врач осматривает нос, проводит пальпацию пазух, выявляет болезненные зоны, а также собирает анамнез. Основным методом диагностики является рентген придаточных лицевых пазух.
Воспаленные пазухи с нарушенной пневматизацией на рентгеновских снимках выглядят как затемнения. Если пазухи заполнены гноем, то говорят о тотальном затемнении.
Методы лечения зависят от причин нарушения пневматизации:
- Антибиотики. Антибактериальная терапия необходима при появлении гноя в пазухах, а также для профилактики осложнений и присоединения бактериальной инфекции. При синуситах чаще назначают Амоксициллин, Ципрофлоксацин, Амоксиклав, Сумамед. Дозировку и препарат назначает врач в зависимости от возраста и тяжести состояния больного.
- Местное лечение. Местное лечение заключается в использовании противовоспалительных гормональных спреев, кремов и капель. Они эффективны при гайморите, но при других видах синуситов и кистах могут оказаться бессильны. Также часто используются спреи и капли для промывания околоносовых пазух от слизи и гноя.
- Сосудосуживающие препараты. При снижении пневматизации наблюдается сильная заложенность носа. Чтобы снять ее, приходится пользоваться сосудосуживающими препаратами на основе ксилометазолина, оксиметазолина, фенилэфрина. Они помогают быстро снять отек, но вызывают привыкание.
- Оперативное вмешательство. Прокол околоносовых пазух иногда является единственным методом нормализации пневматизации. Прокол позволяет удалить жидкость из пазух и сразу же ввести обеззараживающие препараты. Эффект наступает быстро.
- Народные средства. Народные рецепты могут помочь на начальных стадиях воспалительных заболеваний пазух. При опухолях и аномальном строении лицевых костей народные средства бессильны. Обычно используют согревающие компрессы и самодельные капли из трав, соков, меда. Они помогают при гайморите, но исключать медикаментозное лечение нельзя.
Возможные осложнения и профилактика

Околоносовые пазухи расположены к важным структурам и органам. При отсутствии лечения воспаление может распространяться на другие ткани, вызывая тяжелые осложнения. Избежать нежелательных последствий поможет профилактика, своевременная диагностика и лечение.
- Менингит. Наиболее опасное осложнение синусита. Воспаление мозговых оболочек опасно для жизни и без своевременной помощи приводит к летальному исходу. Менингит сопровождается сильными головными болями, головокружениями, жаром, потерей сознания.
- Абсцесс глазницы. Глазница воспаляется, когда гной проникает через тонкие костные перегородки от гайморовых и лобных пазух к другим тканям. Глазное яблоко окружено жировой клетчаткой, которая может сильно воспаляться. Абсцесс глазницы проявляется отеком век, чувством рези и жжения в глазах, ощущением инородного тела, покраснением глаза, гнойными выделениями.
- Отит. Острая форм отита является одним из самых распространенных осложнений синусита. Лицевые пазухи расположены близко от среднего уха. При отите возникает стреляющая боль в ухе, ощущение заложенности уха, боли в голове, гнойные выделения из ушного прохода, повышенная температура тела.
- Сепсис. Если гнойное воспаление лицевой пазухи длится достаточно долго, присоединяется бактериальная инфекция и одновременно снижается иммунитет, инфекция распространяется по кровеносному руслу к другим тканям. Заражение крови приводит к потере сознания, обезвоживанию, резкому повышению температуры тела и понижению артериального давления.
- Бронхит. Инфекция через дыхательные пути и кровеносное русло может попадать в бронхи, вызывая их воспаление и активную выработку мокроты. При бронхите наблюдается сухой кашель, переходящий со временем во влажный, одышка, иногда повышенная температура тела, слабость.
Также важно вовремя лечить ОРВИ и риниты, чтобы воспаление не распространялось, выявлять аллергены и проводить симптоматическое лечение аллергии. При появлении симптомов синусита нужно немедленно обращаться к врачу, так как заболевание быстро переходит в хроническую форму
Что означает определение пневматизация
С учетом индивидуальных особенностей, форм и параметров пазух допустимое содержание воздушных масс определяется индивидуально для каждого случая. Одним из критериев оценки наполненности синусов является возраст пациента.
Для справки! У двухгодовалого ребенка обнаружить можно только гайморовы пазухи, остальные три типа формируются к 12 годам.
Идентифицировать степень пневматизации, точную локализацию воспаления возможно рентгенологическим методом исследования.
Показаниями к обследованию являются жалобы пациента на неприятные ощущения в области носовых пазух, обильные слизистые выделения, спазмы в районе брюшной полости, рвотные позывы. При бактериальном инфицировании к симптомам добавляется повышенная температура тела, образование гнойного экссудата.
Поводом для беспокойства является распознавание следующих уровней отклонений:
- сниженной пневматизации. Воспалительный процесс развивается вследствие истончения нижней перегородки гайморовых пазух под воздействием вирусно-бактериальной микрофлоры или мощных антигенов. Уменьшения свободного пространство происходит на фоне инфекционных заболеваний зубов, анатомических изменений пазух,развития новообразований;
- повышенной пневматизации. Увеличение показателей наполненности пазух воздухом сигнализирует о нарушение работы эндокринной системы. К факторам развития патологических изменений относится чрезмерное увеличение конечностей и туловища (гигантизм), видоизменения костей лицевой части черепа (акромегалия).
Воспаления в воздухоносных полостях без терапевтических мероприятий распространяются на здоровые придаточные органы слуха и зрения, как результат, развитие отита, менингита, абсцесса глазницы, бронхита.
Для справки! Терапия повышенной или сниженной пневматизации сводится к консервативным методам лечения. Если состояние пациента не нормализовалось, доктор вынужден прибегнуть к оперативному вмешательству.
Что это пневматизация пазух носа сохранена? Это признак, по которому можно правильно определить патологический процесс. Данный фактор должен учитываться в совокупности с анамнезом пациента, общей клинической картиной.
На основании результатов риноскопии и обследования доктор составляет терапевтическую схему. Увеличение или снижение показателя концентрации воздуха в синусах является результатом или признаками патологического процесса.
Пневматизация носовых пазух
Придаточные пазухи носа – воздухоносные полости, располагающиеся в костных сочленениях черепа и, сообщающиеся с полостью носа. Различают 4 группы придаточных пазух носа: верхнечелюстная или гайморова, лобная, решетчатый лабиринт, клиновидная или основная. Помимо этого, лобная и клиновидная пазухи разделяются ещё на две части.
Пазухи носа начинают формироваться ещё при внутриутробном развитии и полностью формируются только после полового созревания. Внутренняя сторона пазух выстилается мерцательным эпителием с бокаловидными клетками, которые синтезирую слизь. С помощью этого происходит прогревание и увлажнение вдыхаемого воздуха. Помимо этого, увеличивается голосовой резонанс.
Для решения проблем с ЛОР-заболеваниями, в медицинской практике можно услышит такой термин, как пневматизация. Что это такое? Это медицинский термин, который определяет наличие в костях воздушных полостей. Пневматизация пазух носа – это процесс заполненности воздухом носовых полостей по всему их объёму.
Только в таком случае происходят нормальные условия для функционирования синусов. При неправильном наполнении воздухом придаточных синусов носа возникают различного рода заболевания. Поэтому она является одним из критериев диагностики при патологиях носа.
Также нужно учитывать, что циркуляция воздуха в каждой пазухе разная, в каждой происходить выработка слизи. При нарушении процесса заполнения воздухом в околоносовых полостях начинается воспалительный процесс, за счет которого происходит нарушение дыхательной функции, снижение обоняния и дискомфортные ощущения.
Причины нарушенной пневматизации
У всех людей форма и размер придаточных носовых придатков индивидуальна, поэтому у каждого отдельного человека содержится разный объём воздуха в синусах. Однако при обследовании больного общий объём воздуха в придатках не измеряется, уровень пневматизации той или иной пазухи определяется по другим критериям.
Сюда входит инструментальное исследование, оценивание состояния слизистой оболочки и каналов для дренажа.
Врачи обращают внимание на посторонние наросты в синусах, а также нарушения структуры костной ткани.

При оценивании заполненности околоносовых синус воздухом обязательно учитывается возраст пациента. Так, у детей околоносовые пазухи имеют особое строение. К двухлетнему возрасту у ребёнка наблюдаются лишь гайморовы пазухи и только по мере взросления развиваются другие три пары околоносовых придатков. Лишь к 12 годам все придаточные пазухи функционируют в полной мере.
Если лобные пазухи у ребёнка 8 лет пневматизированы в недостаточном объёме, то это можно считать физиологическим состоянием, но только в том случае, если отсутствует какая-либо симптоматика воспалительного заболевания. В основном если пневматизация околоносовых пазух носа сохранена, то это свидетельствует об отсутствии патологического процесса в придатках.
При проникновении бактерий и вирусов в придаточные пазухи носа, очень воспаляется слизистая оболочка, что выстилает синусы. Кровеносные капилляры расширяются и становятся переполненные кровью. Это в итоге приводит к сильному отёку. Слизистая оболочка заметно утолщается в размерах и уже занимает больше пространства пазухи, чем занимала в физиологическом состоянии. В подобном случае физиологическая пневматизация сохраняется на протяжении пары суток, после чего она начинает снижаться.
Пневматизация гайморовых и других пазух всегда снижается, если в них накапливается много слизи или гноя. В этом случае заполненность воздухом уменьшается, так как большую часть придатка заполняет экссудат. При этом чем тяжелее болезнь, тем больше гнойного содержимого или слизи образуется в придаточной пазухе. Чем более выражен отёк дренажных протоков, тем хуже отходит скопившаяся слизь и гной.
Это основные механизмы нарушения пневматизации околоносовых пазух. Наиболее часто причиной подобных нарушений выступают инфекционные патологии.
Похожие процессы происходят и при болезнях аллергического характера. Под действием аллергена слизистая оболочка, что выстилает синусы, воспаляется и это в итоге приводит к нарушению оттока жидкости из полостей. При аллергических патологиях в околоносовых пазухах образуется только слизистый экссудат, гной может быть только при присоединении бактериальной или вирусной инфекции.
Определить уровень пневматизации и выявить наличие патологических процессов можно только по рентгеновскому снимку.
Читайте также:


