Контрактура жевательных мышц после анестезии лечение
Нижнечелюстные контрактуры характеризуются сведением челюстей вследствие патологических изменений мягких тканей в области лица. В большинстве случаев подобная патология – приобретенная болезнь.
Контрактура нижней челюсти: классификация и причины
Данная патология возникает вследствие травматических и воспалительных изменений суставов подкожной клетчатки, самой кожи, нервных волокон, жевательных мышц, околоушно-височной фиксации. В зависимости от тяжести течения и проявлений болезни различают несколько видов контрактур нижней челюсти. К ним относятся временные (нестойкие) и стойкие патологические процессы, а также врожденные и приобретенные в течение жизни пациента.

Нестойкие
Контрактуры временного характера выражаются в слабости жевательных мышц. Чаще всего проявляются в виде осложнений вследствие длительной фиксации челюсти (например, после ношения шин) либо как последствие воспалительного процесса в тканях челюсти.
Стойкие
Стойкие патологии обусловлены деформированием нижней части лица вследствие рубцевания мягких тканей или воспалительных процессов. Например, после получения огнестрельного ранения в область лица, травмирования костей черепа, переломов, ожогов, а также перенесенных воспалений околочелюстных тканей.
Появление рубцовой контрактуры нижней челюсти нередко связано с такими заболеваниями, как язвенный стоматит, сифилис, язвенно-некротический гингивит.
Вследствие изменения мягких тканей развивается ограничение подвижности нижней части лица, что приводит к значительному ухудшению качества жизни пациента вплоть до серьезной деформации лицевого скелета, особенно если рубцы формируются сразу в нескольких околочелюстных областях.
Контрактура нижней челюсти после анестезии может возникнуть вследствие нарушения техники проведения процедуры. В этом случае болезнь относится к ряду воспалительных.
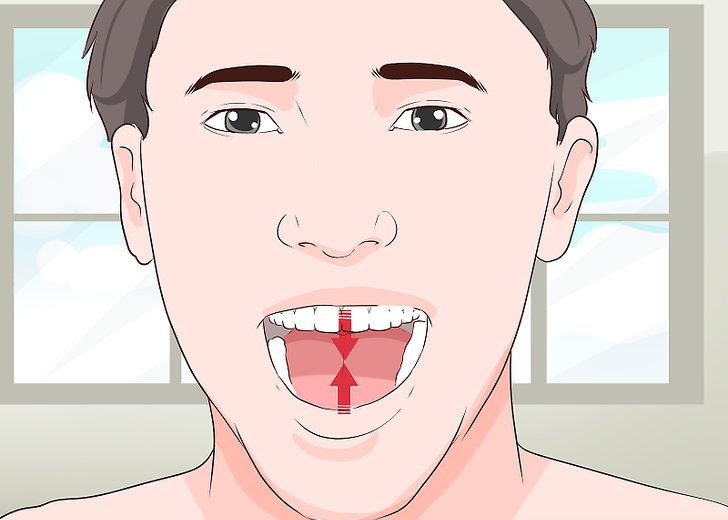
Существует три степени контрактуры нижней челюсти:
- Первая – открывание рта пациента слабо ограничено. Расстояние между поверхностями центральных зубов верхней и нижней челюсти - 3-4 см.
- Вторая – ограничение открывания рта в пределах 1-1,5 см.
- Третья - рот открывается не более чем на 1 см.
Врожденные и приобретенные патологии
Врожденные изменения тканей челюсти и костей скелета встречаются достаточно редко. Гораздо большего внимания заслуживают приобретенные патологии постоянного и временного характера, возникающие вследствие ослабления лицевых жевательных мышц. У отдельных пациентов развитие контрактуры нижней челюсти обусловлено спастикой (напряжением) мышц на фоне истерических состояний. В таких случаях у человека возникает временный паралич лица, сопряженный с напряжением мышц в области нижней части лица.
Характерные симптомы
В результате возникновения контрактуры нижней челюсти у пациента могут наблюдаться некоторые из следующих симптомов:
- нарушение речи;
- трудности в пережевывании пищи;
- увеличение межзубных промежутков, особенно в переднем ряду (зубы располагаются веерообразным образом);
- деформация костей челюсти;
- недоразвитость нижней челюсти пациента в сравнении с верхней;
- заметное смещение нижней челюсти при открывании рта.

Как лечатся контрактуры?
Для устранения нижнечелюстных патологий используют метод хирургического вмешательства, направленный на восстановление эластичности тканей лица, а также двигательных функций деформированных мышц.
Операция выполняется под общим обезболиванием путем иссечения рубцовой ткани либо продольного разреза рубца с последующим замещением его здоровой тканью, взятой из прилежащих к рубцу областей или иных участков тела пациента.
Рубцы незначительного размера удачно устраняются при помощи метода Лимберга (применение треугольных лоскутов).
Для лечения контрактуры нижней челюсти, вызванной формированием плоских рубцов, производится полное иссечение рубцовой ткани. Образовавшиеся в результате иссечения раны закрываются тонкими лоскутами кожи, взятыми с поверхности тела пациента.

В случаях когда устранение рубца приводит к масштабным потерям мягких тканей, приводящим к обнажению жевательных мышц лица пациента, для компенсации утраченных участков применяется метод Филатова. Это пластический метод, заключающийся в пересадке свернутого трубкой лоскута кожи пациента, иссеченного вместе с подкожной клетчаткой (Филатовский стебель). Такой способ часто применяется при деформациях, вызванных глубокими рубцовыми образованиями в тканях кожи, подкожной клетчатки, мышц и слизистых оболочек ротовой полости.
В случаях хирургического устранения деформации нижней челюсти, вызванной образованием рубцов в области жевательных мышц, производится отсечение их от нижней челюсти. При наличии множественных рубцов, сформировавшихся в прилежащих тканях, в ряде случаев невозможно достигнуть результата самостоятельного открывания рта пациента. В подобных ситуациях хирургом вводится специальный винтовой расширитель. Отсеченная в момент операции мышца прирастает к ветви нижней челюсти в новом месте. Успех восстановления утраченных функций мышц в дальнейшем зависит от правильно подобранных методов реабилитации и качества выполнения назначенных реабилитологом лечебных упражнений.
Воспалительная контрактура нижней челюсти лечится путем устранения источника инфекционного процесса. В послеоперационный период проводятся обязательные мероприятия реабилитационного характера, включающие механо- и физиотерапию, а также лечебную гимнастику.
Значение гимнастики
В плане восстановления утраченных функций челюсти первостепенное место отводится лечебной физкультуре не только в ранний послеоперационный период, но и при лечении контрактур, вызванных травмами и заболеваниями. Конечный результат проведенной хирургом операции во многом зависит именно от качества реабилитационных мероприятий, правильно подобранных лечебных упражнений для разработки мышц челюсти.
Выполнять упражнения можно самостоятельно перед зеркалом либо в группе пациентов, страдающих подобными нарушениями, под руководством и наблюдением инструктора.
Комплекс упражнений для восстановления
Занятие гимнастикой, как правило, состоит из нескольких последовательно выполняемых частей:
- Вводная или подготовительная часть, состоящая из общегигиенических упражнений, выполняемых в течение порядка десяти минут.
- Специальная часть занятия включает упражнения, подобранные индивидуально для каждого пациента в соответствии с клинической картиной заболевания. Специальный комплекс упражнений в зависимости от характера течения послеоперационного периода вводится уже на восьмой день после хирургического вмешательства, в тяжелых случаях – на двенадцатый день после операции и в более поздние сроки.
- Завершающий этап, как и вводная часть, состоит из общих упражнений.
Специальный набор упражнений может состоять из таких движений, как:
- Движения нижней челюстью и головой в разных направлениях.
- Мимические движения, выполняемые для восстановления функций лицевых мышц, например упражнения для щек и губ (надувание щек, вытягивание губ в форме улыбки или трубочкой, выполнение оскала и другие движения).
Для закрепления полученного результата рекомендуется не прекращать занятия после выписки и прохождения послеоперационных реабилитационных мероприятий. Повторять упражнения в домашних условиях необходимо постоянно.

Меры профилактики
Как правило, прогноз результата операций по устранению причин контрактуры благоприятный. Однако для предупреждения рецидивов врачи рекомендуют продолжать реабилитацию после выписки из стационара, в частности проходить лечение на специальных аппаратах в течение полугода после выписки из больницы (механотерапия), выполнять назначенные врачом лечебные упражнения, пройти повторный курс физиотерапии.
При соблюдении всех показаний вероятность рецидивов значительно снижается, а конечный результат операции улучшается более чем в 50 % случаев.
Обычно патологический процесс не возобновляется, за исключением случаев неполного удаления рубцовой ткани.

Чаще всего возобновлению контрактуры нижней челюсти подвержены юные пациенты, прооперированные под местным обезболиванием, не позволяющим в полной мере устранить причину контрактуры. В ряде случаев рецидивам подвержены дети, уклоняющиеся от соблюдения назначенных реабилитационных мероприятий. В лечении подобных патологий у детей важно качественно выполнить операцию с первого раза, после чего сразу рекомендовать пациенту прием грубой пищи (твердые фрукты, сырые овощи, сухари, орехи или леденцовые конфеты), способствующей разработке мышц челюсти.
При проведении анестезии возможно возникновение различных осложнений, что почти всегда требует экстренных терапевтических мероприятий.
Синкопе является осложнением, которое наблюдается как при анестезии, так и при оперативном вмешательстве. Он связан с анемией мозга, которая возникает рефлекторно, чаще всего в результате эмоциональных нарушений: переутомления, страха перед операцией, отрицательных эмоций, связанных с болевыми и тактильными ощущениями, от вида инструментов, крови и т. п.
Больной ощущает слабость, лицо бледнеет и покрывается потом, в глазах темнеет. В дальнейшем наступает потеря сознания, и больной падает. Дыхание становится поверхностным, пульс слабым, ускоренным, едва прощупывается; АД снижается, зрачки расширяются. Через 1—2 мин больной приходит в сознание. Для улучшения мозгового кровотока больному нужно придать горизонтальное положение, расстегнуть воротник, дать понюхать нашатырь, открыть окна. Если состояние не улучшается, применяют быстродействующие кардиотонические средства (коразол или кофеин по 1 ампуле подкожно). Можно провести искусственное дыхание.
Профилактика синкопе заключается в проведении предварительной психической и медикаментозной подготовки, тщательном обезболивании и исключении отрицательных эмоций.
Коллапс представляет собой более тяжелую форму расстройства жизненных функций вследствие временной острой сердечной недостаточности и снижения тонуса стенок кровеносных сосудов.
Характерны внезапно наступающие бледность и цианоз, холодный пот, похолодание конечностей. Снижаются температура, АД, пульс становится нитевидным; мускулатура расслабляется. Больные обычно в сознании, но расслаблены и апатичны. Коллапс может привести к летальному исходу, если своевременно не стимулировать сердечную деятельность.
Больному следует придать горизонтальное положение, ввести быстродействующие кардиотонические препараты (коразол, кофеин) и средства, повышающие АД (эффортил или вазотон по 1 ампуле подкожно или внутривенно в изотоническом растворе хлорида натрия или в 40% глюкозы). Оперативное вмешательство следует прекратить, если оно не является неотложным.
Профилактика коллапса состоит в предварительной психической и медикаментозной подготовке больного, щадящем оперативном вмешательстве и инфузии плазмозамещяющих растворов или крови при большой кровопотере.
Токсические проявления возможны при введении анестезирующего средства в дозе, превышающей допустимую, или когда оно попадает в кровеносный сосуд.
При незначительной интоксикации наблюдают расслабленность, спутанность сознания, психомоторное возбуждение, легкую головную боль и головокружение. Повышается АД, учащается пульс. При средней степени интоксикации эти явления выражены сильнее. Иногда больные теряют сознание. Могут возникнуть цианоз и дыхательная недостаточность. При тяжелой интоксикации больной теряет сознание; снижается АД, замедляется пульс, дыхание становится затрудненным. Может остановиться дыхание и снизиться сердечная деятельность. При незначительной интоксикации обычно достаточно придать больному горизонтальное положение. При значительном возбуждении внутривенно вводят 50—100 мг тиопентала, можно дать кислород. При тяжелой интоксикации производят искусственное дыхание, инфузию изотонического раствора хлорида натрия или 5% раствора глюкозы с гипертензивными средствами: вазотоном или норадреналином.
Профилактика токсических осложнений состоит в строгом соблюдении техники обезболивания и использования анестетиков в допустимых количествах и концентрациях.
Аллергические реакции возникают в виде болей в суставах, отеках век, языка, слизистых оболочек гортани и глотки у лиц с аллергией на местноанестезирующие средства.
При возникновении аллергической реакции внутривенно вводят 1—2 ампулы аллергозана, 1 ампулу сополкорта и 1 ампулу адреналина или эфедрина подкожно.
Профилактика аллергических реакций заключается в сборе соответствующих анамнестических сведений, проведении проб на аллергию, исключении анестетиков, к которым у больных имеется аллергия.
Идиосинкразия развивается при применении даже незначительной дозы анестетика, к которому у больного имеется непереносимость.
Проявляется в виде быстро наступающих нарушений дыхания и кровообращения, что в дальнейшем может привести к остановке сердечной деятельности.
При явлениях идиосинкразии проводят искусственное дыхание, непрямой массаж сердца, внутривенно вводят адреналин, сополкорт и аллергозан.
Повреждения кровеносных сосудов инъекционной иглой приводят к возникновению гематомы или зоны ишемии. Гематомы возникают при повреждении крупных кровеносных сосудов. Чаще всего они наблюдаются при разрыве крыловидного (венозного) сплетения, во время туберальной анестезии, при инфраорбитальной анестезии и т. д. При образовании гематомы быстро возникает припухлость. Позднее слизистые оболочки или кожа становятся синюшными, затем желто-зелеными, а через 8—10 дней гематома рассасывается. При инфицировании может развиться острый воспалительный процесс.
В первые 48 ч после возникновения гематомы необходимы холодовые аппликации, а позднее — физиотерапия (ультразвук, компрессы). При возникновении большой гематомы показаны ее опорожнение и превентивное назначение антибиотиков.
Ишемические зоны представляют собой строго ограниченные участки анемизированной кожи. Они возникают вследствие спазма кровеносных сосудов в результате соприкосновения с иглой или сосудосуживающего действия адреналина. Ишемия носит преходящий характер и не требует лечебных мероприятий.
Повреждения окончаний тройничного или лицевого нервов встречаются сравнительно часто. Осложнения связаны с ранением или блокадой нерва.
Повреждение окончаний лицевого нерва наблюдается при экстраоральной анестезии подглазничного нерва, при анестезии по Берше, при анестезии кожи лица и иногда при мандибулярной анестезии, когда игла вводится глубоко, и раствор инъецируется около шилососцевидного отверстия.
Обычно через несколько минут после анестезии возникают явления пареза мимической мускулатуры: сглаженность носогубной складки, опущение угла рта с соответствующей стороны; пациент не может нахмурить лоб, зажмурить глаза, засвистеть. Иногда парез возникает только в отдельных мышцах. Эти явления обычно исчезают через 1—2 ч без лечения.
При инфраорбитальной анестезии может возникнуть быстропреходящая диплопия.
Окончания тройничного нерва повреждаются главным образом при инфраорбитальной, ментальной и мандибулярной анестезии. Повреждения могут быть причинены острым концом иглы или эндоневральным введением анестетика. В таких случаях возможно возникновение парестезии, характеризующихся снижением чувствительности (гипестезия) в соответствующей зоне, или развитие неврита. Эти явления могут длиться дни, недели и даже месяцы.
Для лечения парестезий применяют витамины группы В и физиотерапевтические процедуры.
Воздушная эмфизема связана с проникновением воздуха в рыхлую подкожную или подслизистую ткани вследствие возникновения в них (по еще неполностью выясненным причинам) отрицательного давления. Воздух может проникать через отверстие, образованное при проведении анестезии, через экстракционную рану, при разрыве мягких тканей.
Эмфизема не является тяжелым осложнением, но ее возникновение обычно заставляет волноваться как больного, так и врача.
При развитии эмфиземы оперативное вмешательство следует прекратить. Припухлость прижимается рукой, воздух вытесняется, а на отверстие накладывается давящий тампон, который предотвращает всасывание воздуха. Обычно эмфизема исчезает через 2—3 дня без специального лечения.
Перелом инъекционной иглы происходит редко, чаще всего при проведении интраоральной мандибулярной анестезии. Обычно игла ломается в месте сочленения с наконечником. Причинами перелома могут быть наличие ржавчины в месте припоя, резкое движение больного или неосторожное проведение процедуры.
Если край сломанной иглы виден, то его захватывают пинцетом и извлекают иглу. В противном случае не следует делать попыток оперативного удаления фрагмента иголки, т. к. это очень сложное вмешательство. Игла может оставаться в тканях и не вызывать никаких нарушений. При болях или нарушении движений нижней челюсти, а также при развитии воспалительного процесса игла должна быть извлечена в специализированном учреждении. Больному следует сообщить об инциденте, но успокоить его, сказав, что чужеродные тела могут оставаться в организме и что они редко вызывают осложнения.
Проглатывание инъекционной иглы возможно при выполнении мандибулярной или небной анестезии, когда игла плохо фиксирована на шприце, а больной делает резкое движение.
При проглатывании иглы нужно провести рентгенографию с целью определения ее местонахождения. Больному объясняют, что обычно чужеродное тело выводится из организма спонтанно. Назначают каши и вареный картофель, которые обволакивают иглы и предохраняют желудочно-кишечный тракт от повреждения.
Обычно через 2—4 дня игла выводится из организма. При появлении осложнений производится оперативное удаление иглы.
Аспирация инъекционной иглы — опасное осложнение при проведении местной анестезии, т. е. оно может привести к асфиксии больного. Причинами этого осложнения являются плохая фиксация иглы и резкие движения больного.
При аспирации иглы необходимы срочные консультации с оториноларингологом или анестезиологом и извлечение иглы. При спазме верхних дыхательных путей проводят трахеостомию.
Боли и отеки очень часто возникают после инъекции по разным причинам: введение неизотонических, неизоионических и неизотермических растворов, быстрое и под высоким давлением введение анестетика, повреждение периоста неисправной иглой, субпериостальное введение, разрыв тканей, несоблюдение асептики и т. д.
Иногда боли могут сохраняться длительное время. Купировать их можно с помощью обезболивающих средств, полоскания с ромашкой, физиотерапевтических процедур.
Постинъекционные некрозы — сравнительно редкое осложнение, которое преимущественно наблюдается в области твердого неба. Чаще всего некроз возникает при ошибочном введении формалина, спирта, иногда и обезболивающего раствора. В этих случаях развитие некроза связано с быстрым и под высоким давлением введением раствора под периост, тромбозированием сосудов и нарушением трофики, анемизацией тканей под влиянием адреналина, инфицированием и т. д.
При ошибочном введении некоторых растворов сразу же возникает сильная боль. Впоследствии слизистая оболочка воспаляется и некротизируется, а кость оголяется. Иногда некрозу подвергается и часть твердого неба, что может привести к появлению сообщения с полостью носа.
При некрозе тканей эффективны, полоскания перекисью водорода. Для стимулирования эпителизации И. Г. Лукомский рекомендует обработку 0,2% раствором перманганата калия.
При возникновении очень сильной боли во время проведения анестезии следует извлечь иглу во избежание ее проникновения под периост. Если после этого боль не исчезает, анестезию следует прекратить, а раствор для инъекции проверить. При ошибочном введении раствора необходимо рассечь ткани и промыть рану изотоническим раствором хлорида натрия.
Временная слепота обычно наступает при интраоральной мандибулярной анестезии. Почти сразу же после инъекции больной сообщает, что не видит. Это состояние может длиться около 0,5—1 ч, после чего зрение восстанавливается самостоятельно.
Постинъекционные абсцессы и флегмоны. Местная анестезия является одной из частых причин развития гнойных воспалительных процессов в челюстно-лицевой области. Инфицирование может возникнуть вследствие применения нестерильных инструментов (после прикосновения ими к необработанной поверхности губ, зубов и т. д.), растворов.
Клиника зависит от локализации инфильтрата. Чем глубже расположен очаг инфекции, тем тяжелее протекает осложнение, например при флегмонах крылонижнечелюстного пространства и подвисочной ямки.
При возникновении гнойных воспалительных процессов проводится соответствующее лечение.
Контрактуры нижней челюсти. Рефлекторные контрактуры, которые возникают после анестезии, связаны со спазмом мышц, поднимающих нижнюю челюсть, чаще всего крыловидных мышц, реже — остальных. Причинами контрактуры являются прободение или разрыв мышечных волокон, что вызывает импульсацию болевых импульсов к центральной нервной системе или развитие воспалительного инфильтрата в мышце или около нее.
Контрактуры проявляются в виде ограничений открывания рта и болей при движении нижней челюсти. Когда возникновение контрактуры связано с воспалительным процессом, могут отмечаться и другие признаки: припухлость, лимфаденит, повышение температуры.
Контрактуры обычно наблюдаются в течение 3—4 дней, а иногда недель и месяцев.
Для лечения применяют анальгетики, миорелаксанты (мидокалм, беллазон), физиотерапевтические процедуры. При упорных рефлекторных контрактурах хорошие результаты дает тканевая терапия по методу Н. И. Краузе.
Контрактура нижней челюсти ― это ограничение мобильности височно-нижнечелюстного сустава из-за патологических процессов в функционально связанных с ним мягких тканях или кости. Пациент жалуется на затруднение открывания рта, которое может быть стойким или нестойким. Диагноз устанавливается в ходе осмотра, пальпации, рентгенологического исследования. Лечение осуществляется с помощью хирургических вмешательств, миогимнастических упражнений, физиотерапевтических процедур (обычно – теплового характера). Используется механотерапия с помощью специальных аппаратов, лекарственные средства.
МКБ-10
- Причины
- Патогенез
- Классификация
- Симптомы
- Осложнения
- Диагностика
- Лечение контрактуры нижней челюсти
- Прогноз и профилактика
- Цены на лечение
Общие сведения

Причины
Височно-нижнечелюстной сустав – сочленение верхнечелюстной и височной костей, обеспечивающее подвижность нижней челюсти. Под влиянием различных факторов в тканях околочелюстной области, связанных с суставом, происходят функциональные или морфологические изменения, приводящие к формированию контрактуры. Выделяют следующие причины развития патологии:
- Травмы. Наиболее часто контрактуры возникают после огнестрельных ранений. Наличие инородных тел (пуль, осколков) в костной и мягких тканях поддерживает ограничение открывания рта. К этой группе причин также относят переломы нижнечелюстной кости и скуловой дуги, ожоги, хирургические операции.
- Воспалительные процессы. Патология может развиться из-за язвенно-некротического стоматита и других заболеваний околочелюстной области воспалительного характера. Часто нижнечелюстная контрактура становится осложнением флегмоны (разлитого гнойного воспаления) челюстно-лицевой зоны.
- Ятрогенные факторы. Болезнь может провоцироваться некорректно проведенными малыми вмешательствами. Проблема возникает в результате неправильного проведения мандибулярной и торусальной анестезии на приеме стоматолога или вследствие ошибочного введения других веществ вместо анестетика.
- Патологии нервной системы. Контрактура может быть обусловлена нейроинфекциями. Болезнь также могут потенцировать некоторые психические расстройства и иные процессы, лежащие в основе нарушений деятельности того или иного звена нервной системы.
- Прочие факторы. Различают ишемическую контрактуру нижней челюсти, возникающую при недостаточном кровоснабжении. Иногда причина заболевания заключается в слишком долгой иммобилизации сустава на фоне продолжительного применения шинирующей конструкции.
Патогенез
Характер течения нижнечелюстной контрактуры бывает стойким (длительным) и нестойким (временным). К нестойким состояниям приводит долгое ношение шин с межчелюстной резиновой тягой, воспалительные процессы зубочелюстной системы, травмы (на начальном этапе). Воспалительная контрактура обусловлена рефлекторной и непосредственной ирритацией аппаратов, связанных с иннервацией жевательной мускулатуры (болевым раздражением). Воспаление наряду с травмами и операциями способно индуцировать образование рубцов, вследствие чего контрактура приобретает стойкий характер.
Рубцевание иногда становится исходом некроза при случайном инъекционном введении в ротовую полость раздражающих соединений (нашатырного спирта, перекиси водорода). Из-за нарушения техники проводниковой анестезии повреждаются нервы или мышцы, в крыловидно-челюстном пространстве образуются гематомы, между мышцей и надкостницей возникают спайки с дальнейшим ограничением движений челюсти. При наличии функционального или органического поражения нервной системы патология развивается из-за долгого тонического напряжения некоторых мышц.
Классификация
Некоторые авторы различают постинъекционные, воспалительные и рубцовые контрактуры нижней челюсти, а также выделяют контрактуру нервного генеза. Другие специалисты классифицируют патологию по степени открывания рта: легкая (2-3 см), средней тяжести (до 2 см), тяжелая (до 1 см). В стоматологии и челюстно-лицевой хирургии принято разделять контрактуры следующим образом:
- Структурные (пассивные). Обусловлены препятствиями механического характера, возникшими в суставе (артрогенными) или окружающих его мягких тканях (мышечными, кожными, соединительнотканными). Некоторые исследователи выделяют мукозогенную контрактуру. Как отдельные формы различают контрактуры ишемического (вследствие нарушения кровоснабжения) и иммобилизационного (из-за длительного искусственного обездвиживания сустава) генеза.
- Неврогенные (активные). В этом случае механические причины ограничения мобильности нижней челюсти в суставе и близлежащих тканях отсутствуют, патология имеет нейрогенный характер. С учетом того, в каком звене нервной системы возникло нарушение, возможны психогенные, центральные и периферические контрактуры.
Симптомы
Больной предъявляет жалобы на затруднение, а в некоторых случаях – невозможность открывания рта. Если в основе патологии лежит острое воспалительное поражение жевательной мускулатуры (миозит), пациент испытывает болевые ощущения при попытке опускания нижней челюсти. При стойком рубцовом и костном сращении острая боль отсутствует. При длительно существующем заболевании, особенно – развившемся в детском или юношеском возрасте возможны невротические расстройства, обусловленные заметной асимметрией лица, деформацией нижней челюсти.
Осложнения
При несвоевременный диагностике и лечении патология может провоцировать морфологические и функциональные нарушения зубочелюстнолицевой системы: недоразвитие нижнечелюстной кости, смещение нижней челюсти, подбородка в сторону, патологию прикуса. Артрогенная контрактура часто завершается анкилозом – фиброзным или костным сращением суставных поверхностей. Нестойкая контрактура при отсутствии лечения может трансформироваться в стойкую форму. У чувствительных пациентов возникают психологические проблемы из-за неэстетичного внешнего вида.
Диагностика
Контрактуру нижней челюсти можно заподозрить на первом приеме в ходе опроса и осмотра пациента. При физикальном исследовании врач определяет степень затрудненного открывания рта, оценивает симметричность лица, выявляет деформации. Дифференциальная диагностика проводится с воспалительными и онкологическими заболеваниями, суставной патологией. Кроме беседы и осмотра используются следующие методики:
- Пальпация. При ощупывании пораженной зоны обнаруживаются рубцовые изменения в ротовой полости, области венечного отростка, зоне скуловой кости. Оценивается наличие болезненности, инфильтратов.
- Лучевые методики. Предусматривают проведение ортопантомографии, компьютерной томографии височно-нижнечелюстного сочленения. Эти методы позволяют выявить зубочелюстно-лицевые деформации, проанализировать состояние элементов сустава и положение головки в суставной ямке, играют большую роль в дифференциальной диагностике.
Лечение контрактуры нижней челюсти
Объем и характер лечебных мероприятий устанавливается в зависимости от давности существования и формы патологии. Иногда для успешной терапии необходимо привлечение специалистов различного профиля. Выделяют консервативные, хирургические и комплексные программы лечения нижнечелюстной контрактуры.
- Консервативная терапия. Включает лечебную гимнастику, физиотерапию (гелий-неоновый лазер, вакуумтерапия и пр.), глюкокортикостероиды, ферменты и другие лекарственные препараты. Сюда же можно отнести стандартные и индивидуальные аппараты. Перечисленные методы эффективны при свежих рубцовых изменениях, давность которых не превышает 12 месяцев и контрактурах воспалительного генеза после устранения очага воспаления. При ограничении движений неврогенного происхождения пациента направляют к неврологу.
- Хирургическое лечение. Применяется при воспалительных контрактурах для ликвидации источника воспаления (удаление причинного зуба, вскрытие гнойного очага). При наличии спаечных процессов, грубого рубцевания производят иссечение спаек, лоскутные операции, отслаивание жевательной мышцы и ее фиксацию в новом положении и т. д.
Прогноз и профилактика
При своевременном начале лечения прогноз благоприятный. Для профилактики рецидива рубцовых контрактур после хирургических вмешательств рекомендуют ЛФК, механотерапию. Для профилактики грубых постоперационных рубцов и при тенденции к рубцовому стяжению челюстей используют физиотерапевтические процедуры, инъекции лидазы. Для предупреждения развития стойкой контрактуры назначают ранние движения нижней челюсти. Предотвращение постинъекционной формы заболевания сводится к аккуратному проведению проводникового обезболивания ротовой полости, применению модифицированных методик.
Читайте также:


