Косорукость передается по наследству
Я тут была у генетика. Она меня распросила, было ли у кого в роду такое - у нас вроде не было. Посмотрела ребенка и спросила "А где врожденная косолапость?". Короче не поверила и даже фото просила показать, как все это выглядело при рождении.
В итоге, сказала, что вероятность того, что это генетика минимальная и что также маленькая вероятность, что эта беременность закончится косолапиком. Дала направление на УЗИ плода и усе. Никаких исследований проводить не стала. Анализ на паталогии у меня уже был сделан в женской консультации.
Так вот и вопрос. А надо это исследование вообще? Ну, скажут мне, что это генетика. И что? Мне детей не рожать или кто-то сможет помочь зачать некосолапика?
Ответ на сообщение ЭлКа от 28 июн 2010, 18:56
При ЭКО возможно ПДГ(предимплантационная диагностика). Но ее не делают без ОСОБЫХ показаний, так как это во первыхснижает шансы на успешную попытку ЭКО, а во вторых ослабляет эмбрион.
Да и узнаете вы лишь кариотип, то есть пол будущего ребенка и есть ли хромосомные отклонения.
Косолапость насколько я знаю к хромосомным оклонения не относится. Да и не думаю что ее можно увидетькогда всего 4-8 клеток.
Меня отправляли тоже к генетику после того как на УЗИ обнаружили что будет косолапик. Но я к нему не пошла а пошла сразу к ортопедам и стала искать информациюв интернете как это дело лечить. Ну а что этот генетик мне может сказать? Что не знает от чего это получилось. Прерывать беременнность не знаю как другие я не стала естессно, родила замечательного мальчугана, ну и что что косолапик(кстати уже можно сказать бывший), зато самый любимый
Я немного о других исследованиях, не на уровне поликлиники до родов. Я о исследованиях наподобие которых проводят на западе, собирают человек -цать и сравнивают их данные.
Насколько знаю такие исследование делали в США доктором Доббс совместно с другими врачами.
По поводу генетики на уровне поликлинике так это во многих случаях просто формальность. Например: Наш случай, у супруги была первая беременность. Получилось так что была замершая беременность, то ли от усталости, то ли от чего еще неизвестно. После этого как пришли в норму, направили нас к генетику.
Пришли, поговорили, у супруги взяли анализы. А меня расспросили, после того как я сказал что у меня на ступне ног недоразвитие пальцев есть. И это же было и у деда по материнской линии, мне сказали что это не важно.
Потом позвонили сказали что у жены анализы в норме. Вот и всё исследование.
Хотя в таких случаях должны брать анализы у обоих, тем более что у женщины все в норме. Видимо просто с экономили.
А потом примерно через год родился сын с косолапостью.
По поводу генетики перед родами:
Пренатальная диагностика врожденной косолапости
В большинстве случаев косолапость является изолированной проблемой, но также является аномалией, которая присутствует в других, более серьезных заболеваний. Если вашему ребенку был поставлен диагноз косолапость в ходе обычного сканирования. Вам могут предложить выяснить, может ли он / она имеет другие проблемы. Характер тестов зависит от политики поставщика медицинских услуг, но может включать:
Ультразвуковой тест 3D
Инвазивные тесты с использованием ультразвука, такие как:
Амниоцентез – инвазивная процедура, заключающаяся в пункции амниотической оболочки с целью получения ОВ для последующего лабораторного исследования, амниоредукция или введения в амниотическую полость лекарственных средств.
Биопсия хориона – метод пренатальной диагностики биопсия хориона может определить врожденные дефекты плода на очень ранних сроках беременности, когда аборт может быть менее сложным, поэтому она обретает все большую популярность.
Хорион – это плодовая оболочка. Биопсия хориона может применяться экспериментально вместо амниопункции. Бывают такие случаи, когда из-за малого количества околоплодной жидкости невозможна амниопункция. К тому же биопсия хориона позволяет значительно быстрее получить результат, и в будущем она сделает возможным лечение и коррекцию многих нарушений развития плода еще в матке.
Биопсия хориона применяется для выявления только таких нарушений, как синдром Тэй-Сакса, серповидно-клеточная анемия, большинство видов муковисцидоза и синдром Дауна в тех случаях, когда эта болезнь уже проявлялась прежде в семье или известно, что родители являются носителями этой болезни. Это исследование проводится по тем же указаниям, что и в случае амниопункции, только для оценки развития легких у плода биопсия хориона не применяется.
Влагалищная биопсия хориона – проводится между 8 неделей и 12 неделей беременности, а также между 9 и 11 неделями беременностями при брюшинной биопсии. Брюшинную биопсию можно применять в исключительных случаях во втором и третьем триместре беременности.
Забор крови – образец крови берется из плода для тестирования
 |  |  |  |
Врожденной косолапостью называется стойкая приводяще-сгибательная контрактура стопы, связанная с врожденным недоразвитием и укорочением внутренней и задней групп мышц и связок. Это один из наиболее частых пороков развития опорно-двигательного аппарата. На 1200 новорожденных приходится один случай косолапости. Деформация встречается преимущественно у мальчиков и чаще бывает двусторонней.
Этиология. Вопрос о происхождении деформации до настоящего времени окончательно не разрешен. Косолапость может передаваться по наследству, доминантно, по мужской линии, однако преобладают случаи, возникшие под воздействием эндогенных и экзогенных причин, таких, как опухоли матки, внутриутробныи воспалительный процесс, токсоплазмоз.
Наиболее распространенная точка зрения усматривает причину косолапости в аномалии развития мышц и сухожилий: их укорочении, изменении направления; смещении точек прикрепления ахиллова сухожилия внутри от пяточного бугра; недоразвитии связочного и суставного аппарата голеностопного сустава.
Клиническая картина. У ребенка с рождения определяется неправильное положение стопы. Стопа имеет деформации: эквинус (equinus) — подошвенное сгибание стопы; супинация (varus) — приподнят внутренний отдел стопы
и опущен наружный; аддукция (adduclus)—приведение переднего отдела; полая стопа (excavatus) —увеличение продольного свода стопы (рис. 219).

Рис. 219. Врожденная косолапость у ребенка 3 мес.
М. О. Фриндланд различает три степени заболевания: легкую, среднюю и тяжелую. При легкой степени деформация стопы исправляется пассивно; при средней — косолапость исправляется пассивно с трудом; при тяжелой — пассивно устранить деформацию не удается.
Наряду с порочным положением стопы при врожденной косолапости с рождения наблюдается и атрофия мышц голени, особенно гипоплазирована икроножная мышца. В голеностопном суставе движения резко ограничены и возможны лишь качания стопы. Обычно наблюдается укорочение голени и стопы, которое с ростом ребенка прогрессирует, но значительного укорочения не наступает.
Рентгенологическое исследование стопы выявляет некоторое смещение головки таранной кости в подошвенную сторону.
Косолапость может сочетаться с другими пороками — амниотическими перетяжками, синдактилией.
Дифференцировать врожденную косолапость приходится с атипичными формами — артрогрипотической, амниотической и паралитической косолапостью.
Артрогрипоз — тяжелое врожденное заболевание, при котором недоразвиты суставы, сухожильно-связочный и мышечный аппарат. Болезнь проявляется с рождения тяжелыми контрактурами. Характерна триада: косорукость, косолапость и вывих бедра. Конечности при артрогрипозе имеют характерный вид; контуры суставов сглажены. Конечности напоминают ласты тюленя, особенно верхняя. Лечение косолапости при артрогрипозе требует особой настойчивости. Сроки лечения удлиняются.
Амниотическая косолапость развивается в результате глубоких амниотических перетяжек на нижней конечности. Амниотические перетяжки возникают в результате внутриутробного заболевания амниотических оболочек плода. После рождения амниотические борозды сдавливают сосудисто-нервные стволы и мышцы, вызывая атрофию и дегенерацию дистального отдела конечности. Поэтому больных с амниотической косолапостью необходимо выделять в особую группу, так как лечение их должно проходить в несколько этапов: вначале иссечение амниотических перетяжек, а затем коррекция косолапости.
Паралитическая косолапость развивается в результате вялого паралича нижней конечности. Причины паралича различны. У новорожденных и грудных детей вялый парез связан с пороком развития спинного мозга (миелодисплазия, спинномозговая грыжа). В подобных случаях в клинике преобладают симптомы паралича (агония, арефлексия, атрофия конечности), расстройств функции тазовых органов. В более старшем возрасте вялый паралич является результатом заболевания (полиомиелит, неврит) или травмы. Данные анамнеза с картиной вялого паралича помогут отличать паралитическую косолапость от врожденной.
Лечение. Существующие методы лечения врожденной косолапости можно разделить на консервативные и оперативные. Консервативное лечение проводится на первом году жизни. К исправлению деформаций приступают с 2-недельного возраста. В легких случаях вначале проводят курс лечебной гимнастики, во время которой стопу пассивно выводят в среднее положение. После выведения ее удерживают бинтованием фланелевым бинтом по Финку— Эттингену (рис. 220). При безуспешной терапии, а также в тяжелых случаях пользуются методом этапного гипсования. Лечение проводится амбулаторно. Гипсовые повязки накладывают от кончиков пальцев до коленного сустава, а при резком приведении переднего отдела повязку удлиняют до верхней трети бедра.

Рис. 220. Бинтование по Финку—Эттингену
Гипсовый сапожок вначале накладывают на стопу (до коленного сустава) в положении доступной коррекции. Последующее гипсование производят после тепловых процедур (парафино- или озокеритовые аппликации). При этом ткани становятся более податливыми. Последовательно на этапах лечения исправляют супинацию и аддукцию, а затем корригируют подошвенную флексию (эквинус). Гипсовые бинты накладывают на кожу, смазанную вазелином, без ватно-марлевых прокладок. При гипсовании тур бинта должен поднимать латеральный край стопы. После выведения стопы в среднее положение гипсовую иммобилизацию оставляют еще на 3—4 мес, но сапожок сменяют 1—2 раза в месяц. Ребенку разрешается нагрузка на конечность. В дальнейшем нагрузка в ортопедической обуви или ботинке осуществляется с пронатором (поднимает наружный край). На ночь в течение года надевают специально изготовленные туторы.
При безуспешном консервативном лечении, а также в случаях позднего обращения показано оперативное лечение косолапости. Операция производится с первого года жизни. В тяжелых случаях, при неэффективности гипсования, операцию выполняют с 6-месячного возраста. Наиболее распространенным методом операции является вмешательство на сухожильно-связочном аппарате стопы по Зацепину.
Вмешательство выполняется под общим наркозом на обескровленной резиновым бинтом конечности.
Операцию проводят из двух разрезов, проходящих кпереди от внутренней лодыжки и над ахилловым сухожилием. Из первого разреза Z-образно удлиняют сухожилия общего сгибателя пальцев и задней большеберцовой мышцы. Рассекают связи по передней, верхней, задней и нижней поверхностям таранной кости. Из второго разреза Z-образно удлиняют ахиллово сухожилие и сухожилие собственного сгибателя I пальца. Сухожилия и рану сшивают кетгутом. Накладывают гипсовый сапожок до коленного сустава. Гипсовая иммобилизация сроком на 4—6 мес. Через 3—4 мес после операции разрешается нагрузка на ногу в гипсовой повязке. Затем нагрузка продолжается в ортопедической обуви или ботинке с высокой шнуровкой и подбитым наружным краем.
После иммобилизации проводят курсы массажа мышц голени, разрабатывают движения в голеностопном суставе. Реабилитацию проводят на фоне физиотерапевтического лечения: ультразвук, электростимуляция мышц, тепловые процедуры.
Рано начатое лечение позволяет получить до 90% благоприятных исходов, однако на весь период роста необходимо диспансерное наблюдение за ростом стопы. Прогноз для функции благоприятен.
Исаков Ю. Ф. Детская хирургия, 1983 г.

- Причины развития косоглазия у детей
- Виды косоглазия
- Может ли быть врожденным косоглазие?
- Может ли косоглазие быть наследственным?
- Лечение косоглазия у детей
- Хирургическое лечение косоглазия
Косоглазие — неспособность глаз фокусироваться одновременно на рассматриваемом объекте. При этом один или оба глаза отклонены от центральных зрительных осей в произвольном направлении. Косоглазие (страбизм) — болезнь в основном детского возраста, она может быть наследственной или развиться в результате сопутствующих нарушений зрения.
Вообще дети рождаются с легким косоглазием, но явление это временное. Дело в том, что малыш еще не способен координировать движения органов зрения из-за слабости мышц. Глаза могут расходиться в стороны или, наоборот, быть направлены к центру. Однако к 3-4 месяцам такое физиологическое нарушение должно пройти. Если же глаза продолжают косить, то родителям нужно обязательно посетить офтальмолога для выяснения причины.
Рассмотрим остальные факторы, которые провоцируют развитие страбизма у детей, виды заболевания, а также ответим на вопрос — передается ли косоглазие по наследству? Его часто задают обеспокоенные родители, когда у ребенка возникает эта зрительная патология.
Причины развития косоглазия у детей
Поводы для развития страбизма бывают разные. Обычно это происходит в период от 2 до 6 лет:
- имеющееся нарушение зрения — дальнозоркость, миопия, астигматизм средней и высокой степеней;
- травмы глаз;
- параличи и парезы лицевых мышц;
- повреждение сетчатки, зрительного нерва;
- неврологические заболевания, а также сильный испуг;
- инфекционные или воспалительные болезни (корь, грипп и т.д);
- резкое снижение остроты зрения на одном глазу.

Сам ребенок и его родители могут долгое время не подозревать об имеющейся патологии. Часто бывает так, что, случайно закрыв один глаз, ребенок обнаруживает, что другой не видит. Вот почему врачи постоянно напоминают о важности профилактических осмотров. У дошкольников они тем более должны быть регулярными. Часто амблиопия и сопутствующее ей косоглазие возникают у близоруких детей при отсутствии должной коррекции с помощью очков.
Виды косоглазия
При содружественном страбизме глаза косят попеременно — то левый, то правый. При дальнозоркости косоглазие сходящееся, то есть глаза направлены к носу, при миопии, наоборот, расходящееся. Чем выше степень нарушения зрения, тем сильнее визуально выражена патология.
Для содружественного страбизма характерны следующие признаки:
- когда ребенок фокусирует взгляд на предмете, то один глаз смотрит прямо, а второй отклоняется в произвольную сторону: к носу, от носа, вверх, вниз;
- попеременно косит то один, то другой глаз;
- отсутствует стереоскопическое зрение;
- возможное снижение остроты видения в косящем глазу.
При паралитическом косоглазии отклонен всегда какой-то один глаз, при этом может отмечаться диплопия. Обычно заболевание возникает вследствие поражения зрительных нервов, врожденного или приобретенного паралича глазных мышц. Другими причинами могут быть травмы или опухоли органов зрения, инфекционные, сосудистые заболевания.
Данный вид страбизма выражается следующими симптомами:
- ограничение или отсутствие подвижности больного глаза;
- отсутствие бинокулярного зрения, часто диплопия;
- отклонение головы в сторону поврежденной мышцы;
- головокружение.
Такая форма косоглазия способна наступить не только в детском, но и во взрослом возрасте. Она может быть также спровоцирована токсикозом или отравлениями.
Может ли быть врожденным косоглазие?
Врожденный страбизм сопутствует генетическим аномалиям, с которыми рождается младенец. Обычно это один из почти двухсот различных генетических синдромов, передающихся по наследству от матери или отца. Множество различных хромосомных альтераций могут возникать в организме любого плода.
Почему развилась болезнь, выясняется при обследовании ребенка, если он родился с выраженным косоглазием. Проводятся специальные тесты, позволяющие установить причину возникновения патологии.
Врожденный страбизм развивается в результате передачи дефектного гена по наследству от отца или матери — это зависит от вида синдрома, носителем гена может выступать тот или иной родитель. Патология также является очень частым отклонением при синдроме Дауна или синдроме Варкани, краниосиностозе, врожденных нарушениях черепной иннервации, фиброзе глазодвигательных мышц, синдроме Крузона и прочих генетических болезнях.

Может ли косоглазие быть наследственным?
Этот вопрос до сих пор вызывает множество споров в научной среде. Многие специалисты склоняются ко мнению, что если родственники ребенка (отец, мать, бабушка, дедушка и более дальние) страдали от страбизма, то существует большая вероятность того, что их потомки могут родиться с такой патологией.
Было проведено изучение примерно семи тысяч детей, появившихся на свет с косоглазием. Оказалось, что относительный риск развития страбизма при наличии больного родственника первой степени оценивается от 3% до 5%. Интересный факт: частота наследственного косоглазия у представителей европеоидной расы составляет 2-4%, а у негроидной всего 0,6%. При наследственном факторе риски косоглазия у детей также увеличиваются ввиду:
- тяжелого заболевания матери во время беременности;
- ее курения или употребления алкоголя;
- преждевременных родов или родовых травм;
- интоксикации плода;
- врожденных нарушений ЦНС;
- недостаточного веса новорожденного.
В целом при ответе на вопрос, передается ли по наследству страбизм? — большинство медиков склонны к утвердительной позиции, так как многочисленные научные исследования, проведенные в последнее время, все больше доказывают это. Выявить точную причину данной патологии у ребенка возможно только после полного исследования зрительных органов.
Лечение косоглазия у детей
Заниматься коррекцией патологии нужно с раннего возраста, так как при наличии определенных факторов зрительные функции могут быть утрачены навсегда. Например, слишком долго бездействующий при амблиопии глаз порой уже не может восстановить хорошее зрение. Для лечения косоглазия применяют разные способы.
Коррекция с помощью оптических средств — очков или контактных линз. Они помогают улучшить качество зрения и замаскировать внешний дефект.
Ношение очков-окклюдеров с закрытым стеклом со стороны здорового глаза. Таким образом, нагрузка на косящий глаз возрастает, что способствует постоянной работе двигательных мышц, их укреплению и восстановлению функций.
Аппаратная терапия успешно применяется для лечения многих нарушений зрения и рекомендована детям с 2-летнего возраста. Магнитотерапия, лазерная терапия, электростимуляция, вакуумный массаж и другие процедуры оказывают заметный эффект при воздействии на глазные структуры.
Упражнения на конвергенцтренере — офтальмологическом приборе для выявления нарушений конвергенции и для ее тренировок, специальная гимнастика для глаз.
Данные способы показаны, когда косоглазие имеет несложную форму, развившуюся по мере роста ребенка.

Хирургическое лечение косоглазия
Если патология врожденная или наследственная, то в таких случаях может быть рекомендована хирургическая операция. Такое вмешательство исправляет визуальный дефект, но не всегда возвращает остроту зрения.
Операции по исправлению косоглазия бывают двух видов. При ослабляющих изменяется место прикрепления мышцы, она пересаживается дальше от роговицы, таким образом, действие сильной мышцы ослабляется — той, в чью сторону отклонен глаз.
В ходе проведения усиливающей операции мышца укорачивается, но место ее крепления остается прежним. Таким образом, усиливается действие слабой мышцы. В результате восстанавливается нужный мышечный баланс.
Какой именно вид операции требуется, определяет офтальмохирург с учетом угла косоглазия, расположения мышц у конкретного индивидуума, возраста пациента, и других особенностей. Как правило, оперируются сразу несколько мышц. Бывают случаи, когда на одном глазу проводится усиливающая, а на другом — ослабляющая операция.
Хирургическое вмешательство при наследственном косоглазии дает хороший косметический визуальный эффект. Ведь люди со страбизмом — и дети постарше, и взрослые — испытывают психологический дискомфорт по поводу своей внешности. Полное восстановление зрительных органов после этого занимает примерно неделю. Также рекомендовано провести курс ортоптического лечения.
Косоглазие может передаваться по наследственному признаку, однако при постоянном наблюдении за ребенком и проведении операции при отсутствии противопоказаний он способен вести нормальный образ жизни.
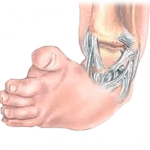
В медицине косолапостью называется патология ступни и голеностопного сустава, в результате которой больной делает шаги неправильно. Проблема чаще всего проявляется при рождении, иногда – в первые годы жизни малыша. Она связана с деформацией суставов, недоразвитостью мышечно-связочного аппарата, неправильным положением пятки при ходьбе. Современные методы лечения позволяют полностью излечить недуг, однако для достижения 100%-ного результата нужно начать терапию как можно раньше.
Причины врождённой косолапости
По данным статистики, косолапость считается одним из наиболее распространенных пороков эмбрионального развития. Она диагностируется у 0,1-0,3% появившихся на свет малышей. Замечено, что мальчики страдают болезнью в 2 раза чаще, чем девочки.
Точные причины развития аномалии не выявлены. Считается, что она связана развитием плода в утробе и неправильным поведением матери во время ожидания ребенка.
Врожденная патология у малыша может быть, как самостоятельным заболеванием, так и признаком системного порока развития.
В отличие от врожденной, приобретенная форма косолапости встречается значительно реже. Она обычно проявляется в первые годы жизни, но может возникнуть и у ребенка до 14 лет. Причины появления патологии – перенесенные заболевания, полученные травмы, ношение неподходящей обуви, сильный авитаминоз, аномалии мышц, связок, позвоночника, злокачественные или доброкачественные опухоли.
Клиническая картина заболевания
- стопа ребенка короче и толще обычного;
- развернута под неестественным углом;
- на подошве видны поперечные складки;
- пальчики чуть загнуты к тыльной стороне стопы;
- кости голени перекручены;
- пяточка чуть приподнята, смещена в сторону по отношению к оси голеностопа.
Первые шаги даются ребенку с трудом, вызывают боли и дискомфорт, быстро утомляют. Если врожденная косолапость имеет односторонний характер, малыш очевидно прихрамывает на одну ногу. В дальнейшем это приведет к сколиозу, разной длине ног.
При двухсторонней косолапости малышу приходится передвигаться меленькими шажками, постепенно. Такая ходьба доставляет ему неприятные ощущения.
Проблемы с походкой проще всего обнаружить с утра, когда мышцы ребенка еще расслаблены, или во время подвижных развлечений. Иногда бывает достаточно посмотреть на следы босых ног крохи: они косолапят. При тяжелых формах недуга ступня недоразвита, и это заметно невооруженным взглядом.
Степени тяжести деформации
Врачи разделяют четыре степени врожденной косолапости. Отнесение конкретного случая к одной из стадий позволяет определить, насколько будет эффективна нехирургическая терапия и можно ли полностью избавиться от патологии.
- Легкая степень
Искривление стопы не заметно сразу, подвижность в области голеностопа сохраняется. Недуг можно вылечить консервативными методами, достаточно регулярного массажа и выполнения лечебной физкультуры.
- Средняя тяжесть

Деформация стопы видна невооруженным взглядом, подвижность в суставах снижена. Без помощи квалифицированного врача не обойтись, потому что у ребенка поражен голеностопный сустав, слабо развит мышечно-связочный аппарат, искривлены кости.
- Тяжелая степень
Деформация ярко выражена, голеностопный сустав не имеет гибкости. Для исправления ситуации нужна длительная консервативная терапия или множественные операции.
- Очень тяжелая форма
На этой стадии врожденной косолапости неэффективны не только консервативные методы, но и хирургическое вмешательство. Ребенок утрачивает способность передвигаться самостоятельно.
Современный подход к терапии врожденной косолапости
Современные методы лечения в подавляющем большинстве случаев позволяют полностью избавить ребенка от патологии. Чтобы добиться 100%-ного результата, нужно начать терапию с первых дней жизни ребенка или возникновения первых симптомов. Медицина бессильна лишь в некоторых, особо тяжелых случаях.
При подозрении на косолапость необходимо немедленно обратиться к ортопеду. По результатам внешнего осмотра и комплекса диагностических мероприятий он назначит больному лечение с учетом индивидуальных особенностей случая. Важно направиться к специалисту как можно раньше, пока ткани стопы обладают эластичностью. К четырнадцати годам ступня отвердевает и практически не поддается коррекции.
Цель врача – снизить имеющиеся анатомические проблемы для обеспечения нормального функционирования стопы ребенка, которая позволит ему носить обычную обувь и не испытывать проблем при передвижении.
- Для лечения патологии в легкой форме используется специальная физкультура, мануальная терапия и фиксация ступни эластичным бинтом.
- Для исправления дефекта средней степени к перечисленным методикам добавляется гипсование ступни.
- В тяжелых и особо тяжелых случаях консервативные методы не действуют. Чтобы устранить врожденную косолапость, нужно сделать операцию.
В лечении патологии особая роль отводится родителям. Они должны делать специальный массаж и заниматься с малышом гимнастикой ежедневно, а иногда даже несколько раз в сутки. Когда кроха будет делать первые шаги, важно наблюдать, как он ставит ножки, приобретать правильную ортопедическую обувь. До полного устранения деформации необходимо регулярно проходить осмотры у ортопеда.
Как лечат врожденную косолапость?
Меры терапевтического воздействия подбираются врачом в индивидуальном порядке с учетом особенностей клинической картины заболевания.
Он стимулирует кровообращение области стоп и голеней, разрабатывает слабые мышцы и связки, снимает повышенный тонус со спазмированных.
Для расслабления используются поглаживающие, растягивающие и потряхивающие движения с одновременной вибрацией. Для разработки атрофированных мышц применяются растирания, легкие поколачивания.
Массаж может выполняться врачом или родителями в домашних условиях.
Методы физиотерапевтического воздействия применяются для детей старше двух лет, с врожденной косолапостью небольшой степени тяжести.
- электротерапия – стимуляция нервов и мышц электрическим током;
- электрофорез, фонофорез – введение специальных медикаментов посредством электрического тока или ультразвука;
- магнитотерапия – воздействие на охваченный болезнью участок электромагнитным полем;
- водные процедуры – например, разогревающие ванночки с хвоей;
- акупунктура, парафиновые аппликации и т.д.
Физиопроцедуры играют вспомогательную роль в назначенной врачом терапии врожденной косолапости.
3. Лечебная физкультура
Регулярное выполнение специальной гимнастики – важная составляющая терапии. Упражнения разрабатывают ослабленные группы мышц, улучшают кровообращение стоп, повышают общий тонус организма. Чтобы достичь стабильного эффекта, нужно заниматься ЛФК ежедневно, на протяжении длительного времени.
Для выполнения упражнений малыш должен лежать на спине на твердой поверхности.
- Мама держит в одной руке голеностоп малыша, в другой – среднюю часть стопы и выполняет движение ступней от себя и к себе.
![]()
- Из того же исходного положения нужно двигать стопой ребенка вправо-влево.
- Мама берет малыша за пяточку и, придерживая ногу на весу, двигает пальчиками крохи на себя и от себя.
- Мама держит стопу ребенка одной рукой, а другой сгибает и разгибает пальчики.
- Из того же исходного положения осуществляется сгибание и разгибание одного только большого пальца.
- Мама сгибает ножку малыша в колене и, придерживая ее в таком положении, направляет стопу вперед, как бы устанавливая ее в анатомически правильную позицию.
- Мама придерживает голеностоп крохи, а свободной рукой выполняет движение стопой кнаружи, а затем внутрь.
Каждое упражнение следует проделывать не менее пяти раз. В конце движения стопа фиксируется в статичном положении примерно на 20 секунд.
Помимо специальной гимнастики, для борьбы с врожденной косолапостью полезно плавание, гимнастика, езда на коньках или велосипеде.
Залог эффективности ЛФК – регулярность. Заметные результаты возможны только при ежедневном (а иногда и чаще) выполнении предписанных врачом упражнений.
4. Прием медикаментов
Это вспомогательный элемент терапии, задача которого – повысить нервную проводимость. Малышу с врожденной косолапостью могут назначать прозерин, витамины группы В.
Прием лекарств, массаж и ЛФК – простые в исполнении методы, но для достижения положительной динамики, а не обратного эффекта, их обязательно выполнять под строгим врачебным надзором.
Видео
Видео — Врожденная двусторонняя косолапость
Гипсование и ортезирование для лечения патологии
Гипсование при врожденной косолапости считается наиболее эффективным методом лечения. Гипс накладывается после курса массажа и лечебной физкультуры, приводящих стопу в анатомически правильное положение. Для повышения результативности процедуры ее можно сочетать с предварительными парафиновыми аппликациями и хвойными ванночками.
При легких формах косолапости для фиксации ноги в правильном положении вместо гипса могут применяться мягкие бинты. Например, используется методика Финка-Эттингена, предполагающая поэтапное наложение повязок в определенной последовательности.
Хирургическое лечение косолапости
Оперативное вмешательство необходимо в случаях, если патология была диагностирована поздно, когда стопа утратила нужную эластичность. Оно показано, если врожденное косолапие имеет тяжелую или очень тяжелую форму, ввиду чего консервативная терапия не дала значимых результатов. Хирургический метод применим для детей не младше полугода.
Техника операции детально разработана хирургом Т. Зацепиным. Ее суть заключается в рассечении боковых и задних связок голеностопа и удлинении укороченных сухожилий с внутренней части стопы. При средней степени косолапости операция эффективна в 100% случаев, при тяжелой – требует проведения предварительного курса гипсования.
Судить о результатах проведенной операции можно не ранее, чем через пять лет. Ребенок после хирургического вмешательства должен находиться под амбулаторным наблюдением до 7-14 лет. Если к этому моменту двусторонняя косолапость не вернется, процедура была успешной.
Практика показывает, что метод Понсети эффективен в 90% случаев. Если традиционная хирургия часто дает лишь косметический эффект, то эта методика позволяет сделать стопы подвижными. Спустя 4-5 лет после терапии ребенок может носить нормальную обувь, передвигаться без боли и затруднений.
Читайте также:



