Кто во время беременности не сдавал анализы на торч инфекции
ТОРЧ (TORCH)-инфекции, что это такое
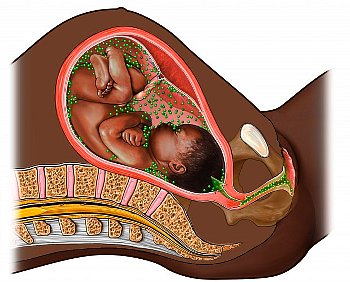
ТОРЧ-инфекции при беременности могут быть очень опасными, но не для будущей матери, а для ее ребенка, так как он может инфицироваться через плаценту (через кровь) или во время родов при соприкосновении с родовыми путями матери.
ТОРЧ (TORCH)-инфекции, что это такое, какие заболевания сюда входят? Нет, это не сифилис, гонорея или скрытые инфекции, передающиеся половым путем. Это всего четыре заболевания: герпес, краснуха, цитомегаловирус и токсоплазмоз. Первые два могут давать яркую симптоматику, последние два почти всегда протекают бессимптомно, но от этого не становятся менее опасными для детей.
Когда сдавать анализы на ТОРЧ-инфекции при беременности, есть ли рекомендованные сроки? Лучше это сделать еще на этапе планирования ребенка. Если же не получилось, тогда в первом триместре. Обычно на них направляют при постановке на учет по беременности. Если ранее, пускай даже несколько лет назад анализы при беременности на ТОРЧ-инфекции уже сдавались, при этом какие-то из них оказались положительными (IgG + IgM -), тогда сдавать их повторно не имеет смысла. Организм уже выработал иммунитет, внутриутробное заражение ребенка в таких случаях происходит крайне редко.
Если результаты анализа на ТОРЧ-инфекции при беременности показали IgG + IgM + или что еще хуже IgG - IgM + - это повод для беспокойства. Значит, инфицицирование произошло недавно, и ребенок может заразиться. В некоторых случаях врач может рекомендовать пройти амниоцентез на сроке после 21 недели гестации, чтобы узнать - заразился ли ребенок. Например, такая рекомендация дается, если цитомегаловирус при беременности обнаружен. Хотя не всегда заражение им ребенка внутриутробно приводит к тяжелым последствиям. Тем не менее, чаще будет назначаться УЗИ. В редких случаях врачи советуют прервать беременность.
Практически все жители нашей планеты рано или поздно заражаются ЦМВ. Взрослые при этом больными себя редко ощущают, то есть инфекция протекает бессимптомно. А вот у детей возникают симптомы ОРЗ. Но при этом правильный диагноз редкий врач может выставить. До 4% женщин заражаются ЦМВ, будучи в положении. Но далеко не всегда происходит внутриутробное инфицирование. А если и происходит, то часто инфекция протекает бессимптомно после рождения ребенка.
Но все же недооценивать ЦМВ не следует. Слепота, глухота, сепсис, пневмония, воспаление головного мозга — это только часть проблем, которые могут возникнуть у зараженного ребенка. А потому так важна профилактика цитомегаловируса у будущих мам с отсутствующими в крови антителами. Простые меры помогут избежать заражения.
1. Тщательное мытье рук с мылом после смены подгузника ребенку, вытирания его лица, кормления, чистки игрушек.
2. Не доедать, не допивать за ребенком, не облизывать его пустышку, не чистить зубы щеткой ребенка.
3. Не целовать ребенка в губы.
Эта инфекция очень распространена среди взрослого населения. Для будущей мамы же наиболее опасным считается тип вируса, который поражает гениталии. Передается вирус половым путем, если у партнера на гениталиях есть типичные высыпания — пузырьки. Эти пузырьки содержат жидкость с большой концентрацией вирусных клеток.
Но иногда заражение происходит и вне этих высыпаний. То есть при бессимптомном течении заболевания.
Простой герпес при беременности может передаваться трансплацентарно и во время родов. Трансплацентарно в основном происходит заражение при наличии у женщины первичной инфекции. Такая ситуация очень опасна для ребенка, особенно если к нему в организм вирус попал в первые 12 недель развития. Это вызывает многочисленные пороки развития, может привести к выкидышу или преждевременным родам.
Менее опасна ситуация, когда заражение происходит в третьем триместре. Однако многие врачи тогда рекомендуют родоразрешение путем кесарева сечения.
Часто герпес передается ребенку во время родов. Если у женщины имеются на момент начала схваток симптомы заболевания, а к ним можно отнести не только высыпания, но и зуд, покраснение, отечность слизистой — ей делают кесарево сечение.
Кстати, о рецидивах. Если женщина к моменту наступления беременности уже давно болеет герпесом, риск того, что ребенок внутриутробно заразится, минимальна. Даже если при беременности у нее будут появляться высыпания (будут рецидивы заболевания). Но риск заражения в родах остается. Причем иногда дети заражаются в естественных родах даже при бессимптомном течении инфекции у матери.
Внутриутробное заражение может привести к патологиям центральной нервной системы ребенка, поражению кожи, слизистой глаз, рта.
Апрель-июнь – период распространения краснухи. Заболевают ей в основном подростки от 14 до 17 лет. Это поколение начала 90-х, которому не делали соответствующие прививки. В США, например, вакцинируют всех, и там краснуха встречается редко. Передается данное вирусное заболевание воздушно-капельным путем. Особенно опасна для будущих мам. Краснуха при беременности, возникшая в первом триместре, это показание к аборту, так как почти всегда это грозит заражением эмбриона и многочисленными пороками его развития, несовместимыми с жизнью. Малыш рискует появиться на свет с пороком сердца, нарушениями нервной системы или другими отклонениями.
Симптомы краснухи таковы. У больного увеличиваются лимфатические узлы на затылке, в области шеи. Появляются недомогание, слабость, чувство першения в горле, воспаляются глаза, повышается температура. В тот же день на лице, туловище и ягодицах выступает красная сыпь.
Если вы подозреваете, что у вас краснуха, нужно вызвать на дом участкового терапевта из районной поликлиники. Опытному врачу будет достаточно всего лишь визуального осмотра, чтобы поставить правильный диагноз. Больного краснухой медики рекомендуют изолировать от других членов семьи. При общении с ним нужно надевать марлевую повязку, чаще проветривать комнату.
Заболевание проходит в течение двух-трех недель. В результате чего формируется стойкий пожизненный иммунитет. Сбивают температуру жаропонижающими, лечат воспаленное горло и глаза. Дети переносят краснуху легче, чем взрослые.
Лучшая профилактика — это вакцинация. Раньше прививки делали только детям до 7 лет, сейчас должны быть привиты все подростки до 17 лет. Обычно вакцинация проводится непосредственно в учебных заведениях. Если ребенок однажды уже переболел краснухой, у него вырабатывается стойкий иммунитет к этой болезни, таким прививку не делают.
Женщин, планирующих беременность, но не перенесших ранее данное заболевание (это подтверждается клиническим исследованием), также вакцинируют. Тем, кто отказывается от вакцинации, советуют избегать детских коллективов, где есть большой риск подхватить вирус.
Им инфицировано порядка 30% беременных, причем 1% из них заразились уже после зачатия. Вероятность передачи болезнетворного микроорганизма в первом триместре невелика, однако если это произойдет — ребенок сильно пострадает, ведь его иммунная система еще очень слаба.
Когда ТОРЧ-инфекции при беременности расшифровка анализа показывает положительный результат — тактики наблюдения и лечения отличаются в разных странах. Так, в Скандинавских странах при подозрении на наличие инфекции у плода, после 18 недели проводят амниоцентез — берут на анализ околоплодные воды, чтобы узнать, инфицирован ли он. В России такое практикуется редко из-за большого риска отхождения околоплодных вод, выкидыша, занесения инфекции в матку. Этот риск оказывается выше, чем число детей, заразившихся внутриутробно.
Чтобы не заразиться токсоплазмозом, каждая будущая мать должна соблюдать меры профилактики:
- не есть плохо термически обработанное мясо и мясные консервы;
- тщательно мыть овощи и фрукты;
- не убирать кошачий туалет, особенно голыми руками.
Эффективность такой простейшей профилактики достигает 63%.
[youtube.player]

О TORCH-инфекциях слышала, наверное, каждая будущая мама. Грозная аббревиатура пугает, заставляет нервничать и порождает возникновение слухов и домыслов.
Но, как известно, информирован, значит – вооружён. Поэтому для начала предлагаем хорошенько разобраться и только потом волноваться (хотя, скорее всего, для этого уже не будет причин).

Фото - фотобанк Лори
Какие заболевания входят в TORCH-комплекс?
Некоторые из них мы привычно считаем вполне безобидными, других опасаемся, но эти заболевания объединяет одно. Все они, даже самые привычные и распространённые, представляют особую опасность в период беременности, приводя к серьёзным последствиям: выкидышам, мертворождению, последующему бесплодию у мам и тяжелейшим патологиям у детей.
Пугающая аббревиатура сложилась из первых букв названий болезней, которые традиционно объединяют в группу:
- Токсоплазмоз (toxoplasmosis)
- Другие инфекции (others)
- Краснуха (rubella)
- Цитомегалия (cytomegalovirus)
- Герпес (herpes simplex virus)
- ВИЧ,
- ветряная оспа,
- гонококковая инфекция,
- гепатиты В и С,
- листериоз,
- парвовирусная инфекция,
- сифилис,
- хламидиоз,
- энтеровирусная инфекция.
Как видите, список довольно обширный. Именно поэтому так важно владеть информацией и быть в курсе того, какие слухи об этих инфекциях правдивы, а которые только нагнетают страхи.
Правда и домыслы о TORCH-инфекциях
Слух первый: Положительный результат - повод паниковать.
На самом деле
Пугаться, увидев положительный результат, рано. Он свидетельствует только о том, что будущая мама либо в последнее время контактировала с инфекцией, либо уже переболела этим заболеванием, и у неё выработались антитела к нему. Оба эти варианта не страшны.
Риск для женщины и ребёнка есть только в случае, когда первичное заражение произошло именно во время беременности. В этом случае TORCH-инфекции способны вызвать внутриутробное заражение.
Слух второй: Острая фаза заболевания, пришедшаяся на время беременности, – приговор для будущего ребёнка.
На самом деле
Это не всегда так. Как уже было сказано, если беременная является носителем инфекции, то на ребёнке это вообще никак не скажется, он не пострадает.
При хроническом заболевании риск есть, поскольку оно может перейти в острую фазу. Выявив заболевание в хронической фазе, врачи назначают дополнительные исследования, и по их результатам проводится терапия, помогающая не допустить причинения вреда плоду.
Но и острая фаза не всегда приводит к тяжёлым последствиям. Из всего TORCH-комплекса наиболее опасна для будущего ребёнка краснуха. Вероятность того, что вирус передастся от матери к плоду доходит до 90%. Наименее опасны парвовирус (инфицирование плода в 10% случаев) и ВИЧ (при правильно назначенной медицинской поддержке – до 4%).
Слух третий: Повторное заражение TORCH-инфекциями невозможно.
На самом деле
Доля истины в этом слухе есть. Так краснухой заболеть второй раз нельзя, поскольку организм в качестве бонуса получает пожизненный иммунитет. Но, к сожалению, это касается не всех заболеваний комплекса.
Однако есть и хорошая новость: если вы заразились повторно, то будущий малыш в безопасности. Ведь во время первичного заболевания организм стал вырабатывать антитела (иммуноглобулины класса G), которые связывают инфекционный агент, не давая ему через плаценту и околоплодные воды проникнуть к ребёнку.
Слух четвёртый: Токсоплазмозом можно заразиться только от кошек, поэтому, если дома не держать этих животных, то и риска не будет.
На самом деле
Нет и ещё раз нет. Действительно, основным переносчиком этого внутриклеточного паразита являются кошки, особенно те, кто бывает на улице. Но из кошачьих организмов токсоплазмоз попадает во внешнюю среду, где им нередко заражаются другие животные и птицы. В этом случае люди могут инфицироваться через сырое мясо (чаще всего мясо птиц), через контакт кожи с фекалиями или землёй, песком и т.д., поскольку токсоплазма устойчива к колебанию температур, влажности и пр. и сохраняет жизнеспособность очень долго, в течение нескольких лет.
Слух пятый: Заражение заболеваниями TORCH-комплекса на поздних сроках беременности не навредит ребёнку.
На самом деле
Исследования показывают, что наиболее сильно на развитии плода сказывается инфицирование в течение первого триместра. Но при этом и в последние 12 недель беременности вероятность передачи вируса от матери к ребёнку тоже очень высока. В этом случае увеличивается риск преждевременных родов и возникновения воспалительных процессов во внутренних органах ребёнка.
Слух шестой: Большинство TORCH-заболеваний протекает бессимптомно, и выявить их можно только при помощи анализов.
На самом деле
Так и есть. Почти все инфекции не заявляют о себе, и будущие мамы могут не догадываться об инфицировании. Бывает и такое, что симптомы появляются не сразу. Поэтому специалисты советуют сдавать анализ крови на ТОRCH-комплекс не только во время беременности, но и загодя, на стадии планирования. Так вы избавите себя от лишних переживаний.
Важно! Во время беременности исследование лучше повторить, чтобы убедиться, что не произошло первичное заражение.
Слух седьмой: Обезопасить себя от инфекций TORCH-комплекса нельзя.
На самом деле
Элементарные правила личной гигиены творят чудеса, помогая уберечься от многих инфекций.
Поэтому не забывайте:
- Тщательно и своевременно мыть руки после контакта с землёй, песком, сырым мясом.
- Туалеты домашних животных убирать только в перчатках. А ещё лучше, если в период вашей беременности этим займутся родные.
Если вы не болели краснухой (анализ подтвердил отсутствие антител) и планируете беременность, то лучше сделать прививку от этого заболевания, чтобы исключить риск. Существуют прививки и от некоторых других заболеваний TORCH-комплекса.
Читаем анализы
Вы мнительны от природы или стали такой во время беременности? Тогда перед получением результатов анализов научитесь их читать, чтобы не испугаться на пустом месте.
Присутствие инфекции или нескольких инфекций TORCH-комплекса в организме будущей мамы , а также то, есть ли у неё иммунитет к этим заболеваниям, определяют по наличию иммуноглобулинов (IgA, IgG, IgM) в сыворотке крови. Появление в крови иммуноглобулина той или иной группы зависит от стадии заболевания:
- IgM – его уровень повышается при первичном заражении. Постепенно уровень этого иммуноглобулина начинает падать.
- IgG– появляется в крови позже.
- IgA– заявляет о себе последним и свидетельствует об острой фазе заболевания.
Поэтому:
Если анализ выявил только IgG в небольших количествах, то это значит, что вы либо уже имеете иммунитет к этой болезни, поскольку болели ей раньше, либо совсем недавно контактировали с инфекцией.
Высокий уровень IgG означает, что заболевание перешло из имевшейся ранее хронической фазы в острую. В этом случае следует повторить анализ. Если в крови появился ещё и IgM, значит, вы являетесь источником инфекции, но для ребёнка, как правило, это безопасно.
Одновременное выявление IgG и IgM или только IgM можно толковать двояко: и как инфицирование во время беременности, и как заболевание до неё. В этом случае обязательно назначают дополнительные исследования.
[youtube.player]

Сегодня хочу поговорить с вами о TORCH-инфекциях. Моя сестра как раз недавно сдавала анализы на эту группу инфекций, и это вызвало у меня просто-таки бурю воспоминаний.
Откровенно говоря, в свое время, мое знакомство с TORCH-инфекциями было не самым приятным, а некомпетентность одного врача здорово потрепала нервы и заставила во всем разбираться самостоятельно.
Хочу описать все, что нужно знать о TORCH-инфекциях очень простым языком, чтоб не отягощать вас лишней ненужной информацией. Остановлюсь только на самом важном. На том, от чего зависит здоровье будущего малыша.
Врачи и мое горькое знакомство с TORCH-инфекциями

TORCH-инфекции
Долго думала, стоит или нет писать этот пост. Сомневалась потому, что собираюсь поделиться с вами очень личным и очень горьким опытом. В принципе, пост мог бы обойтись и без него, но тогда статья была бы лишена смысла и того самого главного, что я хочу сказать будущим мамам. Так что, дорогие мои читатели, посвящаю вас в детали своей жизни 🙂
До сих пор мурашки по телу, когда вспоминаю тот день. Он был самым что ни наесть обычным, омраченным только лишь одним событием. В лаборатории я, пребывающая на 7 недели беременности, получила результаты анализов на TORCH-инфекции.
На тот момент, что такое TORCH-инфекции я представляла довольно-таки смутно и все эти цифры и знаки в листочке с результатами для меня не значили ровным счетом ничего. Я считала, что эти вопросы относятся исключительно к компетенции врачей и разбираться в них я не собиралась, да и не хотела. Но когда, придя на прием к участковому, я услышала о необходимости прерывания беременности, так как в крови у меня были обнаружены антитела IgG к краснухе — разбираться пришлось.
Я перерыла кучу литературы, посетила огромное количество врачей, потому что не могла и не хотела верить в то, что из-за каких-то цифр на бумаге мне нужно потерять столь долгожданную и желанную беременность. В результате я нашла очень толкового инфекциониста, которому благодарна от всей души за то, что вернул меня к жизни (была я, откровенно говоря, в довольно плачевном состоянии), все детально объяснил и рассказал, что на самом деле опасности ни для меня, ни для плода нет.
Вопрос необходимости прерывания беременности может возникнуть только лишь, если бы я заразилась краснухой во время беременности, не имея к ней антител (то есть, если бы я не переболела в детстве). Краснухой я болела, о чем и свидетельствует наличие в крови антител класса IgG. В общем, с TORCH-инфекциями у меня все было и остается хорошо 🙂
От него я узнала, что, к сожалению, подобные случаи, когда врачи из-за своей некомпетентности, халатности и глупости обрекают женщин на роковые ненужные поступки, нередки.
Этот случай подорвал мое доверие к врачам. Я понимаю и знаю, что есть врачи очень компетентные, квалифицированные, знающие и любящие свое дело. Врачи, которые каждый день в прямом смысле слова спасают людям жизнь, но есть и такие, описать квалификацию которых у меня просто не хватает слов. Почему такие люди работают врачами и вместо того, чтоб помогать пациентам им вредят – для меня загадка!
Теперь я предпочитаю выслушать мнения нескольких врачей, прежде чем производить любые действия, связанные со здоровьем.
Вот такие дела. Надеюсь, мой пост поможет вам, уважаемые будущие мамы, разобраться со всеми тонкостями TORCH- инфекций и обезопасить себя и ребенка не только от этих неприятностей, но и от халатности некоторых врачей.
Термин TORCH-инфекции наиболее применим именно для беременных женщин, так как представляет собой группу самых опасных для плода инфекций.
T.О.R.C.H. – аббревиатура четырех таких заболеваний:
- Токсоплазмоз (Toxoplasma );
- Краснуха (Rubella);
- Цитомегаловирус (Cytomegalovirus);
- Герпес 1 типа (Herpes);
Сдать анализ на ТОRCH — инфекции желательно еще до беременности, на стадии планирования. Но если тогда не получилось – сделать это следует на ранних сроках беременности. Зачем это нужно? Все очень просто: чтоб определить возможные риски, исходящие от этих инфекций для плода и пути их предотвращения.

Анализ крови на TORCH-инфекции
Вам нужно знать с какими инфекциями вы уже сталкивались (и у вас уже выработался иммунитет, который будет защищать плод при всех последующих встречах с инфекцией), а с какими не сталкивались (иммунитета, соответственно, нет, и встреча с инфекцией будет грозить большой опасностью).
В результате анализа на ТОRCH — инфекции вы узнаете, от каких болезней вы и ваш малыш защищены, а от каких нет. Во втором случае необходимо будет поберечься, сделать прививку или проходить регулярные обследования на протяжении всей беременности.
Самое главное, что вам нужно знать о рисках – это то, что опасность для плода представляет только первичное инфицирование матери во время беременности. То есть, если мама, которая раньше не болела краснухой, заболеет этой болезнью во время беременности – последствия могут быть самыми плачевными. Но если мама уже болела краснухой в детстве, у нее сформировался устойчивый иммунитет к этой инфекции, то все последующие встречи с вирусом краснухи ей будут уже не страшны.
Я не хочу писать о всех тех ужасах, которые несут в себе TORCH-инфекции для плода. Думаю, вы и сами все понимаете. Риски на самом деле очень велики, вплоть до замирания беременности, инвалидности ребенка и возможности тяжелых увечий. Вот в таких случаях и рассматривают решение о прерывании беременности, но это, понятное дело, решение очень сложное и за один день не принимается.
Сдать анализы совсем не трудно, но сделать это необходимо.
Иммуноглобулины или антитела – это специфичные белки, вырабатываемые иммунной системой человека при встрече организма с той или иной инфекцией.

TORCH-инфекции
Против каждого отдельного вируса или бактерии организм вырабатывает свои специфичные антитела, которые в дальнейшем будут защищать человека от встреч с возбудителем.
Иммуноглобулины обозначаются буквами Ig. В результатах анализов заглавная буква после Ig указывает на класс иммуноглобулинов. Таких классов существует 5, но в свете TORCH-инфекции нас будут интересовать только два из них: G и M.
Потому что только антитела дают полную картину и способны достоверно описать, как обстоят дела. Клинические проявления инфекции могут быть очень незначительными или вовсе отсутствовать.
Иммуноглобулины IgG и IgМ в процессе диагностики TORCH-инфекции — главные информаторы и помощники. С их помощью можно достоверно установить сталкивались ли вы с инфекцией ранее и если да – то когда.
Иммуноглобулины IgG и IgM появляются в крови на разных стадиях иммунного ответа и определяются в разное время. Поэтому именно их титры позволяют с точностью определить время заражения, а значит, и спрогнозировать риски, правильно назначать диагностические и лечебные процедуры.
Что нужно знать об этих антителах?
Иммуноглобулин IgG — свидетельствует о том, что вы с инфекцией уже сталкивались. Они появляются в крови не сразу же после контакта с инфекцией, а через некоторое время (приблизительно через 2 недели). Это специфические антитела, которые вырабатываются организмом для борьбы с тои или иной инфекцией и остаются в крови на всю жизнь.
Иммуноглобулин IgM появляются в крови вскоре после инфицирования (достигают пика к 1-4 неделе в зависимости от инфекции), а потом исчезают. Наличие их в крови говорит об острой форме заболевания или его недавнем протекании.
Ниже приведу табличку, где наглядно опишу что означает наличие или отсутствие того или иного иммуноглобулина в крови.
Вот, собственно, и все, что нужно знать о TORCH-инфекциях. Еще хочу написать, чего делать не следует и что указывает на недобросовестное выполнение своих полномочий некоторыми врачами.
- Необходимость совершения любых действий до того, как вы получили результаты анализов;
- Сдача анализов только на выявление антител IgG, игнорируя IgM;
- Сдача анализов только на некоторые инфекции группы TORCH (например, только герпес и краснуха, без токсоплазмоза и цитомегаловируса);
- Манипуляции с папой, требования сдать те же анализы и ему;
- Ввод иммуноглобулинов до беременности;
- Ввод иммуноглобулинов во время беременности без мониторинга активности вируса и уровня антител (например, до беременности у вас не было обнаружено IgG к токсоплазмозу и вам предлагают ввести иммуноглобулины во время беременности, чтобы защитить плод);
- Предложение необходимости прерывания беременности, базируясь только на одном анализу антител и возможной неправильной его трактовке;
- Если вам говорят, что высокие титры антител (если цифры выходят за допустимую грань) говорит об активной фазе заболевания;
- До совершения любых действий выслушайте мнение нескольких врачей или слушайте только тех врачей, которым доверяете безгранично!
Дорогие будущие мамы! От всего сердца желаю вам, чтоб вы никогда не столкнулись с некомпетентностью врачей, а TORCH- инфекции не причинили вам беспокойства и тревоги!
Легкой радостной и счастливой вам беременности! Все будет хорошо!
[youtube.player]ТОРЧ (TORCH)-инфекции, что это такое

ТОРЧ-инфекции при беременности могут быть очень опасными, но не для будущей матери, а для ее ребенка, так как он может инфицироваться через плаценту (через кровь) или во время родов при соприкосновении с родовыми путями матери.
ТОРЧ (TORCH)-инфекции, что это такое, какие заболевания сюда входят? Нет, это не сифилис, гонорея или скрытые инфекции, передающиеся половым путем. Это всего четыре заболевания: герпес, краснуха, цитомегаловирус и токсоплазмоз. Первые два могут давать яркую симптоматику, последние два почти всегда протекают бессимптомно, но от этого не становятся менее опасными для детей.
Когда сдавать анализы на ТОРЧ-инфекции при беременности, есть ли рекомендованные сроки? Лучше это сделать еще на этапе планирования ребенка. Если же не получилось, тогда в первом триместре. Обычно на них направляют при постановке на учет по беременности. Если ранее, пускай даже несколько лет назад анализы при беременности на ТОРЧ-инфекции уже сдавались, при этом какие-то из них оказались положительными (IgG + IgM -), тогда сдавать их повторно не имеет смысла. Организм уже выработал иммунитет, внутриутробное заражение ребенка в таких случаях происходит крайне редко.
Если результаты анализа на ТОРЧ-инфекции при беременности показали IgG + IgM + или что еще хуже IgG - IgM + - это повод для беспокойства. Значит, инфицицирование произошло недавно, и ребенок может заразиться. В некоторых случаях врач может рекомендовать пройти амниоцентез на сроке после 21 недели гестации, чтобы узнать - заразился ли ребенок. Например, такая рекомендация дается, если цитомегаловирус при беременности обнаружен. Хотя не всегда заражение им ребенка внутриутробно приводит к тяжелым последствиям. Тем не менее, чаще будет назначаться УЗИ. В редких случаях врачи советуют прервать беременность.
Практически все жители нашей планеты рано или поздно заражаются ЦМВ. Взрослые при этом больными себя редко ощущают, то есть инфекция протекает бессимптомно. А вот у детей возникают симптомы ОРЗ. Но при этом правильный диагноз редкий врач может выставить. До 4% женщин заражаются ЦМВ, будучи в положении. Но далеко не всегда происходит внутриутробное инфицирование. А если и происходит, то часто инфекция протекает бессимптомно после рождения ребенка.
Но все же недооценивать ЦМВ не следует. Слепота, глухота, сепсис, пневмония, воспаление головного мозга — это только часть проблем, которые могут возникнуть у зараженного ребенка. А потому так важна профилактика цитомегаловируса у будущих мам с отсутствующими в крови антителами. Простые меры помогут избежать заражения.
1. Тщательное мытье рук с мылом после смены подгузника ребенку, вытирания его лица, кормления, чистки игрушек.
2. Не доедать, не допивать за ребенком, не облизывать его пустышку, не чистить зубы щеткой ребенка.
3. Не целовать ребенка в губы.
Эта инфекция очень распространена среди взрослого населения. Для будущей мамы же наиболее опасным считается тип вируса, который поражает гениталии. Передается вирус половым путем, если у партнера на гениталиях есть типичные высыпания — пузырьки. Эти пузырьки содержат жидкость с большой концентрацией вирусных клеток.
Но иногда заражение происходит и вне этих высыпаний. То есть при бессимптомном течении заболевания.
Простой герпес при беременности может передаваться трансплацентарно и во время родов. Трансплацентарно в основном происходит заражение при наличии у женщины первичной инфекции. Такая ситуация очень опасна для ребенка, особенно если к нему в организм вирус попал в первые 12 недель развития. Это вызывает многочисленные пороки развития, может привести к выкидышу или преждевременным родам.
Менее опасна ситуация, когда заражение происходит в третьем триместре. Однако многие врачи тогда рекомендуют родоразрешение путем кесарева сечения.
Часто герпес передается ребенку во время родов. Если у женщины имеются на момент начала схваток симптомы заболевания, а к ним можно отнести не только высыпания, но и зуд, покраснение, отечность слизистой — ей делают кесарево сечение.
Кстати, о рецидивах. Если женщина к моменту наступления беременности уже давно болеет герпесом, риск того, что ребенок внутриутробно заразится, минимальна. Даже если при беременности у нее будут появляться высыпания (будут рецидивы заболевания). Но риск заражения в родах остается. Причем иногда дети заражаются в естественных родах даже при бессимптомном течении инфекции у матери.
Внутриутробное заражение может привести к патологиям центральной нервной системы ребенка, поражению кожи, слизистой глаз, рта.
Апрель-июнь – период распространения краснухи. Заболевают ей в основном подростки от 14 до 17 лет. Это поколение начала 90-х, которому не делали соответствующие прививки. В США, например, вакцинируют всех, и там краснуха встречается редко. Передается данное вирусное заболевание воздушно-капельным путем. Особенно опасна для будущих мам. Краснуха при беременности, возникшая в первом триместре, это показание к аборту, так как почти всегда это грозит заражением эмбриона и многочисленными пороками его развития, несовместимыми с жизнью. Малыш рискует появиться на свет с пороком сердца, нарушениями нервной системы или другими отклонениями.
Симптомы краснухи таковы. У больного увеличиваются лимфатические узлы на затылке, в области шеи. Появляются недомогание, слабость, чувство першения в горле, воспаляются глаза, повышается температура. В тот же день на лице, туловище и ягодицах выступает красная сыпь.
Если вы подозреваете, что у вас краснуха, нужно вызвать на дом участкового терапевта из районной поликлиники. Опытному врачу будет достаточно всего лишь визуального осмотра, чтобы поставить правильный диагноз. Больного краснухой медики рекомендуют изолировать от других членов семьи. При общении с ним нужно надевать марлевую повязку, чаще проветривать комнату.
Заболевание проходит в течение двух-трех недель. В результате чего формируется стойкий пожизненный иммунитет. Сбивают температуру жаропонижающими, лечат воспаленное горло и глаза. Дети переносят краснуху легче, чем взрослые.
Лучшая профилактика — это вакцинация. Раньше прививки делали только детям до 7 лет, сейчас должны быть привиты все подростки до 17 лет. Обычно вакцинация проводится непосредственно в учебных заведениях. Если ребенок однажды уже переболел краснухой, у него вырабатывается стойкий иммунитет к этой болезни, таким прививку не делают.
Женщин, планирующих беременность, но не перенесших ранее данное заболевание (это подтверждается клиническим исследованием), также вакцинируют. Тем, кто отказывается от вакцинации, советуют избегать детских коллективов, где есть большой риск подхватить вирус.
Им инфицировано порядка 30% беременных, причем 1% из них заразились уже после зачатия. Вероятность передачи болезнетворного микроорганизма в первом триместре невелика, однако если это произойдет — ребенок сильно пострадает, ведь его иммунная система еще очень слаба.
Когда ТОРЧ-инфекции при беременности расшифровка анализа показывает положительный результат — тактики наблюдения и лечения отличаются в разных странах. Так, в Скандинавских странах при подозрении на наличие инфекции у плода, после 18 недели проводят амниоцентез — берут на анализ околоплодные воды, чтобы узнать, инфицирован ли он. В России такое практикуется редко из-за большого риска отхождения околоплодных вод, выкидыша, занесения инфекции в матку. Этот риск оказывается выше, чем число детей, заразившихся внутриутробно.
Чтобы не заразиться токсоплазмозом, каждая будущая мать должна соблюдать меры профилактики:
- не есть плохо термически обработанное мясо и мясные консервы;
- тщательно мыть овощи и фрукты;
- не убирать кошачий туалет, особенно голыми руками.
Эффективность такой простейшей профилактики достигает 63%.
[youtube.player]Читайте также:


