Лечение нейроваскулярные синдромы верхних конечностей

С.А. Клюшников
кандидат медицинских наук
ГУ НИИ неврологии РАМН
Периферические нейроваскулярные синдромы (НВС) - это сочетанное поражение нервно-сосудистых образований шеи, плечевого пояса, туловища и конечностей. Эти заболевания широко распространены среди населения и могут явиться причиной стойкой нетрудоспособности лиц молодого возраста. Развитие симптоматики, как правило, обусловлено длительным патологическим воздействием различных внешних и внутренних факторов на сосудисто-нервные пучки с нарушением проведения нервных импульсов в стенках сосудов и непосредственно в тканях.
В клинической картине НВС характерным является сочетание болевого синдрома, мышечно-спастических и вегетативно-сосудистых нарушений, нередко с присоединением отечно-дистрофических изменений тканей. Клинические признаки НВС условно разделяют на:
• локальные - болезненность и напряжение мышц, болевые точки в типичных местах, отек тканей
• неврологические – мышечные атрофии, контрактуры и т.д.
• сосудистые – изменение температуры и цвета кожи (синюшность), изменения артериального давления и пульса на одной конечности
Известными формами НВС являются, например, туннельные невропатии, нередко называемые также "капканными невропатиями". Это ущемление периферических нервов и сосудов сухожилиями и связками в анатомических сужениях (туннелях), через которые в норме проходят сосудисто-нервные пучки, - в жестких костных каналах, отверстиях в связках и т.п. В настоящее время в развитии этой формы НВС установлена роль врожденного сужения костно-соединительнотканных каналов. Компрессия возможна и при нормальном диаметре каналов в случае увеличения диаметра нерва из-за отека. Классическим примером может служить развитие невропатии ("паралича") лицевого нерва, когда под воздействием какого-либо внешнего фактора (например, переохлаждения) нарушается микроциркуляция в области лицевого нерва, развивается отек ствола нерва, при этом нерв как бы сдавливает сам себя в костном канале. Некоторые наиболее распространенные формы нейроваскулярных синдромов:
- Синдром позвоночной артерии и позвоночного нерва (синонимы: задний шейный симпатический синдром, "шейная мигрень" и др.). Причина - раздражение позвоночного нерва при патологии шейных сегментов позвоночника, в результате чего развивается рефлекторный спазм позвоночной артерии. Характерны головные боли, головокружения, сочетание вестибулярных нарушений с болевыми точками на шее в проекции входа позвоночной артерии в позвоночный канал, разнообразные вегетативно-чувствительные нарушения в области головы.
- Скаленус-синдром (синдром передней лестничной мышцы). Заключается в компрессии подключичной артерии и плечевого сплетения между передней и средней лестничными мышцами в области шеи. В результате развиваются снижение артериального давления на одной руке и уменьшение наполнения и напряжения пульса, появляются синюшность и вегетативные нарушения на руке ниже места компрессии, боли и онемение в надплечье и плечевом поясе, локальное напряжение передней лестничной мышцы. Наиболее часто развивается на фоне шейно-грудного остеохондроза, аномальных шейных ребер, травмы. Нередко скаленус-синдром случается у подростков, интенсивно занимающихся спортом (хроническая травматизация передней лестничной мышцы на фоне интенсивного роста скелета и повышенных физических нагрузок).
- Синдром Рейно. Характеризуется локализацией вегетативно-сосудистых и трофических расстройств преимущественно на пальцах рук и ног (бледность, синюшность), а также внезапностью, остротой приступов спазма сосудов, которые по мере прогрессирования заболевания становятся всё более и более затяжными. Ведущим в развитии заболевания является компрессия и раздражение артериальных сосудов рук и ног и окружающих их вегетативных сплетений.
- Синдром грушевидной мышцы - хорошо известный НВС, при котором имеет место компрессия седалищного нерва и нижней ягодичной артерии грушевидной мышцей в области ягодицы. Клиника напоминает "радикулит" с болью, распространяющейся по ягодице и задней поверхности бедра, прихрамыванием, вегетативно-сосудистыми и нейродистрофическими проявлениями, а также признаками локального поражения грушевидной мышцы, напряжение и болезненность которой нередко можно определить наощупь.
- Синдром запястного канала - наиболее частая форма туннельных невропатий. Происходит сдавление срединного нерва в запястном канале гипертрофированной поперечной связкой ладони, что клинически проявляется ощущением "ползания мурашек" в области кисти и пальцев руки, болью (особенно при поднимании руки вверх). При длительном страдании развиваются слабость мышц кисти, трофические нарушения. Распространенность этого синдрома резко возросла в связи с тотальной компьютеризацией, так как клавиатуры компьютеров оказались неприспособленными к длительной работе пальцев рук с плохой фиксацией запястий, что вызывало гипертрофию поперечной связки запястья и возникновение симптоматики. Это побудило фирмы, производящие компьютеры, перейти на выпуск специальных эргономичных клавиатур, в результате чего резко снизилось число новых случаев этого довольно неприятного страдания.
Для постановки точного диагноза НВС применяются как клинические исследования (неврологический осмотр с применением специальных функциональных проб), так и многочисленные лабораторные и инструментальные методы для определения состояния микроциркуляторного кровяного русла, свертывающей системы и вязкости крови. Также применяют ультразвуковую допплерографию, электронейромиографию, капилляроскопию, компьютерное тепловидение, дуплексное сканирование сосудов, магнитно-резонансную томографию. Все эти методы позволяют точно установить локализацию и характер мышечно-тонических, вегетативно-сосудистых и нейродистрофических расстройств, отличить одну форму НВС от другой, подобрать правильное лечение.
Терапия этих страданий подразделяется на консервативную и оперативную. Консервативное лечение применяется при относительно ранних и доброкачественно текущих формах и нередко оказывается весьма эффективным. Оно направлено, в первую очередь, на источники нейроваскулярной компрессии и спазма сосудов: остеохондроз позвоночника, воспалительные и опухолевые процессы мышц и соединительной ткани, заболевания внутренних органов. Успех консервативного лечения зависит от своевременности обращения пациента к специалисту. Самолечение в любом случае недопустимо! Применяются обезболивающие лекарственные препараты, средства, улучшающие микроциркуляцию и снимающие воспаление, противоотечные и венотонизирующие препараты.
Важное значение для лечения имеют антиспастические препараты (миорелаксанты), поскольку мышечный спазм - это не только типичный симптом, но и ключевой патогенетический этап формирования практически любой формы НВС. По опыту наиболее авторитетных клиник мира, ведущим антиспастическим препаратом в настоящее время признается баклофен (Баклосан), который не только эффективно и быстро снижает мышечный тонус, но и обладает несомненным противоболевым действием. Последнее обстоятельство особенно важно в лечении НВС. Таким образом, использование Баклосана и его аналогов - неотъемлемый этап терапии НВС.
В терапии НВС применяют также блокады, игло- и электропунктуру, электростимуляцию и другие методы физиотерапии, ЛФК, массаж, ортопедическое и санаторно-курортное лечение. Если заболевание достигло тяжелой стадии, а также при неэффективности других методов воздействия применяется хирургическое лечение (рассечение патологически измененных спазмированных мышц, удаление рубцово-фиброзных наложений и связок, реконструктивные операции на сосудах).
Описание
Нейроваскулярный синдром – это, скорее, собирательный термин, объединяющий многочисленные проявления сдавливания сплетения плечевого и вены подключичной при их выходе из грудной клетки. Встречается довольно часто, а характерными пациентами становятся преимущественно взрослые люди с комплексом хронических заболеваний.

Данное патологическое явление в современной медицине включает следующие очаги патологии:
- Реберно-ключичный синдром, который также получил название синдрома Фальконера-Ведделя, а преобладает именно у молодых женщин, придерживающихся активного и насыщенного образа жизни. Этиологией патологического процесса считается аномальное сужение отверстия между ключицей и первым ребром, а также сухожилием и реберно-ключичной мышцей. Предшествует характерному заболеванию регулярная носка тяжестей, чрезмерная физическая активность, а также привычка находиться с запрокинутыми назад руками.
- Синдром лестничной мышцы (передней) преобладает у женщин и мужчин 35 летнего возраста, которые продолжительный период своей жизни занимаются физической или спортивной деятельностью. Предшествуют патологическому процессу травмы головы и позвоночника, стремительное похудение, патологии развития передней лестничной мышцы, а также возрастная деформация скелета.
- Гиперабдукционный синдром больше свойственный малярам, архитекторам, художникам, то есть людям, которые держат верхние конечности неправильно. Возникает по причине неправильного расположения рук во сне, то есть речь идет о вредной привычке засыпать, заложив руки за голову.
- Синдром шейного ребра вызван патологическим сдавливанием нервно-сосудистого пучка, который располагается между шейным ребром и лестничной мышцей. Патология чаще развивается именно у женщин, а ее этиология преобладает еще во внутриутробном периоде.
- Синдром грудной мышцы (малой) является следствием патологического давления сплетения плечевого и артерии подключичной, чему предшествует гипертрофия малой грудной мышцы, неправильное расположение рук, перерождение малой грудной мышцы, а также регулярное отведение конечностей назад.
Какой бы синдром не преобладал, тревожные симптомы, его сопровождающие, должны вызвать определенную тревогу за свое здоровье и направить за консультацией к узкому специалисту.
Симптомы
Говорить об общей клинической картине данного патологического процесса не приходится, поскольку каждый нейроваскулярный синдром имеет свои индивидуальные особенности. Говорить о диагностике и лечении можно только исходя из преобладающей клинической картины.

При реберно-ключичном синдроме основным признаком, на который пациент должен обратить внимание, являются сильнейшие приступообразные боли в руках, а также резкая потеря чувствительности и ощутимое онемение в плечевом поясе. Такие перемены очевидны, а больной понимает, что с его здоровьем не все в порядке. Такие рецидивы при отсутствии врачебного реагирования повторяются все чаще и чаще, снижая качество жизни и привычную работоспособность.
Синдром передней лестничной мышцы является самым часто диагностируемым, а его симптомами стали боли в спине, шее, руках, которые вызывают определенную ограниченность движения верхних конечностей и невозможность поворотов. При выполнении наклонов интенсивный болевой синдром только усиливается, а при отсутствии врачебных мер преобладающие спазмы приковывают к постели, превращая человека в инвалида. Наблюдать перемены можно по внешним признакам, а побледнение кожных покровов с появлением пупырышек дополняется отечностью и признаками гиперемии.

В случае преобладания синдрома шейного ребр а наблюдаются внешние деформации с шеей, которая заметно утолщается и приобретает совершенно иные (увеличенные) размеры. Кроме того, кожа приобретает несколько иной оттенок, становится бледной и синюшной, заметно отекает и опухает, а присутствие дополнительного ребра, болезненного при пальпации, и вовсе вызывает панику. Такие симптомы считаются поводом для похода к специалисту за индивидуальной консультацией.
Синдром малой грудной мышцы начинается с резкой потери чувствительности в зоне переднебоковой поверхности грудины и лопатки, но очень скоро распространяется по всей внутренней поверхности плеча и кисти, а при повороте только усиливается. Появляется очевидная слабость мышц, усталость, бледность кожных покровов, венозная недостаточность и признаки отечности предплечья и кисти, а не заметить такие перемены во внешнем виде просто невозможно.
Такие тревожные сигналы должны насторожить пациента, а подробная диагностика должна последовать незамедлительно. Она позволит определить недуг, изучить его тип и особенности преобладания в пораженном организме.
Диагностика
Для каждого нейроваскулярного синдрома характерны свои методы обследования, которые позволяют с максимальной точностью визуализировать преобладающую клиническую картину.

Подробную диагностику стоит начать с первичного осмотра специалистом, который и поставит предположительный диагноз. Далее методы обследования несколько отличаются, а представлены следующим образом:
- Синдром передней лестничной мышцы диагностируется методом пробы на запястье, осциллографией, реовазографией и объемной сфигмографией, которые позволяют определить характер патологии и очаг ее локализации с последующим клиническим исходом.
- Синдром шейного ребра определяется при помощи выполнения рентгена и ангиографического исследования при отведенной руке, где в последнем случае определяется степень сдавливания подключичной артерии.
- Реберно-ключичный синдром максимально точно определяется по средствам рентгенографии.
- Гиперабдукционный синдром можно определить путем визуального осмотра пациента, изучения жалоб в преобладающей клинической картине, а также по полученным результатам функциональных проб и позитивном результате новокаиновой блокады малой грудной мышцы.
Профилактика
Предотвратить нейроваскулярный синдром вполне реально, однако для этих целей желательно придерживаться всех предписанных ниже профилактических мер.
Прежде всего, необходимо правильно питаться и сторониться здорового образа жизни. Кроме того, важно сократить интенсивность физических нагрузок на организм, соблюдать гигиену труда, занимать правильное положение во время сна и избавиться от всех губительных привычек.
Такой комплексный подход к проблеме позволит предотвратить заболевание в уже сознательном периоде. Предугадать течение патологического процесса на внутриутробном этапе практически нереально.
Лечение
В данной клинической картине требуется комплексный подход к преобладающему нейроваскулярному синдрому, иначе он будет только прогрессировать в пораженном организме, приводя к крайне нежелательной инвалидности. Как правило, интенсивная терапия предусматривает консервативное и хирургическое лечение, обеспечивающее окончательное избавление от характерного недуга.

Так, медикаментозная терапия представлена противовоспалительным курсом, приемом спазмолитиков, а также применением новокаиновых и гидрокортизоновых блокад. Кроме того, уместна в случае нейроваскулярного синдрома лечебная физкультура, массаж, водолечение, электрофорез, иглорефлексотерапия, УВЧ и прочие методики физиотерапии.
А вот суть проведенной операции заключается в окончательном иссечении сухожильных частей грудной мышцы, что весьма актуально при лечении синдрома малой грудной мышцы и гиперабдукционного синдрома. В целом, клинический исход дает надежду на окончательное выздоровление, но при четком следовании всех наставлений узкого специалиста.
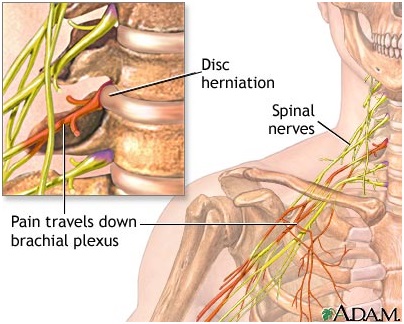
… вертеброгенный фактор предполагает сложные механизмы воздействия на нервные, сосудистые и другие структуры.
Вертеброгенный фактор предполагает сложные механизмы воздействия на нервные, сосудистые и другие структуры. Наряду с элементами дегенеративно-дистрофической патологии (пролапсы и протрузии диска, остеофиты, сужение межпозвонкового отверстия и др.) большую роль играют местные аутоиммунные механизмы, вызывающие спаечный процесс, которые также сдавливают нервные корешки и сосуды. Основой является компрессия аксонов периферических нервов на различных уровнях.
Этиология и патогенез нейроваскулярных синдромов
В происхождении нейроваскулярных нарушений ведущее значение имеет вертеброгенный фактор, причем роль его неоднозначна: механизмы этих расстройств могут быть компрессионными (непосредственное сдавление нервных структур и сосудистых образований грыжей, остеофитами, гипертрофированными связками, патологически измененными мышцами) и рефлекторными. Рефлекторные механизмы касаются как напряжения некоторых мышц, так и патологических сосудистых реакций. Имеет значение также раздражение периваскулярных симпатических образований. Нельзя исключить и патогенетическую роль моторно-висцеральных рефлексов. Спастическое состояние сосудов поддерживается патологической импульсацией (болевой, проприоцептивной) из тканей пораженного позвоночника и спинальных ганглиев.
Развитие компрессионных нейроваскулярных синдромов проходит две стадии – функциональную и органическую. Существует два механизма перехода одной стадии в другую: миогенный, когда спазм сосудов вызывает нарушение питания мышцы, а длительное ее сокращение способствует нарушению кровообращения в ней, и нейрогенный, когда сократившаяся мышца может сдавливать вегетативные волокна нервов, что в свою очередь ухудшает питание мышц. В формировании нейроваскулярных расстройств, определенную роль играет нарушение адаптационно-трофического влияния симпатической нервной системы.
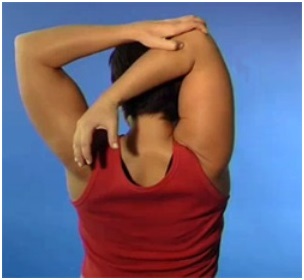
Синдром плечо – кисть (нейроваскулярная дистрофия верхней конечности, Синдром Стейнброкера). Этот синдром является одним из самых распространенных нейроваскулярных синдромов конечностей. По механизму развития синдром плечо-кисть, как и плечелопаточный периартроз, рефлекторно возникающее поражение. Об этом свидетельствует так же то, что оно возникает, помимо дегенративно-дистрофических вертебральных причин, в результате патологической импульсации из очагов самой различной локализации при:
– травме различных тканей руки,
– травме шейных позвонков или плечевого сплетения,
– переломе луча в типичном месте,
– тромбофлебите вен руки и при диффузном васкулите,
– фурункулезе и дерматите,
– не нагнаивающемся панникулите,
– сосудистых и травматических заболеваниях головного мозга (дисфункция церебральных структур),
– при поражении легких и плевры.
Следует заметить, что при наличии шейного остеохондроза формированию синдрома плечо-кисть способствуют давние и свежие очаги поражения в тканях руки или близлежащих областей. Заболевание обычно развивается постепенно. Вначале возникает болезненная тугоподвижность плечевого сустава, затем поражение кисти. Возможен и обратный порядок развития. Иногда нарушения в области плечевого сустава и кисти развертываются самостоятельно. Больные испытывают жестокую боль в плече. Она сосредоточена в мышцах, надкостнице и других тканях и не поддается воздействию анальгетиков. Другим важным симптомом является контрактура мышц плечевого и лучеезапястного суставов, а также кисти. В клинической картине заболевания наряду с мышечно-тоническими нарушениями на первый план выступают вегетативно-сосудистые расстройства.
Дистальные вегетативные нарушения представлены разнообразными сосудистыми и трофическими феноменами, такими, как гипергидроз, акроцианоз, пузырьки на коже, покраснение ладонной поверхности кисти, истончение кожи, трофические нарушения ногтей и волос, уплотнение подкожной жировой клетчатки, повышение температуры кожи, дистальный отек. Характерным является феномен плотного ограниченного отека кожи и подкожной клетчатки тыла кисти со сглаженностью контуров пальцев. Кожа той области блестящая и гладкая, плотно натянутая, сухая с мелким шелушением. Со временем присоединяются мышечные атрофии, флексорная контрактура пальцев, остеопороз кисти (атрофия Зудека). Мышечная атрофия кисти, вазомоторные нарушения в ней без рентгенологических признаков остеопороза формируют синдром Холдена. Присоединение к рефлекторной дистрофии Зудека феномена отечной кисти характеризуется как синдром Оппенгеймера.
Учитывая вышеизложенное, различают три стадии процесса (Bateman J., 1972). Их можно назвать так: 1) стадия боли, 2) стадия уплотнений и 3) стадия атрофии.
Первая стадия боли (3-6 месяцев). Боль в плече и кисти, напряжение мышц надплечья, ограничение подвижности в плечевом суставе, тугоподвижность кисти и пальцев. Сжатие кисти в кулак сопровождается болью. Периостальные и сухожильные рефлексы на пораженной руке повышаются. Отек кисти ярко выражен, иногда переходит на нижнюю часть предплечья. Акроцианоз.
Вторая стадия уплотнений (3-6 месяцев). Боли и отек уменьшаются, но ткани кисти становятся плотными, возникают трофические расстройства. Похолодание кисти и пальцев. На рентгенограммах кисти признаки остеопороза.
Третья стадия атрофии (от нескольких месяцев до нескольких лет). Тугоподвижность плеча и пальцев, переходящая в необратимую контрактуру. Мышечные атрофии, остеопороз, понижение температуры кожи кисти нарастают.
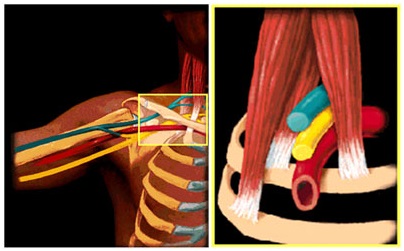
Скаленус – синдром (синдром Наффцигера). Клиническая картина скаленус-синдрома складывается из локальных признаков поражения передней лестничной мышцы в сочетании с картиной сдавления плечевого сплетения и подключичной артерии. развитие синдрома претерпевает две стадии: функциональную – без признаков органических изменений сосудов и органическую, когда выявляются стеноз и окклюзия подключичной артерии.
Синдром складывается из следующих компонентов: напряжение передней лестничной мышцы (болезненность, напряжение, утолщение) и сдавление плечевого сплетения. Основные клинические проявления синдрома связаны с рефлекторным напряжением передней лестничной мышцы, возникающим при раздражении III-IV шейных корешков и других структур смежных позвоночных двигательных сегментов. Из-за спазмированных мышц синдром проявляется ограничением наклона головы и шеи в здоровую сторону. Спазмированная мышца при любых причинах приподнимает I ребро, что вызывает сдавление подключичной артерии и плечевого сплетения. Отмечается легкая слабость руки, преимущественно её дистальных отделов, вплоть до грубых парезов кисти, особенно IV — V пальцев – мышц гипотенара. Снижение рефлексов и атрофия этих мышц встречается крайне редко – только в далеко зашедших случаях. Выявляется снижение поверхностной чувствительности в локтевой зоне руки. Иногда снижение чувствительности распространяется на всю руку, зону полукуртки или на всю половину тела. Сала мышц и чувствительность быстро восстанавливается после регресса спазма передней лестничной мышцы. В клинической картине поражения подключичной артерии довольно часто присутствуют вегетативные нарушения: бледность, акроцианоз, потливость кистей, трофические нарушения кожи и ногтей. Выделяют острое и постепенное развитие заболевания. При остром развитии чаще причиной является тяжелый физический труд (нагрузка на верхний плечевой пояс). В этом случае скаленус-синдром характеризуется болями в области плеча, надплечья, кисти; слабость, синюшность и отечность кисти. При постепенном развитии, разворачивающемся в течение нескольких дней – месяцев, выступают на первый план головные боли, головокружение (в следствие сдавления подключичной артерии) с последующим присоединением жалоб со стороны верхних конечностей.
. Вегетативно-сосудистые и трофические нарушения встречаются также в клинической картине реберно-ключичного синдрома (синдром Фолконера-Уэдла), синдром малой грудной мышцы (гиперабдукционный синдром, синдром Райта-Менделовича), синдром Персонейджа-Тернера (невралгическая амиотрофия), синдром Педжета-Шретера.
Этот сайт не является пособием по самолечению. Материалы, размещенные на данной странице, носят информационный характер и предназначены для образовательных целей.
За подробной информацией просьба обращаться по телефону или пишите нам
При использовании материалов ссылка на сайт обязательна.
Tel./Факс: (374-10) 23-97-87
Моб: (374-91) 42-10-02
All Rights Copyrighted | Все права защищены. | Բոլոր իրավունքները պաշտպանված են:
При всех этих синдромах наряду со сдавленней подключичной артерии происходит сдавление и плечевого сплетения, поэтому все они называются нейроваскулярными синдромами.
Синдром передней лестничной мышцы называют также синдромом Наффцигера по имени описавшего его автора (Naffziger, 1937). Этот синдром чаще встречается у лиц старше 3035 лет, одинаково часто у мужчин и женщин, обычно у людей, занятых тяжелым физическим трудом. Развитие данного синдрома провоцируют травма головы, шеи, верхних конечностей, аномалии передней лестничной мышцы, резкое похудание, возрастные изменения скелета. В 96% случаев он протекает на фоне шейного остеохондроза. Вследствие растяжения лестничной, трапециевидной и других мышц сначала возникает спазм, а затем дистрофические изменения мышцы, гипертрофия ее сухожильной части.
Клиническая картина синдрома складывается из местных, неврологических и сосудистых нарушений.
Для синдрома передней лестничной мышцы типичны боли, начинающиеся от шеи, надплечья и иррадиирующие по ульнарной поверхности руки. Больные жалуются, что не в состоянии работать с поднятыми вверх руками, поднимать тяжести. Усиление болей связано с поворотами головы, движениями шеи, туловища, рук. Одновременно могут наблюдаться парестезии в руке, головная боль. Головная боль может быть обусловлена компрессией позвоночной артерии и вертебральнобазилярной недостаточностью, а также распространением болевых импульсов из плечевого сплетения в шейное. Характерным симптомом является ограничение движений головы и шеи в здоровую сторону, слабость мышц руки, особенно разгибателей, снижение сухожильных и периостальных рефлексов, вегетативные расстройства: гипергидроз кожи рук, ее отечность.
Сосудистые проявления синдрома заключаются в спазме дистального артериального русла на ранних этапах болезни вплоть до резкого ослабления пульса и его исчезновения в результате тромбоза подключичной артерии изза постоянной травмы.
Специальные пробы, позволяющие выявить синдром передней лестничной мышцы, разнообразны и зависят от анатомических вариантов заболевания. Наиболее демонстративно исчезновение или резкое ослабление пульса на лучевой артерии при отведении поднятой и согнутой под прямым углом в локтевом суставе руки назад при одновременном резком повороте головы в противоположную сторону. Результат этой пробы, подтвержденный показании осциллографии, реовазографии и объемной сфигмографии, а также положительный эффект новокаиновой блокады передней лестничной мышцы позволяют поставить диагноз.
В отличие от синдрома Рейно при данном синдроме обычно имеются односторонние нарушения.
Лечение следует начинать с консервативных мероприятий: новокаиновые блокады передней лестничной мышцы (дополнительно можно вводить гидрокортизон), физиотерапия (диадинамические токи, УВЧ, электрофорез новокаина, салицилатов), лечебная физкультура, массаж. Назначают противовоспалительную терапию <салицилаты, бруфен), анальгетики, сосудорасширяющие препараты (компламин, ношпа, никошпан), витамины группы В. При шейном остеохондрозе применяют обычное вытяжение и вытяжение в воде.
При неэффективности консервативной терапии показано оперативное лечение. В последние годы наибольшую популярность завоевывает не скаленотомия, а резекция передней лестничной мышцы на возможно большем ее протяжении. Это уменьшает опасность рецидива болезни вследствие фиброзных изменений в указанной области, а также устраняет очаг патологической ирритации.
Синдром шейного ребра обусловлен компрессией нервнососудистого пучка между лестничными мышцами и шейным ребром или его рудиментом, возникшим в результате недостаточного обратного развития эмбрионального зачатка. Различают четыре варианта развития шейного ребра:
При шейном ребре 3-го и 4-го варианта нервнососудистый пучок распластан на ребре. При коротком шейном ребре пучок может либо проходить впереди этого ребра, либо располагаться между ним и 1 ребром. Во всех случаях в механизме компрессии играет роль и передняя лестничная мышца. У женщин шейные ребра встречаются в 3 раза чаще, чем у мужчин.
Неврологическая симптоматика заключается в чувсттштельных двигательных п вегетотрофических нарушениях. Грубые нарушения могут проявляться в отеке кисти, акроцианозе, зябкости руки, выраженной парестезии вплоть до заметных расстройств трофики.
Диагноз синдрома основывается на указанной клинике, пробе с отведением руки, а также рентгенографических данных (удлиненные поперечные отростки 7 шейного позвонка или шейное ребро). Целесообразно агиографическое исследование в положении с отведенной рукой и поворотом головы в здоровую сторону. Следует помнить, что у 7% людей с шейными ребрами не наблюдается какихлибо расстройств.
Консервативное лечение такое же, как при синдроме передней лестничной мышцы. Хирургическое лечение проводят при безуспешности консервативной терапии. Оно заключается в резекции передней лестничной мышцы при 1м и 2м варианте ребра и в дополнительной резекции шейного ребра при 3м и 4м варианте. Для этой операции используют обычно надключичный, режеподмышечный доступ.
Реберноключичный синдром. Костноклавикулярный синдром также называют синдромом Фальконера Вед деля (Falconer Weddel). Его причиной является анатомическое сужение промежутка между ключицей и I ребром, а также реберноключичной мышцей и ее фиброзным краем. Возможна компрессия артерии, вены и плечевого сплетения. Помимо анатомических особенностей, развитию синдрома может способствовать профессия больного (ношение тяжести на плечах), а также привычка ходить и спать с отведенными кзади руками.
В диагностике синдрома может оказать определенную помощь тщательный анализ рентгенограмм: высокое стояние I ребра и величина дуги ребра в боковой проекции, величина угла ключицы по отношению к горизонтальным и фронтальным плоскостям.
Консервативная терапия такая же, как и при описанных синдромах. Хирургическое лечение имеет два варианта: либо рассечение реберноключичной мышцы из подключичного доступа, либо резекция I ребра из подмышечного доступа. Последняя операция считается в настоящее время более радикальным вмешательством.
Синдром малой грудной мышцы описан в 1945 г. независимо друг от друга Wright и Mendlowitz. Синдром обусловлен сдавленней подключичной артерии и плечевого сплетения патологически измененной малой грудной мышцей. Начинаясь от IIV ребер, она поднимается косо вверх и латерально и прикрепляется своей сухожильной частью к клювовидному отростку лопатки. В этом месте сосудистонервный пучок и можег подвер гаться компрессионному воздействию малой грудной мышцы.
Читайте также:


