Лечение радикулопатии после операции

- Описание патологии
- Причины радикулопатии
- Разновидности
- Симптоматика
- Диагностика
- Лечение
- Профилактика
Радикулопатия – патологическое состояние неврологического характера, включающее в себя симптомокомплекс, который вызывается сдавливанием корешков спинного мозга. Болезнь сопровождается приступами острой боли и нарушением подвижности позвоночника. Основной причиной является остеохондроз и вызванные им осложнения. Диагностируется заболевание по клиническим признакам, результатам рентгенографии и МРТ. Лечение чаще консервативное. Потребность в операции возникает в случае необходимости устранения компрессионного воздействия.

Описание патологии
Радикулопатия – довольно частое явление в практике невролога. Другое название вертеброгенного расстройства – корешковый синдром. Возраст пациентов, обращающихся за медицинской консультацией, в среднем составляет 50-53 года. Причем у мужчин характерные проявления начинаются с 40 лет, у женщин возрастной рубеж варьируется от 50 до 65 лет.
Ранее радикулопатию принято было называть радикулитом. Но это не совсем верное определение. Как правило, при корешковом синдроме отсутствует воспаление, а симптоматика вызвана механической компрессией спинномозговых корешков.
Данный синдром нельзя назвать самостоятельной патологией. По сути, это симптомы остеохондроза, осложненного межпозвонковой грыжей. Поражению подвергаются все отделы позвоночника, но излюбленная локализация – это 5 поясничный (L5) и 1 крестцовый позвонок (S1).
Причины радикулопатии
Развитию патологического состояния предшествует длительный промежуток, за время которого ткани позвоночника подвергаются дегенеративно-дистрофическим изменениям. На начальном этапе страдает хрящевая ткань. Постепенное обезвоживание и снижение эластичности хряща приводит к его деформации и формированию межпозвонковой грыжи, которая может сдавливать спинальный корешок.
Кроме того, радикулопатия может вызываться остеофитами. Костные разрастания на телах позвонков, направленные в сторону выхода спинномозгового нерва, перекрывает его и сдавливает нервное волокно. Помимо вертеброгенных причин, существуют и другие провоцирующие факторы:
- высокий рост у мужчин старше 50 лет;
- после операций на позвоночнике;
- невринома спинальных корешков;
- злокачественные новообразования и их метастазы;
- кальциноматоз спинномозговых оболочек;
- арахноидальные и синовиальные кисты;
- врожденные аномалии – артериовенозные мальформации.
К группе риска причисляются некоторые профессии, чья работа связана с физическим трудом с выполнением поворотов и наклонов туловища, подъемом рук выше плеч. Радикулопатия чаще встречается у водителей, работников сельского хозяйства, плотников, рабочих станков и других.
Также причиной могут стать другие патологии:
- остеомиелит;
- туберкулез;
- болезнь Лайма;
- эпидуральный абсцесс;
- вирус иммунодефицита человека;
- опоясывающий герпес;
- васкулит;
- саркоидоз;
- сахарный диабет;
- болезнь Педжета;
- акромегалия.
Толчком к появлению неврологического синдрома является гиподинамичный образ жизни, чрезмерные физические нагрузки, гормональная перестройка организма.
Разновидности
Радикулопатия классифицируется по двум основным критериям:
- механизм развития;
- локализация пораженного корешка.
В первом случае патологический процесс развивается по дискогенному и вертеброгенному сценарию. Самая распространенная разновидность – дискогенная радикулопатия, когда раздражение спинальных нервов вызывает деформированный диск между позвонками. Вертеброгенная форма является следствием компрессии корешка костными разрастаниями (остеофитами) или видоизмененными телами позвонков.
Учитывая расположение защемленных корешков спинного мозга, различают следующие виды радикулопатии:
- Шейная
- Грудная
- Пояснично-крестцовая
- Смешанная (полирадикулопатия) при одновременном поражении нескольких отделов.

Симптоматика
Разнообразие и выраженность проявлений во многом зависит от расположения пораженного участка. К общим симптомам, которые вызваны раздражением корешка в результате компрессионного воздействия, относят:
Мышечное напряжение при радикулопатии приводит к дисбалансу, осложняясь искривлением позвоночника с развитием сколиоза, а также кривошеей, если в патологический процесс вовлечены шейные позвонки. При длительном течении заболевания, на участках с нарушением нервной проводимости развивается атрофия тканей, истончению эпидермиса, плохой заживляемости кожи.
Особенности клинической картины в зависимости от локализации компрессионного воздействия. Особенности проявлений по отделам – шейного (С1-С7), грудного (Т1-Т12), поясничного (L1-L5), крестцового (S1-S5):
- С 1 – головная боль в затылочной области, чувство тошноты, головокружение, повышенный тонус мышц шеи.
- С 2 – болевые ощущения в затылке и темени, ограничение движений при повороте в сторону, нарушение чувствительности шеи.
- С 3 – болезненность распространяется по всему черепу, охватывая область глаз и языка, больному трудно наклонять голову.
- С 4 – болевой синдром охватывает надплечье и переднюю часть грудной клетки.
- С 5 – реакция распространяется на надплечье и наружную область плеча, затруднено отведение конечности в сторону;
- С 6 – иррадиация в верхнюю конечность до кончиков пальцев, ухудшение работы мышечной ткани.
- С 7 – острая болезненность в задней части руки, доходя до 3 пальца кисти.
- Т1-Т2 – болит плечо, подмышечная область, ключица.
- Т3-Т6 – болезненность по ходу ребер, молочной железе, сдавливание в грудной клетке.
- Т7-Т8 – болевая реакция берет начало под лопаточной костью, иррадиируя в область эпигастрия и вызывая расстройство работы желудочно-кишечного тракта.
- Т9-Т10 – в процесс вовлекается область между ребер и желудка.
- Т11-Т12 – боль доходит до паховой области.
- L1 – иррадиация в паховую область и ягодицы.
- L2 – передняя и медиальная поверхность бедра.
- L3 – болевая реакция распространяется по подвздошной кости, боковой части таза с переходом на переднюю область нижней конечностей.
- L4 – передняя поверхность бедренной кости, внутренняя часть голени и лодыжки.
- L5 – боль распространяется по ягодице, задней части ноги, вплоть до пальцев на ноге.
- S1 – поражение нижней части спины, распространяясь на нижнюю конечность.
- S2 – болевой синдром из крестца доходит до стопы по задней стороне ноги.
- S3-S5 – резкая болезненность в паху, нарушение дефекации и мочеиспускания.
Диагностика
Определением причины возникновения радикулопатии занимается ортопед, вертебролог и невролог. Первоначально предположительный диагноз устанавливается на основании клинических признаков и визуального осмотра пациента.
Выслушивая жалобы больного, врач фиксирует время появления первых симптомов, их выраженность и периодичность обострений. После проведения физикального обследования, назначаются следующие методы диагностики:
- рентгенография – для определения костных деформаций;
- магнитно-резонансная томография – показывает состояние хрящевой ткани и других мягких структур;
- электронейромиографию – для оценки работы мышечных волокон;
- игольчатая электромиография.
Дополнительно может потребоваться консультации других узких медицинских специалистов – эндокринолога, инфекциониста при подозрении на сопутствующие патологии. Кроме того, для дифференциации радикулопатии с заболеваниями, не связанными со спиной, проводится обследование у:
- гастроэнтеролога – для исключения язвенных заболеваний;
- кардиолога – при приступах, схожих со стенокардией;
- онколога – если есть подозрение на злокачественность новообразования;
- уролога – когда боль можно принять за почечную колику.
На основании полученных результатов подтверждается защемление корешков спинного мозга и устанавливается заболевание, которое является первопричиной болевого синдрома.

Лечение
Устранение патологического состояния и его последствий – комплексная задача, решаемая комплексным путем. Для этого в остром периоде назначается покой и лечение медикаментозными средствами, в стадию ремиссии присоединяют физиотерапевтические процедуры и лечебную гимнастику.
Лекарственные средства
Радикулопатия любой локализации лечится следующими фармакологическими препаратами:
- НПВП для уменьшения и ликвидации болевого синдрома и воспаления – Диклофенак, Кетопрофен, Мовалис;
- глюкокортикостероиды при низкой эффективности негормональных противовоспалительных средств – Гидрокортизон, Дексаметазон;
- миорелаксанты, чтобы устранить спазмы мышечной ткани – Мидокалм, Сирдалуд;
- витамины группы В для улучшения иннервационной способности – Нейромультивит, Мильгамма;
- диуретики для вывода излишков жидкости – Фуросемид, Диувер;
- ангиопротекторы, чтобы улучшить микроциркуляцию крови – Пентоксифиллин, Актовегин;
- успокоительное средство при бессоннице, расстройствах эмоционального состояния – Тенотен, экстракт валерианы;
- антидепрессанты выписываются врачом, если боль носит хронический характер – Амитриптилин, Гептрал.
Для торможения патологического процесса назначаются хондропротекторы. Данные препараты принимаются длительными курсами (от полугода), так как обладают накопительным действием. В результате улучшаются метаболические процессы в хрящевой ткани на клеточном уровне. Хондроциты синтезируются, благодаря поступлению хондроитина и глюкозамина. Чаще всего назначаются:
- Терафлекс;
- Артра;
- Дона;
- Хонда;
- Структум.
Ортопедический режим
При интенсивном болевом синдроме пациенту рекомендуется избегать тяжелых нагрузок и придерживаться постельного режима. Для разгрузки защемленного участка применяются корректирующие ортопедические изделия:
В дальнейшем, в ремиссионном периоде, для профилактики защемления можно использовать корсеты для динамических нагрузок.
Физиотерапия и ЛФК
Спустя неделю после медикаментозной терапии подключается щадящая мануальная терапия. Основным восстановительным способом лечения является назначение физиотерапевтических процедур:
- Лекарственный электрофорез
- УВЧ
- Рефлексотерапия
- Парафиновые аппликации
- Грязелечение
- Радоновые ванны
Курс массажа при остеохондрозе назначается после устранения сильной боли. При этом радикулопатию устраняют различными способами массажной техники. Продолжительность обычно составляет 10 дней.
Лечебная физкультура назначается лечащим врачом совместно с инструктором ЛФК. Комплекс подбирается с учетом возраста, тяжести заболевания, сопутствующих хронических патологий и общего функционального состояния. Занятия проводятся регулярно с дозированием терапевтической нагрузки.
Хирургическое вмешательство
Показанием к оперативному лечению может стать усиление неврологической симптоматики, отсутствие эффекта от консервативных методов, наличие опухоли или грыжи больших размеров. В этом случае применяются различные способы:
- удаление позвонка с заменой на протез;
- резекция части позвонка;
- удаление грыжи традиционным методом или с использованием хирургического лазера;
- фиксация тела позвонка при нестабильности сегмента позвоночника.
Профилактика
Чтобы радикулопатия не доставляла неудобств и не мешала привычному образу жизни, о профилактике патологического состояния необходимо заботиться с юного возраста. Для этого нужно вести активный образ жизни, правильно питаться, заниматься физкультурой, плаванием. Рекомендуется следить за осанкой, а при возникновении деформации стоп или позвоночника, проводить коррекцию ортопедическими изделиями. При возникновении хронических заболеваний, не забывать о плановом лечении. Если появился дискомфорт или болезненность в шее или спине, пройти диагностику и необходимую терапию. Раннее обращение к врачу повышает шансы на полное выздоровление.
… отдельным аспектом проблемы поясничной боли является тактика ведения больных.
По данным литературы, частота рецидива болевого синдрома при применении традиционных методов удаления грыжи поясничного межпозвоночного диска составляет 15-40%.
Большинство пациентов после дискэктомии продолжают испытывать повторяющиеся время от времени поясничные боли либо чувство дискомфорта в зоне операции и чувствительны к факторам, являющимся триггерными, таким как подъем тяжестей, сгибание, разгибание поясничного отдела позвоночника.
Постоянное совершенствование техники и разработка оптимальной методики удаления грыж межпозвонковых дисков из заднего доступа позволили значительно увеличить количество хирургических вмешательств при дискогенных проблемах и уменьшить частоту рецидивов болевого синдрома до 3-8%. Рецидив грыжи межпозвоночного диска является одной из основных находок при повторных хирургических вмешательствах - от 1,9 до 29% случаев. В возобновлении вертеброгенной и корешковой симптоматики такие факторы, как ошибка при определении уровня локализации грыжи, ее неполное удаление или просмотр мигрировавших свободно лежащих фрагментов грыжи, неадекватная декомпрессия нервно-сосудистых образований при первичном вмешательстве, во многом зависящие от опыта хирурга, по-видимому, играют второстепенную роль.
Основной причиной рецидивирования болевых синдромов поясничного остеохондроза в послеоперационном периоде являются недискогенные факторы и прежде всего :
• рубцово-спаечный процесс в эпидуральном пространстве;
• стеноз позвоночного канала.
В патогенезе послеоперационных вертеброгенных и корешковых болевых синдромов можно выделить несколько основных механизмов :
• изменение биомеханических свойств оперированного позвоночно-двигательного сегмента;
• прогрессирующие дегенеративные изменения структур поясничного отдела позвоночника;
• рубцово-спаечный процесс внутри позвоночного канала.
Целость осмотической системы межпозвоночного диска нарушается после перфорации фиброзного кольца, в результате спонтанного выпадения диска или его оперативного удаления. Уменьшение после операции высоты диска имеет следствием возрастание нагрузки на межпозвоночные суставы, вследствие чего они деформируются и подвергаются подвывиху. Спустя некоторое время латеральные сегменты позвоночного канала в зоне выхода из него корешков сужаются (латеральный стеноз).
Ввиду развивающегося латерального стеноза спинального канала происходит раздражение связочных структур и нервно-сосудистых образований латерального кармана вплоть до ущемления корешков в межпозвоночном отверстии. Помимо того, развитию стеноза позвоночного канала способствуют прогрессирование дегенеративных изменений в структурах оперированного и смежных с ним позвоночно-двигательных сегментов, межпозвоночном диске, появление остеофитов, развитие артрозов и гипертрофии межпозвоночных суставов, а также эпидуральный фиброз.
Проведенное исследование (О.Б. Шуваева и соавт.) 254 больных (ранее оперированных по поводу грыж поясничных межпозвоночных дисков и которые в период с 1993-2002 гг. были повторно госпитализированы в отделение нейрохирургии в связи с рецидивом или сохранением клинических проявлений пояснично-крестцовой радикулопатии, нейрососудистых ишемических синдромов, вертеброгенных поясничных болевых синдромов либо их сочетаний) показало, что:
клиническая картина рецидивирующих болевых синдромов поясничного остеохондроза после оперативного лечения грыж межпозвоночных дисков с использованием заднего доступа характеризуется тенденцией к уменьшению интенсивности болей, выраженности мышечно-тонических реакций и при этом увеличением числа больных с постоянными болями, полиморфностью симптоматики на фоне остаточных неврологических синдромов с преобладанием подострого и хронического вариантов течения заболевания и развитием различных форм ишемических корешковых и спинальных расстройств.
Указанные особенности рассматриваемой патологии отражают возрастающую роль рубцово-спаечной компрессии нервно-сосудистых образований в зоне произведенной ранее операции.
Точная клиническая оценка локализации, сторонности, характера болевого синдрома позволяет выбрать рациональную схему дообследования пациента (с использованием инструментальных методов) и сопоставить клинические проявления заболевания с выявленными сопутствующими патологическими изменениями в позвоночно-двигательном сегменте. Именно такое сопоставление является залогом правильного выбора лечебной тактики: консервативного лечения послеоперационных болевых синдромов у больных, перенесших поясничную микродискэктомию, либо определения патогенетически обоснованных показаний к повторному оперативному вмешательству при рецидивирующем компрессионном корешковом синдроме.
Показаниями к повторному оперативному вмешательству у обследованных больных, ранее перенесших операции по поводу грыж поясничных межпозвоночных дисков, были :
(1) клиническая картина пояснично-крестцовой радикулопатии, развившаяся после периода благополучия разной продолжительности и подтвержденная данными инструментальных исследований о наличии обусловливающей ее компрессии дуральных и корешковых структур, при отсутствии эффекта от консервативной терапии в течение 2-6 недель с момента последнего обострения;
(2) стабильность выраженного и резистентного к консервативному лечению корешкового болевого синдрома и неврологических симптомов радикулопатии после первого оперативного вмешательства;
(3) прогрессирующее нарастание неврологического дефицита в разные сроки после первой операции;
(4) развитие симптомов миелорадикулоишемии или синдрома сдавления корешков конского хвоста;
(5) частые и длительные обострения болевого корешкового синдрома, не поддающиеся консервативному лечению, при клинико-инструментальной картине компрессии дуральных и корешковых структур.
*Импакт фактор за 2018 г. по данным РИНЦ
Журнал входит в Перечень рецензируемых научных изданий ВАК.
Читайте в новом номере
Статья посвящена проблеме радикулопатии и современной тактике ведения пациентов с данной патологией
Для цитирования. Дадашева М.Н., Агафонов Б.В. Радикулопатии, современная тактика ведения пациентов // РМЖ. 2016. № 3. С. 163–165.
Алгоритм обследования пациента с радикулопатией включает:
1) тщательный сбор анамнеза заболевания. Для исключения вторичного характера боли обязателен также общесоматический осмотр и обследование;
2) определение локализации и провоцирующего фактора боли;
3) характеристику боли:
• начало появления,
• провоцирующий фактор,
• длительность,
• интенсивность,
• характер боли;
4) определение позитивных и негативных чувствительных нарушений: парестезии (неболевые спонтанные ощущения – ползание мурашек и т. п.), дизестезии (неприятные спонтанные или индуцированные ощущения), гипералгезию (усиленное ощущение болевого стимула) и аллодинию (болевые ощущения, возникающие при воздействии неболевого раздражителя);
5) неврологическое обследование, которое проводится по общепринятой методике и включает:
• исследование черепно-мозговой иннервации,
• исследование двигательной и чувствительной сфер;
6) мануальную диагностику, выявляющую функциональные расстройства в позвоночных двигательных сегментах, с целью определения степени подвижности суставов как краниовертебрального перехода, так и всего позвоночника в целом;
7) исследование мышечной сферы и двигательного стереотипа, мышечного спазма и локальных мышечных гипертонусов (триггерных точек);
8) определение особенностей психоэмоционального состояния (особенно после травмы).
Алгоритм инструментальной диагностики
Для уточнения состояния костного аппарата необходимо инструментальное обследование:
1. Функциональная рентгенография (лучевая диагностика) – снимки в прямой и боковой проекциях в положении сидя, а также при сгибании и разгибании позвоночника.
У большинства больных с шейной дорсопатией при рентгенологическом исследовании позвоночника выявляются дегенеративные изменения в позвоночных двигательных сегментах, которые преимущественно встречаются на уровне СV–СVI, СVI–СVII и СIV–СV. Первые спондилографические признаки дистрофии диска – выпрямление шейного лордоза и образование местного кифоза на уровне пораженного позвоночно-двигательного сегмента. Наиболее ранние признаки дегенеративных изменений – унковертебральный артроз преимущественно в СIV–СV, СV–СVI и СIII–СIV сегментах. Спондилоартроз межпозвонковых суставов рентгенологически характеризуется сужением и деформацией суставной щели, субхондральным склерозом сочленяющих поверхностей суставных отростков, краевыми костными разрастаниями. При направленности краевых костных разрастаний кпереди отмечается их воздействие на позвоночные артерии. Для их выявления проводятся задние снимки через открытый рот. При артрозе суставов С0–СI и СI–СII отмечается асимметрия краниовертебральных сочленений, а также суставных щелей СI–СII и щелей сустава зубовидного отростка Крювелье. Артроз в области этих суставов – частая причина компрессии позвоночной артерии.
У некоторых больных имеется гипермобильность (нестабильность), которая проявляется псевдоспондилолистезом (передним или, чаще, задним) и избыточным движением в позвоночно-двигательном сегменте. Доказательством длительно существующей гипермобильности является скошенность передне-верхнего угла тела нижележащего позвонка и неоартроз в области соприкосновения суставного отростка и дужки.
Подвывих сустава по Ковачу характеризуется на боковом снимке шеи ретроспондилолистезом тела, нарушением соотношений между суставными отростками в позвоночно-двигательном сегменте (отклонение кзади верхнего суставного отростка, соскальзывание нижнего вниз), а также аксиальным раскрытием суставной щели, наложением тени нижележащего верхнего суставного отростка на тень тела вышележащего позвонка. Все это способствует при близком прилегании суставного отростка к глубокой части поперечного отростка травматизации позвоночной артерии. Среди больных с цервикалгией отмечается высокая частота аномалий краниовертебральной зоны – аномалия Киммерли, мальформация Киари и др.
2. Нейровизуализационное исследование: магнитно-резонансная томография (МРТ) позвоночника, которая является самым современным, безопасным методом, отличается отсутствием ограничения в плоскости исследования и большой точностью изображения, что позволяет подробно увидеть на экране дисплея, а затем на рентгеновской пленке срезы позвоночного столба и спинного мозга.
При хронической радикулопатии развиваются демиелинизация и дегенерация спинномозгового нерва, приводящие к гипотрофии или атрофии иннервируемых мышц и выпадению сухожильных рефлексов. Клиническая картина зависит от локализации корешка, вовлеченного в процесс. Верхние шейный корешки (СII–CIV) в отличие от нижних очень короткие, поэтому сдавливаются преимущественно остеофитом или патологически измененной связкой. Клинически в зависимости от пораженного корешка отмечаются боль и нарушение чувствительности в затылочной и височной областях, в шее или надплечьях. Двигательных нарушений в верхнешейном отделе практически не бывает. Нижние корешки поражаются чаще, поскольку именно нижняя часть шейного отдела позвоночника испытывает очень большую нагрузку, создающую предпосылки для формирования межпозвоночных грыж. Боль и нарушение чувствительности распространяются при радикулопатии корешка СV в надплечье и по передней поверхности проксимальной части плеча, при радикулопатии корешка СVI – от шеи и лопатки к надплечью по наружному краю плеча, заднелатеральной поверхности предплечья и латеральной поверхности кисти до первого или второго пальцев руки, при радикулопатии корешка СVII – по задней поверхности предплечья до третьего и четвертого пальцев, при радикулопатии корешка СVIII – по медиальной поверхности плеча, предплечья и кисти до третьего, четвертого или пятого пальцев. В грудном отделе боль может иррадиировать по ходу межреберных нервов.
В поясничном отделе, так же как и в шейном, поражаются чаще нижние корешки. При вовлечении трех верхних поясничных корешков (LI, LII, LIII) отмечаются боль, парестезии в пределах внутренней и передней поверхности бедра, паховой области, нижнего отдела живота, лобка в наружных половых органах. При поражении LIV боли и расстройство чувствительности локализуются по наружнопередним отделам бедра, передней поверхности коленного сустава, передневнутренней поверхности голени. При поражении корешка LV отмечаются боль в пояснице с иррадиацией ее до большого пальца стопы, снижение чувствительности по наружной поверхности бедра, голени, середине тыла стопы, в большом пальце, парез разгибателя большого пальца. Компрессия корешка S1 приводит к боли, снижению чувствительности в области внешней поверхности бедра, голени и стопы до мизинца и четвертого пальца, выпадению подошвенного и ахиллова рефлексов.
Алгоритм лечения:
1) купирование боли;
2) снятие воспалительного процесса;
3) усиление обменных процессов;
4) предупреждение хронизации болевого синдрома;
5) проведение полноценного курса реабилитационных мероприятий;
6) профилактика рецидива обострений.
Поскольку при радикулопатии имеется ноцицептивный компонент боли, патогенетически обоснованным является назначение нестероидных противовоспалительных препаратов (НПВП) и миорелаксантов, которые широко используются в клинической практике. Учитывая наличие нейропатического компонента боли при радикулопатии рекомендуются также симптом-модифицирующие препараты замедленного действия, антиконвульсанты или антидепрессанты из группы селективных ингибиторов обратного захвата серотонина и норадреналина [10, 11].
При назначении НПВП имеется высокий риск развития побочных симптомов, и в первую очередь гастропатий. Больные из группы риска получают омепразол. С целью выявления безопасных путей решения этой проблемы были проведены многочисленные клинические исследования как в России, так и за рубежом. Было доказано, что для уменьшения дозы и сроков терапии НПВП и антиконвульсантами, обосновано включение в курс лечения витаминов группы В, которые получили название нейротропных, так как они регулируют обмен основных нейромедиаторов и аминокислот, стимулируют синтез протеинов и создают условия для более успешной регенерации нерва.
Поскольку патогенетическими механизмами являются отек, воспаление, ишемия, демиелинизация корешка и дегенерация, с противоотечной целью рекомендован препарат L-лизина эсцинат (действующее вещество: эсцина лизинат, 1 мл концентрированного раствора содержит 1 мг L-лизина эсцината). Препарат выпускается в виде концентрированного раствора, предназначенного для внутривенного введенияв ампулах по 5 мл №10. L-лизина эсцинат способен подавлять активность лизосомальных гидролаз, что ведет к снижению скорости расщепления мукополисахаридов в соединительной ткани стенок мелких капилляров. L-лизина эсцинат оказывает обезболивающее действие, обладает противоотечным (антиэкссудативным) эффектом. На фоне лечения повышается тонус вен, снижается сосудисто-тканевая проницаемость, что способствует уменьшению отека. Суточная доза препарата для взрослых составляет 5–10 мл, которые разводят в 50–100 мл натрия хлорида, 0,9% раствора для инъекций, и вводят внутривенно капельно. При отсутствии возможности капельного введения L-лизина эсцинат может быть назначен внутривенно струйно очень медленно по 5 мл на 15 мл физиологического раствора. Максимальная суточная доза для взрослых – 20 мл. Длительность применения препарата составляет 2–8 сут, в зависимости от эффективности терапии.
Немедикаментозная терапия включает:
• физиотерапию – аппаратные процедуры, основанные на применении для лечения и оздоровления физических факторов: инфракрасного излучения, ультразвука, магнитных полей, света, тепла и т. п.;
• иглоукалывание (акупунктура, рефлексотерапия) – древнейшую практику точечного воздействия на человеческое тело с целью снятия симптомов и в идеале – устранения причин заболевания;
• массаж – мягкую, но крайне результативную оздоровительную процедуру, повышающую тонус мышц, кожи, улучшающую приток крови и таким образом помогающую организму восстановиться.
Таким образом, разработка патогенетически обоснованных принципов лечения при радикулопатии является сложной проблемой, решение которой может быть достигнуто путем привлечения широкого круга специалистов и комплексного подхода к терапевтическим мероприятиям, включающим не только фармакотерапию, но и психотерапию, а также ортопедический режим. ♦
Причины
Радикулопатия развивается при раздражении или компрессии нервов в области их выхода из позвоночного столба. Причины такого патологического процесса:
- возрастные изменения в позвоночнике;
- гормональные изменения во время беременности;
- неправильная осанка, сколиоз (искривление позвоночника);
- обменные сбои;
- профессиональные изменения у людей, в работе которых имеются систематические длительные статические напряжения мышц;
- новообразования;
- травмы;
- инфекции, поражающие спинномозговые нервы;
- поднятие тяжестей;
- межпозвоночные грыжи;
- генетическая предрасположенность;
- переохлаждения;
- сахарный диабет и другие эндокринные нарушения.
Вследствие влияния этих факторов позвоночник подвергается дегенеративно-дистрофическим изменениям. Межпозвонковые диски теряют влагу, из-за чего снижается их эластичность. Это ухудшает амортизирующую функцию позвоночника. Прогрессируя, радикулопатия приводит к разрыву оболочки фиброзного кольца и выпадению диска в позвоночный канал. Такое состояние – начало развития протрузии и последующей межпозвоночной грыжи.
Критерий для основной классификации – механизм развития заболевания. С учетом этого выделяют дискогенную и вертеброгенную формы радикулопатии. Первая считается более распространенной. При ней отмечаются истончение или проседание межпозвоночных дисков, из-за чего их часть выпадает вместе с фиброзным кольцом. Вследствие этого раздражаются и сдавливаются нервные окончания. Дискогенная радикулопатия еще называется спондилогенной. Она связана с сидячим образом жизни или чрезмерными нагрузками на нижний отдел позвоночника.
Вертеброгенная радикулопатия выступает осложнением дискогенной. При ней нервные окончания уже не просто раздражаются хрящевыми тканями, а сдавливаются костными наростами. Причиной чаще являются возрастные изменения. В зависимости от локализации защемления нервов выделяют такие виды радикулопатии:
- Шейная. Дает о себе знать неожиданно в виде стреляющих болей, которые отдают в верхние конечности.
- Грудная. Вызывает болезненность грудной клетки при движении туловищем или глубоком вдохе.
- Пояснично-крестцовая. Это самый распространенный вид радикулита. В запущенной форме он вызывает приступы, при которых даже повороты туловища доставляют сильную боль.
- Смешанная, или полирадикулопатия. При ней нервные корешки защемляются в нескольких отделах позвоночника.
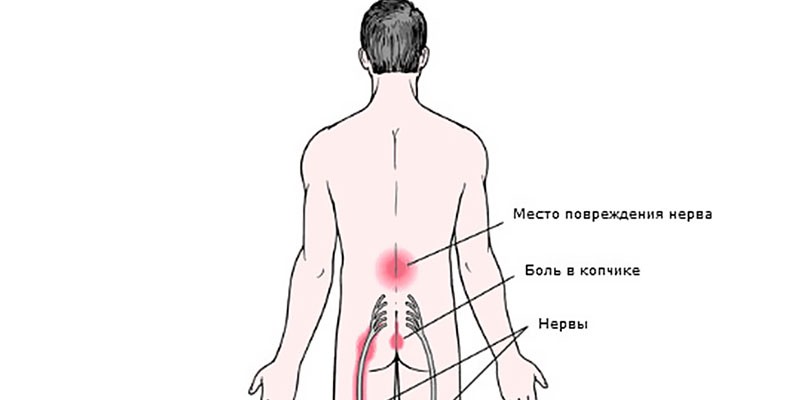
Симптомы
Радикулопатия может проявляться разными симптомами в зависимости от того, где расположен защемленный нерв. Заболевание сопровождается выраженным болевым синдромом, ограничением двигательной активности, изменением осанки. У каждого пациента эти группы симптомов проявляются по-разному в зависимости от характера повреждения позвоночника. Общие признаки любых видов радикулопатии:
- боль острого и пронизывающего характера в одном из отделов позвоночника;
- дискомфорт по задней поверхности бедра;
- постоянное напряжение мышц спины;
- потеря чувствительности нервных корешков в области пораженного отдела позвоночника;
- покалывание, жжение, онемение конечностей;
- слабость мышц рук или ног в зависимости от локализации защемленного нерва;
- повышение кожной чувствительности к прикосновению в области иннервации пораженного нервного корешка.
По частоте встречаемости первое место занимает радикулопатия пояснично-крестцового отдела позвоночника. Боль при этом появляется в пояснице, нижних конечностях, области живота, бедра и ягодицах. Она возникает резко и остро:
- после незначительных физических нагрузок;
- при поднятии тяжестей;
- при резких движениях.
Отличить такую боль от симптомов других заболеваний можно по ее характеру. Болевой синдром настолько сильный, что человек не может вдохнуть и выдохнуть или разогнуться. Боль пронизывает тыл стопы, проходит по пятке и большому пальцу. Кроме болевого синдрома, поражение межпозвоночных дисков поясничного отдела с радикулопатией вызывает:
- снижение двигательной функции после резких движений или наклонов;
- онемение нижних конечностей, потеря их подвижности;
- паралич тела ниже поясницы (отмечается редко);
- проблемы в работе кишечника и мочевыделительной системы;
- половая дисфункция.
Поясничный радикулит проявляется в трех основных формах, которые отличаются характерными симптомами. Каждую разновидность можно определить по характеру боли. Типы поясничного радикулита:
- Ишиалгия (ишиас). Боль сосредотачивается в районе ягодиц, задней поверхности голени, захватывает бедро, спускается до стоп. Ощущения носят стреляющий характер, напоминающий удар током.
- Люмбаго. Боль концентрируется только в поясничной области. Ее провоцируют неадекватные физические нагрузки.
- Люмбоишиалгия. Боль при этом виде радикулита локализуется в поясничной области и отдает в одну или обе ноги. Ощущения распространяются по ягодицам и задненаружной части ног, не затрагивая пальцы. Боль ноющая, жгучая и постоянно нарастает.
Поражение межпозвоночного диска шейного отдела с радикулопатией сопровождается болями в затылочном сегменте. К первым признакам можно отнести вынужденное положение головы, которое не доставляет человеку боль. При попытке изменить его возникают болевые ощущения. Они могут усиливаться при чихании и кашле. Боль и скованность в шее проявляются с утра, из-за чего человек списывает их на неудобное положение во время сна. Другие характерные симптомы радикулопатии шейного отдела:
- частые головокружения;
- парестезии (ощущение холода и потеря чувствительности в руках);
- снижение двигательной активности рук;
- шелушение кожных покровов;
- холодная кожа при прикосновении.
Радикулит грудного отдела встречается реже, чем пояснично-крестцового. Гибкость тела в этой области незначительна, поэтому межпозвоночные диски здесь претерпевают минимальные изменения. Потенциальными причинами развития радикулита грудного отдела являются:
- остеохондроз;
- переохлаждение;
- неловкие движения и физические травмы;
- остеоартриты и протрузии.
Нервные корешки в грудном отделе соединены с внутренними органами брюшной полости. По этой причине при их сдавливании появляются проблемы с пищеварением, включая боль и спазмы в желудке. Могут развиваться заболевания селезенки, поджелудочной железы или печени. Чтобы подтвердить, что у вас радикулопатия, можно провести простой тест. Сидя на стуле, нужно повернуть туловище. Спондилогенная радикулопатия при таком движении вызывает боль. На фоне болевого синдрома отмечаются и другие признаки:
- снижение трицепитального рефлекса (разгибания плеча при ударе молоточком по сухожилию его трехглавой мышцы);
- боль опоясывающего характера между лопаток и по всей грудной клетке;
- болезненность среднего пальца кисты, трицепса;
- дискомфорт в подмышечной впадине, плечевом суставе;
- проблемы с дыхательными органами.
При появлении признаков радикулопатии нужно обратиться к невропатологу. На первичном осмотре врач проводит неврологическое исследование для определения степени и точной локализации защемленных нервных корешков. При постановке диагноза учитываются чувствительность поврежденной зоны и выраженность болевых ощущений. Дополнительно пациенту назначают такие инструментальные и лабораторные исследования:
- Рентгенография. Это исследование проводится первым. Рентгеновский снимок помогает оценить, насколько правильно расположены межпозвоночные диски и установить участок, где локализуется дегенеративный процесс.
- Магнитно-резонансная томография (МРТ). Такая процедура помогает визуализировать мягкие ткани, в том числе нервы, межпозвонковые диски и спинной мозг.
- Компьютерная томография (КТ). Используется для оценки состояния костной ткани, определения диаметров фораминарных отверстий, через которые выходят нервные корешки и где может происходить их сдавливание.
- Электромиография. Этот метод исследования помогает оценить степень поражения мышц, распространенность и локализацию патологического процесса. Во время процедуры на участок кожи накладывают электроды, подключенные к электромиографу. Они фиксируют биопотенциалы мышечной ткани.
- Анализ крови. В ней обнаруживается повышенный уровень красных и белых кровяных клеток, что указывает на воспалительный процесс в организме.
- Ультразвуковое исследование (УЗИ). Помогает выявить спастические процессы в мышечной ткани, поскольку спазмированные мышцы меняют свою структуру – становятся плотнее.
- Люмбальные пункции. Их берут через прокол в поясничной области с помощью тонкой иглы. Цель исследования – изучение спинномозговой жидкости для подтверждения воспалительных процессов, связанных со спинным мозгом.
Лечение
Существует два варианта лечения радикулопатии – консервативный и хирургический. На начальном этапе врачи не прибегают к радикальным способам и назначают пациентам физиотерапию и медикаментозные препараты. Основой лечения становится прием обезболивающих и противовоспалительных препаратов. Во время обострений больного могут госпитализировать. В этот период врачи обеспечивают неподвижность больного с целью уменьшения нагрузки на позвоночник. Для снятия боли применяют блокады – инъекции Новокаина или Лидокаина.
Если человека не беспокоят сильные боли, и он может вести обычный образ жизни, допускается проводить лечение в домашних условиях. В этом случае терапия включает:
- прием назначенных врачом медикаментов (хондропротекторов, миорелаксантов, противовоспалительных, обезболивающих);
- прохождение курсов лечебного массажа;
- занятия лечебной физкультурой (ЛФК) для перераспределения вектора нагрузок на позвоночник и уменьшения степени защемления нервов.
Правильно подобранный комплекс тренировок поможет нормализовать метаболические процессы, раздвинуть позвоночные диски и усилить микроциркуляцию крови. Положительные результаты дают следующие упражнения:
- Прогибание и выгибание спины. Человек должен опереться на колени и руки. Далее необходимо максимально выгнуть спину вверх, как делает это кошка. Подбородок при этом должен быть прижат к ключицам. Затем, наоборот, выполняют прогибание, одновременно поднимая голову вверх. Так повторяют 8–10 раз.
- Притягивание колен к груди. Для этого нужно лечь на спину. Далее ноги сгибают и подтягивают к груди, обхватывая их руками под коленками. Такое положение нужно зафиксировать на 8–10 секунд. Количество повторений – 8–10 раз.
- Повороты торса в стороны. Лечь на спину, ноги согнуть в коленях, но стопы оставить на полу. Руки расположить на животе. Поочередно выполнять повороты обеих ног в левую и правую сторону. Сделать 16–18 раз.
Массаж при радикулите проводится с целью снятия напряжения спазмированных мышц спины, улучшения кровотока и лимфообращения. За счет этой процедуры можно привести в тонус вялые гипотрофичные конечности. Чтобы массаж принес хороший результат, нужно придерживаться следующих рекомендаций:
- важно, чтобы процедуру проводил специалист, поскольку непрофессиональная техника массажа может лишь ухудшить состояние;
- сеанс начинают с поглаживающих движений для разогрева мышц, а только потом переходят к растираниям, разминаниям, ударам тыльной стороной ладони;
- массаж разрешен только вне обострений, т. е. в восстановительный период.
После улучшения состояния пациенту назначают процедуры, направленные на улучшение подвижности пораженного отдела позвоночника. Примером выступает иглоукалывание. Оно восстанавливает функции нервных окончаний, избавляет от боли. Для достижения положительного эффекта полный курс иглоукалывания должен составляет 10–12 сеансов. Среди физиотерапевтических методов при радикулите полезны и следующие процедуры:
- магнитотерапия;
- ударно-волновая терапия;
- электрофорез;
- ультрафиолетовое облучение.
Основой лечения радикулита являются медикаментозные препараты. Большинству пациентов помогает такая консервативная терапия. Уже после нескольких недель приема препаратов в комплексе с лечебной гимнастикой и физиопроцедурами человек чувствует улучшение. Лекарства первой линии выбора – нестероидные противовоспалительные средства (НПВС):
- Мовалис;
- Ибупрофен;
- Вольтарен;
- Ортофен.
НПВС снимают воспаление и отечность. Чаще из таких препаратов применяется Ибупрофен. Его преимущество состоит в том, что медикамент выпускается в форме таблеток, мази и геля. По этой причине его можно использовать внутрь и наружно. Все формы выпуска Ибупрофена оказывают антипиретическое, противовоспалительное и анальгезирующее действия, из-за чего они и применяются при воспалительных заболеваниях суставов и позвоночника. Побочные эффекты и противопоказания препарата многочисленны, поэтому их стоит уточнить в инструкции к нему. Дозировка зависит от формы выпуска:
- 3–4 таблетки 200 мг за сутки (первую принимают утром до еды, остальные – на протяжении дня после принятия пищи);
- небольшую полоску геля или мази наносят на пораженную область не более 4 раз в сутки.
Больший эффект НПВС проявляют в сочетании с миорелаксантами. Примеры таких препаратов: Баклофен, Тизанидин. Они помогают справиться с мышечными спазмами, которые приносят непоправимый вред позвоночнику, и приостанавливают развитие сколиоза. Баклофен принимают внутрь до еды по 5 мг 3 раза в день. Далее через каждые трое суток дозу увеличивают на 5 мг до достижения терапевтического эффекта. Среди побочных эффектов Баклофена выделяют астению, головокружение, рвоту, тошноту, снижение кровяного давления. Противопоказания к применению препарата:
- психозы;
- судороги в анамнезе;
- эпилепсия;
- болезнь Паркинсона;
- атеросклероз сосудов головного мозга;
- хроническая почечная недостаточность.
Преимущество Баклофена – дополнительно препарат оказывает мощное обезболивающее действие. Кроме НПВС и миорелаксантов, пациенту назначаются следующие группы лекарств:
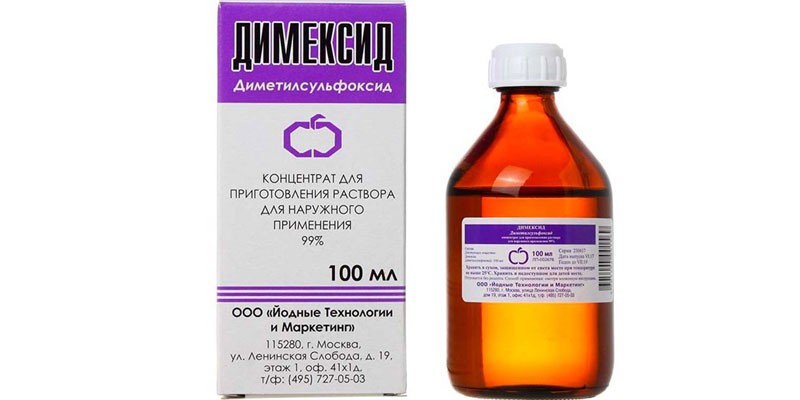
- Обезболивающие: Димексид, Новокаин. Снимают первичный болевой синдром. Новокаин может применяться и в виде инъекции в область поврежденного нерва.
- Хондропротекторы: Терафлекс. Стимулируют восстановление хрящевой ткани.
- Витамины группы В. Оказывают благотворное влияние на нервные волокна и хрящевую ткань.
Если консервативная терапия не принесла результата, или пациент мучается от нестерпимых болей, онемения конечностей или проблем с мочеполовой системой, то врач назначает хирургическое вмешательство. Оно проводится разными способами. Основные виды операций при радикулите:
- Дискэктомия. Такая операция проводится при межпозвонковой грыже. Цель – удаление части поврежденного позвоночного диска для декомпрессии защемленного нерва.
- Ламинэктомия. Это операция по удалению небольшого фрагмента кости, которая закрывает спинномозговой нерв. После такой манипуляции пространство в области защемленного корешка расширяется, поэтому симптомы радикулопатии устраняются.
- Замена межпозвоночного диска. Показание – его нежизнеспособность. Первый этап операции – тотальная дискэктомия (удаление межпозвоночного диска). Затем врач вживляет имплант, который надежно стабилизирует пораженный сегмент.
- Хемонуклеолиз Это растворение грыжи поясничного отдела за счет постепенного введения специального вещества в поврежденный диск. Операция проводится исключительно при протрузиях позвоночника.
Полагаться при радикулите исключительно на народные методы не стоит. По поводу их применения нужно проконсультироваться с врачом. По разрешению специалиста допускается применять следующие средства:
- Приложить к больной области ошпаренный лист белокочанной капусты. Зафиксировать целлофаном, а поверх – марлевой повязкой. Делать компресс ежедневно, лучше перед сном.
- Обдать кипятком пару листьев лопуха, приложить их к больной области, накрыть пищевой фольгой, закрепить при помощи бинта. Менять компресс каждые 2 часа. Использовать до уменьшения болевых ощущений.
- В пораженную область 2 раза в сутки втирать барсучий жир. Сверху укутать поврежденную зону махровым полотенцем. Когда эффект тепла начнет уменьшаться, можно смыть жир.
Прогноз и профилактика
Радикулопатия имеет благоприятный прогноз. При соблюдении рекомендаций врача пациенту удается войти в ремиссию. Трудности могут возникнуть у тех, кто имеет пагубные привычки, аномалии строения позвонков или находится в условиях длительной статической нагрузки. Чтобы предотвратить развитие радикулопатии, необходимо:
- носить удобную обувь;
- отказаться от ношения обуви на каблуках выше 4 см;
- спать на ортопедическом матраце и низкой подушке;
- каждый час делать перерыв при длительной статической нагрузке на позвоночник (при сидячей работе, вождении автомобиля);
- заниматься спортом, йогой, пилатесом, плаванием, лечебной физкультурой.
Видео
Нашли в тексте ошибку?
Выделите её, нажмите Ctrl + Enter и мы всё исправим!
Читайте также:


