Лекция что такое инфекционное заболевание
Урок 21
Основные инфекционные заболевания. Классификация, пути передачи и профилактика
 |  |  | |
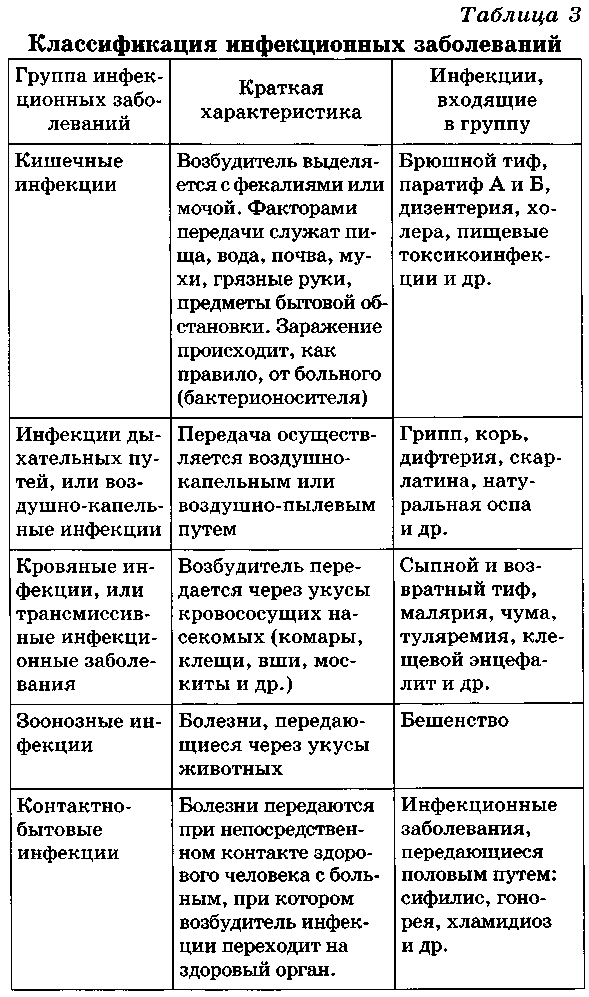
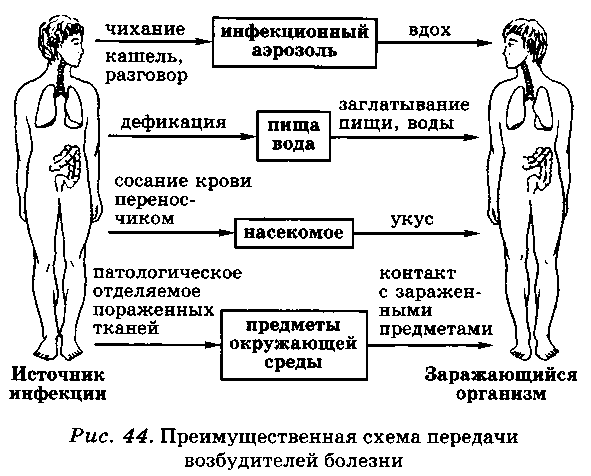
Человека на протяжении всей жизни окружают микроорганизмы. Они находятся в воздухе, воде, почве, осаждаются на всех предметах, в том числе и на пищевых продуктах. Микробы живут и размножаются на коже, в полости рта и носа, на слизистой верхних дыхательных путей, в кишечнике, особенно в его толстом отделе. Микроорганизмы играют важную роль в жизни не только человека, но и всего органического мира Земли. Они, например, очищают почву и воду от мертвых тел посредством гниения, брожения, разложения. В то же время, попадая в раны, они могут вызывать нагноение, а проникая во внутреннюю среду организма человека, способны стать причиной инфекционного заболевания. Все разнообразие известных современной науке микроорганизмов с точки зрения влияния на организм человека подразделяют на три вида, приведенные на схеме 25. В нашей стране принята классификация инфекционных болезней, в основу которой положен механизм передачи заразного начала и локализации его в организме. Согласно этой классификации, все инфекционные болезни подразделяют на пять групп (табл. 3). То или иное инфекционное заболевание связано с проникновением в организм определенного микроорганизма. Например, коклюшная палочка вызывает только коклюш, дизентерийная палочка — дизентерию, дифтерийная палочка — дифтерию, холерный вибрион — холеру. Возникновение и распространение инфекционных заболеваний Инфекционные заболевания отличаются от всех других тем, что достаточно быстро распространяются среди людей. Массовое распространение инфекционного заболевания, значительно превосходящее обычный уровень заболеваемости, называют эпидемией. Если же оно охватывает территорию целого государства или нескольких стран, его называют пандемией. Чтобы предупредить инфекционное заболевание, надо знать, как оно возникает и каким образом распространяется среди людей. Все инфекционные заболевания заразны и передаются от больного человека или больного животного к здоровому. Но и здоровый человек может служить источником инфекционного заболевания. После перенесенной болезни по еще неясным причинам возникает парадоксальная ситуация. Человек выздоравливает, чувствует себя хорошо, но в его организме продолжает присутствовать патогенный микроб. Возникает удивительный союз, когда один организм не замечает другого. Это может продолжаться сколько угодно долго. Для самого организма это не опасно, но крайне опасно для окружающих, так как патогенный микроб долгое время сохраняется невредимым и выделяется во внешнюю среду. Этот феномен называют бациллоносительство, а человека — бациллоносителем. В настоящее время известны по меньшей мере пять путей передачи инфекции (рис. 44): Отличие инфекционных заболеваний от всех других заключается в том, что организм человека после выздоровления приобретает невосприимчивость к повторному внедрению вызвавшего болезнь микроорганизма. Эту невосприимчивость называют иммунитетом. С биологической точки зрения иммунитет — это способ защиты внутреннего постоянства организма от живых тел или веществ, несущих в себе признаки генетически чужеродной информации. Эти тела и вещества называют антигенами. К ним относятся патогенные микроорганизмы, клетки и ткани собственного организма, ставшие чужеродными, цветочная пыльца, некоторые растения, некоторые пищевые продукты. В ответ на их внедрение организм начинает вырабатывать специфические вещества белковой природы — антитела. Иммунитет представляет собой совокупность защитно-приспособительных реакций организма человека, возникающих в ответ на строго определенный антигенный раздражитель в виде возбудителя инфекционной болезни или искусственно введенного антигена (вакцины или анатоксина). Иммунная реакция организма — это взаимодействие антигена с антителом. Важная особенность иммунитета — распознавание и отличие своего от чуждого. Иммунитет находится в тесной связи с функциональным состоянием организма и во многом зависит от факторов внешней среды. Голодание, недостаток или отсутствие витаминов (авитаминоз), длительное заболевание, серьезные повреждения, частые стрессовые ситуации могут способствовать снижению сопротивляемости организма и развитию инфекционного заболевания. В результате перенесенного инфекционного заболевания или искусственной иммунизации (когда в организм вводят искусственно ослабленный патогенный возбудитель) в крови человека появляются антитела, направленные против конкретного антигенного раздражителя. Количество антител чрезвычайно велико. К органам иммунной системы человека относятся костный мозг, печень, селезенка и лимфатическая система. Природой предусмотрено несколько разновидностей иммунитета. Наследственный иммунитет связан с видовой принадлежностью человека. Он передается по наследству от родителей к их ребенку. Далее различают естественно и искусственно приобретенный иммунитет. Первый формируется в результате перенесенного заболевания. Второй формируется активно или пассивно. При активном формировании искусственного иммунитета в организм вводят вакцину. Это ослабленный каким-либо способом, но сохранивший все свои вредные свойства патогенный микроорганизм. Введение его в организм человека вызывает инфекционное заболевание, которое протекает в легкой форме, но с очень выраженной иммунной реакцией. При пассивном формировании искусственного иммунитета в организм вводят уже готовые антитела (сыворотка или гамма-глобулин). Сформированный тем или иным способом иммунитет имеет определенную продолжительность. У пассивного иммунитета она колеблется от нескольких недель до двух-трех месяцев. Активный иммунитет действует дольше. Например, оспенная вакцинация (прививка) дает полную гарантию, что человек никогда не заболеет оспой. Вакцина от дифтерии или столбняка (при троекратной вакцинации) гарантирует защиту в течение 10 лет. Затем требуется повторная вакцинация (ревакцинация). Надо всегда помнить, что однократная вакцинация при некоторых видах инфекционных заболеваний не дает пожизненной гарантии. Чтобы предотвратить распространение инфекционных заболеваний, надо разорвать связи, соединяющие элементы общей эпидемиологической цепи, и одновременно воздействовать на каждый из ее элементов. Первый элемент — больной человек или животное. Больного человека при подозрении на инфекционное заболевание изолируют и лечат. С больным животным поступают по-разному: если это ценное для человека животное, его лечат, во всех других случаях его усыпляют. Сложнее обстоит дело с бациллоносителями. Это вполне здоровые люди, которым и в голову не придет обращаться к врачам. Следовательно, бациллоносителей надо активно выявлять. Обследовать всех людей на бациллоносительство практически невозможно. Поэтому обследование проводят выборочно. Ему подвергают те группы людей, которые заняты в пищеблоках (буфеты, столовые, рестораны) и в детских учреждениях. Второй элемент эпидемиологической цепи — механизмы ее передачи. Чтобы предотвратить распространение инфекции, надо поставить заслон на путях ее передачи и разрушить механизмы ее распространения. Для этого в повседневной жизни необходимо соблюдать следующие правила: • все пищевые продукты нужно подвергать тепловой обработке; тарелки, чашки, вилки, ножи надо обязательно мыть с применением препаратов бытовой химии, затем ополаскивать обильным количеством воды; фрукты и овощи необходимо тщательно мыть в проточной воде; нельзя забывать и о мытье рук перед едой и после туалета; Третий элемент в общей эпидемиологической цепи имеет прямое отношение к нам с вами. В настоящее время известен единственный надежный способ уберечь себя от инфекционного заболевания: своевременно и аккуратно выполнять рекомендации медиков по проведению вакцинации и ревакцинации. Полноценное питание, разумный двигательный режим, здоровый режим жизни также уменьшают риск и вероятность заболевания. Во всех случаях возникновения инфекционного заболевания в коллективе в обязательном порядке вводят в действие систему мер, направленных на предупреждение распространения болезни, так называемый карантин. В упрощенном виде это строгое ограничение передвижения и контактов людей, среди которых было обнаружено заболевание. Продолжительность карантина зависит от скрытого (инкубационного) периода выявленного заболевания и исчисляется с момента изоляции последнего больного (инкубационный период у холеры составляет 5 дней, у дизентерии — 7 дней, у сыпного тифа — 21 день и т. д.). Комплексное воздействие на все звенья эпидемиологического процесса любого инфекционного заболевания предотвращает его распространение. Для этого требуются усилия не только медицинских специалистов, но и нас с вами. Сделать вовремя прививку, соблюдать гигиеническую культуру, культуру здоровья, воспитывать у себя гигиеническое мировоззрение — это в интересах каждого из нас. Большинство инфекционных заболеваний сопровождается подъемом температуры, ознобом, разбитостью во всем теле, головной болью. Нередко появляются кашель, чихание, обильные выделения из носа, иногда рвота, неоднократный жидкий стул, боли в области живота. Отличительная особенность многих инфекционных заболеваний — появление сыпи в виде небольших красноватых пятен на коже на различных участках тела. Иногда в центре пятна виден небольшой пузырек, наполненный прозрачной жидкостью. Как правило, диагноз инфекционного заболевания ставят на основании бактериологического обследования естественных отправлений больного (мазок из зева, выделения половых органов, со- скоб с кожи, мазок из прямой кишки). Внешние признаки инфекционного заболевания появляются не сразу с момента внедрения патогенного микроба в организм, а лишь через некоторое время. Время от момента внедрения микроорганизма до проявления болезни называют инкубационным периодом. Продолжительность инкубационного периода у каждого инфекционного заболевания разная: от нескольких часов до нескольких недель и даже лет. Инкубационный, или скрытый, период не означает, что в организме ничего не происходит в этот период. Напротив, идет ожесточенная борьба между патогенным микробом и организмом. В развитии инфекционного заболевания прослеживают несколько последовательно сменяющихся периодов: скрытый (инкубационный) период, начало заболевания, активное проявление болезни, выздоровление. Продолжительность периодов разная и зависит от характера инфекции. I. Основы инфектологии. 1) Понятие об инфекции, инфекционный процесс, его формы. 2) Роль м/о в развитии инфекции. 3) Роль макроорганизма в инфекционном процессе. 4) Характерные черты и течение инфекционной болезни. 5) Формы проявления инфекционной болезни. Д.з. по уч.Прозоркиной стр.97-101; 2007г. 338-351, Черкес с. 153-159. 1) Инфектология - наука, изучающая инфекционный процесс, инфекционную болезнь, инфекционную патологию, возникающую в результате конкурентного взаимодействия организма человека с патогенными или условно-патогенными микроорганизмами, и разрабатывающая методы диагностики, лечения и профилактики инфекционных болезней. Инфекция (лат. infectio- заражать) - это совокупность явлений, возникающих при внедрении м/о в макроорганизм и размножения в нём. Инвазия - вызывается простейшими и гельминтами. При этом развивается инфекционный процесс. Инфекционный процесс - это взаимодействие микробов и организма. Он проявляется в зависимости от свойств возбудителя и состояния макроорганизма по-разному: 1.Бактерионосительство (микробонос-во) - это проникновение болезнетворного микроба в макроорганизм без развития заболевания. Оно может быть: А) здоровое; Б) после перенесенного инфекционного заболевания (бр. тиф пожизненно). Инфекционное заболевание- это крайняя степень выраженности инфекционного процесса. Характерны особенности патологических изменений, клинич-х проявлений. В результате инфекции нарушаются нормальные физиологические процессы и гомеостаз- это постоянство внутренней среды организма. Известно около 3 тыс. инф-х б-ней, кот-ми может заболеть чел-к (70% всех заб-ний чел-ка). В последние годы появилось примерно 40 новых эмерджентных б-ней (б-нь легионеров, птичий и свиной грипп), причём в 40% - нозологические формы, ранее считавшиеся неинфекционными. Условно-патогенные микроорганизмы, как правило, лишены болезнетворных свойств и не вызывают инфекционных заболеваний у здорового человека. Условно-патогенные микробы вызывают поражения после пассивного переноса во внутреннюю среду организма. Важные условия их развития - массивность инфицирования и нарушения сопротивляемости организма. 2) Роль м/о в развитии инфекции. М/о, вызывающие патологические процессы в макроорганизме, т.е. инфекционные заболевания, называются патогенными или болезнетворными(греч. Pathos – б-нь). Их особенности. 1. Патогенность - это способность микроба проникать в организм (инфективность), приживаться, размножаться (инвазионность) и вызывать патологические изменения. Этот генетически обусловленный качественный видовой признак, который передаётся по наследству. Патогенность как биологический признак бактерий реализуется через их три свойства: инфекциозность (инфективность), инвазивность и токсигенность. Факторы патогенности контролируются: - генами, привнесенными умеренными фагами. 2. Специфичность - это способность данного вида м/о вызывать определённую инфекционную болезнь. Так, холерный вибрион вызывает холеру. 3. Органотропность - это способность микроба паразитировать в определённых тканях и органах (гонококк - проникает через мочеполовые пути, но микобактерии ТБС, стаф-ки могут поражать любую ткань и орган). 4. Вирулентность - болезнетворная активность микробов, является мерой патогенности. Это фенотипический количественный признак, хар-ка штамма. Изменение вирулентности – авирулентность (усиление или ослабление). Штаммы того или иного вида по этому признаку могут быть подразделены на высоко-, умеренно-, слабовирулентные и авирулентные(например, вакцинные штаммы). Определяют вирулентность того или иного штамма культуры в опытах заражения лабораторных животных с вычислением DLM (Dosis letalis minima) - доза бактерий, вирусов, токсинов и других повреждающих агентов, вызывающих гибель 95% взятых в опыт животных. 1.Адгезия - это способность м/о адсорбироваться (прикрепляться) на клетках. Тропность - избирательность связывания с рецепторами. Например, у стаф-ков адгезины –белок А. 2.Колонизация - это размножение на поверхности чувствительных клеток (холерный вибрион на энтероцитах) или внутри клеток, в которые проникли прилипшие микробы (дизентерийная палочка в клетках толстого кишечника). 3.Инвазивность или пенетрация - это способность проникать внутрь клетки хозяина и вырабатывать ферменты агрессии, которые повышают проницаемость соединительной ткани (фактор распространения - гиалуронидаза). 4.Подавление фагоцитоза путём образования капсулы (синегнойная палочка, пневмо- и стрептококки) или ферментов (коагулаза стаф-ков). 5.Токсинообразование - это способность м/о вырабатывать яды. Группа токсинов по свойствам: Б)Экзотоксины - это высокотоксичные и специфичные белки, выделяемые в окружающую среду при жизни микроба. Характерна органотропность: столбнячный нейротоксин поражает спинной мозг, дифтерийный поражает сердечную мышцу и надпочечники. Типы действия: цитотоксины, мембранотоксины, функциональные блокаторы. 3) Роль макроорганизмов в инфекционном процессе. Для возникновения инфекционного заболевания необходимо сочетание следующих факторов: 1) наличия микробного агента; 2) восприимчивости макроорганизма; 3) наличия среды, в которой происходит это взаимодействие. Возникновение, развитие, течение и исход инфекционного заболевания зависят от реактивности макроорганизма и его состояния. Основным фактором является восприимчивость к м/о. Она может быть: индивидуальная - зависит от общего состояния организма и некоторых факторов: А) Особенностей возбудителя, обладающего выраженными инвазивными и агрессивными свойствами (к возб-лю чумы восприимчивы все люди). Б) Инфицирующая доза (ИД) - минимальное количество возбудителей, способных вызвать заболевание. Для развития ТБС, сибирской язвы достаточно 1-ой клетки, ИД для дизентерии - 100 клеток (10 2 ), для стафилококка - 1000 клеток, бр. тифа -10 10 , для холеры - 10 7 клеток. В) Место заражения - входные ворота - это те органы и ткани организма хозяина, через которые проникают патогенные м/о (при ОРЗ - верхние дыхательные пути, при ОКИ - жкт и т.д.), но возбудители чумы, сибирской язвы попадают в организм различными путями (кожная, легочная, кишечная формы). Состояние невосприимчивости человека определяется его реактивностью на внедрение возбудителя и зависит от внутренних и внешних факторов. К числу внутренних факторовсамого организма относятся следующие:
Внешние факторы, воздействующие на организм:
Видовая восприимчивость генетически закреплена за данным видом. Группы болезней по хар- ру источников. 1.Зоонозы - заболевания, которыми болеют только животные (бешенство, чума, ящур, сап, бруцеллёз). Резервуар бешенства в природе – грызуны и хищники. 2. Антропонозы – источником возб-лей является человек (дизентерия, холера, грипп, дифтерия, корь, гонорея, сифилис, брюшной тиф, гепатит А). 3. Антропозоонозы – болеют животные, но может поражаться и человек (сибирская язва, туляремия, сальмонеллёз). 4. Сапронозы – возбудители обитают и размножаются в окружающей среде (болезнь легионеров, ботулизм, столбняк). ВЫВОД: возможность возникновения и характер течения инфекционного процесса определяют соотношение вирулентности м/о, состояние макроорганизма и условий окружающей среды.
Нам важно ваше мнение! Был ли полезен опубликованный материал? Да | Нет Инфекция (infectio – заражение) – процесс проникновения микроорганизма в макроорганизм и его размножение в нем. Инфекционный процесс – процесс взаимодействия микроорганизма и организма человека. С биологической точки зрения инфекционный процесс – это разновидность паразитизма, когда один вид (паразит) использует другой вид (хозяин) как источник питания и место обитания, нанося ему вред. Инфекционный процесс имеет различные проявления: от бессимптомного носительства до инфекционного заболевания (с выздоровлением или летальным исходом). Инфекционная болезнь - это крайняя форма инфекционного процесса. Для инфекционной болезни характерно: 1) наличие определенного живого возбудителя; 2) заразность, т.е. возбудители могут передаваться от больного человека здоровым, что приводит к широкому распространению заболевания; 3) наличие определенного инкубационного периода и характерная последовательная смена периодов в течение болезни (инкубационный, продромальный, манифестный (разгар болезни), рековалесценции (выздоровление)); 4) развитие характерных для данного заболевания клинических симптомов; 5) наличие иммунного ответа (более или менее продолжительный иммунитет после перенесения заболевания, развитие аллергических реакций при наличии возбудителя в организме и др.) Названия инфекционных болезней формируются от названия возбудителя (вида, рода, семейства) с добавлением суффиксов "оз" или "аз" (сальмонеллез, риккетсиоз, амебиаз и пр.). Развитие инфекционного процесса зависит: 1) от свойств возбудителя; 2) от состояния макроорганизма; 3) от условий окружающей среды, которые могут влиять как на состояние возбудителя, так и на состояние макроорганизма. Свойства возбудителей.Возбудителями являются вирусы, бактерии, грибы, простейшие, гельминты (их проникновение – инвазия). Микроорганизмы, способные вызывать инфекционные болезни, называются патогенными, т.е. болезнетворными (pathos – страдание, genos – рождение). Имеются также условно-патогенные микроорганизмы, которые вызывают заболевания при резком снижении местного и общего иммунитета. Возбудители инфекционных заболеваний обладают свойствами патогенности и вирулентности. Патогенность и вирулентность. Патогенность – это способность микроорганизмов проникать в макроорганизм (инфективность), приживаться в организме, размножаться и вызывать комплекс патологических изменений (нарушений) у чувствительных к ним организмов (патогенность – способность вызывать инфекционный процесс). Патогенность – это видовой, генетически обусловленный признак или генотипический признак. Степень патогенности определяется понятием вирулентность. Вирулентность – количественное выражение или патогенности. Вирулентность является фенотипическим признаком. Это свойство штамма, которое проявляется в определенных условиях (при изменчивости микроорганизмов, изменении восприимчивости макроорганизма). Количественные показатели вирулентности: 1) DLM (Dosis letalis minima) – минимальная летальная доза – минимальное количество микробных клеток, которое вызывает гибель 95% восприимчивых животных при данных конкретных условиях опыта (вид животного, вес, возраст, способ заражения, время гибели). 2) LD50 – то количество, которое вызывает гибель 50% экспериментальных животных. Поскольку вирулентность – это фенотипический признак, то она изменяется под влиянием естественных причин. Ее можно также искусственно изменить (повысить или понизить). Повышение проводят путем многократного пассирования через организм восприимчивых животных. Понижение - в результате воздействия неблагоприятных факторов: а) высокая температура; б) антимикробные и дезинфицирующие вещества; в) выращивание на неблагоприятных питательных средах; г) защитные силы организма – пассирование через организм мало восприимчивых или невосприимчивых животных. Микроорганизмы с ослабленной вирулентностью используются для получения живых вакцин. Патогенные микроорганизмы обладают также специфичностью, органотропностью и токсичностью. Специфичность – способность вызывать определенную инфекционную болезнь. Холерный вибрион вызывает холеру, микобактерии туберкулеза – туберкулез и пр. Органотропность – способность поражать определенные органы или ткани (возбудитель дизентерии – слизистую оболочку толстого кишечника, вирус гриппа – слизистую оболочку верхних дыхательных путей, вирус бешенства – нервные клетки аммонова рога). Встречаются микроорганизмы, способные поражать любую ткань, любой орган (стафилококки). Токсичность – способность образовывать токсические вещества. Токсические и вирулентные свойства тесно связаны между собой. Признаки, которые определяют патогенность и вирулентность, называются факторами вирулентности. К ним относятся определенные морфологические (наличие определенных структур – капсул, клеточной стенки), физиологические и биохимические признаки (выработка ферментов, метаболитов, токсинов, оказывающих неблагоприятное влияние на макроорганизм) и др. По наличию факторов вирулентности патогенные микроорганизмы можно отличить от непатогенных. К факторам вирулентности относятся: 1) адгезины (обеспечивают адгезию) – специфические химические группировки на поверхности микробов, которые как "ключ к замку" соответствуют рецепторам чувствительных клеток и отвечают за специфическое прилипание возбудителя к клеткам макроорганизма; 2) капсула – защита против фагоцитоза и антител; бактерии, окруженные капсулой, более устойчивы к действию защитных сил макроорганизма и вызывают более тяжелое течение инфекции (возбудители сибирской язвы, чумы, пневмококки); 4) ферменты агрессии: протеазы, разрушающие антитела; коагулаза, свертывающая плазму крови; фибринолизин, растворяющий сгустки фибрина; лецитиназа, разрушающая лецетин мембран; коллагеназа, разрушающая коллаген; гиалуронидаза, разрушающая гиалуроновую кислоту межклеточного вещества соединительной ткани; нейраминидаза, разрушающая нейраминовую кислоту. Гиалуронидаза, расщепляя гиалуроновую кислоту, повышает проницаемость слизистых оболочек и соединительной ткани; токсины –микробные яды - мощные факторы агрессии. Факторы вирулентности обеспечивают: 1) адгезию – прикрепление или прилипание микробных клеток к поверхности чувствительных клеток макроорганизма (к поверхности эпителия); 2) колонизацию – размножение на поверхности чувствительных клеток; 3) пенетрацию – способность некоторых возбудителей проникать (пенетрировать) внутрь клеток - эпительальных, лейкоцитов, лимфоцитов (все вирусы, некоторые виды бактерий: шигеллы, эшерихии); клетки при этом погибают, и может нарушаться целостность эпителиального покрова; 4) инвазию – способность проникать через слизистые и соединительнотканные барьеры в подлежащие ткани (благодаря выработке ферментов гиалуронидазы, нейраминидазы); 5) агрессию - способность возбудителей подавлять неспецифическую и иммунную защиту организма хозяина и вызывать развитие повреждений. Токсины – яды микробного, растительного или животного происхождения. Они обладают высоким молекулярным весом и вызывают образование антител. Токсины делят на 2 группы: эндотоксины и экзотоксины. Экзотоксины выделяются в окружающую среду в процессе жизнедеятельности микроорганизма. Эндотоксины прочно связаны с бактериальной клеткой и выделяются в окружающую среду после гибели клетки. 1. Инфекционные болезни Это обширная группа заболеваний человека, вызванных патогенными вирусами, бактериями и простейшими. Суть инфекционных болезней состоит в том, что они развиваются вследствие взаимодействия двух самостоятельных биосистем – макроорганизма и микроорганизма, каждый из которых обладает собственной биологической активностью. Инфекция – это комплекс взаимодействия возбудителя и макроорганизма в определенных условиях внешней среды. Третий фактор инфекционного процесса – условия внешней среды – оказывает свое влияние как на возбудителей, так и на реактивность макроорганизма. Формы взаимодействия инфекционного агента с организмом человека могут быть различными и зависят от условий инфицирования, биологических свойств возбудителя и особенностей макроорганизма. Инфекционная болезнь – это нарушение функции макроорганизма, формирование морфологического субстрата болезни, появление клинической симптоматики, формирование специфического иммунитета. Инаппарантная форма инфекционной болезни – это форма, при которой в тропном органе возникают минимальные, но характерные морфологические изменения, в крови нарастает титр специфических антител (АТ). Здоровое носительство – это отсутствие морфологического субстрата, клинических симптомов болезни, нарастания титра специфических АТ. Персистентная (латентная) инфекция – это хроническая инфекционная болезнь с доброкачественным течением (при гепатите В, герпетической инфекции, энтеровирусных заболеваниях, кори и др.). Причины появления персистентной инфекции у детей: депрессивное состояние клеточного и гуморального иммунитета, появление L-форм бактерий и вирусов (нейротропных штаммов с изменениями их морфологических, биологических, антигенных и патогенных свойств). Эндогенная инфекция возникает в результате активации сапрофитной флоры собственного организма, наблюдается: 1) у детей, ослабленных предыдущими заболеваниями; 2) у детей, длительно леченых антибиотиками, гормонами, цитостатиками; 3) у детей раннего возраста. По типу аутоинфекции протекает кандидозная, стафилококковая, протейная, синегнойная, клебсиеллезная и иная инфекции. Медленная инфекция – это постепенное (в течение многих лет) прогрессирование болезни, тяжелые органные нарушения, часто возможен неблагоприятный исход. По типу медленной инфекции протекают врожденная краснуха, подострый склерозирующий энцефалит и др. Источники инфекции 1) внутриутробное инфицирование; 2) инфицирование в родах (при прохождении родовых путей); 3) постнатально (при уходе за ребенком). 2. Обслуживающий персонал родильного дома. 3. Родственники, обслуживающий персонал домов ребенка, детского сада и т. д. Пути передачи: трансплацентарный, гемоконтактный, пищевой, водный, контактно-бытовой, капельный, фекально-оральный. Наиболее восприимчивый коллектив: дети раннего возраста, дети от 6 месяцев до 2 лет, дети с вторичными иммунодефицитами. Классификации и клинические формы инфекций (А. А. Колтыпин) 1. По типу (тип – выраженность признаков, свойств данного заболевания): типичные, атипичные, стертые, инаппарантные (субклинические, гипертоксические, геморрагические). 2. По тяжести: легкие, среднетяжелые, тяжелые. 3. По характеру течения: гладкое, негладкое, с обострениями и рецидивами; 4. По длительности течения: острое (1—3 месяца), затяжное (4—6 месяцев), хроническое (свыше 6 месяцев). Принципы лечения:этиотропная терапия ликвидация возбудителя и его токсинов, патогенетическая терапия, повышение специфической и неспецифической защиты. Необходимо учитывать возраст больного, фоновую патологию, период болезни, тяжесть болезни, характер течения, наличие моно– или микст– инфекции и др. Профилактика: 1) мероприятия, направленные на источник болезни; 2) мероприятия по созданию или повышению невосприимчивости к инфекционным болезням; 3) мероприятия, направленные на разрыв путей передачи возбудителя (в зависимости от конкретного заболевания); 4) изоляция больного, регистрация всех инфекционных больных (заполняется и отправляется экстренное извещение в ЦСЭН). Данный текст является ознакомительным фрагментом. Читайте также:
|