Люмбалгия крестцового отдела гимнастика
Причины люмбалгии
Резкое движение, подъем тяжести или длительная статическая нагрузка обязательно дадут о себе знать. Болевой синдром развивается постепенно, он проявляет себя через несколько дней после чрезмерного физического перенапряжения. Среди причин люмбалгии, связанных с патологиями позвоночного столба, выделяют:
- сколиоз поясничного отдела;
- остеохондроз;
- стеноз позвоночного канала;
- грыжи и протрузии;
- заболевания мышц, патологии связок.
Эти нарушения приводят к сдавливанию нервных корешков, что формирует клиническую картину люмбалгии. Существует ряд причин, которые не связаны с деструктивными процессами в позвоночнике.
Хронический болевой синдром бывает вызван остеопорозом, который сопровождается повышенной хрупкостью костей. Среди возможных предпосылок люмбалгии поясничного отдела выделяют:
- травмы спины;
- заболевания половых органов;
- патологии почек;
- нарушения функций ЖКТ-тракта;
- сердечно-сосудистые заболевания;
- злокачественные новообразования;
- воспалительные процессы в органах брюшной полости;
- инфекционные заболевания (миозит, опоясывающий лишай, герпес).
Провоцирующими факторами для развития данного заболевания являются лишний вес (ожирение), ушибы нижних конечностей, ношение слишком тесной обуви, сдавливающей пальцы и стопу, гиподинамия, частые стрессы, нарушение режима сна.
Диагностика
После того как человек обратился с проблемой к лечащему врачу должен быть проведен ряд процедур. Но сначала хороший специалист собирает анамнез. Изучая историю болезни и выслушивая жалобы больного, врач определяет причины болей и способы их устранения. Поэтому медлить с визитом к доктору нельзя.
Люмбалгия поясничного отдела позвоночника имеет яркие симптомы, и лечение ее не такое простое как кажется на первый взгляд. Для того, чтобы диагностировать болезнь, нужно провести тщательное обследование. На начальной стадии врач опираясь на симптоматику ставит первичный диагноз. А затем отправляет пациента пройти такие исследования:
- Рентгеновское исследование в нескольких проекциях.
- КТ.
- МРТ.
- УЗД.
Люмбаго, люмбалгия, люмбоишиалгия
В зависимости от длительности течения заболевания и его особенностей выделяют 3 формы нарушений:
- люмбаго (прострел) – болевой синдром острого характера и высокой интенсивности;
- люмбалгия – длительная ноющая боль в области поясницы и крестца;
- люмбоишиалгия – болезненные ощущения в поясничной области, которые иррадиируют (отдают) в ногу.
Только врач может профессионально определить подвид заболевания и назначить правильное лечение.
Причины
Если у человека впервые возникло такое состояние, как люмбалгия, ему следует обратиться за медицинской помощью. Советы знакомых без медицинского образования нужно воспринимать критично и доверять свое здоровье только профессионалам.
После обращения пациента к специалисту, врач начнет диагностический поиск. Одним из важнейших параметров люмбалгии поясничного отдела позвоночника является кратность её проявлений, а также общее время заболевания. Уточнив эти вопросы, доктор отнесет болевой синдром к острым либо хроническим причинам.
От этого зависит не только дальнейшая диагностика, но и весь процесс лечения патологии.
Если боль в пояснице возникла впервые или резко усилилась за короткий промежуток времени, патология, вызывающая появление симптомов, скорее всего, относится к острым причинам.
В эту категорию заболеваний можно отнести:
- Травмы, падения, дорожно-транспортные происшествия.
- Протрузия и грыжа диска.
- Растяжения и разрывы связок позвоночника.
- Внутридисковая блокада.
Причин острого возникновения патологии немного, поскольку позвоночник длительное время компенсирует воздействие повреждающего фактора.
Впервые возникшая острая люмбалгия возникает только при чрезмерно сильном воздействии, превышающем защитные возможности организма.
В отличие от перечисленных состояний, хроническое, вялотекущее развитие болезни редко приводит пациента за медицинской помощью. Это может стать причиной осложнений, повреждения нервных и сосудистых структур позвоночника. Следующие виды патологии наиболее часто вызывают хроническую, рецидивирующую боль в области поясничного отдела позвоночника:
- Остеохондроз и его осложнения. Пожалуй, самая частая причина люмбалгии. Заболеваемость молодого населения этой патологией неуклонно растет за счет изменения образа жизни городского человека.
- Нестабильность позвоночных двигательных сегментов. Причин подобного состояния может быть несколько: от травматизации и спортивных нагрузок до наследственных болезней и аномалий развития.
- Спондилоартроз – дегенеративное заболевание суставов между позвонками в поясничном отделе. Преимущественно поражает пожилое население.
- Спондилолистез – смещение позвонка относительно соседних. Пораженная кость сдавливает нервные корешки, вызывая люмбалгию.
- Аномалии развития и наследственные заболевания.
- Сколиоз – искривление позвоночника в поясничном отделе может приводить к стойкой болевой симптоматике.
- Онкологические заболевания и другие объемные процессы. При возникновении опухоли или кисты на уровне поясницы, нарушение анатомической целостности нервных структур может приводить к рецидивирующей боли.
Несмотря на то что в список возможных причин включены достаточно серьезные болезни с тяжелым прогнозом, чаще всего причиной люмбалгии является остеохондроз.
Для исключения более серьезной патологии, требующей своевременного, порой неотложного, лечения, нужно проводить полноценную диагностику пациента.
Симптомы люмбалгии
Основным признаком патологии являются болевые ощущения разного характера, напряжение в области поясницы и крестца. Клиническая картина выглядит так:
При прощупывании поясницы пациент ощущает дискомфорт. Уплотнения здесь чувствуются отчетливо. Симптоматика обостряется примерно на 4-5 сутки развития патологии. При соблюдении постельного режима боли утихают вследствие полного расслабления мышц. Развитие люмбалгии длительное, подобное состояние длится до 3 месяцев.
Если неприятные ощущения в области поясницы сохраняются более 6 недель, необходимо срочно обратиться к врачу. Особую опасность представляют сопутствующие онкозаболевания, стремительная потеря веса, диагностированный остеоартроз, повышенная температура тела.
Грыжа позвоночного столба ухудшает прогноз. В этом случае снижается чувствительность конечностей, ноги немеют. Больной жалуется на постоянное чувство озноба и холода в области стоп.
Симптоматика заболевания
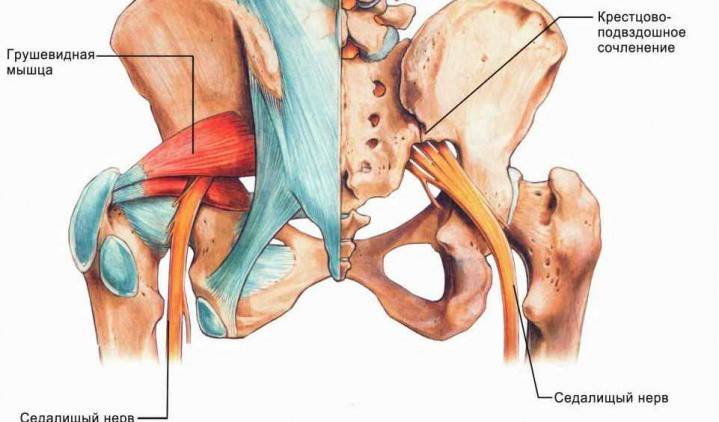
В период развития заболевания нервный корешок ущемляется, что приводит к появлению соответствующей симптоматики. В большинстве случаев при развитии данного заболевания появляется болевой синдром. Боль может иметь различный характер – тянущий, жгучий, стреляющий, тупой. Это зависит от того, чем вызван воспалительный процесс.
Синдром грушевидной мышцы достаточно часто сопровождается парестезиями. При этом пациенты жалуются на появление онемения в области поражения корешка. Наиболее часто данный симптом появляется, если совмещается остеохондроз с корешковым синдромом.
Заболевание в некоторых случаях может вызывать трофическое изменение. Причиной возникновения данной симптоматики являются иннервации, рефлекторные реакции и нарушения в процессе кровообращения. Если при остеохондрозе корешковый синдром длиться продолжительный период, то это может вызывать данный признак. Трофические изменения наблюдаются до полного излечения заболевания, вызвав выпадение волос, мышечную слабость и бледность кожи.
Распространенный остеохондроз достаточно часто сопровождается ограничением подвижности. Некоторые пациенты жалуются на трудности в период поворота головы. Также может наблюдаться ухудшение подвижности в верхних или нижних конечностях. Если человек пытается сделать определенное движение, то это может привести к возникновению спазма.
Синдром грушевидной мышцы сопровождается ярко выраженной симптоматикой. При возникновении первых признаков заболевания пациенту необходимо в обязательном порядке обратиться за помощью к доктору, который знает, что это такое и как лечить заболевание.
Диагностика люмбалгии
Врач формирует анамнез болезни на основании жалоб пациента. Важно сообщить характер боли, ее длительность, место локализации и время появления. Осмотр поясничной области сопровождается прощупыванием поясницы и позвоночника. Врач определяет тонус мышечного корсета и наличие уплотнений. Важно исключить заболевания, которые не относятся к деструктивным процессам в позвоночнике. Для этого может потребоваться несколько процедур:
- анализ мочи и крови (общий);
- анализ крови на биохимию и антитела, которые вырабатываются при наличии источника инфекции в организме;
- МРТ позвоночника в поясничной области (для оценки состояния межпозвоночных дисков, установления грыжи, других анатомических дефектов);
- рентгенодиагностика;
- ультразвуковое исследование органов брюшной полости.
При необходимости назначается консультация таких специалистов, как уролог (для мужчин), гинеколог (для женщин), инфекционист.
Причины возникновения заболевания
Болевую патологию поясничного отдела позвоночника вызывают:
- чрезмерные нагрузки на позвонки спины;
- избыточный вес;
- гиподинамия, сидячая работа;
- травмы;
- нарушения осанки;
- переохлаждение;
- сильные стрессы;
- возрастная деградация позвоночника (после 60 лет болями в пояснице страдают 70% людей).
Болевой синдром в нижней трети спины возникает вследствие наличия нескольких звеньев патологического процесса: выпячивания межпозвонкового диска, компрессии им корешков и волокон спинномозговых нервов, смещения и блока позвонков, увеличения тонуса скелетной мускулатуры вдоль позвоночного столба.
Лечебная гимнастика классифицируется на несколько категорий, каждая из которых направлена на устранение одного из звеньев патогенеза:
ЛФК для декомпрессии (снятия давления) позвоночника. К данному типу упражнений относятся занятия на турнике, аппаратное и подводное вытяжение позвоночного столба, гимнастика на шведской стенке.
ЛФК для устранения блока позвоночного сегмента. К этой категории относятся наклоны и повороты тела с постепенным увеличением интенсивности движений.
Занятия со статической и динамической физической нагрузкой направлены на ликвидацию спазмов мускулатуры и формирование сильного мышечного корсета спины.
Существует также целый комплекс гимнастики для профилактики заболеваний позвоночника. Он направлен на улучшение кровоснабжения позвоночника, выведение шлаков, оздоровление мышц и связок.
Правила лечебной гимнастики при болях в пояснице:
Выполняйте упражнения с преодолением слабого болевого синдрома. Если при занятии формируются сильные болевые ощущения, следует отказаться от упражнения на некоторое время;
При планировании гимнастики при люмбалгии необходимо отобрать 1-2 упражнения из каждой категории и составить из них лечебный комплекс. К нему можно добавить некоторые асаны из йоги для формирования растяжки;
Чтобы улучшить эффективность гимнастики, перед ее началом следует сделать массаж позвоночника и принять теплую ванну. Данные процедуры подготовят мышечную ткань к физической нагрузке;
Плавание снимает компрессию позвоночника и поможет восстановить физиологическое положение позвонков. В теплой воде мышцы расслабляются и освобождают блокированные межпозвонковые диски;
Несколько раз в неделю следует заниматься бегом. Ритмичные сжатия межпозвонкового диска, которые возникают при беге, заставляют его пульпозное ядро впитывать больше воды, что повышает амортизационные способности позвоночного столба;
В течение недели выполнения гимнастики, хотя бы один раз, необходимо провести очищение организма голоданием. С его помощью организм избавляется от токсинов, а также повышается его гибкость (если голодать 3 дня).
Перед его выполнением необходимо снять с себя все металлические изделия, украшения и часы. Специалист, который будет его выполнять, обязательно должен вымыть руки. Он должен быть расслабленным физически, но сосредоточенным в мыслях. Только так можно почувствовать скопление энергии в областях тела другого человека.
Как выполняется бесконтактный массаж при люмбалгии:
После сеанса следует вымыть руки с мылом, но не вытирать их полотенцем, а дать самостоятельно высохнуть.
После того, как бесконтактный массаж проведен необходимо, принять контрастный душ (смена холодной и горячей воды) позвоночника в течение 40 секунд. Дальше приступаем к лечебной гимнастике.
Лечебная физкультура для декомпрессии поясничного отдела позвоночника
Декомпрессионная физкультура при люмбалгии устраняет давление на межпозвонковые диски. При этом уменьшается степень ущемления спинномозговых нервов и облегчается боль.
Примерный перечень декомпрессионных упражнений по Полю Бреггу:
При висении на турнике растягивайте позвоночник потягиваниями вниз по 15 секунд. Обратите внимание, данный процесс в значительной степени растягивает суставы кистей и плечевого пояса, поэтому не должен продолжать долго;
На гимнастической стенке или перекладине выполняйте полувис (ноги упираются в землю) с расслаблением позвоночного столба;
При висении на шведской стенке отводите ноги назад и вправо-влево по очереди;
Упритесь руками в письменный стол. Не отрывая ноги от пола, наклоняйтесь туловищем к столу. Во время выполнения упражнения необходимо следить, чтобы мышцы были расслаблены.
Каждый пункт вышеописанного комплекса лечебной физкультуры необходимо повторять 3 раза по 20 секунд.
Гимнастика для увеличения подвижности позвоночного столба
При люмбалгии в области повреждения позвоночного сегмента формируется мышечный блок за счет спазмов мышц. Чтобы его устранить, необходимо выполнять следующую гимнастику:
По 10 наклонов в разные стороны в положении стоя с руками на поясе;
Наклоны вперед из положения стоя. При этом следует коснуться руками пола и вернуться в исходную позицию. Количество повторов 10;
Вращать туловище в стороны, а руки должны свободно висеть;
Согнуть ногу в колене, отвести ее в стороны и упереться стопой в опорную ногу. Зафиксировать положение в течение 15 секунд и повторить для другой стороны;
Согнуть ногу в коленном суставе. Обеими руками взяться за голень. Подтянуть бедро к животу и сосредоточить внимание на расслаблении мышц позвоночного столба;
Поставить руки на пояс и совершать движения тазом назад и вперед;
Сделайте боковой наклон вправо. При этом одна рука опущена, а другая приподнята. Повторите для левой стороны;
Делайте махи ногой назад и вперед с руками на опоре. Постепенно увеличивайте амплитуду движений.
Количество повторов по самочувствию;
Сядьте на пол и вытяните вперед ноги. Согнитесь и достаньте руками носки ступни. Постепенно пытайтесь продвигаться дальше, превозмогая легкую боль в позвоночнике;
Согните поясницу, сидя на пятках. Вытяните руки и коснитесь пола. Не отрывайте пятки от пола;
Лягте на спину. Попытайтесь согнуть ноги, но препятствуйте этому руками, которые упираются в колени. Напряжение следует фиксировать в течение 10 секунд. Количество повторов – 5;
Выпрямите туловище, станьте коленями на пол и коснитесь левой рукой правой части стопы. Вернитесь в исходное положение и повторите для другой стороны;
Делайте боковой наклон к опорной ноге в положении стоя. Повторите гимнастику 10 раз, а затем повторно увеличивайте амплитуду наклона.
При появлении люмбалгии поясничного отдела позвоночника лечение начинают далеко не всегда. По данным экспертов Всемирной организации здравоохранения, 90% людей хотя бы раз в жизни испытывали боль в пояснице. Однако многие из них игнорируют симптом и не обращаются к врачу. Особенно в случаях, когда боль носит случайный характер и быстро проходит. В некоторых случаях люмбалгия возникает в результате физических перегрузок, а затем бесследно исчезает. Но если боль появляется с завидной регулярностью и усиливается, откладывать визит к специалисту не стоит.

Что такое люмбалгия
Сталкиваясь неоднократно с поясничными болями, люди не знают, что такое люмбалгия пояснично-крестцового отдела позвоночника. Люмбалгией называют острый или хронический болевой синдром в пояснице. Ее разновидностью является люмбаго. Люмбаго — это внезапно возникающая сильная боль стреляющего характера (прострел) в пояснично-крестцовом отделе позвоночника. Люмбалгия относится к дорсалгиям (болям в спине). Ей присвоен код по МКБ 10 М54.5.
Термин люмбалгия введен в медицинскую практику для выделения болевого синдрома позвоночной этиологии. Ведь причиной появления болей в пояснице бывают и другие заболевания. Они могут быть вызваны воспалением мышц, болезнями органов малого таза и брюшной полости (в том числе и онкологическими). Такие боли называют отраженными.
Болевой синдром обычно развивается после:
- переохлаждения;
- ушиба;
- травмы;
- чрезмерных физических нагрузок;
- переутомления.

Люмбалгия может возникнуть после длительного пребывания в вынужденной неудобной позе, на фоне психологических переживаний и стресса. От болей в пояснице страдают люди, имеющие сидячую работу. Длительное пребывание в согнутом положении вызывает смещение позвонков. Негативно влияет на состояние позвоночника вибрация.
Иногда резкая боль появляется после кашля, чихания, зевания или резкого движения. Болевой синдром может быть следствием длительной ходьбы при плоскостопии или в неудобной обуви. Он не всегда проявляется сразу. В некоторых случаях неприятные ощущения в пояснице обнаруживают только через 1 или 2 дня.
Разновидности люмбалгии
Острая люмбалгия может быть спровоцирована:
- травмой;
- подъемом тяжелого груза;
- смещением межпозвоночного диска с растяжением задней продольной связки.

При этом нередко возникает настолько сильная боль, что человек не может передвигаться. Даже в лежачем положении ему причиняет страдание любое движение.
Острая дискогенная люмбалгия появляется в результате выпячивания межпозвоночного диска. Он оказывает давление на соседние ткани и сдавливает расположенные рядом спинномозговые нервные корешки. Дефект провоцирует спазм мышц, который оказывает дополнительное давление на нервные окончания, усугубляя состояние больного. Боли, возникающие в результате сдавливания спинномозговых нервов в сегментах L1–L5, на уровне их выхода из спинного мозга, носят название люмбалгия с корешковым синдромом.

Спондилогенная форма заболевания сопровождается легкими и средними болезненными ощущениями. Обострение болевого синдрома может возникнуть только после интенсивных физических нагрузок. Такая форма недуга диагностируется у детей и подростков. Она провоцирует остеохондроз.
Хроническая люмбалгия диагностируется, когда боли в пояснице не исчезают дольше 12 недель. Они часто бывают умеренными и терпимыми. Усиление интенсивности болевого синдрома возникает после инфекционных заболеваний, стрессов и переутомления.
Синдром люмбалгии может проявляться в виде 2 основных форм, а именно синдромов Левингстона и Соля-Вильямса:
- Синдром Левингстона характеризуется тугоподвижностью в зоне треугольника многораздельной мышцы. В этой области возникает чувство стянутости, ощущается постоянная тупая боль.
- При синдроме Соля-Вильямса болевой синдром усиливается при сильном вздохе, во время кашля и чихания.
Как проявляется люмбалгия

Болезненное ощущение может локализоваться строго в центре пояснично-крестцовой области. Но чаще оно возникает справа или слева от позвоночника. Боль усиливается после длительного стояния или сидения. Она нарастает постепенно, приобретая со временем мучительную интенсивность.
Негативно влияет на состояние больного полусидячее положение. Находясь в нем, человек чувствует себя вполне комфортно. Однако попытки сесть или встать вызывают резкую кинжальную боль, не позволяющую разогнуться. Чтобы выпрямиться, больные вынуждены надавливать на поясницу руками.
Люмбалгия поясничного отдела позвоночника усиливается при напряжении мышц. Больному трудно умываться, наклонившись над раковиной. Процесс глажки, при котором нужно длительное время держать корпус наклоненным, быстро вызывает усталость и боль. Наклониться вперед становится с каждым днем все труднее. Боль усиливается, если при наклоне в руках находятся тяжелые предметы. Очень больно поднимать с пола упавшие вещи.

Находясь в положении сидя, больной старается перенести свой вес на стоящую впереди опору или прислониться к спинке стула, плотно прижимая к ней спину. Это позволяет ему уменьшить болезненность. Во время ходьбы человек принимает неестественное положение, пытаясь минимизировать неприятные ощущения.
Комфортно себя чувствует человек только в лежачем положении. Если патологические изменения возникли в пресакральном диске, больной предпочитает лежать на здоровом боку. Если произошло сдавливание корешка возле четвертого поясничного диска, он старается лечь на больной бок.
При обострении боль нарастает несколько дней подряд, достигая своего пика на 4 или 5 сутки. После этого синдром люмбалгии снижается и пропадает, если больной соблюдает покой и избегает любых нагрузок. В случаях, когда человек не меняет ритм жизни и отказывается от лечения, болевой синдром не исчезает. Он может остаться интенсивным или стать менее выраженным.
В некоторых случаях люмбалгия мучает людей неделями и даже месяцами. Патология развивается и распространяется на соседние области. Со временем боль появляется в ягодице, в ноге или в районе копчика, трансформируясь в люмбоишиалгию и кокцигодинию. От стадии развития патологии зависят ее симптомы и лечение.
Как вылечить люмбалгию

При появлении болевого синдрома больному предписывается покой. Необходимо больше лежать в постели и избегать сидячего положения. До исчезновения болей нужно носить специальный ортопедический пояс, который будет поддерживать позвонки в правильном положении.
Если боли очень сильные, то назначается строгий постельный режим на протяжении 7-10 дней. Больному рекомендуется чаще лежать на животе. Когда человек лежит на спине, под его поясничную область подкладывают специальный круг или свернутое в кольцо махровое полотенце.
Подкладочный круг позволяет пораженной области позвоночника находиться на весу. Под ступни подкладывают подушку или свернутое одеяло. Находящиеся на возвышении ноги снижают нагрузку на позвоночник и помогают вернуть позвонкам нормальное положение.

Чтобы устранить сильный болевой синдром и уменьшить воспаление, назначают нестероидные противовоспалительные препараты (Диклофенак, Ибупрофен, Кетопрофен, Мелоксикам). В первый день рекомендуется делать уколы. Затем препараты принимают внутрь. Таблетки нужно пить во время еды или сразу после нее, запивая большим количеством воды. Если у больного есть заболевания пищеварительной системы, терапию осуществляют в виде инъекций. На поясничный отдел 2–3 раза в день наносят мазь (Диклофенак, Ибупрофен).
Длительность лечения нестероидными противовоспалительными препаратами зависит от продолжительности люмбалгии. При сильной корешковой боли принимать 1 вид препарата нужно не менее 3-4 недель.
Мучительные боли купируют с помощью паравертебральных блокад анестетиками (Лидокаин, Прокаин) в комплексе с гормональными препаратами (Дексаметазон, Гидрокортизон).
Когда боль начнет уменьшаться, больному рекомендуют постепенно увеличивать физическую активность.
- щадящие техники мануальной терапии;
- массаж;
- иглотерапию;
- вытяжение позвоночника;
- лечебную физкультуру.
Лечебная физкультура при люмбалгии
Для первого упражнения необходимо лечь на спину. Ноги сгибают в коленях и прижимают к груди, удерживая их руками. В таком положении нужно находиться несколько минут. В это время позвоночник разгружается и немного растягивается в поясничном отделе.
Для следующего упражнения руки разводят в стороны (лежа на спине). Одну ногу сгибают в колене и укладывают на пол. При этом ступня согнутой ноги должна прикасаться к колену прямой ноги. Голову поворачивают в сторону, противоположную стороне, на которой находится согнутое колено. Упражнение повторяют 5–10 раз, меняя ногу.

Третье упражнение делают, согнув обе ноги в коленях и уложив их на пол. Голову поворачивают в противоположном направлении. Затем ноги укладывают на другую сторону, изменяя положение головы. Упражнение повторяют 5-10 раз. Выполняя скручивания, нужно стараться не отрывать таз от пола.
Для четвертого упражнения надо встать на четвереньки. Спину выгибают дугой, опуская голову вниз, затем прогибают, поднимая голову вверх. Упражнение повторяют 5–10 раз.
Все движения нужно выполнять медленно и плавно. Лечебную гимнастику можно повторять 2 или 3 раза в день. Если во время занятий возникли резкие боли, необходимо обратиться к лечащему врачу.
Что такое люмбалгия
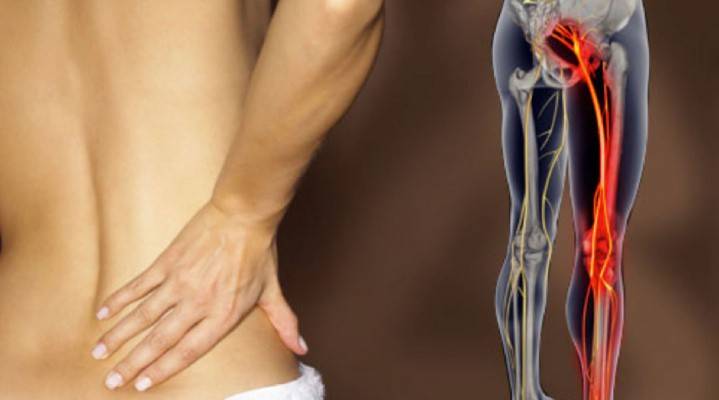
Что такое люмбалгия пояснично-крестцового отдела позвоночника, согласно международной классификации заболеваний? В МКБ-10 данный синдром значится под номером 54.5. Дополнительные цифры указывают вид и стадию развития патологии. Нередко код люмбалгии следует за обозначением болезни, которая стала его причиной. Зная такие шифры, можно проверить соответствие проводимого лечения утвержденным медицинским стандартам.
Не следует отождествлять люмбалгию с люмбаго. Хотя эти патологии схожи, но проявляются и лечатся по-разному. Сравните: люмбалгия – это боль, которая усиливается постепенно, а при люмбаго сражает мгновенно, как прострел. В первом случае она часто иррадиирует (отдает) в область ягодиц, бедер, а во втором – сосредоточена в пояснице. При люмбаго максимум через неделю проходит сама, при люмбалгии без лечения состояние только ухудшается.
- Хипстеры - кто это такие. История молодежной субкультуры, одежда и прически в стиле хипстеров с фото
- Биоревитализация - что это такое, стоимость процедуры. Отзывы о биоревитализации, фото до и после
- Рецепты вермишелевого супа с курицей: пошаговое приготовление
Разновидности патологии и их классификация
Люмбалгия поясничного отдела позвоночника проявляется в одной из двух форм:
- острой: сильная боль появляется неожиданно и часто не связана с самим позвоночником – за исключением протрузии (выпячивания) межпозвоночных дисков;
- хронической: патология развивается медленно и сопряжена с поражениями структур позвоночника.
В зависимости от природы своего происхождения синдром подразделяется на два основных вида:
- вертеброгенная люмбалгия, причины которой – нарушения в позвоночнике;
- невертеброгенная, вызываемая заболеваниями, возникающими в области поясницы, но вне позвоночного столба.
Острая люмбалгия поясничного отдела позвоночного столба – часто результат неловкого движения, неправильного поднятия тяжелого груза, травмы или переохлаждения. В позвонках не наблюдаются серьезные патологические изменения. Однако если подспудно в поясничном или крестцовом отделах происходят дегенеративные процессы, сильная боль рано или поздно становится пиком их развития. Порой острая люмбалгия проходит сама по себе, однако чаще становится хронической.
О наличии этой формы люмбалгии поясничного отдела позвоночника можно говорить, если боли, нередко отдающие в область ягодиц, ног, относительно слабы и не проходят в течение полугода. Ощущения повторяются с явной периодичностью или под воздействием негативных факторов (повышенных физических нагрузок, переохлаждения). При прощупывании места локализации патологии пациент подтверждает болезненность.
К распространенным патологиям позвоночника, которые вызывают вертеброгенный болевой синдром, то есть боли в области поясницы, относятся:
- остеохондроз;
- остеопороз;
- протрузии, грыжи дисков;
- спондилез (разрастания костных тканей на периферии позвонков);
- артриты, артрозы межпозвоночных сочленений;
- травмы поясничного отдела позвоночника;
- сужение спинномозгового канала;
- опухоли позвонков.
Люмбалгию поясничного отдела позвоночного столба могут вызывать и такие заболевания внутренних органов:
- хронический пиелонефрит, камни, кисты, опущение почек;
- хронический панкреатит, язва желудка;
- воспаление или поликистоз яичников, эндометриоз либо опухоли матки;
- новообразования рядом с позвоночником.
Причины возникновения заболевания
Болевую патологию поясничного отдела позвоночника вызывают:
- чрезмерные нагрузки на позвонки спины;
- избыточный вес;
- гиподинамия, сидячая работа;
- травмы;
- нарушения осанки;
- переохлаждение;
- сильные стрессы;
- возрастная деградация позвоночника (после 60 лет болями в пояснице страдают 70% людей).
Читайте также:


