Миозит или седалищный нерв
5. Ишиас или люмбоишиалгический синдром как компрессионная невропатия седалищного нерва – воспаление седалищного нерва, которое проявляется сильными болями в ягодице и во всей задней части ноги и, как правило, протекает с одновременной болью в пояснице (с люмбалгией). Радикулит поясничного отдела позвоночника в 65% случаев протекает с компрессией и воспалением седалищного нерва (с ишиасом).
Симптом болезненности при глубокой пальпации седалищного нерва, на бедре и на голени, особенно сильная боль в месте выхода нерва из малого таза на бедро (в области центра ягодицы). Седалищный нерв располагается по задней поверхности ноги. Нерв начинается от спинного мозга, и сразу пронизывает 4 мышечных фасции, где может быть компрессирован. При компрессии седалищного нерва в паравертебральных мышцах он воспаляется на протяжении около 30 сантиметров по направлению вниз. Это самый частый механизм образования ишиаса. Тогда очень болезненная точка при ишиасе возникнет под ягодицей, в месте выхода нерва из таза на бедро. Часто воспаление распространяется на всю длину нерва, на 80 – 90 сантиметров от ягодицы вниз к стопе. Тогда при глубокой пальпации нерв может быть болезненен на протяжении всей его длины, от ягодицы до стопы. Больной ложится на твердую кушетку на живот. Врач надавливает место выхода седалищного нерва большими пальцами руки и дальше вниз по ходу нерва. При наличии воспаления нерва у пациента возникнут сильные болезненные ощущения.
Симптом Ласега — боль при натяжении нерва — один из самых постоянных признаков радикулитов и ишиаса. Он встречается почти во всех случаях седалищной невралгии. Исследуют симптом Ласега таким образом. Больной лежит на спине с разогнутыми ногами. Врач сгибает больную ногу в тазобедренном суставе, поднимая ее вверх. В коленном суставе нога также должна быть предельно согнута. Это не вызывает боли, ибо при таком положении ноги больной нерв расслаблен. Затем врач, оставляя ногу согнутой в тазобедренном суставе, начинает разгибать ее в коленном, вызывая этим натяжение n. ischiadicus, что проявляется интенсивной болью.
Перекрестный симптом Ласега (иначе называемый симптом Бехтерева): сгибание в тазобедренном и одновременное разгибание в коленном суставе здоровой ноги вызывают острые боли в пояснице и больной ноге.
Симптом Дежерина: усиление болей в пояснице и по ходу седалищного нерва при чиханье и кашле.
Симптом Hepи: резкое пригибание головы к груди больного, лежащего на спине с выпрямленными ногами, вызывает острые боли в пояснице и по ходу седалищного нерва.
Симптом Сикара: болезненность в подколенной ямке при подошвенном сгибании стопы.
Симптом Минора: больному предлагают подняться с пола из положения, лежа на спине. Для этого больной ишиасом упирается руками позади спины, затем сгибает больную ногу в колене, и наконец, балансируя рукой больной стороны, при помощи другой руки и разгибая здоровую ногу, медленно поднимается.
Симптом Эрбена: понижение кожной температуры на больной ноге связано с поражением вегетативных волокон седалищного нерва. Температурная разница может быть установлена при прикасании тыльной поверхностью руки врача до симметричных участков обеих ног больного.
Симптом Бехтерева: боль при форсированном прижатии колена к постели у больного, лежащего на спине с разогнутыми ногами (при этом натягивается седалищный нерв).
- выраженные боли в пояснице в начале болезни, которые продолжаются несколько лет;
- наличие изолированного поражения крупного сустава на одной ноге, а не множества суставов на верхних и нижних конечностях, как это бывает при инфекционных и обменных поражениях;
- к особенностям течения нейродистрофической формы люмбоишиалгического синдрома можно отнести то, что боли и изменения в суставах возникают на фоне поясничных болей или сразу же после них;
- односторонность поражения выражена на стороне люмбалгии;
- дистрофическим изменениям чаще подвергаются крупные суставы в следующем порядке: коленные, голеностопные, тазобедренные;
- имеется четкая связь между обострением боли в суставах и в пояснице;
- нейродистрофические проявления трудно поддаются фармакологическим методам лечения.

Рисунок 20. Место выхода седалищного нерва из таза на заднюю часть бедра.
При ишиасе обязательно возникает синдром болей в ягодичных мышцах, который характеризуется упорными болями в пояснично-крестцовой области, в зоне ягодиц и по задней поверхности больной ноги. Диагностировать ишиас можно методом нажатия на место выхода нерва на бедро из таза (точки ишиаса). Смотрите рисунок 20. Усиливаются боли чаще всего при длительном сидении и переохлаждении. Пальпаторно выявляется значительное мышечное напряжение. Пальцевое давление на ягодицу сопровождается иррадиацией боли по ходу седалищного нерва, жгучей болью и парестезией в голени и стопе (по наружной стороне). У большинства больных заболеванию предшествуют длительное переохлаждение, вынужденное положение (переутомление ног). В анамнезе у них отмечаются ранние признаки атеросклероза, перенесенная в прошлом патология вен нижних конечностей (флебиты, тромбофлебиты и др.). У всех больных выражены вегетативные нарушения в виде изменения окраски кожных покровов, ногтей или сухости кожи, гиперкератоз стоп, отечность в области голени и голеностопного сустава, гипалгезия или гиперпатия в дистальных отделах конечностей.
При вазоспастической форме люмбоишиалгии больные жалуются на зябкость, онемение и похолодание в нижних конечностях, боли, ощущение тяжести. Все проявления усиливаются на холоде и при физическом напряжении. Объективно наблюдается синюшность или мраморность кожи конечностей, снижение кожной температуры в их дистальных отделах, четкая температурная асимметрия в различных точках больной ноги. Глубокие рефлексы у большинства таких больных оживляются.
Лечение: массаж места компрессии, отдаленных спазмов мышц, триггерной точки, изометрическая миорелаксация, иглотерапия, введение в место компрессии нерва дипроспана, прогревание сухим теплом.
Сначала возникает радикулит и компрессия поясничного сплетения. У больных при синдроме грушевидной мышцы всегда выявляются симптомы ишиаса, которые возникают от сдавливания седалищного нерва: возникают парестезии и резкие боли в ноге, особенно при нагрузке. У большинства больных выявляются акроцианоз, гипергидроз. В 70% случаях компрессия нервного сплетение диска L.4 – L.5 или L.5 – S. 1, 2 приводят к спазму грушевидной мышцы. От этого спазмируется грушевидная мышца, которая покрыта ягодичной мышцей. Грушевидная мышца компрессирует седалищный нерв в месте его выхода на бедро. Синдром грушевидной мышцы – это разновидность воспаления седалищного нерва – ишиас. Проявляется ишиас от спазма грушевидной мышцы болями в поясничном отделе позвоночника и по задней поверхности ноги, основная же болезненность отмечается в зоне крестцово-подвздошного сочленения, большого вертела. При радикулите нервов L.5 – S.1,2,3 возникает патологическое усиление проводимости биоимпульса к грушевидной мышце. По причине сильного сокращения грушевидной мышцы возникает сжатие седалищного нерва в отверстии подгрушевидного отверстия, через который нерв из полости малого таза переходит на заднюю поверхность бедра. Нерв ущемляется между крестцово-остистой связкой и спастически сокращенной грушевидной мышцей. Возникает воспаление седалищного нерва (ишиас) в области таза, что фактически относится к разновидности туннельной невропатии.
Лечение: массаж места компрессии, отдаленных спазмов мышц, триггерной точки, изометрическая миорелаксация, иглотерапия, введение в место компрессии нерва дипроспана, прогревание сухим теплом.
7. Ложный артроз тазобедренного сустава (или крестцово-подвздошный периартроз, периартрит) как осложнение поясничного радикулита. При поясничном радикулите часто возникает ложное ощущение заболевания тазобедренного сустава. Артроз характеризуется ограничением и болезненностью движения в тазобедренном суставе. Пациенты жалуются на повышенную утомляемость в ногах, невозможность бегать, подниматься по ступенькам, боли при разведении ног в разные стороны. Резкая болезненность возникает при пальпации под пупартовой связкой и при поколачивании по большому вертелу. Причина состоит в сдавлении в фасциях паравертебральных мышц ветки нерва, которая исходит от спинного мозга на уровне Th.4 - Th.5 и иннервирует тазобедренный сустав. При компрессии этого нерва резко ухудшается питательный процесс мягких тканей сустава, возникают в тазу боли при ходьбе и в лежачем положении на боку. Рентгеновские исследования и компьютерная томография никаких патологических изменений в тазобедренных суставах не выявляют.
Лечение. Полное излечение и прекращение болей в тазобедренных суставах наступает после излечения радикулита поясничного отдела позвоночника.
Лечение. Полное излечение и прекращение болей в коленных суставах наступает после излечения радикулита поясничного отдела позвоночника. Если компрессия нерва произошла в фасции передней группы мышц бедра, то методом пальпации выявляется место сдавливания нерва, и точно в это место вводится один миллилитр (1 см 3) раствора кортикостероида (дипроспана, кеналога и так далее).
Молостов Валерий Дмитриевич
ведущий иглотерапевт Белоруссии,
невропатолог, мануальный терапевт,
кандидат медицинских наук,
e-mail: [email protected]



Причины воспаления седалищного нерва
Медики выделяют несколько причин возникновения воспаления седалищного нерва:
- Появление новообразований;
- Смещение межпозвоночного диска или возникновение грыжи;
- Инфекционные заболевания, провоцирующие воспалительный процесс;
- Гинекологические заболевания;
- Остеофиты позвонков (патологические наросты на позвонках или других костях, образующиеся вследствие остеохондроза).
К возникновению ишиаса могут быть причастны также травмы органов малого таза, сильные нагрузки на организм, поднятие тяжестей. Она распространена среди тех людей, которые никогда не занимались спортом и резко решили начать с больших нагрузок.
Встречается воспаление седалищного нерва и у женщин в положении, потому что при беременности в теле женщины смещается центр тяжести и увеличивается нагрузка на позвоночник, который не всегда бывает готов к таким изменениям.
Симптомы воспаления седалищного нерва
При воспалении седалищного нерва у людей боль бывает настолько сильной, что выбивает его из нормального ритма жизни, к симптомам можно отнести:
Лечение воспаления седалищного нерва
Лечение воспаления седалищного нерва нужно начинать с приема врача. Доктору нужно обязательно рассказать, когда появилась боль, какая она по характеру (ноющая, острая, прострелы), проявляется ли она постоянно или возникает периодически, в какие части тела распространяется. От этих рассказов зависит эффективность лечения. Если вы самостоятельно принимали обезболивающие препараты, обязательно сообщите врачу их названия.
После беседы медик осмотрит вас, оценит состояние кожи и мышц, проверит неврологические симптомы и назначит необходимые методы обследования.
Лечение ишиаса проводится в несколько этапов: сначала доктор снимает боль, используются также те препараты, прием которых способствует уменьшению воспаления. Устранив первичные симптомы, начинается активное лечение: физиотерапия, массаж и т.д.
Достижение положительного эффекта во многом зависит и от самого пациента. Ему придется пересмотреть свой образ жизни, начать правильно питаться, соблюдать режим, заниматься лечебной физкультурой. Безусловно, подъем больших тяжестей полностью ограничивается.
В большинстве случаев определить, имеется ли у пациента воспаление седалищного нерва можно после первичного осмотра. Врач проверяет рефлексы больного, оценивает его походку, потому что люди с воспалением в основном начинают подволакивать ногу, или же движение конечности становится неестественным. Все потому что нога теряет чувствительность. Всему виной является потеря чувствительности ноги, ослабление мышц или сильные боли.
Если первичную диагностику можно провести и в простых условиях больничного кабинета, то понять, что именно стало причиной возникновения заболевания намного сложнее. Для точного выявления причин воспаления седалищного нерва нужно использовать передовые методы, такие как МРТ. Именно магнитно-резонансная томография поможет выявить нарушение строения позвоночника, смещение межпозвонковых дисков, трещины, травмы, грыжу. Такой метод диагностики отличается высокой точностью и максимальным удобством для пациента.
Симптоматическая терапия
Эта терапия проводится в острый период, когда боль является самой главной проблемой. Врач попросит вас уйти на покой – нужно снизить нагрузки на обе ноги, даже при условии одностороннего поражения. Делается это потому, что во время хромоты на больную ногу все равно приходится большое, давление, которое может спровоцировать усиление боли. Основу симптоматической терапии составляют лекарственные препараты. Для общего укрепления организма и опорно-двигательного аппарата назначают хондропротекторы, ноотропы, сосудорасширяющие, антиоксиданты.
Этиотропное лечение
Она проводится как в период обострения, так и во время стихания болей, направлено на устранение причины заболевания. Рекомендуется применение мануальной терапии, массажа, лечебной физкультуры, дефанотерапии и физиотерапевтических методов.
Мануальная терапия
Принцип мануальной терапии основан на ручном воздействии на опорно-двигательную систему специалистом – мануальным терапевтом – с лечебной целью. Терапевт воздействует непосредственно на опорно-двигательный аппарат – ставит позвонки на место, возвращает позвоночник и суставы в физиологичное положение, восстанавливает нормальную подвижность. Курс мануальной терапии назначают, если воспаление седалищного нерва сопровождается прострелами в пояснице, ограничением сгибания в позвоночнике, тянущими болями в ноге.
Массаж
Курс массажа доктор назначает, когда боль уже стихла. Он необходим для того, чтобы снять мышечный спазм, который может способствовать защемлению корешков спинного мозга или седалищного нерва. Разминание мышц способствует расширению кровеносных сосудов, улучшается приток крови к поражённой области, расслабляются мышцы спины и поясницы.
Лечебная физкультура
Гимнастика при защемлении седалищного нужна для того, чтобы нормализовать тонус мышц, исправить деформации позвоночного столба, улучшить функцию мышц. Занятия ЛФК включают комплекс упражнений в позициях стоя и лёжа. Это не только метод лечения, но и отличный способ профилактики.

Общие сведения
Защемление седалищного нерва (компрессия) представляет собой синдром его сдавления окружающими тканями, характеризующийся специфическим симптомокомплексом с двигательными, болевыми и трофическими расстройствами в зоне иннервации. Поскольку седалищный нерв является самым крупным периферическим нервом, в том числе и по протяженности (рис. ниже) его защемление может происходить на различных уровнях.
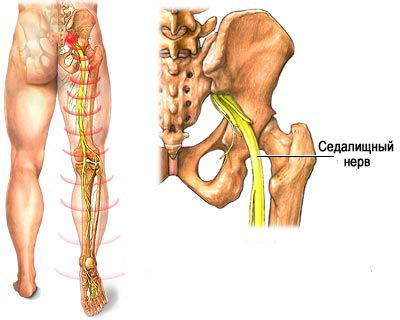
Седалищный нерв берет начало в крестцовом сплетении и образован ветвями поясничных и крестцовых (L4-L5/S1-S3) спинномозговых нервов. Проходит по внутренней поверхности малого таза и выходит из него через грушевидное отверстие. Проходит через ягодичные мышцы и выходит на заднюю поверхность бедра, где он прикрывается двуглавой и приводящей мышцей и мышцей бедра. В области подколенной ямки делится на малоберцовый и большеберцовый нервы. Иннервирует в двуглавую, полусухожильную и полуперепончатую мышцу бедра.
Компрессионные расстройства седалищного нерва наиболее часто обусловлены вертебральным фактором, то есть, патологическими изменениями в связочно-суставных структурах и межпозвонковых дисках пояснично-крестцового отдела позвоночного столба (грыжа межпозвоночного диска, стеноз спинномозгового канала, остеохондроз, спондилолистез и др.).
Однако, в ряде случаев компрессия седалищного нерва обусловлена экстравертебральным фактором — ущемлением нерва между спастически сокращенной грушевидной мышцей и крестцово-остистой связкой (рис. ниже) или при другом варианте развития седалищного нерва (при прохождении нерва непосредственно через мышцу) — сдавлением седалищного нерва измененной грушевидной мышцей.
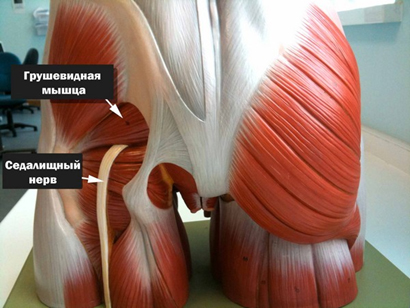
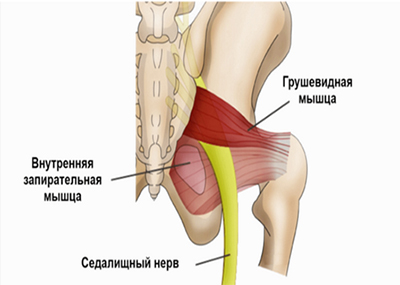
Патогенез
Классификация
- Первичную компрессию седалищного нерва, обусловленную поражением непосредственно мышечной ткани (травмы различного генеза, физические перегрузки).
- Вторичные — обусловлены патологическими изменениями в связочно-суставных структурах и межпозвонковых дисках пояснично-крестцового отдела позвоночного столба, тазобедренных суставов, заболеваниями органов таза.
Причины
Причинами развития стойкого патологического спазма грушевидной мышцы и изменений в ней (утолщение ее брюшка) могут быть:
- Миофасциальный болевой синдром, обусловленный травмами различного вида (неудачные инъекции лекарственных веществ, ушиб/растяжение мышц таза).
- Хроническая статическая/динамическая перегрузка (пребывание в одной позе длительное время, высокие физические нагрузки на мышцы таза).
- Синдром скрученного таза различного генеза (разная длина нижних конечностей, S-образный сколиоз).
- Блокада функции крестцово-подвздошного сочленения.
- Патология тазобедренного сустава (коксартроз).
- Заболевания инфекционно-воспалительной природы (гинекологические заболевания)/патология урогенитальной зоны, способствующие рефлекторному спазму грушевидной мышцы.
- Переохлаждения области таза.
- Вертеброгенная патология (остеохондроз пояснично-крестцового отдела, пояснично-крестцовые дорсопатии, поясничный стеноз).
Симптомы ущемления седалищного нерва
Все симптомы защемления седалищного нерва можно разделить на локальные проявления и непосредственные признаки компрессии седалищного нерва. Локальные симптомы защемления нерва в тазобедренном суставе проявляются ноющей/тянущей болью в ягодице, крестцово-подвздошном и тазобедренном суставах, интенсивность которой увеличивается при приведении бедра, в положении стоя, полуприседе на корточках, ходьбе, однако в положении сидя/лежа с разведенными ногами боль уменьшается. Синдром грушевидной мышцы часто сопровождают незначительные сфинктерные нарушения, проявляющиеся паузой перед началом мочеиспускания.
Непосредственными симптомами компрессии седалищного нерва в подгрушевидном пространстве и прилегающих сосудов являются:
- Тупые боли в бедре с характерной вегетативной окраской (ощущения зябкости, жжения, одеревенения).
- Иррадиация боли чаще по зоне иннервации большеберцового/малоберцового нервов или же по всей ноге.
- Снижение поверхностной чувствительности, реже — ахиллова рефлекса.
- При преимущественном вовлечении в патологический процесс волокон, формирующих большеберцовый нерв, болевой синдром локализуется в икроножных мышцах голени и усиливается при ходьбе.
При одновременной компрессии седалищного нерва нижней ягодичной артерии отмечается резкий спазм сосудов нижней конечности, что приводит к развитию перемежающейся хромоты с необходимостью для пациента периодически останавливаться во время ходьбы, онемению пальцев и выраженной бледности кожных покровов ноги.
Анализы и диагностика
Диагноз синдрома грушевидной мышцы устанавливается на основе характерных жалоб и клинических тестов, позволяющих выявить специфическую симптоматику заболевания. В качестве инструментальных методов исследования могут использоваться данные электромиографии, компьютерной томографии и магнитно-резонансной томографии, что позволяет выявить характерные миопатические и нейропатические изменения и увеличение размеров грушевидной м-цы.
Лечение, защемления седалищного нерва
Для того, чтобы вылечить защемление нерва в тазобедренном суставе используются методы как медикаментозной, так и немедикаментозной терапии.
При чрезвычайно интенсивных болях можно назначать препараты с выраженным действием — Трамадол, Дексалгин (уколы внутримышечно). Однако, при назначении нестероидных противовоспалительных препаратов следует помнить об их негативном воздействии на ЖКТ и при наличии соответствующих проблем у пациента назначать коротким курсом селективные ингибиторы ЦОГ-2 (Нимесулид, Кеторол, Целекоксиб, Целебрекс), не оказывающие значимого влияния на ЖКТ.
Обязательный компонент лечения — нейротропные витамины группы В, как в виде отдельных витаминов, так и в виде комбинированных препаратов (Нейробион, Мильгамма). При необходимости для усиления анальгетического действия назначаются лекарства, в составе которых содержатся пиримидиновые нуклеотиды (Келтикан).
Для купирования спазма грушевидной мышцы может проводится ее блокада. Как показывает практика, блокада мышцы является чрезвычайно эффективным методом обезболивания. Для ее проведения используется анестетик (Лидокаин, Прокаин) с кортикостероидами (Дексаметазон/Гидрокортизон).
Как правило, достаточно 3-4 блокад (делать 1 раз в 3 дня). Также, для купирования воспаления, отека и боли могут назначаться глюкокортикоиды в инъекциях непосредственно в брюшко грушевидной мышцы. Особенно эффективно использование двухкомпонентного препарата с выраженным пролонгированным действием (Депос).
Препараты могут использоваться в различных лечебных формах. При невыраженной боли вне острого периода могут широко использоваться кремы, гели и мазь, которые должны обязательно содержать противовоспалительный компонент — кетопрофен/диклофенак (Кетопрофен гель, Диклоран гель, Кетопром гель, Фастум гель, Диклак гель, Вольтарен, мазь Индометацин, Бутадион, крем Ибупрофен). В остром периоде при сильной боли предпочтение следует отдавать внутримышечным инъекциям.
Также рекомендуется назначать препараты нейрометаболической терапии с целью улучшения трофики мышц. Какие уколы делают при защемлении седалищного нерва для нормализации трофики? Как правило, для этой цели назначается Актовегин в/м в комплексе с витаминами группы В, а также пиримидиновыми нуклеотидами.
В случаях перехода острого процесса в хронический, манифестирующий рецидивирующей болью в течении длительного периода для профилактики развития депрессивного состояния требуется назначение антидепрессантов курсом на срок 3-4 месяца (Венлафаксин, Дулоксетин, Амитриптилин).
Проводится в период ремиссии и направленно на местное воздействие на мышцы таза и поясничной зоны (мануальная коррекция таза, миофасциальный релиз, глубокотканный кинезио-массаж, лечебная гимнастика) и коррекцию мышечно-связочного аппарата мышц, задействованных в патологическом процессе (постизометрическая релаксация мышц, миофасциальный релизинг, упражнения на растяжение/расслабление и укрепление мышц).



Массаж при защемлении седалищного нерва (сегментарный, классический, соединительнотканный миофасциальной массаж) является чрезвычайно эффективной процедурой для снятия спазма с мышц и фасций. Широко используется постизометрическая релаксация грушевидной мышцы, в основе которой упражнения на отведение/наружную ротацию бедра, лечебная гимнастика (авторская гимнастика по Уильямсу), лечебное плавание, йога, тренинг на тренажерах, плавание.
Можно ли, чем лечить и как лечить защемление седалищного нерва и его проявления в домашних условиях — часто задаваемый вопрос на различных форумах. На различных веб-ресурсах при желании можно найти множество видео упражнений при ущемлении седалищного нерва с комментариями авторов, а также приводится специальная зарядка для растяжки мышц таза, которую рекомендуется выполнять. Некоторые их упражнений приведены выше.
Однако, видео не всегда дает полное представление о правильной технике выполнения упражнения при защемлении седалищного нерва в ягодице, поэтому оптимальным вариантом будет посещение кабинета ЛФК, где можно освоить технику упражнений под руководством специалиста и уже потом выполнять их самостоятельно в домашних условиях.
Лекарства
- Препараты с обезболивающим действием (Анальгин, Парацетамол, Дексалгин, Трамадол, Трамал).
- Анестетики (Лидокаин, Новокаин).
- НПВС (Диклофенак, Мелоксикам, Ибупрофен, Индометацин, Кетопрофен, Диклоберл, Фламакс).
- Селективные ингибиторы ЦОГ-2 (Целебрекс, Нимесулид, Кеторол, Целекоксиб).
- Миорелаксанты (Диспорт, Баклосан, Мидокалм, Толперизон, Баклофен).
- Анестетики (Лидокаин, Прокаин).
- Витамины (В1, В6, В12, Нейробион, Мильгамма).
- Кортикостероиды (Депо-Медрол, Дексаметазон, Депос, Гидрокортизон).
- Препараты нейрометаболического действия (Актовегин, Нейробион).
Процедуры и операции
В остром периоде показаны электрофорез, фонорез, диадинамические токи, поля СВЧ, магнитотерапия, УФ-облучение, иглорефлексотерапия. В период ремиссии — массаж, кинезотерапия, лазеромагнитотерапия, светолечение, иглорефлексотерапия, тепловые процедуры (грязи, озокерит), электрофорез АТФ, подводный массаж, ЛФК.
Защемление седалищного нерва при беременности
Защемление седалищного нерва у женщин во время родов и при беременности достаточно частое явление, что обусловлено:
- Существенным увеличением нагрузки на мышечно-связочный аппарат таза, вызванной давлением увеличившейся матки на близлежащие органы и ткани.
- Резким набором собственного веса, особенно при многоплодной беременности.
- Переохлаждением тазовой области.
- Отсутствием физических нагрузок на организм женщины.
Симптомы защемления у женщин в период беременности аналогичны, однако зачастую происходит и одновременное ущемление срамного нерва, что формирует дополнительную симптомы в виде боли в зоне его иннервации (от ануса по всей промежности включая наружные половые органы).
При этом, лечение ущемления седалищного нерва при беременности является более сложным, особенно в остром периоде, когда симптомы ущемления сильно выражены, поскольку врач ограничен в назначении лекарственных препаратов. Поэтому, лечение при беременности проводится крайне осторожно и преимущественно без использования сильнодействующих медикаментов, решение о применении которых решает врач в каждом конкретном случае. Показан массаж для беременных и упражнения на растяжку грушевидной мышцы и мышц бедра (рис. ниже).

Диета
Специально разработанного диетического питания нет.
Профилактика
Профилактика ущемления седалищного нерва включает предупреждение мышечных перегрузок, травматических повреждений мышц таза и крестцово-поясничной области, остеохондроза позвоночника, коррекцию костно-мышечных аномалий нижних конечностей/таза, своевременное выявление и лечение вертеброгенных заболеваний, а также предупреждении рецидивов ущемления путём исключения высоких физических нагрузок, регулярных занятий ЛФК, спортом, прохождения курсов массажа.
Последствия и осложнения
При хронизации процесса болевой синдром может провоцировать эмоциональную лабильность, депрессию, нарушение сна, повышенную утомляемость, ограничение трудоспособности.
Прогноз
В целом, при адекватном лечении и реабилитации прогноз благоприятный с полным восстановлением работоспособности, однако, длительность восстановления может варьировать в широких пределах.
Список источников
- Баринов А.Н. Тоннельные невропатии: обоснование патогенетической терапии / А.Н. Баринов // Врач. — 2012. — № 4. — С. 31-37.
- Яхно Н.Н. Невропатическая боль: особенности клиники, диагностики и лечения / Н.Н. Яхно, А.Н. Баринов // Врач. — 2007. — № 3. — С. 16-22.
- Кукушкин М. Л. Патофизиологические механизмы болевых синдромов. Боль. 2003. № 1. С. 5—13.
- Синдром грушевидной мышцы/Романенко В.И., Романенко И.В., Романенко Ю.И.// Международный неврологический журнал. – 2014.
- Белова А. Н., Шепетова О. Н. Руководство по реабилитации больных с двигательными нарушениями. М., 1998. С. 221.

Опыт работы: Работа заведующим отделением дезинфекции и стерилизации 1981 ‑ 1992 гг. Работа заведующим отделением особо опасных инфекций 1992 ‑ 2010 гг. Преподавательская деятельность в Мединституте 2010 ‑ 2013 гг.
Читайте также:


