Оценка риска развития остеопороза
Основные предрасполагающие к остеопорозу факторы
Факторы, влияющие на структуру костей, можно разделить на неустранимые и устранимые. К последним относятся факторы, на которые мы можем повлиять, например, питание и движение. Недостаток движения ослабляет кости и мышцы. Определенные привычки в питании могут обуславливать недостаток минеральных веществ и витаминов.
К неустранимым факторам относятся такие, как, наследственность, например, если мать или отец уже болели (или болеют) этим заболеванием, белая европеоидная раса и некоторые другие.
Если многие факторы суммируются, то вероятность заболевания повышается. Так, сочетание таких факторов, как генетическая предрасположенность, преклонный возраст, значительное употребление медикаментов и недостаток движения, предполагает вероятность поражения превышающую среднестатистический показатель.
Фактически, решающим моментом, на который можно повлиять, является образ жизни. Правильный распорядок дня, полноценный сон, адекватная систематическая физическая нагрузка помогут продлить активную и качественную жизнь на многие годы. Но есть некоторые факторы, изменить которые мы не в силах.
Возраст, пол и генетические предпосылки являются такими же факторами риска, как и другие болезни.
С годами наблюдается физиологическая потеря костной массы у лиц любого пола. К 90 годам кортикальная масса уменьшается до 32%, а губчатое вещество еще больше – до 35-40%.
- Пол (женщины болеют в 3 раза чаще)
Более высокий уровень заболеваемости у женщин обусловлен меньшей физической активностью, изначально более низким пиком костной массы, большей ежегодной костной потерей, дефицитом эстрогенов.
- Наследственность
Наследственность больше передается по материнской линии. Если болеют оба родителя, то риск появления остеопороза еще больше увеличивается.
- Расовая принадлежность
Этническая принадлежность тоже имеет определенное значение. Замечено, что люди азиатского происхождение и белой расы чаще страдают болезнью, чем лица черной расы.
- Длительная иммобилизация
После переломов и вывихов пострадавший вынужден находиться в зафиксированном положении длительное время. Это негативно влияет на костные структуры. Особенно заметны проявления более 3-4 месяцев иммобилизации
Ряд авторов утверждает, что расстройства интеллекта сказываются на появлении остеопороза. Но клинически это не доказано. Дело в том, что деменция характерна для лиц преклонного возраста, когда костная масса существенно понижена в связи с другими факторами.
Вы обнаружили у себя неустранимые факторы риска по остеопорозу и расстроились? Действительно, вы их уже не можете изменить. Но вы можете уже сейчас не допустить другие факторы, которые значительно снижают плотность костей. Абсолютное большинство болезней можно предотвратить, откорректировав образ жизни. Начинайте действовать уже сегодня!
- Недостаток движения и активности
Регулярные физические упражнения укрепляют мышцы всего тела, адинамия ведет к серьезному риску болезней костного аппарата. Но на укрепление именно структуры кости влияют силовые упражнения. Подробнее в статье о пользе и необходимости силовых нагрузок.
- Нездоровое питание (см. ссылку)
Недостаток протеинов, избыток углеводов и рафинированных продуктов влияет на деминерализацию костей. Пересоленная пища, минимум ягод и фруктов в рационе, отсутствие клетчатки, жареное и копченое – все эти факторы отрицательно влияют на здоровье. В рационе должны быть грецкие орехи, миндаль, чернослив. Необходимо следить за своим весом. Даже два лишних килограмма ложится серьезным грузом на костный каркас. Подробнее о правильном питании при остеопорозе – здесь
- Недостаток кальция и витамина D
Кости нуждаются в витаминах и минералах. В меню должны присутствовать продукты, богатые кальцием- творог, сыр, орехи, кунжут. Национальное общество по изучению остеопороза утверждает, что нельзя исключать из своего питания молоко. Именно молоко является отличным источником кальция. Врачи рекомендуют прием трех разных молочных продуктов в день, например, молоко, творог и йогурт. Для лучшей усвояемости кальция в рационе должен быть витамин Д. Особенно это актуально в осенне-зимний период.
- Длительный прием некоторых препаратов.
Употребление определенных медикаментов, например, кортизона более трех месяцев. Во время или после лечения рака, или же лечения с применением кортизона костям необходима поддержка. Химиотерапия, как и лучевая терапия при лечении рака, как и длительная терапия с применением глюкокортикоидов (кортизон) может увеличивать нагрузку на костные структуры. Из-за высокого риска переломов процесс лечения необходимо обсуждать с врачом. На плотность кости может повлиять курс гепарина, препараты лития, иммунодепрессанты, тиреоидные гормоны.
- Болезни, которые ослабляют кости
Необходимо вовремя выявлять и лечить болезни. Подагра, артриты и артрозы резко усиливают риск заболевания костей, вызывая воспалительные и дегенеративные процессы.
- Низкая масса тела
Субтильность, малый вес предрасполагают к остеопорозу, так как именно в жировой ткани происходит превращение андрогенов надпочечников в эстрогены.
- Курение и /или злоупотребление алкоголем
Доказано, что выкуривание 20 сигарет в день в течение длительного времени приводит к 8-10% потере костной массы после 60. Злоупотребление алкоголем и кофе также вызывает раннюю повышенную ломкость костей.
- недостаток эстрогенов;
- ранняя менопауза;
- удаление яичников;
- бесплодие
Женщины после менопаузы входят в группу риска, так как вымывание кальция из костей резко ускоряется. Дефицит эстрогенов сказывается на структуре кости сразу.
Тесты риска для самостоятельной оценки здоровья
На сегодняшний день разработаны тесты риска по многим патологическим состояниям. При помощи специально составленной анкеты можно определить и персональный риск возникновения остеопороза. Факторы риска могут быть разными, каждый человек индивидуальный и этот тест может стать исходным пунктом для ориентирования и возможно изменения образа жизни
Уделите 5 минут, чтобы определить свои факторы риска. Добросовестно ответьте на вопросы анкеты.
Семейные факторы
У отца или матери были переломы без заметных причин
У отца или у матери есть сутулость
Личные данные
Мой возраст более 60 лет
У меня недостаточный вес или была значительная потеря веса
Я чувствую себя слабым или больным
Я очень худой/ худая
У меня был перелом костей в возрасте старше 50 лет
У меня низкая плотность костей
Строение тела
В детстве я мало занимался/ занималась спортом
Я сейчас мало занимаюсь спортом и мало двигаюсь
У меня постельный режим или же я нахожусь в инвалидном кресле
Я бываю на солнце менее полчаса в день
Вопросы для женщин
Менопауза началась до 45 лет
Яичники удалены вследствие операции
Я мать нескольких детей
Вопросы для мужчин
У меня низкий уровень тестостерона
Питание
Я редко употребляю молоко, сыр и молочные продукты
Я редко ем свежие зелёные овощи
Я ежедневно ем мясные блюда
Я часто ем фаст-фуд или уже готовую пищу
Я часто и много употребляю сахар
Образ жизни
Я курю (ежедневно по одной пачке и больше)
Я пью больше 4 чашек кофе в день
Я выпиваю больше 3 баночек Кока -Колы
Я выпиваю больше чем 2 алкогольных напитка в день
Болезни
У меня гиперфункция щитовидной железы
У меня хроническое заболевание почек или печени
У меня воспалительное заболевание кишечника
У меня часто бывают проблемы с пищеварением (вздутие, понос)
Медикаменты
Я должен/ должна принимать более полугода преднизон, гепарин, маркумар или кортизон
Я должен/ должна принимать более полугода транквилизаторы, психофармацевтические средства против эпилепсии
Оценка
Ваш результат составляет (пожалуйста, посчитайте):
Внимание! Этот тест не может заменить обследование или консультацию с врачом. Если Вы не обнаружили у себя факторов риска, надо их в дальнейшем отслеживать и обсудить программу профилактики остеопороза со специалистом. Измерение плотности костей с применением DXA желательно проводить каждые 2 года.
Смысл анкеты-теста - поднять уровень информированности и понимания серьезности последствий болезни. Лишь тогда, когда люди начинают задумываться о проблеме и что-то предпринимать, оценка конкретных мероприятий имеет смысл. Долгосрочным решающим фактором является образ жизни − сколько мы двигаемся, как мы едим. В общем, как мы следим за своим телом. Поэтому профилактику остеопороза надо начинать с молодых лет. Если вам за 60, и вы считаете, что менять привычки уже поздно, вы глубоко ошибаетесь! Менять вредные привычки никогда не поздно, организм ответит вам благодарностью за каждое действие, направленное на его пользу.
Рассказывает Ольга Яцишина,
эндокринолог, к.м.н.

Остеопороз – заболевание, при котором кости теряют свою прочность, становятся более хрупкими и могут легко ломаться.
Для остеопороза наиболее характерны переломы шейки бедра, позвонков, области запястья, однако переломы в других областях также могут свидетельствовать о наличии этого заболевания. У пациентов с остеопорозом переломы костей могут произойти даже во время таких простых действий как подъём тяжестей, незначительные по силе удары о твёрдый предмет, тряска при езде, падение с высоты собственного роста.
Наиболее опасным является перелом шейки бедра. Именно остеопороз является основной причиной переломов шейки бедра, часто встречающихся у женщин старше 65 лет.
Остеопороз часто считают болезнью людей пожилого возраста. Однако это не так. Снижение минеральной плотности кости может происходить и в молодом, и в более старшем возрасте. Физиологические потери минеральной плотности костной ткани начинаются у женщин в 30-35 лет – ежегодные потери костной массы составляют 1%. Поэтому очень важна профилактика этого заболевания уже в этом возрасте. Потеря костной ткани обычно ускоряется в середине жизни, как у женщин, так и у мужчин. Женщины теряют до 20% костной плотности в первые 5 -7 лет после менопаузы.
Причины остеопороза
Основные факторы риска развития остеопороза:
сахарный диабет 1 и 2 типа;
патология щитовидной железы;
прием глюкокортикоидных гормонов более 3 месяцев;
любой перелом в прошлом;
хроническая патология желудочно-кишечного тракта;
возраст старше 65 лет;
постменопауза; ранняя, в том числе хирургическая менопауза (до 45 лет);
случаи переломов у близких родственников в возрасте старше 50 лет (наследственность – важный фактор риска);
раса – у белых людей риск развития остеопороза выше, так в группу риска попадают голубоглазые блондинки.
Факторы риска, которые можно устранить:
низкое потребление кальция и витамина D;
низкая физическая активность;
низкая масса тела (менее 57 кг) или низкий индекс массы тела (менее 20 кг/м2);
курение, так как никотин стимулирует разрушение женских половых гормонов, которые, как известно, защищают кость от разрушения;
алкоголь, так как он подавляет работу клеток, участвующих в образовании костных клеток, нарушает всасывание кальция в кишечнике;
Поэтому если какой-то из этих факторов риска есть у вас – это повод обратиться к врачу и пройти соответствующее обследование.
Диагностика остеопороза

Основным методом диагностики остеопороза является денситометрия. Денситометрия позволяет определить минеральную плотность костной ткани и предсказать риск развития переломов. Это исследование играет важную роль в выявлении остеопороза на ранней стадии, когда переломов еще нет. Врач подскажет, какие еще дополнительные исследования необходимо провести для диагностики состояния вашего здоровья. Даст вам рекомендации об индивидуальных мерах профилактики или лечения остеопороза.
Позвоните нам +7 495 933-66-55 или
Лечение остеопороза
Физическая активность способствует укреплению костей и позволяет снизить риск переломов. При постоянных нагрузках в кости выделяются факторы роста, которые способствуют ее наращиванию. Наиболее оптимальным вариантом является ходьба: 4 раза в неделю по 40-60 минут.
Оптимизация кальциевого обмена. Чтобы замедлить развитие остеопороза и усилить действие назначенных препаратов, крайне важно нормализовать обмен кальция, чтобы устранить его недостаток в организме.
Прием остеотропных препаратов. Их эффект основан на замедлении и процесса разрушения, и процесса формирования новой костной ткани. Но разрушение кости блокируется в большей степени, чем образование новой.
Ежегодный мониторинг состояния кальциевого обмена. Необходимо регулярно поддерживать баланс обмена кальция и наблюдать за изменениями показателей, чтобы вовремя скорректировать лечение.
Профилактика остеопороза
Очень важно, чтобы в вашем рационе присутствовали продукты, богатые кальцием. Необходимо получать достаточное количество кальция и витамина Д каждый день.
К продуктам, богатым кальцием, относятся:
различные типы сыров,
зеленые овощи: брокколи, китайская капуста, листовая капуста, петрушка,
Полезно съедать 5 или более фруктов и овощей ежедневно.
Витамин D содержится в некоторых продуктах, например, в жирной рыбе. Если вы употребляете в пищу мало таких продуктов, нужно принимать дополнительно препараты кальция и витамина Д, но не больше, чем это вам необходимо. Перед началом приёма посетите врача и пройдите соответствующие исследования, после чего специалист порекомендует, какое количество кальция и витамина Д необходимо получать.
Сохранению здоровья и прочности костей способствует любая физическая активность. Это может быть даже небольшая прогулка. Гимнастика, укрепляющая мышцы, танцы, плавание также помогут сохранить прочность костей.
Старайтесь вести здоровый образ жизни. Откажитесь от курения. Если вам трудно это сделать, обратитесь за помощью к специалисту. Сведите употребление алкоголя к минимуму, ограничьте потребление соли. Не досаливайте уже приготовленную пищу.
Если у вас или ваших близких диагностирован остеопороз, следует принимать медицинские препараты, нормализующие костный обмен. При их приеме кости будут становиться более плотными и прочными.
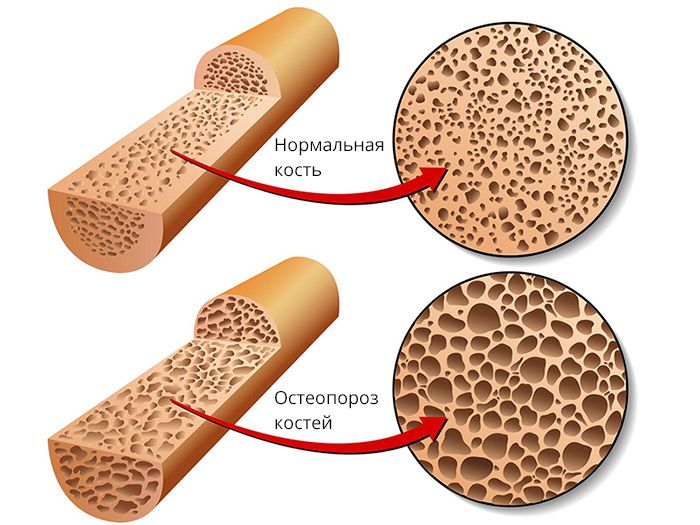
Рисунок 1. Микроархитектоника здоровой (слева) и остеопоретической (справа) трабекулярной кости. Методы диагностики остеопороза Денситометрия. Ультразвуковая сонография. Рентгенография. Исследование биохимических маркеров костного метаболи
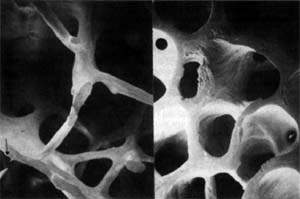 |
| Рисунок 1. Микроархитектоника здоровой (слева) и остеопоретической (справа) трабекулярной кости. |
Остеопороз — это системное заболевание скелета, характеризующееся снижением костной массы и нарушением микроархитектоники костной ткани, ведущими к повышенной хрупкости костей с последующим увеличением риска их переломов (рис. 1). Помимо наиболее распространенного постменопаузального остеопороза, в настоящее время в цивилизованных странах в связи с растущей продолжительностью жизни все чаще встречается сенильный остеопороз, а также вторичный остеопороз, обусловленный различными заболеваниями (эндокринная патология, ревматические болезни, заболевания желудочно-кишечного тракта и пр.) или связанный с длительным приемом некоторых лекарственных препаратов, например кортикостероидов.
- Диагностика
В настоящее время для диагностики остеопороза используются преимущественно неинвазивные методы, которые легковыполнимы, безопасны и могут повторяться неоднократно у одного и того же больного. К таким методам относятся рентгенографическое исследование, костная денситометрия и исследование биохимических маркеров костного метаболизма. Каждый из этих методов занимает свою нишу в диагностике заболе-вания.
- моноэнергетическая рентгеновская абсорбциометрия (SXA);
- биоэнергетическая рентгеновская абсорбциометрия (DXA), включая периферическую DXA (pDXA);
- радиографическая абсорбциометрия (RA);
- количественная компьютерная томография (QCT), включая периферическую QCT (pQCT).
В данном перечне отсутствует фотонная денситометрия — предшественница рентгеновской денситометрии, в последнее время используемая весьма редко.
 |
| Рисунок 2 |
Радиографическая абсорбциометрия используется редко, поскольку требует специально оборудованного центра, где при помощи микроденситометра производится сканирование рентгеновских снимков фаланг и определяется их оптическая плотность.
 |
| Рисунок 3 |
Для определения МПК позвоночника можно использовать и QCT, которая является единственным методом, представляющим результаты исследования в трехмерном измерении. Возможность проведения измерений в поперечном сечении, заложенная в QCT, позволяет выделить этот метод среди других, так как он дает возможность дифференцированно оценивать МПК в трабекулярной и кортикальной костной ткани, фиксируя истинные значения МПК в г/см3 [1]. В отличие от DXA при QCT нет искажений МПК, связанных с тучностью пациента, а также вызванных сопутствующей патологией, например спондилоартритом и остеофитами, обызвествлением стенки аорты или участками остеосклероза, развивающимися в результате дегенеративных заболеваний или переломов позвонков. Но большие дозы облучения при QCT, а также высокая стоимость обследования ограничивают широкое применение этой технологии в диагностике остеопороза, использование ее оправданно лишь в ситуациях, требующих дифференциальной диагностики (рис. 4).
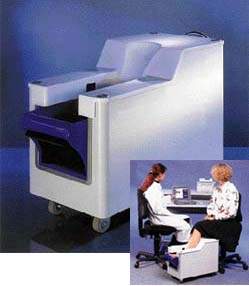 |
| Рисунок 4 |
В последние годы активно развивается ультразвуковая сонография, которая, в отличие от рентгеновской денситометрии, позволяет обследовать другие характеристики костной ткани: SOS — скорость распространения ультразвука в кости и BUA — широковолновое рассеивание (затухание) ультразвуковой волны в исследуемом участке скелета. Эти параметры, по данным многих исследователей, отражают степень эластичности и прочности костной ткани и достаточно высоко коррелируют с МПК позвоночника и шейки бедра [2]. В настоящее время многие специалисты высказывают мнение о том, что с помощью ультразвуковой денситометрии можно предсказывать риск переломов, тем самым обосновывая ее значение как метода для скрининга. Вопрос о возможности применения этих приборов в диагностике остеопороза и оценке эффективности терапии продолжает дискутироваться.
Рентгенография довольно активно используется для диагностики остеопороза и его осложнений. Однако ее нельзя отнести к методам ранней диагностики, поскольку рентгенологические признаки остеопороза появляются тогда, когда 20 — 30% костной массы уже потеряно [3]. Наиболее сложно оценить выраженность остеопороза в позвоночнике, поскольку ни один из его рентгенологических признаков не является специфичным. Часто рентгенография позволяет выявить остеопороз лишь на поздней стадии, когда уже имеются остеопоретические переломы. Для объективной оценки степени снижения минерализации костей разработаны так называемые полуколичественные методы. В основе их лежит вычисление вертебральных, феморальных и метакарпальных индексов. Но они также не могут претендовать на достаточную точность и чувствительность при выявлении ранней стадии заболевания (остеопении), хотя успешно применяются при эпидемиологических исследованиях распространенности остеопороза в популяции [4, 5]. Таким образом, основной функцией ренгенографического метода в диагностике остеопороза является обнаружение переломов, динамическое наблюдение за появлением новых переломов и дифференциальная диагностика остеопоретических переломов от других типов деформаций позвоночника.
Представленные в таблице костные маркеры являются предикторами потери костной массы, переломов костей скелета и используются для мониторинга антиостеопоретической терапии. По этим биохимическим показателям можно судить об эффективности терапии, об адекватности дозы препарата и о его переносимости. Особенно полезны костные маркеры для оценки эффективности терапии в сравнительно короткие промежутки времени, когда денситометрическое исследование еще не информативно (полагают, что повторные денситометрические исследования надо выполнять не чаще одного раза в год). Уровень маркеров костного метаболизма изучался в основном у женщин постменопаузального периода. Оказалось, что уровень почти всех маркеров, за исключением IPCP, повышен и коррелирует со снижением МПК [6]. Полагают, что сочетание денситометрии и исследования биохимических маркеров костного метаболизма позволит получить более полную информацию о риске развития постменопаузального остеопороза. По мнению P. Delmas (1996) увеличение скорости костной резорбции (по оценке уровней биохимических маркеров) существенно повышает риск развития переломов независимо от исходной костной массы пациентов [7]. Это связано с тем, что хрупкость кости при остеопорозе зависит не только от МПК, но и от нарушения микроархитектоники костной ткани, выраженность которой можно оценить с помощью биохимических маркеров костной резорбции. Это предположение подтверждается данными P. Garnero et al. (1996), полученными в рамках исследования EPIDOS [6]. Доказано, что увеличение уровня СТх или свободного диоксипиридинолина на 1SD от нормы ассоциировалось с 1,3- и 1,4-кратным увеличением риска переломов шейки бедра (рис. 5).
 |
| Рисунок 5. Комбинированная оценка МПК и скрытой костной резорбции для определения риска перелома шейки бедра у пожилых. МПК определялась по критериям ВОЗ с учетом показателей ниже 2,5 SD от нормальных показателей МПК у молодых здоровых женщин (Ts core |
- Профилактика
- Лечение
Проблема лечения остеопороза за рубежом изучается давно, причем особенно активно в последнее десятилетие, что связано с введением денситометрии. Однако до настоящего времени не разработаны общепринятые терапевтические программы и режимы лечения этого заболевания, что, по-видимому объясняется его многофакторной природой и сложным патогенезом. Основная цель лечебных мероприятий — сбалансирование процессов костного метаболизма и сохранение или улучшение качества жизни пациента. Для этого необходимо добиться замедления или прекращения потери костной массы; уменьшить болевой синдром в позвоночнике и периферических костях; улучшить функциональное состояние больного и предотвратить возможные падения; восстановить трудоспособность и психоэмоциональное состояние. Наряду с этиопатогенетической терапией препаратами, направленными на нормализацию процессов ремоделирования костной ткани и на сохранение минерального гомеостаза, применяется и симптоматическая терапия, включающая в себя диету с повышенным содержанием солей кальция и фосфора, нестероидные противовоспалительные средства, анальгетики, миорелаксанты, которые позволяют уменьшить болевой синдром, мышечное напряжение и тем самым расширить двигательную активность пациента и ускорить начало реабилитационных мероприятий.
Реабилитация подразумевает лечебную физкультуру, ношение корсетов, плавание, курсы легкого массажа.
Все препараты для лечения остеопороза можно разделить на три группы:
1. Препараты, подавляющие резорбцию костной ткани
- эстрогены;
- бисфосфонаты;
- кальцитонины;
- тиазидные диуретики;
- производные фтора;
- анаболические стероиды;
- фрагменты паратиреоидного гормона;
- гормон роста.
- активные метаболиты витамина D;
- иприфлавон (остеохин);
- оссеин-гидроксиаппатитный комплекс (остеогенон).
В этиопатогенетической терапии остеопороза предпочтение отдается группе препаратов, подавляющих резорбцию костной ткани, вследствие их более высокой эффективности и сравнительно небольшого побочного действия.
В целом терапия остеопороза должна быть комплексной и проводить ее следует длительно в виде непрерывного или курсового лечения. Поскольку в настоящее время нет идеального препарата для лечения остеопороза, перспективна комбинированная терапия, в которой сочетаются препараты с различным механизмом действия, что позволяет потенцировать их антиостеопоретическое действие, снизить частоту и выраженность побочных эффектов.
| Профилактика остеопороза заключается в сбалансированном питании, физической активности, и адекватном поступлении в организм витамина D |
При комбинированной терапии лекарственные средства назначают одновременно или последовательно. Их выбор осуществляется индивидуально для каждого больного в зависимости от формы остеопороза, скорости костного обмена, тяжести клинического течения, сопутствующих заболеваний. Основным критерием эффективности любого антиостеопоретического средства является снижение частоты переломов, однако в каждом конкретном случае надо ориентироваться в первую очередь на показатели МПК по данным костной денситометрии и на биохимические маркеры костного обмена. Увеличение МПК более чем на 1% и нормализация биохимических показателей, если они были изменены, свидетельствуют об эффективности проводимой терапии. Учитываться должна и положительная динамика клинической картины: уменьшение болевого синдрома, повышение функциональной активности.
Таким образом, в настоящее время имеется довольно большой выбор диагностических методов, позволяющих установить диагноз остеопороза на разных стадиях, а также эффективных лекарственных препаратов, влияющих на различные звенья патогенеза остеопороза, способных уменьшить или купировать клинически выраженные симптомы заболевания, а также предупредить развитие переломов.
Виды травм
Минимальная травма – падение с высоты собственного роста на ту же поверхность или еще меньшая травма.
Низкотравматический (низкоэнергетический) или остеопоротический перелом – перелом кости, произошедший при минимальной травме, в подавляющем большинстве случаев резвившихся вследствие остеопороза.
Некоторые эксперты используют термин патологический перелом – перелом вследствие заболевания, а не травматического воздействия.
Остеопороз – данные заболевания
В России среди лиц в возрасте 50 лет и старше остеопороз выявляется у 34 % женщин и у 27% мужчин. Частота остеопороза увеличивается с возрастом. По данным Всемирной Организации Здравоохранения ( ВОЗ) остеопорозом страдают около 14 млн человек и еще 20 млн имеют снижение минеральной плотности костной ткани (МПК), соответствующее остеопении.
Социальная значимость остеопороза определяется его последствиями – переломами тел позвонков и костей периферического скелета, приводящими к большим материальным затратам на лечение и обуславливающий высокий уровень нетрудоспособности, включая инвалидность и смертность.
Классификация остеопороза
По классификации остеопороз может быть первичным и вторичным.
Первичный остеопороз развивается как самостоятельное заболевание, без выявления других причин снижения прочности костей и встречается чаще всего.
Вторичный остеопороз развивается вследствие различных заболеваний или приема определенных лекарственных средств (т.е. для развития остеопороза имеется конкретная причина). Чаще всего к вторичному остеопорозу приводят следующие заболевания:
- нарушение питания – низкое потребление кальция, дефицит витамина Д;
- эндокринные нарушения – сахарный диабет, гипогонадизм, акромегалия, гиперкортицизм, гиперпаратиреоз, тиреотоксикоз;
- заболевания желудочно-кишечного тракта – синдром мальаббсорбции, заболевания поджелудочной железы и печени (панкреатит, цирроз), воспалительные заболевания кишечника (болезнь Крона, неспецифический язвенный колит);
- ревматологические и аутоиммунные заболевания (ревматоидный артрит, системная красная волчанка);
- неврологические заболевания (эпилепсия, болезнь Паркинсона, мышечная дистрофия, нарушение мозгового кровообращения), а так же:
- СПИТД/ВИЧ,
- амилоидоз,
![]()
- хроническая обструктивная болезнь легких,
- алкоголизм,
- сердечная и почечная недостаточность,
- саркоидоз.
Лекарственные средства, влияющие на плотность костной ткани приводящие к развитию остеопороза:
- антицидные стредства,
- антикоагулянты (гепарин),
- антиконвульсанты ,
- противоопухолевые препараты,
- барбитураты,
- глюкокортикоиды,
- метотрексат,
- ингибиторы протонной помпы,
- тамоксифен и др.
Факторы, влияющие на плотность костной ткани и увеличивающие риск остеопороза (факторы риска):
- Курение.
- Малоподвижный образ жизни, отсутствие регулярной физической нагрузки.
- Избыточное потребление алкоголя и кофе.
- Неправильное питание (малое количество фруктов, овощей и молочных продуктов в рационе).
- Возраст (с увеличением возраста происходит снижение плотности кости, самое быстрое разрушение кости наблюдается в первые годы после наступления менопаузы).
- Европеоидная или монголоидная раса.
- Наследственная предрасположенность.
- Предшествующие переломы в анамнезе.
- Ранняя менопауза (у лиц моложе 45 лет или после операции).
- Аменорея (отсутствие месячных) до наступления менопаузы (нервная анорексия, нервная булимия, чрезмерная физическая активность).
Как заподозрить остеопороз
Жалобы:

Если у Вас есть факторы риска, а так же какие-нибудь из вышеперечисленный жалоб и симптомов – рекомендовано немедленное обращение к врачу для дальнейшего обследования с целью исключения остеопороза.
Лечащим врачом будет назначено необходимое обследование, включающее в себя лабораторные исследования (крови и мочи), а так же инструментальные исследования (рентгеновская денситометрия костей , рентгенография (малоинформативен, в настоящее время не используется для постановки диагноза остеопороз), сцинтиграфия костей (дополнительный метод, выявляет недавние переломы, помогает исключить другие причины болей в спине), биопсия кости (при нетипичных случаях остеопороза), МРТ (диагностика переломов, отека костного мозга).
По результатам обследования, при выявлении снижении плотности костной ткани (остеопения или остеопороз) лечащим врачом будет назначено соответствующее лечение.
Профилактика остеопороза
Остеопороз – это то заболевание, развитие которого мы может предупредить самостоятельно и заниматься профилактикой необходимо на протяжении всей жизни.
Что же входит в профилактику остеопороза:
Для того чтобы снизить риск падений необходимо (особенно это важно для людей пожилого возраста):
Находясь на улице:
В домашних условиях:
- все ковры или коврики должны иметь не скользкое основание, или прикреплены к полу
- дома лучше ходить в не скользящих тапочках
- поддерживайте порядок, лишние вещи на полу, загнутые углы ковра/линолеума могут спровоцировать падение, так же свободные провода, шнуры за которые можно зацепиться (их необходимо убрать)
- положите резиновый коврик на кухне рядом с плитой и раковиной
- освещение в помещение должно быть хорошим. Прорезиненный коврик в душевой также необходим.
Резиновые подстилки на присосках в ванной помогут предотвратить падение. Полы в душевой должны быть сухими.
все препараты, вызывающие сонливость, головокружение, слабость, могут спровоцировать падение.
Обсудите с врачом замену их на более безопасные аналоги.
регулярно наблюдайтесь у офтальмолога, если есть проблемы со зрением, используйте очки/линзы.
При остеопорозе используются три вида упражнений: аэробные, силовые и на тренировку равновесия, а также их различные комбинации:
- аэробика для укрепления мышцы ног – подъем по лестнице, танцы, ходьба;
- силовой тренинг, позволяющий укрепить спину, а также висение на турнике;
- плавание и водная гимнастика, которые благоприятно воздействуют на все группы мышц;
- упражнения для гибкости – йога, растяжка.
В идеальном варианте недельная физическая активность непременно должна включать попеременно упражнения из всех вышеупомянутых 4-х групп. Самое важное при любой физической активности— регулярность. Ежедневные занятия по 5 минут принесут вам больше пользы, чем полчаса один раз в неделю.
Необходимо придерживаться следующих правил:
- Нельзя тренироваться, превозмогая боль. А вот мышечная усталость естественна. Если чувствуете боль,
уменьшите физическое усилие, или амплитуду движения; - Постепенное увеличение нагрузки (первые занятия должны включать в себя минимальное количество
упражнений); - Каждое упражнение выполнять от 2-3 раз с интервалами в 15 секунд, постепенно увеличивая количество
подходов по возможности; - Постепенное увеличение нагрузки (первые занятия должны включать в себя минимальное количество
упражнений); - Результаты становятся ощутимы со временем, а не сразу;
- Дышите равномерно, не задерживая дыхание;
- Нельзя выполнять упражнения с приседаниями, бегом или прыжками (возрастает риск получения травм);
- Тяжелые предметы во время гимнастики использовать запрещено (искусственные утяжелители со слишком большой массой);
- При выполнении упражнений стоя, для устойчивости можно держаться за спинку стула или опираться на стену;
- Упражнения нужно выполнять в удобной, не мешковатой одежде, в нескользящей устойчивой обуви;
- При выполнении упражнений учитывается психологический фактор (пациент должен настроиться на выздоровление).
1. Одна нога к груди. В положении лежа на спине подтянуть согнутую в колене ногу к груди. Вторая нога вытянута параллельно полу. Держать 5-10 секунд. Поменять ногу. Повторить от 2 до 10 раз.
2. Растяжение спины. Исходное положение — сидя на коленях. Наклонять грудную клетку к полу с вытянутыми руками как можно ниже. Держать 5-10 секунд. Повтор 2-10 раз.
3. Лежа на животе, руки согнуты в локтях, параллельно полу. Напрячь туловище. Немного поднять руки и верхнюю часть туловища. Перемещать корпус медленно направо и налево, затем расслабиться. Повтор 2-10 раз
4. Лежа на спине. Ноги согнуты в коленях. Стопы на ширине плеч. Медленно поднять бедра и таз. Напрячь мышцы живота и ягодиц. Повтор 5-10 раз.
5. Лежа на спине, выпрямите ноги, поясницей прижмитесь к полу. Одну ногу поднимите на 10-15 см от пола, носок тяните на себя. Удерживайте 10-15 секунд. 2-5 повторов каждой ногой.
6. Лежа на спине, выпрямите ноги, поясницей прижмитесь к полу. Одну ногу поднимите на 10-15 см от пола, носок тяните на себя. Удерживайте 10-15 секунд. 2-5 повторов каждой ногой.
7. Встаньте правым боком к спинке стула. Правая рука — на спинке стула. Левая рука вытянута вперед, левая нога отведена назад на носок. Выполняйте махи расслабленной ногой. Повторите 3-8 раз. То же – другим боком.
8. Лежа на спине, притяните колени к животу, прижмите, обхватите руками. Держать 10-15 секунд. Отдохните 10 секунд. Повторы 2-5 раз.
Действия, вызывающие осложнения при остеопорозе

Диета при остеопорозе позвоночника
Рацион питания должен включать продукты, обеспечивающие норму суточного поступления кальция в организм человека с учетом его возраста, пола и состояния костного аппарата. Средняя потребность в кальции варьирует в пределах 800-1100 мг/сутки, при этом, для женщин в период постменопаузы (не получающие эстрогены) и людей пожилого возраста (после 65 лет) потребность возрастает до 1500 мг/сутки.
- Обязательное включение в рацион продуктов, богатыми витаминами D (около 600 МЕ /сутки), A, группы B, K, C, фолиевой кислотой и микроэлементами (цинк, магний, медь).
- В рационе важно соблюдать количество содержания животного белка. При избыточном их содержании (более 100-150 г) нарушаются процессы всасыванию кальция, поскольку в кишечнике активизируются процессы брожения.
- Достаточного употребления свободной жидкости (1,5-2,0 л в сутки).
- Вид кулинарной обработки продуктов не столь важен, однако, не менее 50 % суточного объема овощей/фруктов рекомендуется употреблять свежими или в виде фреш-соков.
- Режим питания — дробный (4-5 раз в сутки).
- Исключение из рациона алкоголь содержащих напитков и минимизация употребления поваренной соли.
К продуктам, содержащим большое количество кальция относятся:
- молочная продукция, при этом, предпочтительно употреблять кисломолочные продукты с низким содержанием жира (кефир 1%, йогурт, ряженка, нежирная сметана, сыры без консервантов, творог 0,5%) поскольку жиры замедляют процесс усвоения кальция;
- хлеб (ржаной/пшеничный и грубого помола);
- рыба белая (сардина, тунец, судак, форель) и морепродукты (креветки, мидии, кальмары, осьминоги);
- мясо: нежирная свинина, телятина, курица отварная;
- овощи, фрукты и зелень как в свежем, так и обработанном виде (перец, морковь, капуста брокколи, цуккини, фасоль,
![]()
кабачки, оливки, зеленый горошек, тыква, абрикосы, апельсины, финики, зеленый салат, петрушка, укроп), семена, орехи и ягоды (фисташки, кунжут, курага, орехи лесные и грецкие, мак, малина, миндаль).
Правильное питание обеспечивается и за счет включения в рацион питания:
- Продуктов, содержащих витамин D: яичные желтки, икра рыб, жирные виды морской рыбы (палтус, лосось, тунец), масло сливочное.
- Продуктов с высоким содержанием магния: все виды орехов, бананы, морская капуста, телятина, зерновые крупы, зеленые листовые овощи, бобовые, овсянка, гречневая крупа.
- Цинксодержащих продуктов: сельдь, пшено, овес, сельдерей (корень и листья), семена тыквы и подсолнуха, морепродукты, бобовые культуры.
- Продуктов с высоким содержанием витаминов А, В, С и К: цитрусовые (апельсины, грейпфруты, лимоны), перец салатный, черная смородина, ежевика, шиповник, гречка, капуста, бананы, морковь, овес, бобовые, растительные масла.
- Следует минимизировать употребление продуктов с содержанием насыщенных жирных кислот – это связано с тем, что подобная пища снижает усвоение кальция. Поэтому по возможности стоит отказаться от маргарина, майонеза, бараньего и говяжьего жира.
- Нужно исключить из рациона кофеин, поскольку этот элемент стимулирует выведение кальция из организма. Поэтому лучше отказаться от крепкого чая, кофе, какао, шоколада.
- Следует исключить алкогольные напитки и ограничить употребление мочегонных препаратов – подобные вещества стимулируют выведение кальция с мочой.
- Рекомендуется исключить из рациона сладкие газированные напитки.
- Стоит ограничить употребление мясных продуктов. Дело в том, что в них присутствует фосфор – он может формировать в кишечнике соединения с кальцием, которые не усваиваются организмом.
Лечение остеопороза
Лечение остеопороза всегда проводится под контролем и назначением врача!
Цель лечения остеопороза — это прекращение разрушения кости и ее восстановление.
Лечение включает в себя профилактические меры, описанные ранее, и медикаментозную терапию. Чтобы понимать, для чего нужны те или иные лекарства, нужно разобраться, как они действуют. Напомним, что при остеопорозе процессы разрушения кости преобладают над ее восстановлением. Одна группа препаратов для лечения остеопороза – антирезорбтивные средства.
Применение обеих групп препаратов в итоге ведут к снижению разрушения кости и восстановлению ее структуры и прочности. Какой бы препарат не назначил врач, медикаментозное лечение остеопороза длительное, не менее 5-6 лет.
В настоящее время учеными доказано, что в период с октября по май в нашей полосе даже в солнечную погоду витамин Д в коже не вырабатывается из-за низкого стояния солнца над горизонтом. И поэтому все люди, вне зависимости от пола и возраста, в осенне — зимне-весенний период испытывают постоянный недостаток витамина Д. Таким образом, профилактический прием витамина Д показан всем.
Лучший способ обеспечить свой организм достаточным количеством этого витамина — потребление витамина Д в водном растворе (холекальциферол, эргокальциферол). Таблетированный витамин Д назначается при тяжелом остеопорозе, остеопорозе средней тяжести и других заболеваниях костной системы. Но, в любом случае, дозировка и режим дозирования витамина Д для каждого человека индивидуальны, и это должен подобрать врач-эндокринолог (ревматолог).
Так же в обязательном порядке пациентами назначают препараты кальция на длительной основе с целью поддержания необходимого уровня кальция в крови, с целью профилактики и минимизации костных потерь, а так же повышения эффективности лечения.
Лечение для каждого человека индивидуально, зависит от тяжести остеопороза, сопутствующих заболеваний и многих других факторов. Поэтому такие препараты должны назначаться только врачом.
С целью контроля лечения и оценки его эффективности, лечащим врачом будет рекомендовано проведение определенных лабораторных тестов, а так же один раз необходимо проводить рентгеновскую денситометрию. Эффективным считается такое лечение, при котором идет прибавка костной массы (плотности), или не происходит дальнейшее снижение.
Успех лечения остеопороза — в регулярности и длительности лечения и профилактики!
Читайте также:




