Оперативные доступы к вертлужной впадине при ее переломах
Переломы вертлужной впадины со смещением приводят, как правило, к развитию посттравматического артроза сустава, если не была выполнена точная репозиция открытым методом и внутренняя фиксация (ORIF, open reduction and internal fixation). Для хирурга-травматолога переломы вертлужной впадины являются одной из наиболее сложных технических проблем. К этим сложностям относятся:
Правильное определение типа перелома.
Выбор хирургического доступа.
Выполнение именно тех специальных хирургических доступов, которые необходимы.
Достижение удовлетворительной репозиции и фиксации.
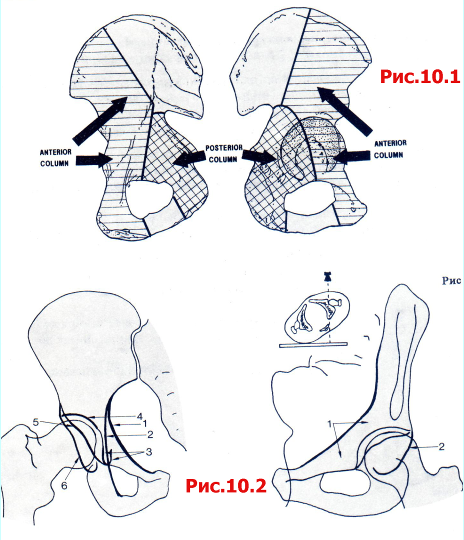
Рентгенограмма таза в прямой проекции должна быть выполнена всем пациентам с тяжелой травмой (рис. 10.1). При подозрении на перелом вертлужной впадины или его выявлении необходимо дополнительно выполнить следующие рентгенологические исследования:
Поврежденный тазобедренный сустав в прямой проекции (рис. 10.2).
Таз в косой проекции 45° с поврежденным тазобедренным суставом, ротированным по направлению к излучателю (эту проекцию называют косой запирательной или косой обтураторной) (рис. 10.3).
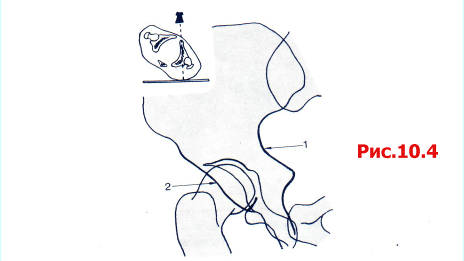
Таз в косой проекции 45° с поврежденным тазобедренным суставом, ротированным по направлению от рентгеновской трубки (эту проекцию называют косой подвздошной) (рис. 10.4).
Компьютерная томография (КТ) таза после оценки рентгеновских снимков в четырех стандартных проекциях. В большинстве случаев это помогает еще более точно определить расположение линий перелома и диагностицировать наличие свободных фрагментов, расположенных в полости сустава. Объемная трехмерная реконструкция компьютерных томограмм создает целостную картину перелома и облегчает планирование.
Часто сочетанные повреждения характеризуются значительным внутритазовым кровотечением, повреждением мочеполовой системы, нервных структур, а также разрывами тазового кольца и переломами нижней конечности с той же стороны. Все тяжелые переломы таза в подавляющем большинстве случаев сопровождаются легочной эмболией, и необходима ее профилактика.
Рис. 10.1 Передняя и задняя шейки вертлужной впадины и их границы, проецированные на внутреннюю и наружную поверхности подвздошной кости.
Рис. 10.3 Косая проекция (запирательная) таза: 1 передняя колонна; 2 задняя колонна.
Рис. 10.4 Косая подвздошная проекция таза: 1 задняя колонна; 2 передняя стенка.
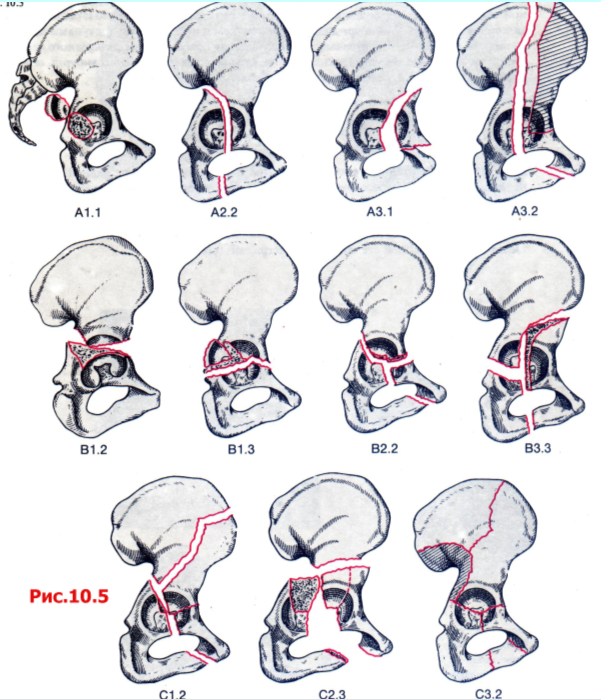
Классификация, первоначально предложенная Letournel была модифицирована для соответствия группам А, В, и С по классификации АО (рис. 10.5).
Тип А Повреждена лишь одна колонна вертлужной впадины, другая колонна интактна.
А1 Перелом задней стенки и его разновидности.
А2 Перелом задней колонны и его разновидности.
A3 Перелом передней стенки и передней колонны.
Тип В Характеризуется поперечным переломом, когда часть крыши остается прикрепленной к интактной подвздошной кости.
Поперечный перелом суставной поверхности с переломом или без перелома зад
ней стенки.
Т-образный перелом и его разновидности.
Перелом передней стенки или колонны и задний полупоперечный перелом.
Тип С Переломы обеих колонн; характеризуется линиями переломов, проходящими через переднюю и заднюю колонны, однако отличается от переломов типа В тем, что все суставные сегменты, включая крышу, отделены от оставшегося сегмента интактной подвздошной кости.
С1 Перелом передней колонны, распространяющийся до Christa iliaca.
С2 Перелом передней колонны, распространяющийся до передней границы подвздошной кости.
СЗ Переломы распространяются до крестцово-подвздошного сочленения.
Рис. 10.5 Классификация АО переломов вертлужной впадины.
Тип А: переломы с вовлечением лишь одной из двух колонн вертлужной впадины.
Тип В: имеется поперечный перелом, часть крыши остается прикрепленной к интактной подвздошной кости.
Тип С: вовлечены передняя и задняя колонны. Ни один из фрагментов крыши не прикреплен к интактной подвздошной кости (переломы обеих колонн).
Ни один из хирургических доступов не является идеальным для всех переломов вертлуж-ной впадины. Однако в большинстве случаев через один доступ можно и репонировать и фиксировать перелом. Хирург должен быть знаком с несколькими доступами и выбрать из них тот, который лучше отвечает индивидуальным особенностям конкретного перелома. Существуют четыре хирургических доступа, отвечающих требованиям хирурга, опытного в вопросах лечения переломов вертлужной впадины:
доступ по Kocher-Langenbeck (пациент на животе или на боку), подвздошно-паховый доступ (пациент на спине), прямой боковой доступ (пациент на боку), расширенный подвздошно-бедренный доступ (пациент на боку).
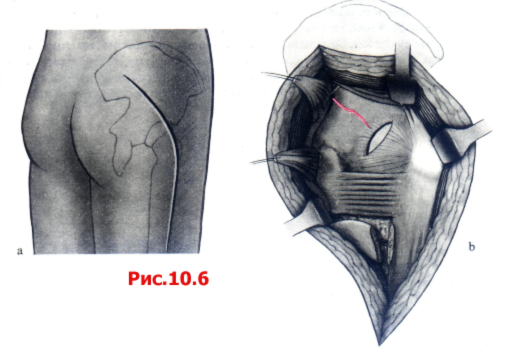
Доступ Кохера-Лангенбека обеспечивает, в первую очередь, подход к задней колонне. Тем не менее он может быть также очень полезен в качестве ограниченного доступа к передней колонне через большую седалищную вырезку (рис. 10.6).
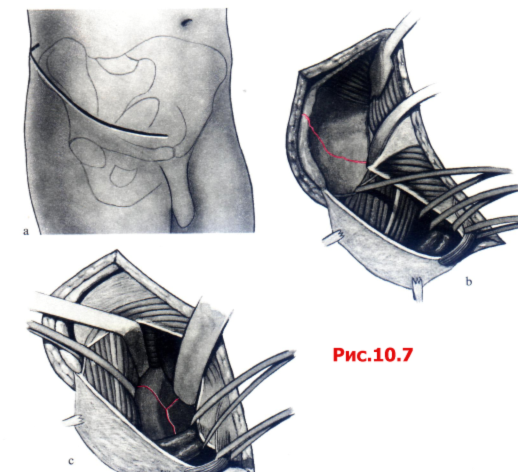
Подвздошно-паховый доступ позволяет, в первую очередь, выделить переднюю колонну и внутреннюю поверхность подвздошной кости. Задней колонны можно достичь также по ее внутренней стенке по Linea terminalis (рис. 10.7).
Рис. 10.6 Доступ по Кохеру-Лангенбеку.
B Выделение задней поверхности вертлужной впадины путем отведения М. glutens medius кпереди и проксимально, а М. ghiteus maximus, M. piriformis и М. obturatorius intemus кзади.
Рис. 10.7 Подвздошно-паховый доступ ,
B Боковое окно доступа с обзором Fossa Шаса вследствие отведения М. iliopsoas и мышц брюшной стенки в медиальном направлении.
С Второе окно доступа, обнажающее linea arcuata и внутреннюю часть крыши вертлужной впадины путем отведения М. iliopsoas и N. femoralis в латеральном направлении и подвздошных сосудов — в медиальном.
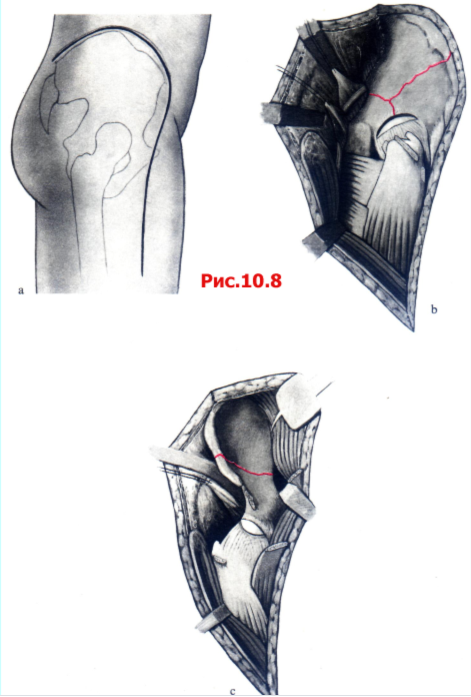
Расширенный подвздошно-бедренный доступ позволяет, прежде всего, обнажить наружную поверхность подвздошной кости и Fossa Iliаса и одновременно выделить переднюю и заднюю колонны. Подход к передней колонне, в отличие от подвздошно-пахового доступа, не столь удобен. Однако после отделения мышц от Fossa Iliаса можно осмотреть спереди и сзади всю подвздошную кость. Расширенный подвздошно-бедренный доступ с широким выделением костей таза часто является необходимым в случаях, когда нужно резецировать мощную костную мозоль или выполнить коррегирующую остеотомию (рис. 10.8).
Рис. 10.8 Расширенный подвздошно-бедренный доступ,
B Выделение наружной поверхности кости путем отведения Mm. gluteus, pirifonnis et obturatorius кзади, с выделение внутренней поверхности кости путем отведения М. iliopsoas и мышц брюшной стенки медиально.
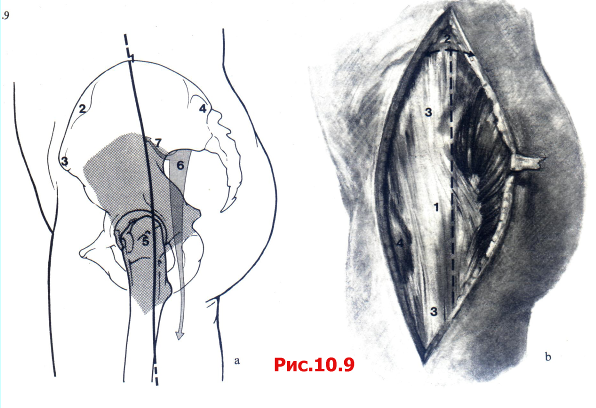
Прямой латеральный доступ позволяет выделить заднюю колонну, всю крышу и половину крыла подвздошной кости, а также предоставляет ограниченный подход к передней колонне (рис. 10.9).
Рис. 10.9 Прямой боковой доступ. Разрез кожи и доступ к кости.
А 1 Punktum suprakriste (Haивысшая точка Christa iliaca);2Tuberculum gluteum; 3 Spina iliaca anterior superior; 4 Spina iliaca posterior superior; 5 Trochanter major; 6 N. ischiadicus; 7 N. gluteus superior.
B 1 Trochanter major; 2 Punctum supracristale; 3 Tractus iliotibialis; 4 M. tensor fasciae latae.
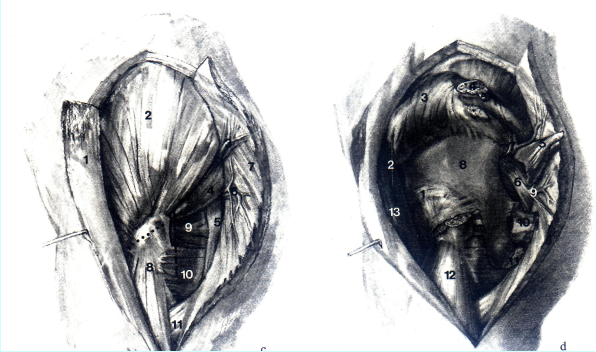
С 1 Tractus iliotibialis; 2 M. ghiteus medius; 3 Vasa glutea superiors (ramus superficialis); 4 M. piriformis; 5 N. ischiadicus; 6N.gluteusinferioretvasagluteainferiora;7M.glutexismaximus;8M.vastuslateralis; 9M.„tricepscoxae"(Mm. gemelli et obturatorius internus); 10 M. quadratus femoris; 11 M. gluteus maximus (сухожилие).
D 1 M. rectus femoris, Caput reflexum; 2 N. tensor fasciae latae (N. gluteus superior); 3 Mm. gluteus medius et minimus (отвернута кверху); 4 Trochanter major (выполнена остеотомия); S M. piriformis (пересечена); 6 N. ischadicus; 7 N. ghiteus superior et vasa glutea superiora; 8 начало M. gluteus minimus; 9 N. ghiteus inferior et vasa gtutea inferiors; 10 M. triceps coxae (пересечена); 11 M. quadratus femoris; 12 M. vastus lateralis; 13 M. tensor fasciae latae.
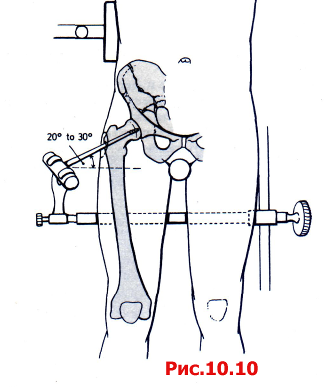
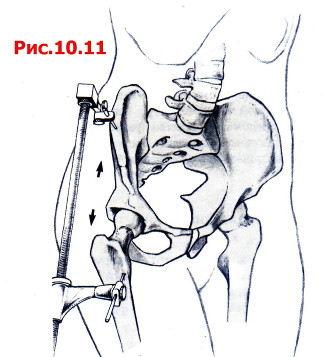
Использование ортопедического (травматологического) операционного стола дает целый ряд преимуществ при укладке конечностей и дистракции головки бедренной кости из вертлужной впадины. Этим значительно облегчается репозиция и осмотр суставной поверхности (рис. 10.10). В качестве альтернативы хирург может оперировать на стандартном операционном столе и для вытяжения использовать бедренный дистрактор, который фиксируют к Christa Iliaca и диафизу бедренной кости (рис. 10.11). Во время операции колено должно быть согнуто на 45-60 градусов для предотвращения повреждения N. ischiadicus. Все четыре хирургических доступа обеспечивают обзор как передней, так и задней колонны, однако у каждого из них есть определенные преимущества и недостатки.
Рис. 10.10 Укладка пациента не травматологическом операционном столе для создания тракции в дистальном и латеральном направлениях.
Рис. 10.11 Использование бедренного дистрактора.
Обычно лучше отложить выполнение операции на несколько (от 2 до 10) дней после травмы, локальная кровоточивость значительно снижается, а состояние больного стабилизируется. Спустя три недели после травмы образуется костная мозоль, что значительно усложняет репозицию.
Предоперационное вытяжение имеет минимальные преимущества и его ни в коем случае не следует накладывать за проксимальный отдел бедренной кости.
Вывих головки бедренной кости кзади следует устранять немедленно. Нерепонируе-мое или нестабильное смещение кзади является показанием к экстренной операции.
Антибиотики должны быть назначены в ближайшем пред- и послеоперационном периоде (24-48 часов).
Для различных типов перелома рекомендованы следующие хирургические доступы:
А1 Доступ Кохера-Лангенбека.
А2 Доступ Кохера-Лангенбека или прямой боковой.
A3 Подвздошно-паховый доступ.
При этих переломах в подавляющем большинстве случаев могут быть эффективно использованы доступы Кохера-Лангенбека или прямой боковой . Расширенный подвздошно-бедренный доступ полезен для изолированных поперечных переломах крыши вертлужной впадины (В 1.2) и тяжелых сочетанных переломах с вовлечением задних отделов крыши и обеих колонн (В1.3).
Эти переломы можно, как правило, оперировать из доступа Кохера-Лангенбека. При необходимости следует использовать сочетанный подвздошно-паховый доступ в случае, если передняя колонна не репонирована. В качестве альтернативы может быть применен прямой боковой доступ, однако, если значительные сложности вызывают у хирурга сомнения, лучше использовать сначала расширенный подвздошно-бедренный доступ.
С1 Эти переломы можно оперировать из подвздошно-пахового доступа. Однако, если они сочетаются с повреждением задней стенки, то должен быть использован расширенный подвздошно-бедренный доступ.
С2 Оперативное лечение этих переломов возможно либо из доступа Кохера-Лангенбека, либо через прямой боковой доступ. Однако необходимо учитывать, что лучший обзор области перелома достигается при использовании подвздошно-пахового и расширенного подвздошно-бедренного доступов.
СЗ Расширенный подвздошно-бедренный доступ.
Наиболее полезными инструментами для хирургии вертлужной впадины являются тазовый репозиционный зажим, репозиционный зажим Фарабефа и различных размеров заостренные репозиционные зажимы (рис. 10.12). Инструмент с шаровидным утолщением на конце используют для подталкивания фрагментов друг к другу, а для предотвращения ротации задней колонны используют введенные в Os ischii винты Шанца с рукояткой или имеющий резьбу экстрактор головки бедренной кости.
Рис. 10.12 Инструменты для репозиции переломов вертлужной впадины.
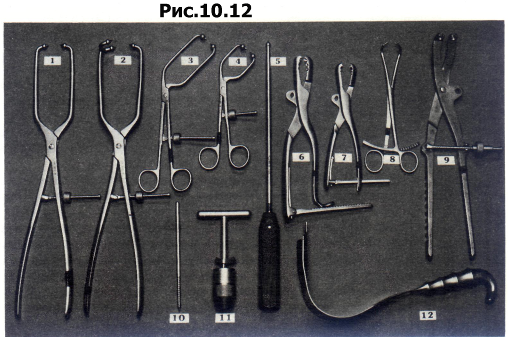
Тазовый репозиционный зажим и зажим Фарабефа фиксируют 4,5-мм кортикальными шурупами к различным костным фрагментам. Остроконечные репозиционные зажимы могут быть приложены непосредственно к кости, к просверленным углублениям в кортикальном слое кости или же к пластмассовым кольцам или крючкам. Репозицию перелома вертлужной впадины часто приходится выполнять поэтапно: сначала сопоставление и фиксацию единичных фрагментов, а затем добавление других фрагментов к уже соединенным частям. Для реконструкции рекомендуется использовать все внесуставные фрагменты. Иногда их находят вдоль Linea arcuata или Inzisura ischiadica. Использование этих фрагментов может значительно облегчить возможность репозиции и улучшить качество стабилизации. Качество репозиции суставной поверхности лучше всего проверить визуально. В случаях, когда для этого требуется нежелательное рассечение мягких тканей и капсулы сустава, качество репозиции можно проверить по точности сопоставления кортикального слоя безымянной кости. Вывих в крестцово-подвздошном сочленении или или перелом крестца со смещением необходимо, как правило, репонировать и фиксировать еще до сопоставления перелома вертлужной впадины. Первичная фиксация стягивающими шурупами (3,5-мм, 4,5-мм или 6,5-мм) обычно позволяет удалить репозиционные инструменты так, что при необходимости могут быть наложены пластины. Наиболее подходящими для этих целей являются прямая 3,5-ммреконструкционная пластина и изогнутая 3,5-мм тазовая пластина. Обязательным является точное моделирование пластин.
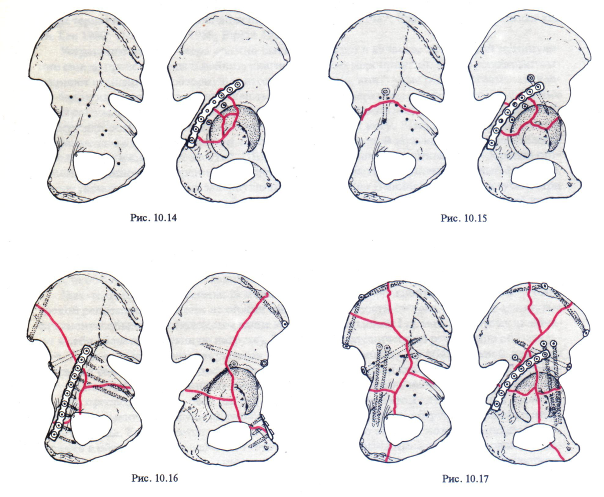
Пластины, как правило, накладывают по задней поверхности вертлужной впадины из разреза Кохера-Лангенбека. Эту же методику применяют и при использовании расширенного подвздошно-бедренного и прямого бокового доступов, когда пластины также накладывают на крыло подвздошной кости. При использовании подвздошно-пахового доступа пластины чаще всего располагают по верхнему краю входа в таз. Иногда перелом удается стабилизировать лишь стягивающими шурупами, однако в большинстве случаев фиксация шурупами должна быть дополнена наложением одной или нескольких пластин. Длинные стягивающие шурупы чрезвычайно эффективны в случаях, если они расположены между внутренним и наружным кортикальными слоями подвздошной кости либо вдоль длинной оси передней или задней колонны (рис. 10.14-10.17).
После тщательного восстановления мягкотканного покрова и закрытия раны обычно оставляют вакуумные дренажи на 24-48 часов. Пассивную мобилизацию тазобедренного сустава можно начать через несколько дней. Когда пациент почувствует себя достаточно комфортно, обычно через 5-10 дней после операции, начинают тренировки с активной мобилизацией тазобедренного сустава и частичной нагрузкой (15 кг) весом тела на поврежденную конечность. В обычных условиях полная нагрузка весом может бытьразрешена через 8 недель после внутренней фиксации.
Рис. 10.13 Имплантаты для фиксации переломов вертлужной впадины, 3,5-мм и 4,5-мм изогнутые и прямые реконструк-ционные пластины, сверхдлинные 3,5-мм, 4,5-мм и 6,5-мм шурупы.
Рис. 10.14 Внутренняя фиксация перелома задней стенки (А1.2) из доступа Кохера-Лангенбека.
Рис. 10.15 Внутренняя фиксация сочетаннога поперечного переломай перелома задней стенки (В1.3) из доступа Кохера-Лангенбека.
Рис. 10.16 Внутренняя фиксация сочетанного перелома передней колонны и заднего полупоперечного перелома (В3.2) из подвздошно-пахового доступа.
Рис. 10.17 Внутренняя фиксация перелома обеих колонн (С 1.3) из расширенного подвздошно-бедренного доступа.

Epstein НС (1980) Traumatic dislocations of the hip. Williams & Wilkins, Baltimore
Judet R, Judet J, Letournel E (1964) Fractures of the acetabulum. Classification and surgical approaches for open reduction. J Bone Joint Surg [Am] 46:1615
Knight RA, Smith H (1958) Central fractures of the acetabulum. J Bone Joint Surg 40:1
Letournel E (1979) The results of acetabular fractures treated surgically : twenty-one years experience. In: The hip: proceedings of the Seventh Open Scientific Meeting of The Hip Society. Mosby, St. Louis
Letournel E (1980) Acetabulum fractures: classification and management. Clin Orthop 151:81 Letournel E (1981) Fractures of the acetabulum. Springer, New York Berlin Heidelberg Matte JM, Merritt PO (1988) Displaced acetabular fractures. Clin Orthop 230:83
Matte J, Anderson L, Epstein H, Hendrick P (1986) Fractures of the acetabulum: a retrospective analysis. Clin Orthop 205:230
Matte J, Letournel E, Browner В (1986) Surgical management of acetabular fractures. Mosby, St. Louis (American Academy of Orthopaedic Surgeons Instructional Course Lectures, No.35, p.38)
Malta J, MehneD, Roffi R (1986) Fractures of the acetabulum: early results of a prospective study. Clin Orthop 205:241 Mears DC, Rubash H (1986). Pelvic and acetabular fractures. Slack, Thorofare, NJ Tile M (1984) Fractures of the pelvis and acetabulum. Williams & Wilkins, Baltimore
Для оперативного лечения переломов вертлужной впадины обычно применяют 4 хирургических доступа, хотя нет ни одного идеального для всех видов переломов. Хирург должен владеть несколькими хирургическими доступами и выбирать такой, который наиболее удобен при определенном типе перелома. В большинстве случаев для репозиции и фиксации перелома применяют один из нижеприведенных хирургических доступов.
1. Хирургический доступ Кохера-Лангенбека применяют для остеосинтеза перелома заднего края и задней опоры вертлужной впадины.
2. Прямой латеральный доступ применяют для остеосинтеза задней опоры, крыши и половины крыла вертлужнои впадины. При необходимости можно выполнить остеосиитез передней опоры.
3. Подвздошно- паховый хирургический доступ является основным для остеосинтеза передней опоры, задняя опора также может быть экспонирована у ее внутреннего края. Обычно доступ применяют при поперечных переломах вертлужнои впадины типа В.
4. Подвздошно-бедренный хирургический доступ дает лучшую экспозицию обеих опор и квадрилатеральной поверхности безымянной кости. Доступ особенно полезен при застарелых переломах, в случаях, когда должна разрушаться костная мозоль или производиться остеотомия.
M.Muller, MAgglower, R.Shneider, H.Willenegger (1990) при переломах типа А1, А2 рекомендуют хирургический доступ Кохера-Лангенбека, при переломах А1, — подвздошно-паховый Доступ. При переломах типа В, они рекомендуют прямой латеральный или доступ Кохера-Лангенбека, при переломах В2 - Кохера-Лангенбека, подвздошно-паховый доступ или латерально-боковой, а при трудностях - подвздошно-бедренный доступ. Последний применяют также для остесинтеза перелома типа В2, а для остеосинтеза переломов типа В, — пахово-подвздошный доступ. Для фиксации переломов типа С1, С2, С3 применяют подвздошно-паховый или подвздошно-бедренный доступ. Для фиксации перелома С2 можно также применять доступ Кохера-Лангенбека или прямой латеральный доступ.
Для остеосинтеза вертлужной впадины применяют некоторые специальные инструменты, такие, как репозициониые щипцы, щипцы Фарабефа, винт Шанца с ручкой или экстрактор головки. Как правило, для остеосинтеза перелома заднего края вертлужной впадины применяют такую технику: в положении больного на здоровом боку производят разрез кожи от точки, расположенной между верхней и нижней остями подвздошной кости, к верхушке большого вертела и на 3-5 см ниже нее. Большую ягодичную мышцу расслаивают по ходу ее волокон и линии кожного разреза. Находят седалищный нерв и блокируют его 1 % раствором новокаина, отводят кзади. Сухожилия грушевидной, близнечной, внутренней запирательной мышц пересекают, отступя на 1 -2 см ниже от вертела. Производят осмотр вывихнутой головки бедра и вертлужной впадины, удаляют свободно лежащие во впадине мелкие фрагменты, отсекают культю круглой связки. Вправляют вывих головки бедра, выделяют фрагмент или фрагменты заднего края впадины.
Целесообразно сохранить связь отломка с мягкими тканями, хотя иногда с целью идеальной репозиции приходится выделять его. Перелом сопоставляют и фиксируют двумя маллеолярными или кортикальными винтами, под головки которых подкладывают шайбы. Для того чтобы винты не попали в полость сустава, рекомендуют вначале рассверлить отверстие для винтов в отломке, затем проконтролировать направление введения винтов, вновь репонировать фрагмент и зафиксировать его винтами.
При оскольчатых переломах для остеосинтеза применяют реконструктивную пластину, при раздробленных и застарелых переломах задний край приходится формировать из трансплантата, взятого из подвздошной кости. Последний фиксируют реконструктивной пластиной.
После остеосинтеза сшивают разорванную капсулу, мышцы и сухожилия, наружные ротаторы фиксируют к месту прикрепления, производят вакуумное дренирование и ушивание раны.
Остеосинтез поперечного перелома типа В чаще выполняют из пахово-подвздошного или прямого латерального хирургического доступа. При применении последнего положение больного на здоровом боку. Разрез длиной 25 см производят от гребня подвздошной кости к верхушке большого вертела и ниже него.
При поперечных переломах почти всегда возникает наружная ротация таза, поэтому репозицию производят тягой и ротационными движениями в тазобедренном суставе. Гарантированного визуального контроля в данной ситуации обычно нет, поэтому контроль за качеством репозиции осуществляют пальцем, определяя наличие ступеньки. При большом диастазе между фрагментами репозицию производят при помощи репозиционных щипцов.
С этой целью, отступя от линии перелома на 1 -2 см, вводят винты и захватом репозиционных щипцов сближают их между собой После репозиции отломков и устранения щели между ними по форме кости моделируют реконструктивную пластину и фиксируют ее 4-6 спонгиозными винтами. Пластину укладывают позади вертлужной впадины.
В некоторых случаях перелома задней колонны фиксация может быть выполнена винтом вдоль длинной оси передней и задней опор.
При переломах В1,В2,С1,С2, остеосинтез выполняют, применяя преимущественно подвздошно-паховый или (в трудных случаях) подвздошно-бедренный хирургический доступ. Последний дает лучшую экспозицию латеральной поверхности безымянной кости и обеих опор.
Аннотация научной статьи по клинической медицине, автор научной работы — Смирнов А. А., Павлов Д. В., Варварин О. П.
Изучены результаты оперативного лечения переломов вертлужной впадины с применением различных способов остеосинтеза у 239 пациентов, из них 217 больным выполнен накостный остеосинтез , в 22 случаях применен чрескостный остеосинтез с помощью аппарата внешней фиксации. Выбор способа остеосинтеза определяется типом повреждения, давностью после травмы, наличием сопутствующей патологии. Отдаленные результаты прослежены у 206 пациентов. Лечение больных с переломами вертлужной впадины основано на принципах лечения внутрисуставных повреждений с дифференцированным подходом к применению каждой отдельной методики.
Похожие темы научных работ по клинической медицине , автор научной работы — Смирнов А. А., Павлов Д. В., Варварин О. П.
surgical approach to acetabular fractures
The results of operative treatment of acetabular fractures with application of various methods of osteosynthesis in 239 patients have been studied. Internal fixation in 217 patients and external fixation in 22 cases have been applied. The method of choice of osteosynthesis was determined by type of injury, time after trauma and concomitant pathology. The remote overcomes were estimated in 206 patients. The management of patients with acetabular fractures is based on the principles of treatment of intraarticular injuries with the differentiated approach to each technique.
ХИРУРГИЧЕСКАЯ ТАКТИКА ПРИ ПЕРЕЛОМАХ ВЕРТЛУЖНОЙ ВПАДИНЫ
Л.Л. Смирнов, Д.В. Павлов, О.П. Варварнн
ФГУ «-Нижегородский иацчио-иссле'довательский институт травматологии и ортопедии Росмедтехиологий >>,
директор - дм.и, профессор A.B. Воробьев
Изучены результаты оперативного лечения переломов вертлужной внадины с применением различных способов остеосинтеза у 239 пациентов, из них 217 больным выполнен накостный остеосинтез, в 22 случаях применен чрес-костный остеосинтез с помощью аппарата внешней фиксации. Выбор способа остеосинтеза определяется типом повреждения, давностью после травмы, наличием сопутствующей патологии. Отдаленные результаты прослежены у 206 пациентов. Лечение больных с переломами вертлужной внадины основано на принципах лечения внутрисуставных повреждений с дифференцированным подходом к применению каждой отдельной методики.
Ключевые слова: переломы, вертлужная впадина, остеосинтез.
The results of operative treatment of acetabular fractures with application of various methods of osteosynthesis in 239 patients have been studied. Internal fixation in 217 patients and external fixat ion in 22 cases have been applied. The method of choice was determined by type of injury, time after trauma and concomitant pathology. The remote overcomes were estimated in 206 patients. The treatment of patients with acetabular fractures is based on the principles of treatment of intraarticular injuries with the differentiated approach to each technique.
Key words: fracture, acetabulum, osteosynthesis
Наиболее частыми повреждениями тазобедренного сустава являются переломы вертлужной впадины. Они возникают преимущественно з? мужчин в молодом и среднем возрасте, что определяет социально-экономическую значимость данной проблемы [1, 5, 7, 10]. Несмотря на совершенствование оперативных методов лечения, больных с повреждениями вертлужной впадины до настоящего времени в основном лечат с помощью скелетного вытяжения. Это обусловлено наличием у пострадавших тяжелых сопутствующих повреждений и шока, технической сложностью открытой репозиции и накостного остеосинтеза, ограниченными возможностями аппаратного лечения [6,8]. В связи с многообразием видов переломов вертлужной впадины данные о выборе метода оперативного лечения весьма разноречивы. Не решен вопрос о доступе к тазобедренному суставу в зависимости от типа перелома. Вместе с тем, своевременное восстановление анатомии тазобедренного сустава имеет существенное значение для дальнейшего функционального прогноза. Поэтому мы отдаем предпочтение оперативному устранению смещения отломков с достижением конгруэнтности суставных поверхностей.
Цель исследования - изучить результаты применения различных методов хирургического лечения больных с переломами вертлужной впадины.
С 2000 по 2009 г. в Нижегородском НИИТО прооперировано 239 пациентов с переломами вертлзокиой впадины, из них 217 больным выполнен накостный остеосинтез металлоконструкциями, в 22 случаях применен чрескостный остеосинтез с помощью аппарата внешней фиксации. Среди больных преобладали мужчины (15,2%), большое количество пострадавших было в возрасте от 20 до 29 лет (31,8%).
Основной причиной травмы были дорожно-транспортные происшествия - 86?о, падение с высоты - 11%, другие причины - 3%.
Изолированная травма таза с повреждением вертлужной впадины диагностирована у 36% пострадавших, сочетанная - у 25%, множественные повреждения - у 39%. Почти у трети пациентов (28,6?о) перелом вертлужной впадины сопровождался вывихом бедра, у 26 (10,8?о) - повреждением седалищного нерва, у 15 (6,2%) - переломом головки или шейки бедренной кости.
При распределении больных по виду перелома вертлужной впадины придерживались классификации ЬеШип1е1 и,|ис1еТ [цит. по 3,8]. Почти половину повреждений (49,5%) составили переломы задней стенки и задней колонны, так называемые задние типы; к поперечному типу относились 36,4% переломов, к двухколонным - 10,8%
Для полного представления об анатомических соотношениях костей таза выполняли рентгенографию тазобедренного сустава в трех проекциях: переднезадней, внутренней косой и наружной косой. В качестве дополнительного метода исследования для уточнения диагноза использовали послойную компьютерную томографию тазобедренных суставов.
Для оценки состояния сустава после повреждения вертлужной впадины использовали шкалу, разработанную W.H. Harris [цнт. по 3, 7], отражающую четыре основных аспекта: боль, физическое функционирование, анатомические иарз^шеиия и амплитз'ду движений.
Учитывая преобладание краевых повреждений при переломах вертлужной впадины, а также трудности, связанные с диагностикой и определением показаний к оперативному лечению этих пациентов, мы разработали количественные рентгенологические критерии для оценки степени тяжести повреждения вертлужной впадины с учетом проекционных искажений.
Выполнив рентгенограмму вертлужной впадины с внутренней ротацией таза на 30° и начертив на ней угол Внберга (40°), определяли степень повреждения вертлужной впадины, место расположения и величину краевого дефекта [2]. Если краевой дефект находился в секторе этого угла, то перелом относили к задневерхнему, если частично проходил через него или не проходил, то к заднем>?. Для измерения протяженности контура дефекта суставной поверхности в качестве количественного показателя использовали не длину дуги дефекта, а её центральный угол. Наибольшее значение имела его величина при задневерх-ннх переломах, то есть когда дефект располагался в нагружаемом секторе вертлужной впадины. Также измеряли глубину дефекта относительно
радиуса вертлужной впадины. Показаниями к ос-теосинтезу считали переломы со смещением отломков более чем на 2 мм, с глубиной краевого дефекта более */4 радиуса впадины, с протяженностью контура дефекта не менее 10° (рис. 1).
Остеосннтез при краевых переломах, имеющих монолитный отломок, даже с большим центральным углом краевого дефекта, выполняли из бокового или задненаружного доступа Кохе-ра - Лангенбека.
Вторые по частоте встречаемости - поперечные переломы. Их оперировали как из заднебо-кового доступа при преимущественном смещении в заднем отделе сустава, так и из расширенного доступа типа Олье с выходом на обе колонны. В ранние сроки после травмы (в течение первой недели) в четырех случаях удалось выполнить перкутанный остеосинтез поперечных переломов с помощью кашолированного инструментария под контролем операционного ЭОПа (рис. 2).
При особых типах поперечного перелома, с преимущественным смещением в переднем отделе, применяли подвздошно-бедренный доступ. В 75% случаев поперечные переломы сочетались с краевыми. Двухколонные переломы оперировали как из бокового чрезвертелыюго доступа, так и из подвздошно-бедренного, в зависимости от преобладания смещения в переднем или заднем отделе сустава. Комбинация двух доступов (Кохера - Лангенбека и подвздошно-пахового) применена в 3 случаях при застарелых поперечных переломах, а также в 6 случаях (подвздош-но-бедренного и надлобкового доступов) при полифокальных переломах таза (при сочетании двухколонного перелома и разрыва симфиза).
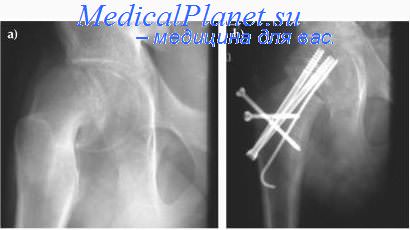
Особую сложность в лечении представляла комбинация переломов вертлужной впадины и головки или шейки бедра (6 случаев). Незначительные фрагменты головки удаляли, при переломах шейки бедра производили её остеосинтез винтами (рис. 3).
Рис. 1. Рентгенограммы тазобедренного сустава а — наружная косая проекция с ротацией таза 30' до операции: б — после операции: 1— угол Виберга 2 — сектор краевого дефекта
Рис. 2. Поперечный перелом вертлужной впадины: а — до операции: б — после перкутанного остсосинтсза компрессирующим винтом
ТРАВМАТОЛОГИЯ И О Р Т О П Е Д И Я Р О С С И И
Рис. 3. Т-образный перелом вертлужной впадины и базальный перелом шейки бедренной кости: а — до операции: б — после остсосинтсза
Рис. 4. Поперечный перелом вертлужной впадины: а — до операции: б — после репозиции с трансартикулярным винтом и спицами: в — фиксация в аппарате: г — через год после операции
Аппарат внешней фиксации при лечении больных с переломами вертлужной впадины как самостоятельное средство был применен у 22 пациентов. Основная часть больных оперирована позже второй недели после травмы, а застарелые повреждения составляли 45%. Основной задачей лечения застарелых краевых переломов с вывихом бедра является малотравматичное закрытое вправление головки бедренной кости и её удержание в правильном положении. В свежих случаях аппарат внешней фиксации приметали для лечения поперечно ориентированных переломов. Репозиция с помощью аппарата применялась в двух вариантах. В первом - между тазовым и бедренным компонентами создавалась днетракция, направленная по оси шейки бедра при этом репозиция отломков осуществлялась за счет натяжения капсулы и круглой связки. Во втором - репозиционные усилия на отломок вертлужной впадины передавались за счет трансар-тикулярно проведенного стержня через нижний
полюс головки бедренной кости (рис. 4). После репозиции этот стержень оставляли на 4 недели, а затем для разработки движений в тазобедренном суставе в условиях разгрузки монтировали между тазовым и бедренным компонентами подшипниковое устройство, которое позволяло производить движения в тазобедренном суставе в сагиттальной плоскости: сгибание - до 40°, разгибание - 10°. Аппарат внешней фиксации снимали через 2-2,5 месяца.
При оценке степени восстановления анатомии вертлужной впадины выявлено, что полита репозиция в результате открытых вмешательств была достигнута в 184 случаев из 217 (85%), при этом щель тазобедренного сустава между головкой и сводом впадины в трех проекциях была равномерной на всем протяжении, а смещение отломков не превышало 2 мм. При лечении аппаратом внешней фиксации полной репозиции удалось добиться у 5 из 22 пациентов (23%), в основном с поперечным типом переломов. Причинами
неудовлетворительной репозиции во всех случаях явились застарелые повреждения, при которых из-за давности травмы (более 4 недель) и наступившего сращения отломков оказалось невозможным более качественное их сопоставление.
Отдаленные результаты в сроки от 1 года до 8 лет после открытой репозиции и накостного ос-теосинтеза прослежены у 205 пациентов. Отличные и хорошие результаты получены в 145 случаях (71%). Сравнительный анализ результатов лечения в зависимости от типа повреждения показал, что худшие результаты были получены при переломах с повреждением нагружаемой части сустава, даже если они были краевыми с локализацией дефекта в задневерхнем отделе вертлуж-иой впадины. У больных, лечившихся с применением аппаратов внешней фиксации, отличные и хорошие результаты получены в 9 случаях из 20. Отдаленные результаты лечения этих пациентов позволяют сделать заключение, что полноценная закрытая репозиция в аппарате возможна в течение первых двух недель после травмы.
Послеоперационные осложнения, связанные с повреждением седалищного нерва, встретились в 4 случаях. Они носили характер пареза малоберцовой порции, успешно поддавались консервативной терапии и не повлияли на функциональный результат лечения. Вторичное смещение репонированных отломков вертлужной впадины имело место у дв)?х пациентов, лечившихся оперативно: в одном случае оно было связано с повторной травмой, в другом - возникла релюксацня бедра на фоне днспластнческого коксартроза 2 стадии. После открытой репозиции и остеосинтеза в 4 случаях наблюдалось поверхностное нагноение в области послеоперационной раны, пи в одном из них это не повлияло на окончательный результат лечения. У 29 (14,5%) пострадавших развились гетеротопн-ческие оссификаты в области тазобедренного сустава, у 7 из них - крупные (более 1 см в диаметре), что повлияло на объем движений и отдаленный результат лечения. Анализ отдаленных результатов выявил асептический некроз головки бедренной кости в 34 случаях из 205 известных результатов (17%).
1. Переломы вертлужной впадины настолько разнообразны, что только дифференцированный подход к применению каждой отдельной методики может улучшить результаты лечения этих повреждений.
2. Показаниями к операции при переломах вертлужной впадины должны быть точно установленные рентгенологические критерии, которые не только определяют необходимость открытого вмешательства, но и позволяют выбрать адекватный доступ к тазобедренному суставу.
3. Оперативное вмешательство в ранние сроки после травмы является технически менее сложным, малотравматичным и дает более благоприятные исходы. При позднем поступлении пациентов результаты остеосинтеза были хуже. Целью оперативного лечения таких пострадавших является, наряд)? с восстановлением конгруэнтности суставных поверхностей, подготовка анатомических параметров для последующего эндопротезнровання сустава.
1. Буачидзе, О.Ш. Переломовывихи в тазобедренном суставе / О.Ш. Буачидзе. - М.: МОНИКИ, 1993. - 198 с.
2. Количественная оценка формы рентгенологических изображений суставных поверхностей / Ю.С. Хомяков [и др.] // Вестн. рентгенологии и радиологии.
- 1983. - №3. - С. 54-58.
3. Оценка исходов лечения повреждений таза и вертлужной впадины : пособие для врачей / сост. АН. Челноков [и др.] ; УННИИТО. - Екатеринбург, 2002. - 20 с.
4. Baumgaertner, M.R. Fractures of the posterior wall of the acetabulum / M.R. Baumgaertner // J. Am. Acad. Orthop. Surg. - 1999. - Vol. 7- P. 54-65.
5. Functional outcome of internal fixation for pelvic ring fractures / E.W. Van den Bosch [et al.] // J. Trauma. — 1999. -Vol. 47, N 2. - P. 365-371.
6. Heeg, M. Operative treatment for acetabular fractures / M. Heeg, H.J. Klasen, J.D. Visser // J. Bone Joint Surg.
- 199o! - Vol. 72-B. - P. 383-386.
7. Matta, J.M. Fractures of the acetabulum: accuracy of reduction and clinical results in patients managed operatively within three weeks after the injury / J.M. Matta // J. Bone Joint Surg. - 1996. - Vol. 78-B. -P. 1632- 1645.
8. Mayo, K.A. Open reduction and internal fixation of fractures of the acetabulum. Results in 163 fractures / K.A. Mayo // Clin. Orthop. - 1994. - N 305. - P. 31 -37.
9. Moed, B.R. Open reduction and internal fixation of posterior wall fractures of the acetabulum / B.R. Moed, S.E. Carr, J.T. Watson // Clin. Orthop. - 2000.
10. Moed, B.R. Results of operative treatment of fractures of the posterior wall of the acetabulum / B.R. Moed, S.E. Willson //J. Bone Joint Surg. - 2002. - Vol. 84-A. - P. 752-759.
Смирнов Алексей Александрович - к.м.н. научный сотрудник травматологического отделения e-mail: smirnov-aa75@mail.ru
SURGICAL APPROACH ТО ACETABULAR FRACTURES
AA Smirnov, D.V. Pavlov, O.P Varvarin
ТРАВМАТОЛОГИЯ И О P T О П E Д И Я Р О С С И И
Читайте также:


