Остеоартикулярные инфекции что это
В этой статье мы рассмотрим такую болезнь как остеоартроз, расскажем, что это такое и как его лечить, как проявляется заболевание в зависимости от место локализации, разберем какие методы терапии эффективны на сегодняшний день.
Что такое остеоартроз?
Артроз или остеоартроз — это болезнь суставов с хронической и прогрессирующей динамикой, которое поражает, в частности, определенные суставы, вызывая дегенеративные нарушения.
Чаще всего поражаются следующие суставы: позвоночника, тазобедренный, коленный, суставы рук и ног.
Дегенеративные нарушения затрагивают всю структуру сустава, включая хрящ, кость под суставом (субхондрально), сухожильные вставки, мышцы и связки.
Суставы представляют собой сложные системы связи между сегментами кости; они являются частью артикуляции: суставной хрящ, который покрывает костные головки, синовиальная мембрана, которая покрывает полость, синовиальная жидкость, присутствующая в полости, которая оказывает смазывающее и питательное действие, уменьшая трение и способствуя скольжению суставной капсуле, которая окружает сустав.
В суставе могут присутствовать вспомогательные структуры, такие как мениски, синовиальные сумки, сухожилия, внутри- и внекапсульные связки.
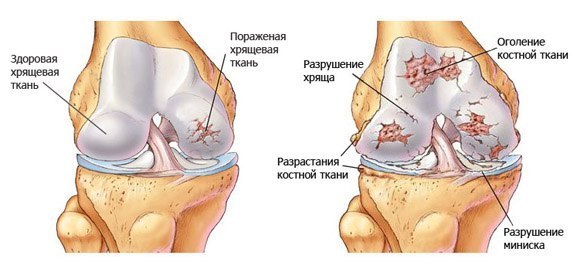
Дегенеративный процесс остеоартроза проявляется прогрессирующим ухудшением состояния суставного хряща, который организм не может восстановить, и повреждением кости с вторичной его деформацией, а также образованием наростов кости (остеофитов), которые препятствуют движению.
В субхондральной кости также имеются сферические полости с четкими краями и жидким содержимым, связывающимися с суставами (геодезами). Хрящ изнашивается настолько, что оставляет основную кость непокрытой и вызывает воспаление суставов (артрит); в результате этих повреждений капсула может выделять излишнюю жидкость, вызывая выпот и отек суставов; после воспалительных явлений суставная капсула утолщается и сковывается, что ограничивает подвижность суставов.
При артрозе могут также затрагиваться мышцы, вызывая болезненное сокращение и прогрессирующую атрофию; связки, которые обычно помогают поддерживать стабильность сустава, имеют тенденцию ослабевать.>
Причины артроза
Существует множество факторов, которые могут изменить баланс суставов и привести к развитию остеоартроза.
Классификация остеоартроза
Остеоартроз (артроз) можно разделить на:
- Первичный артроз, когда оно проявляется как изолированное заболевание, без сопутствующих болезней, на генетической основе.
- Вторичный артроз, когда возможно выявить конкретную причину, вызвавшую повреждение суставов, такую как травма, дисморфизм сустава, метаболические заболевания (например, заболевания с накоплением метаболитов в суставах).
Другая возможная классификация отличает:
Локализованный остеоартроз:
- рук (в частности, дистальные межфаланговые и запястно-пястные суставы 1-го пальца — ризартроз);
- артроз ног и коленного сустава (гонартроз);
- артроз тазобедренного сустава (коксартроз)
- позвоночного столба (особенно шейный и поясничного отдела позвоночника — спондилоартрит)
Широко распространённый остеоартроз:
- большие + малые суставы;
- малые + позвоночные суставы;
- большие + позвоночные суставы;
- малые + большие + позвоночные суставы.
Эпидемиология
Артроз в настоящее время является наиболее частым и распространенным ревматическим заболеванием, а также первой причиной инвалидности у пожилых людей.
Частота заболевания прогрессивно увеличивается с возрастом; из-за постепенного удлинения средней продолжительности жизни можно предположить, что его распространение будет расти в ближайшие десятилетия. По оценкам, в России более 5 миллионов человек страдают от симптоматического артрита, расстройства, которое является одним из случаев, когда чаще обращаются к врачу общей практики.
Эпидемиологические исследования, основанные на лучевой диагностике в Италии, показывают, что распространенность заболевания составляет около 50% среди их населения в возрасте от 15 до 79 лет, впрочем, как и во всем мире.
В частности, возможно, заболеваемость выше среди работающих мужчин в возрасте до 45 лет, в то время как после 55 лет остеоартроз поражает чаще женщин.
Артроз коленного сустава был наиболее распространенной формой, с распространенностью 26% у женщин и 12% у мужчин; 21% женщин и 16% мужчин имели остеоартроз кистей, а 14% женщин и 8% мужчин имели артроз бедра.
Эпидемиологическое исследование было проведено в Италии на 3000 субъектах старше 65 лет (1854 женщины и 1245 мужчин).
Симптомы и признаки артроза
Симптомы артроза возникают не одновременно с первыми поражениями хряща, а позже.
На ранних стадиях заболевания это выраженная боль, проявляется после интенсивной деятельности сустава; впоследствии боль также возникает при минимальных движениях или сохранении некоторых поз (например, в вертикальном положении в течение длительного периода). По мере прогрессирования заболевания боль может проявляться ночью и в покое.
Скованность суставов может быть более или менее связана с болью: это ощущение затруднения при движении пораженного сустава, особенно утром или после длительного периода бездействия, она кратковременна, обычно длиться менее 30 минут.
На поздних стадиях остеоартроза также имеется функциональное ограничение сустава, то есть затруднение выполнения движений.
Для артрозного сустава характерен хруст, который сам пациент испытывает в случае активной или пассивной мобилизации сустава; она обусловлена трением, вызванным натиранием суставных головок.
Кроме того, может наблюдаться гипотрофия и жесткость околосуставных мышц, особенно явные признаки наблюдаются в случае остеоартроза тазобедренного и коленного сустава.
Артроз тазобедренного сустава (коксартроз).

Тазобедренный сустав часто страдает от артроза, а поскольку это несущий нагрузку сустав, то вызывает частичную или полную нетрудоспособность (инвалидность).
Коксартроз чаще бывает односторонним и поражает пациентов в возрасте от 40 до 60 лет. Вторичная форма коррелирует с врожденными или приобретенными дефектами, например, врожденной дисплазией бедра или переломами, и возраст начала заболевания варьируется.
В клинической картине преобладает боль, которая возникает во время ходьбы или после долгого сидения и отступает в горизонтальном положении. Боль наблюдается в паху и/или передней части бедра; нередко боль может поражать внутреннюю сторону бедра при отдавать в колено.
Артроз коленного сустава (гонартроз).
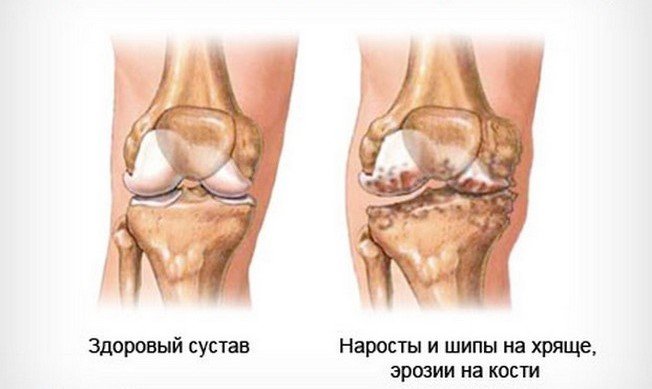
Эта локализация болезни особенно сильно сказывается на субъектах женского пола. Боль затрагивает передний или передне-медиальный сустав колено; это проявляется, в частности, при пробуждении или после периода продолжительного бездействия (длительного сидения), длиться боль недолго и отступает при движении.
Боль также может быть вызвана некоторыми особыми положениями, такими как приседание или определенные движения, такие как спуск по лестнице.
Пальпация (прощупывание) провоцирует болезненность в околосуставных областях.
На поздних стадиях заболевания боль затрагивает весь сустав и может также возникать в часы ночного отдыха.
Артроз позвоночника (спондилоартроз).
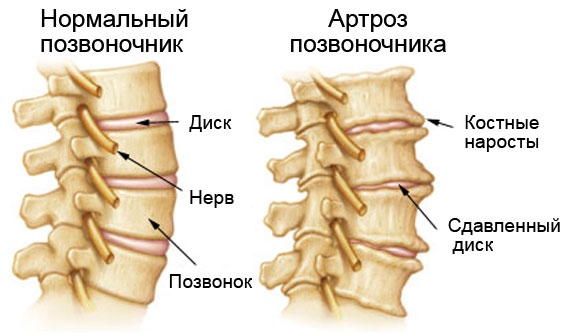
Шейный и поясничный области наиболее подвержены артрозу.
На уровне цервикального отдела сжатие, которое остеофиты оказывают на структуры, проходящие через внутрипозвоночное отверстие, вызывает боль в шее и руке, связанную с покалыванием или парестезиями (изменения чувствительности кожи). Эти расстройства возникают только с одной стороны и распространяются на область иннервации пораженного нервного корешка (чаще корешков С5, С6, С7).
Поясничный отдел также часто участвует при артрозе, вызывая люмбаго (острая боль, прострел) в пояснице; поскольку эта часть позвоночника часто участвует в контрактурах и дископатиях мышц, важно провести тщательную дифференциальную диагностику.
Артроз кистевого сустава.
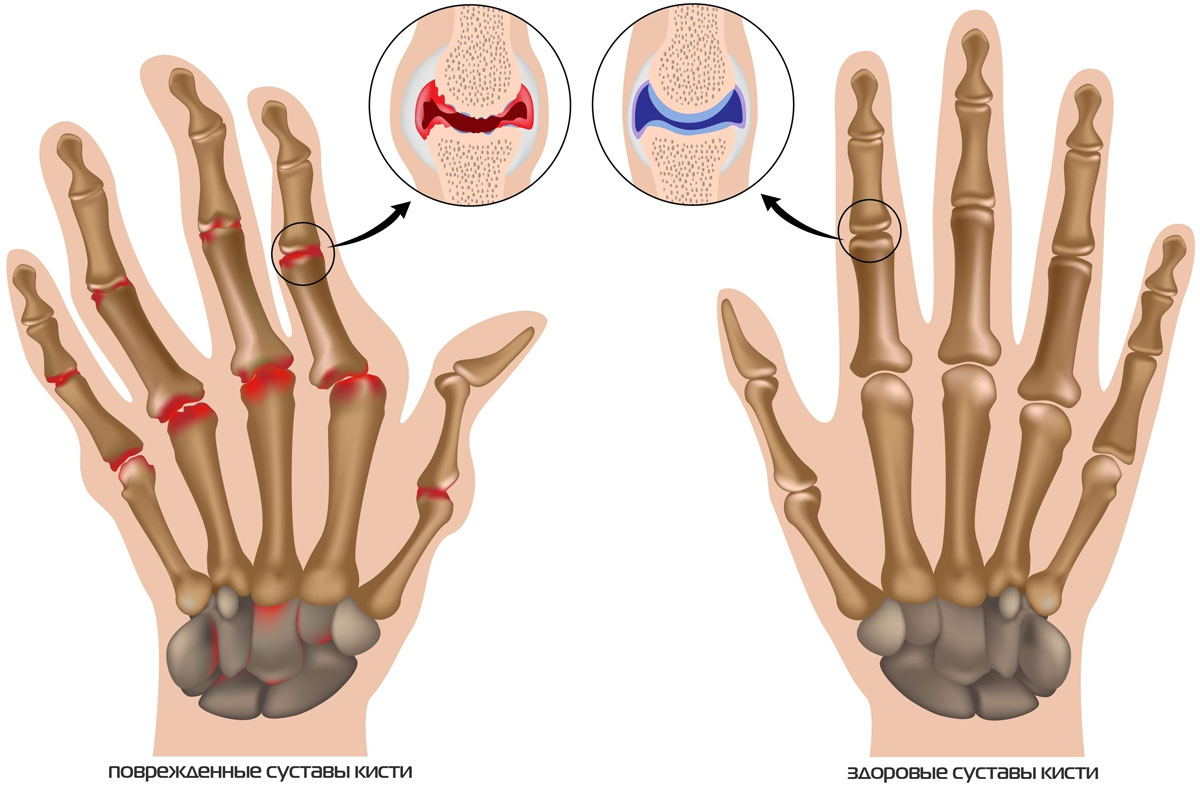
Эти суставы (особенно проксимальные межфаланговые) могут привести к деформациям, поставив под угрозу функциональность кисти. Как правило, пястно-фаланговые суставы защищены от первичного артроза, но могут пострадать в случае травматической работы или занятий спортом.
Артроз сустава большого пальца руки (ризартроз) проявляется болью в основании большого пальца; позже, по мере прогрессирования заболевания возникает опухание у основания большого пальца, прогрессирующим снижением функции захвата. Иногда требуется операция, чтобы уменьшить боль и восстановить функцию захвата.
Особой формой артроза кистей рук является эрозионный остеоартроз, который обычно поражает женщин в климактерический период. Это воспалительный вариант, часто поражающий дистальные межфаланговые суставы. Начало может быть очень болезненным; при данная форме артроза происходит быстрое и массивное разрушение суставного хряща и кости, что вызывает заметные осевые отклонения, ставящие под угрозу функциональность кисти.
Стопа также может поражаться артрозом, в частности, в первом плюсне-фаланговом суставе и вызывать значительную боль, особенно если она связана вальгусной деформацией стопы. Есть редкий артроза голеностопного сустава и локтя, вторичный по отношению к травме или трудовой деятельности.
Височно-нижнечелюстной сустав также может быть вовлечен в артротические процессы, особенно у пациентов с нарушением прикуса.
Диагностика
Врач примет к сведению признаки и симптомы заболевания, а также сбор общей и семейной истории, чтобы выявить любые факторы риска или формы вторичного остеоартроза (метаболические и эндокринные заболевания, травматизм, наследственные заболевания соединительной ткани, артрит).
Объективное обследование:
Врач смотрит на нарушение ориентации конечности, смещение, деформацию и отек суставов.
При пальпация сустава возникнет боль, в частности, давление на суставные линии; активная и пассивная мобилизация может привести к появлению трещин или даже царапин на суставах. При ходьбе можно выявить хромоту.
Анализ крови:
Особых изменений в анализах крови нет, а также показатели воспаления (скорость оседания эритроцитов, С-реактивный белок) в норме. Тем не менее, врач назначит анализы крови для выявления любых вторичных форм эндокринно-метаболических нарушений или артрита.
Обследование синовиальной жидкости:
При артроцентезе (эвакуации выпота в суставах) необходимо приступить к его анализу.
Инструментальные анализы:
Рентгенологическое исследование показывает наиболее характерные аспекты артроза:
- сужение суставов;
- склероз субхондральной кости;
- геодезии (округлые остеолитические зоны);
- остеофиты (маргинальная остеокартилагиновая пролиферация).
Ультразвук (УЗИ) позволяет морфологически изучать хрящ и выделять прерывание или неровность хондросиновиального края, остео-хрящевого края, изменение эхоструктуры хряща и уменьшение его толщины.
Остеофиты также на УЗИ проявляются в виде гиперэрогенных структур с задним теневым конусом, который изменяет регулярность суставного костного профиля.
ПЭТ и МРТ — это не плановые обследования, которые должны проводиться в соответствии с четкими инструкциями специалиста.
Как лечить остеоартроз
Врач, принимая во внимание клиническую картину пациента с артрозом, может прописать терапию, которая может быть фармакологической, нефармакологической (физиотерапия) и хирургической.

Препараты, используемые при остеоартрозе, можно разделить на симптоматические, быстродействующие, такие как анальгетики, нестероидные противовоспалительные препараты (традиционные НПВП — это анальгин, диклофенак, ибупрофен, кетопрофен, напраксен, пироксикам, мелоксикам, нимесулид) или препараты, избирательно действующие на циклооксигеназу (ЦОГ)-1, (ЦОГ)-2, либо рецептурные опиоидные анальгетики.
Такие препараты, как Кортизон или гиалуронические препараты на основе кислот, могут использоваться при локальных инфильтрациях.
При данной болезни будут полезными следующие методы физиотерапии:
- электротерапия;
- термотерапия;
- ультразвуковая терапия;
- лазеротерапия;
- тепловая терапия;
- рефлексотерапия.
Хирургия представляет собой терапевтическую помощь в случаях тяжелого и прогрессирующего артроза; применяются такие методы, как:
- корригирующие остеотомии (операция, направленная на устранение деформации или улучшение работы опорно-двигательного аппарата путем искусственного перелома кости);
- артродез (хирургическая операция, направленная на восстановление опорной способности конечности);
- эндопротезирование тазобедренного и коленного суставов;
- артроскопия коленного сустава (малотравматичная операция на коленном суставе).
Профилактика и рекомендации
Для предотвращения остеоартроза необходимо:
- физические упражнения, чтобы способствовать развитию хорошей мышечной массы вокруг сустава, избегая чрезмерной нагрузки при несоответствующих или травмирующих видах спорта;
- избегать неправильного положения суставов и неправильных поз;
- избегать игровых или спортивных занятий, которые могут вызвать травму суставов;
- проверить вес тела: хорошо известно, что снижение веса является хорошей профилактикой артроза; на самом деле, в случае избыточного веса снижение веса на 5 кг показало на 50% снижение риска развития симптоматического гонартроза.
Для предотвращения обострения заболевания у людей с артрозом, необходимо поддерживать нормальный вес тела, делать физические упражнения и растяжку. Врач может комбинировать эти меры с хондрозащитной и вязкоуправляющей терапией, чтобы ограничить ухудшение структурных повреждений.

Остеоартроз, известный в западной литературе как остеоартрит – наиболее частое заболевание суставов, которым страдают миллионы людей во всем мире.
Остеоартроз характеризуется постепенным разрушением хрящевой ткани суставов.
Остеоартроз может поразить любой сустав, но чаще болезнь начинается в суставах шеи, позвоночника, а также в коленных и тазобедренных суставах.
Остеоартроз необратим, со временем он прогрессирует, а эффективное лечение до сих пор не было найдено. Современные методы терапии остеоартроза могут только замедлить прогрессирование болезни, облегчить боль и немного улучшить функции сустава.
Причины и факторы риска остеоартроза
Хрящевая ткань – это своеобразная скользкая прокладка между костями, которая позволяет суставу легко двигаться. При остеоартрозе хрящевая ткань постепенно разрушается, истончается, становится неровной, в результате чего уменьшается суставная щель. В итоге это затрудняет движения и делает их чрезвычайно болезненными; кости буквально трутся друг о друга, что вызывает воспаление и сильную боль. Точно неизвестно, почему происходит разрушение хрящевой ткани.
Факторы риска остеоартроза включают:
• Пожилой возраст. Риск остеоартроза неуклонно растет с годами.
• Пол. Женщины более подвержены остеоартрозу, чем мужчины, но ученые точно не знают почему.
• Деформации костей. Некоторые люди рождаются с деформациями суставов или дефектами хрящевой ткани, что повышает риск остеоартроза в будущем.
• Повреждения суставов. Спортивные травмы или последствия ДТП могут повредить хрящ и вызвать в дальнейшем остеоартроз.
• Ожирение. У полных людей суставы несут больший вес, поэтому они более подвержены остеоартрозу. Особенно часто страдают тазобедренные и коленные суставы.
• Сидячий образ жизни. Для нормального функционирования суставов их нужно регулярно разминать – это способствует обмену веществ в тканях.
• Чрезмерные нагрузки на суставы. Если работа связана с регулярной сильной нагрузкой на суставы, то повышается риск остеоартроза. Данная проблема распространена среди грузчиков, спортсменов.
• Другие факторы. Гормональный дисбаланс, недостаточная функция щитовидной железы, сахарный диабет, подагра и болезнь Педжета повышают риск поражения хряща.
Симптомы остеоартроза
Симптомы остеоартроза, как правило, развиваются медленно и прогрессируют с годами.
Признаки этого заболевания включают:
• Боль. Суставы могут болеть во время или после движения. На поздних стадиях остеоартроза боль может беспокоить даже в покое. Суставы могут быть болезненными при касании.
• Скованность. Суставы могут быть скованными, особенно по утрам, когда больной только проснулся, а также после долгого периода покоя. По мере разминки скованность может проходить.
• Потеря гибкости. Больной может замечать, что сустав не способен двигаться так, как раньше. Амплитуда движений постепенно уменьшается.
• Скрипы в суставах. Больной может слышать или чувствовать скрип и хруст в суставах при движении.
• Костные шипы. Дополнительные отростки кости, которые ощущаются как твердые комочки, могут возникать вокруг больного сустава.
Нарушение подвижности, отечность и боль в суставах могут говорить о разных заболеваниях, в том числе очень опасных. Поэтому при первых необычных признаках следует обратиться за консультацией врача. При остеоартрозе только своевременно начатое лечение может задержать развитие болезни.
Диагностика остеоартроза
Во время физического осмотра врач внимательно изучит больной сустав, проверит на наличие отечности, болезненности, покраснения, проверит амплитуду движений.
Затем больному могут быть назначены такие анализы и процедуры:
• Рентген сустава. Суставный хрящ не виден на рентгеновском снимке, но потеря хрящевой ткани сопровождается сужением суставной щели – пространства между костями. Именно это покажет рентгеновский снимок. Также рентген выявит образование костных шипов вокруг сустава. Интересно, что у многих людей сначала выявляют сужение суставной щели на рентгене, а лишь через годы после этого у них возникают симптомы болезни.
• Магнитно-резонансная томография. МРТ используется для создания очень точного изображения сустава и окружающих тканей. Это поможет врачу установить, что именно вызвало боль. На МРТ можно увидеть многие вещи, которые не заметны на рентгеновском снимке.
• Анализы крови. Эти анализы помогут исключить другие причины суставной боли, такие как реактивный артрит, возникающий после перенесенного инфекционного заболевания.
• Анализ суставной жидкости. Врач может при помощи иглы взять немного суставной жидкости. Анализ этой жидкости поможет определить, было ли воспаление вызвано подагрой или инфекцией.
Лечение остеоартроза
До сих пор не существует лечения, которое способно остановить остеоартроз, но есть много методов, которые помогают уменьшить боль и улучшить работу суставов.
Для терапии остеоартроза применяется много препаратов с обезболивающим, противовоспалительным и хондропротекторным действием.
• Парацетамол (ацетаминофен). Этот препарат может уменьшать боль, но он практически не влияет на воспалительный процесс. Он показал эффективность при лечении больных остеоартрозом с легкой и умеренной болью. Этот препарат доступен без рецепта, хорошо переносится, но длительный прием парацетамола в высоких дозах может приводить к поражению печени.
• Нестероидные противовоспалительные средства (НПВС). Препараты группы НПВС предназначены для снятия воспаления и боли. Безрецептурные варианты, ибупрофен (Нурофен) и напроксен (Налгезин), относительно безопасны и подходят для регулярного приема. Но все препараты этой группы могут вызывать боль в желудке, сердечно-сосудистые проблемы, повреждение печени и почек. Они противопоказаны людям, страдающим язвой желудка и 12-перстной кишки.
• Наркотические анальгетики. Эти препараты содержат вещества, похожие на морфин и кодеин, которые обеспечивают очень сильный обезболивающий эффект. Предназначены только для больных, которые страдают сильными болями. Все эти медикаменты связаны с риском наркотической зависимости. Побочные эффекты включают тошноту, запоры, сонливость.
• Глюкозамин и хондроитин. Предназначены для восстановления хрящевой ткани. Данные вещества достойны особого внимания. Это тот случай, к которому медицина США и развивающихся стран относится совершенно по-разному. В США и ряде стран Запада глюкозамин и хондроитин разрешены для применения только (!) в качестве биодобавки, так как признаваемые FDA исследования не выявили никакой разницы между эффектом этих средств и эффектом плацебо. Во многих других странах, включая страны СНГ, они продаются как лекарственное средство. То есть, их лечебные свойства признаны официальными органами здравоохранения этих стран. Вопрос остается открытым. Что касается безопасности хондроитина и глюкозамина, то переносятся они хорошо. Эти средства нельзя сочетать с препаратами, понижающими свертываемость крови, такими как варфарин (Кумадин), поскольку это может привести к кровотечениям.
Кроме приема лекарств, больные остеоартрозом должны заниматься специальными упражнениями, проходить курсы физпроцедур, вести здоровый образ жизни и избегать повышенной нагрузки на больные суставы. Для облегчения боли используются разнообразные медицинские приспособления – шины, вкладки для обуви и т.д.
На Западе широко распространены специальные группы для людей с артритом, страдающих хроническими болями. Эти группы открываются при медицинских центрах, ведут их квалифицированные специалисты. В таких группах больных учат контролировать боль, сами пациенты общаются, поддерживают друг друга и обмениваются опытом по преодолению боли. Люди с хроническими болями склонны к депрессии, а это также требует помощи.
Эти методы включают хирургическое лечение и замену поврежденных суставов, а также внутрисуставное введение лекарственных средств, которое осуществляет только специалист.
• Внутрисуставные инъекции кортикостероидов. Эти препараты уменьшают воспаление и боль в суставах. Перед процедурой врач обезболивает область сустава, после чего вводит иглу в суставную щель. Количество получаемых в течение года гормонов должно быть ограничено, потому что эти медикаменты могут повредить сустав.
• Введение смазки. Инъекции производных гиалуроновой кислоты (Hyalgan) могут облегчить боль за счет улучшения скольжения в суставе. Эти препараты похожи на природные компоненты суставной жидкости.
• Реконструкция костей. Во время хирургической процедуры, называемой остеотомией, хирург буквально перестраивает изношенный сустав. Эта операция помогает уменьшить боль, потому что в результате разгружаются те участки хряща, которые износились больше всего.
• Пересадка сустава. При операции по замене сустава хирурги удаляют поврежденный сустав и меняют его на протез из металла или высокопрочного пластика. Хирургическая операция связана с риском инфекции и тромбов. Кроме того, искусственный сустав может со временем износиться, что потребует его замены.
• Отдых. Если вы испытываете боль в суставах, нужно давать им отдых от 12 до 24 часов. Найдите работу или хобби, которые не связаны с интенсивной нагрузкой на суставы.
• Упражнения. Специальные лечебные упражнения помогут вам поддержать силу мышц и восстановить подвижность суставов. Полезны будут упражнения, которые не перегружают суставы – плавание, ходьба, велосипедные прогулки. Подъем тяжестей противопоказан. Если вы почувствовали боль, нужно остановиться и снизить нагрузку.
• Потеря веса. Ожирение значительно повышает нагрузку на больные суставы, особенно на коленные и тазобедренные. Даже скромный успех в снижении веса приведет к уменьшению давления на суставы и облегчению боли. Поговорите с врачом о безопасных способах снижения веса. Большинству людей помогает сочетание здоровой диеты и физических упражнений.
• Холод или тепло против боли. Мази с местно-раздражающими, отвлекающим эффектом снимают боль при артрозе. Среди них Дип Хит, Капсикам, Апизартрон и т.д. Могут быть полезны холодные компрессы или такие средства как Дип Фриз, дающие чувство прохлады.
• Наружные противовоспалительные средства. Кремы, мази и гели с диклофенаком (Диклак), нимесулидом (Нимид), кетопрофеном (Фастум) или индометацином уменьшают боль и воспаление. Некоторые мази дополнительно создают ощущение тепла или прохлады (Дип Рилиф). Такие средства лучше всего работают на суставах, которые расположены близко к поверхности кожи – на коленных суставах и пальцах.
• Используйте вспомогательные приспособления. Это поможет разгрузить больные суставы и замедлить прогрессирование остеоартроза. Трость облегчит нагрузку на колено при ходьбе. При работе на кухне нужно использовать максимум техники, чтобы не перегружать суставы пальцев. Посещение магазина медтехники может дать вам несколько подходящих идей.
Альтернативные методы лечения
Люди, которым не помогают традиционные средства, нередко обращаются к альтернативным методам лечения.
На Западе распространены такие техники:
• Иглоукалывание (акупунктура). Некоторые исследования показали, что акупунктура облегчает боль и улучшает функции суставов при остеоартрозе. Во время этой процедуры специалист-иглотерапевт вводит в чувствительные точки тела чрезвычайно тонкие иголочки. Риск от этой процедуры минимален, но при несоблюдении стерильности возможны инфекции.
• Йога и тай чи. Эти методы лечения основаны на аккуратных, медленных движениях, которые сочетаются с растягиванием мышц. Многие люди при помощи такой терапии улучшают подвижность и снимают боль. Эти методы безопасны, если проводятся с квалифицированным инструктором. Самостоятельное неграмотное выполнение некоторых упражнений может привести к травмам!
Осложнения остеоартроза
Константин Моканов: магистр фармации и профессиональный медицинский переводчик
Марина Поздеева о патогенезе и эффективной фармакотерапии данной патологии
Остеоартроз (ОА) — распространенное заболевание суставов, причем прослеживается тенденция к росту числа случаев ОА: за последнее десятилетие первичная заболеваемость в РФ выросла на 20 %, а общая распространенность — на 48 % [1]. При этом ОА коленного сустава входит в число основных причин потери нетрудоспособности как у мужчин, так и у женщин [1].
Понятие и классификация остеоартроза
ОА представляет собой гетерогенную группу состояний различной этиологии и схожими биологическими, морфологическими и клиническими проявлениями. При ОА преимущественно поражаются несущие вес суставы: коленные, бедренные, плечевые и суставы пояснично-крестцового отдела. Могут пострадать дистальные и проксимальные межфаланговые суставы, пястно-запястные суставы, однако подобная локализация встречается гораздо реже. В развитии заболевания важную роль играют ежедневные нагрузки, которые большей частью даются на несущие суставы.
Первичным, или идиопатическим, считается остеоартроз, причина которого остается неустановленной. Он может быть локальным (поражены один или два сустава) и генерализованным (поражены три и более суставов). Локальный ОА чаще всего ассоциируется с поражением коленных суставов (гонартроз) и тазобедренных суставов (коксартроз). При вторичном ОА существует очевидная причина болезни: травма, метаболические нарушения, другие ревматологические заболевания в анамнезе и так далее.
Факторы риска остеоартроза
Причины возникновения остеоартроза суставов могут быть следующие:
- возраст
- ожирение
- травма
- наследственность (фамильная история ОА)
- низкий уровень эстрогенов у женщин
- мышечная слабость
- особенности труда (например, регулярные тяжелые физические нагрузки)
- инфекция
- акромегалия
- воспалительный артроз в анамнезе (например, ревматоидный артрит)
- наследственные метаболические нарушения (например, алкаптонурия, гемохроматоз, болезнь Вильсона)
- гемоглобинопатии (к примеру, серповидноклеточная анемия, талассемия)
- невропатические расстройства, ведущие к развитию сустава Шарко (сирингомиелия, спинная сухотка, сахарный диабет)
- морфологические факторы риска (например, врожденный вывих бедра)
- поражение костной ткани (болезнь Педжета, асептический некроз и другие)
- хирургические вмешательства на суставах в анамнезе (к примеру, менискэктомия)
Патофизиология ОА
Первичный и вторичный ОА имеют общую патологическую основу. Раньше предполагалось, что ОА — это дегенеративное расстройство, возникающее вследствие биохимического распада гиалинового хряща в синовиальных суставах. Однако сегодня принята несколько иная точка зрения, которая предполагает, что страдает не только суставной хрящ, но и весь сустав, в том числе субхондральная кость, синовиальная оболочка и близлежащие ткани.
Несмотря на дегенеративную природу ОА, появляется все больше свидетельств того, что после синтеза хондроцитами и выброса в суставную полость цитокинов развивается воспалительный процесс. Провоспалительные медиаторы (цитокины интерлейкин-1 и фактор некроза опухоли) не участвуют в деградации матрицы [2], а активируют хондроциты поверхностного слоя хряща, что увеличивает синтез матричных металлопротеиназ и, следовательно, дегенерацию суставного хряща.
В начальной стадии ОА из‑за повышения синтеза протеогликанов — основного компонента матрикса — происходит отек хряща. Этот этап может продолжаться несколько лет или даже десятилетий, и его основное проявление — это гипертрофия суставного хряща.
Далее, по мере прогрессирования ОА, уровень протеогликанов снижается до крайне низких значений, и изменяется их качественный состав. Поврежденный хрящ подвергается перегрузкам, вследствие чего повышается синтез металлопротеиназ (коллагеназы, стромелизина и других). Они способствуют дальнейшему разрушению протеогликанов и всей коллагеновой сети, что и предопределяет прогрессирующую дегенерацию хряща. В результате хрящ смягчается и теряет эластичность и повреждается все сильнее. Микроскопически на гладкой поверхности суставного хряща на этой стадии заболевания заметны шелушение и вертикальные расселины.
Для ОА характерны васкуляризация хряща и изменения в субхондральной кости. В ней формируется активно минерализующийся остеоид, а затем образуются субхондральные кисты и микропереломы. Это приводит к развитию субхондрального склероза.
Дифференциальная диагностика
Начальная цель, стоящая перед врачом, — дифференциация ОА от артритов, в том числе ревматоидного. Дифференциальная диагностика основывается на данных физического обследования и истории болезни. Картину дополняет рентгенологическое обследование и лабораторные показатели.
Симптомы остеоартроза
- боль в суставах (первый признак заболевания, может появляться на ранних стадиях);
- снижение амплитуды движения, крепитация — хруст в суставах (часто присутствует);
- чувство скованности во время или после отдыха. После сна характерна скованность суставов — обычно менее 30 минут.
- чаще всего поражаются дистальные межфаланговые суставы;
- могут поражаться проксимальные межфаланговые суставы и суставы у основания большого пальца;
- узлы Гебердена (пальпируемые остеофиты в дистальных межфаланговых суставах) более характерны для женщин, чем для мужчин;
- воспалительные изменения, как правило, отсутствуют или остаются незамеченными (маловыраженными).
Ревматоидный артрит (РА) преимущественно поражает запястья, а также метакарпофаланговые и проксимальные межфаланговые суставы. Поражение дистальных межфаланговых или суставов пояснично-крестцового отдела для него нехарактерно. Кроме того, РА связан с длительной (более 1 часа) утренней скованностью, припухлостью и повышением температуры суставов.
Также ОА следует дифференцировать от:
- аваскулярный некроз костной ткани
- фибромиалгия
- подагра и псевдоподагра
- анкилозирующий спондилоартрит
- нейропатическая артропатия (сустав Шарко)
- болезнь Лайма
- пателлофеморальный синдром
- псориатический артрит
Диагностика
Диагностика остеоартроза основана на данных клинического и рентгенологического обследования. В клинических исследованиях изучались возможности определения количества аутоантител и маркеров синовиальной жидкости как индикаторов ОА [4]. Ни один из этих показателей не доказал своей надежности для диагностики и контроля ОА.
Как правило, показатели острой фазы воспаления при ОА находятся в пределах нормы. В случае эрозивного артрита возможно повышение СОЭ. В синовиальной жидкости определяются лейкоциты в количестве ниже 2000 в мкл, с преобладанием мононуклеаров.
Метод выбора в диагностике ОА — рентгенографическое исследование [5]. Некоторые особенности суставного хряща и мягких тканей, которые не отображаются на рентгенограмме, можно визуализировать с помощью МРТ. Однако у большинства пациентов с ОА в проведении МРТ нет необходимости.
УЗИ не играет роли в повседневной клинической оценке пациента с ОА. Оно может применяться в качестве инструмента для мониторинга дегенерации хряща, а также для проведения внутрисуставных инъекций.
Артроцентез может помочь исключить воспалительный артрит, инфекции или кристаллическую артропатию, ассоциированную с отложением микрокристаллов различного состава.
От результатов диагностики зависит какие методы будут применяться для лечения остеоартроза.
Терапия
Лечение остеоартроза направлено на купирование болевого синдрома и улучшение функционального состояния сустава. В оптимальном варианте пациенты должны получать комбинацию нефармакологических методик и фармакотерапии [6].

- нормализация веса [7]
- лечебная гимнастика
- физиотерапия
- трудотерапия
- разгрузка некоторых суставов (например, колена, бедра)
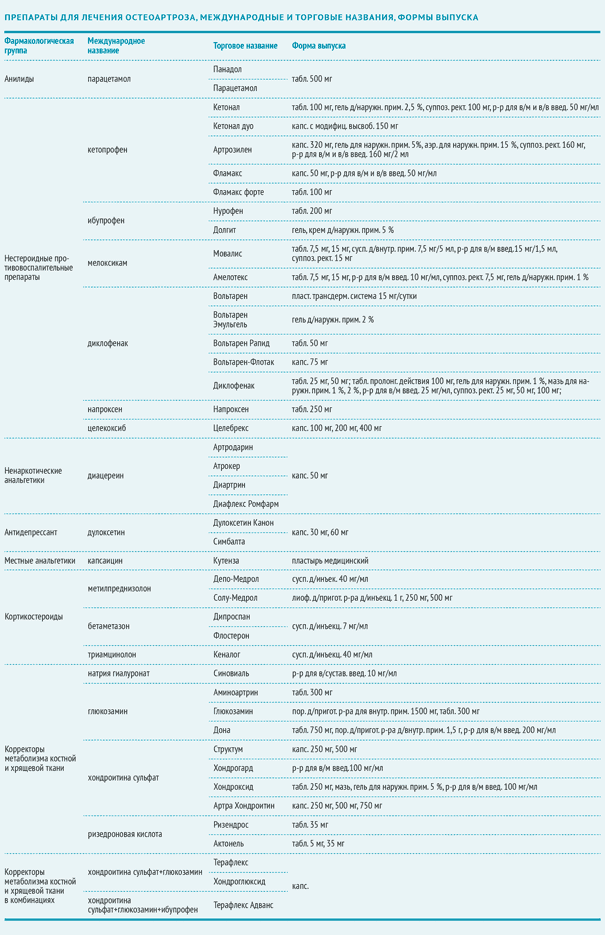
Фармакотерапия ОА, рекомендации Международного общества по изучению ОА (OARSI), 2014 год
Применяют следующие препараты для лечения остеоартроза:
Мета-анализ 2010 года подтвердил эффективность парацетамола в качестве умеренного обезболивающего средства при ОА [8]. Однако исследования показали повышенный риск побочных эффектов, ассоциированных с применением парацетамола, включая желудочно-кишечные (ЖК) проявления и мультиорганные нарушения [8]. В связи с этими данными OARSI рекомендует применять препарат строго в соответствии с дозировкой и длительностью курса.
Сравнительное двойное слепое рандомизированное исследование 2011 года с участием 100 пациентов с ОА коленного сустава показало, что местный анальгетик капсаицин в качестве обезболивающего препарата при остеоартрозе на 50 % эффективнее, чем плацебо [9].
Последние исследования демонстрируют клинически значимый краткосрочный анальгетический эффект [10]. Есть еще несколько рекомендуемых препаратов для лечения остеоартроза.
Четыре исследования, изучающие применение хондроитина при ОА, показали неоднозначные результаты. В одних испытаниях было выявлено некоторое обезболивающее действие, а в других эффект хондроитина не отличался от эффективности плацебо [11]. Кроме того, специалисты Международного общества по изучению ОА — OARSI отмечают высокую степень неоднородности исследований и низкое их качество, в связи с чем окончательная оценка эффективности хондроитина крайне затруднена. Таким образом, в качестве симптоматического средства эффект хондроитина признан сомнительным, а в качестве препарата для лечения ОА не рекомендуется.
Мета-анализ 2010 года, изучающий данные шести исследований с участием 1533 пациентов, выявил относительно умеренный, но статистически значимый обезболивающий эффект ненаркотического анальгетика диацереина по сравнению с плацебо [12]. В мета-анализе также отмечено значительное увеличение риска диареи среди добровольцев, принимающих диацереин. Однако диацереин признан более безопасным, чем НПВП.
Исследования доказали, что ингибитор обратного нейронального захвата серотонина и норадреналина, антидепрессант III поколения дулоксетин эффективнее плацебо купирует боль при ОА [13]. Однако 16,3 % пациентов, получающих дулоксетин, испытывают побочные эффекты (по сравнению с 5,6 % в группе плацебо). К ним относятся тошнота, сухость во рту, сонливость, усталость, снижение аппетита, гипергидроз. В связи с этим необходимость в применении дулоксетина для лечения ОА у лиц с сопутствующими заболеваниями (сахарный диабет, артериальная гипертензия и другие сердечно-сосудистые заболевания, почечная недостаточность, ЖК-кровотечения, депрессия, ограничение физической активности, в том числе и вследствие ожирения) признана сомнительной*.
Два крупных исследования, оценивавших эффективность глюкозамина в лечении ОА дали противоречивые результаты [6]. Одно исследование показало статистически значимый анальгетический эффект, а другое засвидетельствовали отсутствие такового. Последний мета-анализ, в который вошло масштабное исследование, не доказал эффективности глюкозамина вовсе. На основании этих данных специалисты OARSI пришли к выводу о сомнительной эффективности глюкозамина в качестве симптоматического средства при ОА. В качестве средства для лечения ОА не рекомендуется [6].
Результаты клинических исследований (КИ), изучающих эффективность интраартикулярного введения гиалуроновой кислоты (ГК), оказались спорными [6]. Противоречивые данные мета-анализов и отдельных исследований ставят под сомнение целесообразность применения препаратов гиалуроновой кислоты при ОА коленного и тазобедренного суставов. При ОА нескольких суставов ГК не рекомендуется.
Прием данных препаратов входит в рекомендации по лечению остеоартроза пациентам без сопутствующих заболеваний. При сопутствующих заболеваниях ЖКТ необходимо наряду с НПВП назначать ингибиторы протонной помпы. Пациентам из группы высокого риска (ЖК-кровотечение, инфаркт миокарда, хроническая почечная недостаточность в анамнезе) пероральные НПВП категорически не рекомендуются.
Обзор литературы, проведенный японскими учеными в 2010 году, свидетельствует, что высокие дозы ризедроновой кислоты не уменьшают выраженность симптомов ОА, однако могут способствовать ослаблению прогрессирования ОА, сохраняя структурную целостность субхондральной кости [14]. Лабораторно этот эффект проявляется снижением уровня маркера деградации хряща CTX–II. Таким образом, эффективность резидроновой кислоты требует дальнейшего изучения.
Исследования показали умеренную эффективность кодеина и морфина при ОА коленного и бедренного сустава. Мета-анализ 2006 года, проведенный Кокрановским сообществом по результатам плацебоконтролируемых исследований с участием 1019 пациентов, выявил статистически значимые преимущества трамадола по сравнению с плацебо [15].
- Фоломеева О. М., Эрдес Ш. Ф. Распространенность и социальная значимость ревматических заболеваний в Российской Федерации // Доктор (ревматология). 2007. № 10. С. 3–12.
- Poole AR. An introduction to the pathophysiology of osteoarthritis. Front Biosci. 1999 Oct 15. 4: D662–70.
- van Baarsen LG et al. Heterogeneous expression pattern of interleukin 17A (IL-17A), IL-17F and their receptors in synovium of rheumatoid arthritis, psoriatic arthritis and osteoarthritis… Arthritis Res Ther. 2014. 16 (4):426.
- Brandt KD. A pessimistic view of serologic markers for diagnosis and management of osteoarthritis. Biochemical, immunologic and clinicopathologic barriers. J Rheumatol Suppl. 1989 Aug. 18:39–42.
- Recht MP et al. Abnormalities of articular cartilage in the knee: analysis of available MR techniques. Radiology. 1993 May. 187 (2):473–8.
- Zhang W et al. OARSI recommendations for the management of hip and knee osteoarthritis, part I: critical appraisal of existing treatment guidelines and systematic review of current research evidence. Osteoarthritis Cartilage. 2007 Sep. 15 (9):981–1000.
- Felson DT et al. Weight loss reduces the risk for symptomatic knee osteoarthritis in women. The Framingham Study. Ann Intern Med. 1992 Apr 1. 116 (7):535–9.
- Bannuru RRDU, McAlindon TE. Reassessing the role of acetaminophen in osteoarthritis: systematic review and meta-analysis. Osteoarthritis Research Society International World Congress; 2010 Sep 23–26; Brussels, Belgium. Osteoarthritis Cartilage 2010; 18 (Suppl 2):P 250.
- Kosuwon W et al. Efficacy of symptomatic control of knee osteoarthritis with 0.0125 % of capsaicin versus placebo. J Med Assoc Thai¼Chotmaihet Thangphaet 2010; 93 (10):118e95. Epub 2010/10/27.
- Bannuru RR et al. Therapeutic trajectory of hyaluronic acid versus corticosteroids in the treatment of knee osteoarthritis: a systematic review and meta-analysis. Arthritis Rheum 2009; 61 (12):1704–11.
- McAlindon T. E. et al. OARSI guidelines for the non-surgical management of knee osteoarthritis //Osteoarthritis and Cartilage. — 2014. — Т. 22. — №. 3. — С. 363–388.
- Bartels EM et al. Symptomatic efficacy and safety of diacerein in the treatment of osteoarthritis: a meta-analysis of randomized placebo-controlled trials. Osteoarthritis and Cartilage/OARS. Osteoarthritis Research Society 2010; 18 (3):289–96.
- Citrome L, Weiss-Citrome A. A systematic review of duloxetine for osteoarthritic pain: what is the number needed to treat, number needed to harm, and likelihood to be helped or harmed? Postgrad Med 2012; 124 (1):83.
- Iwamoto J. et al. Effects of risedronate on osteoarthritis of the knee //Yonsei medical journal. 2010. №. 2. 164–170 pp.
- Cepeda MS, Camargo F, Zea C, Valencia L. Tramadol for oste-oarthritis. Cochrane Database Syst Rev 2006; (3):CD005 522. Epub 2006/07/21.
Нашли ошибку? Выделите текст и нажмите Ctrl+Enter.
Читайте также:


