Острые респираторные инфекции туберкулез
Туберкулез- это болезнь, которая вызывается микобактерией. М. tuberculosis . длинные (1.3,5 мкм), тонкие (0,2.0,4 мкм), слегка изогнутые палочки, грамположительные, неподвижные, спор и капсул не образуют. При микрокультивировании на стеклах в жидкой среде через 3 сутки образуются микроколонии, где вирулентные микобактерий располагаются в виде кос и жгутов. Этот феномен называется корд-фактором.
Как правило, туберкулез поражает легкие, но в редких случаях может затрагивать другие части тела, например лимфатические узлы, костную систему и даже мозг. Туберкулез распространяется от человека к человеку воздушно-капельным путем через кашель, чихание, разговор и при прочем тесном контакте с больным туберкулезом.
- Высокая устойчивость к факторам внешней среды;
- Устойчивость к высоким концентрациям щелочей, минеральных кислот, спирта, не боится холода;
- Высокая устойчивость к противотуберкулезным препаратом
- Оптимальная температура для их жизнедеятельности около +37 градусов;
- При температуре +23 градуса они остаются жизнеспособными до 7 лет, в высохшей мокроте – до 1 года, на страницах книг – до 3-6 месяцев, на одежде и белье больного – до 4 месяцев;
- Они – аэробы;
- Медленно растут и медленно размножаются. Делятся простым деление или почкование, не образуют спор.
Основным источником заражения человека микобактериями являются люди больные открытыми формами туберкулеза. Т.е. те, которые выделяют бациллы Коха во внешнюю среду. Больной человек вместе с мокротой при кашле, чихании, разговоре выделяют в окружающую среду миллионы бактерий, которые распространяются в воздухе в радиусе 2-6 м, затем осаждаются вместе с пылью на пол, на предметы и могут в течение многих лет оставаться жизнеспособными.
Заразиться туберкулезом можно при тесном общении с больными туберкулезом. Контактное заражение происходит при поцелуе, через носовой платок, постельное белье, через посуду, через одежду и другие вещи, на которые попала мокрота, содержащая большое количество микобактерий.
Заразиться туберкулезом можно и от больных туберкулезом животных как при непосредственном контакте с ними, так и при употреблении полученного от них молока, молочных продуктов и мяса.
Поэтому, выделяют пути заражения микобактериями туберкулеза:
- Аэрогенный (через воздух)
- Пищевой (через продукты питания_
- Контактный (через бытовые предметы)
Туберкулёз лёгких может длительное время протекать бессимптомно или малосимптомно и обнаружиться случайно при проведении флюорографии или на рентгеновском снимке грудной клетки. Факт обсеменения организма туберкулёзными микобактериями и формирования специфической иммунологической гиперреактивности может быть также обнаружен при постановке туберкулиновых проб.
В случаях, когда туберкулёз проявляется клинически, обычно самыми первыми симптомами выступают неспецифические проявления интоксикации: слабость, бледность, повышенная утомляемость, вялость, апатия, субфебрильная температура (около 37 °C, редко выше 38°), потливость, особенно беспокоящая больного по ночам, похудение. Часто выявляется генерализованная или ограниченная какой-либо группой лимфатических узлов лимфаденопатия — увеличение размеров лимфатических узлов. .
Далее по ходу развития заболевания присоединяются более или менее явные симптомы со стороны пораженного органа. При туберкулёзе лёгких это кашель, отхождение мокроты, хрипы в лёгких, насморк, иногда затруднение дыхания или боли в грудной клетке (указывающие обычно на присоединение туберкулёзного плеврита), кровохарканье. При туберкулёзе кишечника — те или иные нарушения функции кишечника, запоры, поносы, кровь в кале и т. д. Как правило (но не всегда), поражение лёгких бывает первичным, а другие органы поражаются вторично путём гематогенного обсеменения. Но встречаются случаи развития туберкулёза внутренних органов или туберкулёзного менингита .
Не нашли то, что искали? Воспользуйтесь поиском:
Возбудители острых респираторных инфекций попадают в дыхательные пути при вдыхании мельчайших капель, содержащих вирусные или бактериальные частицы.
Источники инфекции – заболевшие или носители инфекций.
Возбудители острых респираторных инфекций, в основном, вирусы, бактерии. Определить природу инфекции и назначить адекватное лечение может только врач.
Знать причину инфекции важно для предупреждения различных осложнений, порой опасных для жизни.
Наибольшую опасность для жизни по частоте осложнений представляет вирус гриппа, но стоит помнить, что для людей с иммунодефицитными состояниями, а также новорожденных детей, беременных женщин и пожилых людей опасность может представлять даже безобидная инфекция.
Наиболее распространённые возбудители острых респираторных инфекций в осенне-зимний период – вирусы гриппа А,В,С , вирусы парагриппа, аденовирусы, коронавирусы и др.

Грипп – начинается внезапно, температура тела, как правило, высокая, осложнения развиваются часто и быстро, в некоторых случаях молниеносно. Среди осложнений чаще всего выявляются пневмония, отит, миокардит и перикардит.
Все эти осложнения опасны для жизни и требуют немедленного лечения.

Респираторно-синцитиальный вирус (Human orthopneumovirus) вызывает инфекции легких и дыхательных путей. Большинство детей хотя бы один раз были заражены вирусом к 2 годам. Респираторно-синцитиальный вирус также может инфицировать взрослых.
Симптомы заболевания у взрослых, а также детей обычно легкие и имитируют простуду, но в некоторых случаях инфицирование этим вирусом может вызвать тяжелую инфекцию. В группе риска недоношенные дети, пожилые люди, новорожденные и взрослые с заболеваниями сердца и легких, а также с иммунодефицитными состояниями.

Метапневмовирус (Human metapneumovirus) вызывает инфицирование верхних дыхательных путей у людей всех возрастов, но чаще всего встречается у детей, особенно в возрасте до 5 лет.
Симптомы включают насморк, заложенность носа, кашель, боль в горле, головную боль и лихорадку. У очень небольшого числа людей может появиться одышка.
В большинстве случаев симптомы проходят самостоятельно через несколько дней.
Риску развития пневмонии после этой инфекции, особенно подвержены лица старше 75 лет или с ослабленной иммунной системой.

Риновирус (Rhinovirus) - наиболее распространенная причина инфекции верхних дыхательных путей.
Часто как осложнение риновирусной инфекции развиваются ангины, отиты и инфекции пазух носа. Также риновирусы могут вызывать пневмонию и бронхиолит.
Осложнения риновирусной инфекции, как правило, возникают среди ослабленных лиц, особенно у пациентов с астмой, младенцев, пожилых пациентов и пациентов с ослабленным иммунитетом. В большинстве случаев риновирусная инфекция запускает обострение хронических заболеваний.

Аденовирусная инфекция (Adenoviridae) — группа острых вирусных заболеваний, проявляющихся поражением слизистых оболочек дыхательных путей, глаз, кишечника и лимфоидной ткани преимущественно у детей и лиц молодого возраста.
Дети чаще болеют аденовирусной инфекцией, чем взрослые. Большинство детей переболеют, по крайней мере, одним типом аденовирусной инфекции к тому времени, когда им исполнится 10 лет.
Аденовирусная инфекция быстро распространяется среди детей, дети часто касаются руками лица, берут пальцы в рот, игрушки.
Взрослый может заразиться во время смены подгузника ребенку. Также инфицирование аденовирусной инфекцией возможно при употреблении пищи, приготовленной кем-то, кто не вымыл руки после посещения туалета, или, плавая в воде бассейна, который плохо обрабатывается.
Аденовирусная инфекция обычно протекает без осложнений, симптомы проходят через несколько дней. Но клиническая картина может быть более серьезной у людей со слабой иммунной системой, особенно у детей.
Среди вирусных инфекций, вызывающих респираторные инфекции также выделяют коронавирусную, бокавирусную инфекцию. Все перечисленные вирусные инфекции имеют схожую клиническую картину и риск развития осложнений среди ослабленных лиц.
Среди бактериальных возбудителей острых респираторных инфекций особую эпидемическую опасность представляют следующие:


Инфекция, вызванная Сhlamydia pneumoniae - существенная причина острых респираторных заболеваний как нижних, так и верхних отделов органов дыхания, и составляет примерно 10% случаев внебольничных пневмоний.
Бактерии вызывают заболевание, повреждая слизистую оболочку дыхательных путей, включая горло, дыхательные пути и легкие.
Пожилые люди подвергаются повышенному риску тяжелого заболевания, вызванного инфекцией C. pneumoniae , включая пневмонию.
Места повышенного риска инфицирования:

Симптомы пневмококковой инфекции зависят от локализации возбудителя. Симптомы могут включать лихорадку, кашель, одышку, боль в груди, скованность шеи, спутанность сознания и дезориентацию, чувствительность к свету, боль в суставах, озноб, боль в ушах, бессонницу и раздражительность. В тяжелых случаях пневмококковая инфекция может привести к потере слуха, повреждению мозга и летальному исходу.
Большему риску инфицирования подвержены путешественники, при посещении стран, где пневмококковая вакцина не используется регулярно.
Некоторые люди чаще заболевают пневмококковой инфекцией. Это взрослые в возрасте 65 лет и старше и дети младше 2 лет. Люди с заболеваниями, которые ослабляют иммунную систему, такие как диабет, болезни сердца, заболевания легких и ВИЧ / СПИД, а также лица, которые курят или страдают астмой, также подвергаются повышенному риску заболеть пневмококковой инфекцией.

Возбудитель гемофильной инфекции - Haemophilus influenzaе.
Гемофильная инфекция характеризуется поражением
-
органов дыхания (развитие тяжелейших пневмоний);
центральной нервной системы;
развитием гнойных очагов в различных органах.
В детском возрасте гемофильная инфекция протекает часто с поражением верхних дыхательных путей, нервной системы, у взрослых чаще встречается пневмония, вызванная гемофильной палочкой.
Летальность вследствие гнойного менингита достигает 16-20% (даже при своевременной диагностике и правильном лечении!).
Профилактика острых респираторных заболеваний
Наиболее эффективным методом профилактики является специфическая профилактика, а именно введение вакцин.
Путем вакцинации возможно предупреждение пневмококковой, гемофильной инфекций, а также гриппа.
Вакцинация детей против пневмококковой инфекции проводится в плановом порядке, в соответствии с национальным календарем профилактических прививок, в возрасте 2 месяца (первая вакцинация), 4,5 месяца (вторая вакцинация), 15 месяцев – ревакцинация, а также в рамках календаря профилактических прививок по эпидемическим показаниям - детей в возрасте от 2 до 5 лет. Также вакцинация против пневмококковой инфекции показана призывникам (во время осеннего призыва).
Вакцинация против гемофильной инфекции:
Первая вакцинация детей групп риска проводится в возрасте 3 месяцев, вторая в 4,5 месяцев, третья – 6 месяцев. Ревакцинация проводится детям в возрасте 18 месяцев.
Вакцинация против гриппа проводится ежегодно в предэпидемический период.
Неспецифическая профилактика заключается в соблюдении правил личной гигиены, а также в соблюдении принципов здорового образа жизни.
Принципы здорового образа жизни:
-
здоровое (оптимальное) питание
достаточная физическая активность соответствующая возрастной группе
отсутствие вредных привычек
Для профилактики респираторных инфекций в период подъема заболеваемости целесообразно использовать барьерные средства предотвращения инфекций, а именно медицинские маски или респираторы.
В очагах инфекции необходимо проводить дезинфекционные мероприятия – влажную уборку с дезраствором.
Заболевший должен быть изолирован, контакты с заболевшим должны быть сведены к минимуму.
Правила личной гигиены
Регулярное мытье рук, особенно после посещения общественных мест, поездок в общественном транспорте, перед приемом пищи.
Если мыло и вода недоступны, необходимо использовать антибактериальные средства для рук (содержащим не менее 60% спирта) - влажные салфетки или гель.
Не следует прикасаться к глазам, носу или рту. Если в этом есть необходимость, - убедитесь, что ваши руки чисты.
При кашле или чихании важно прикрывать рот и нос одноразовой салфеткой (после чего она должна быть выброшена) или рукавом (не руками).
Важно избегать близких контактов, таких как поцелуи, объятия или совместное использование посудой и полотенцами с больными людьми.
Во избежание распространения инфекции, в случае инфицирования – вызовите врача и оставайтесь дома!
К воздушно-капельным инфекциям относятся большинство детских инфекций (корь, коклюш, ветряная оспа, скарлатина, менингококковая инфекция и т.д.), а также грипп, ОРЗ, туберкулез, дифтерия.
Грипп.
Это острая респираторная вирусная инфекция, характеризующаяся поражением у человека различных отделов верхних дыхательных путей и токсикозом. Грипп, наиболее распространенное инфекционное заболевание из группы воздушно-капельных инфекций, способен принимать характер эпидемий и периодически получать пандемическое распространение. Заболевание гриппом часто осложняется поражением легких, сердца, почек, суставов и других органов. Источник заражения – больной человек. Заражение происходит при попадании в верхние дыхательные пути здорового человека мельчайших капелек слюны и мокроты, которые при разговоре, чихании, кашле выделяет больной. Наибольшую опасность для окружающих представляют больные легкими формами. Опасность заражения увеличивается в местах большого скопления людей. Заболевания обычно начинаются с озноба, затем быстро повышается температура (до 39 – 40 0 ), появляются головная боль, общая слабость, боли в суставах, головокружение, признаки поражения верхних дыхательных путей: кашель, насморк, боли в горле.
Меры профилактики подразделяются на специфические и неспецифические. К специфическим средствам относится вакцинация. К неспецифическим мерам предупреждения гриппа относят рационально организованное питание, правильное чередование труда и отдыха, закаливание одежда по сезону. В железнодорожных вагонах необходимо поддерживать нормальный тепловой режим, не допускать сквозняков, обеспечить бесперебойную работу вентиляции и проводить чаще влажную уборку с применением дезинфицирующих растворов.
Профилактика также, заключается в скорейшей изоляции больного. Чем раньше изолирован больной, тем меньше он заразит окружающих.
Ухаживающим за больным рекомендуется носить марлевые, многослойные повязки, которые должны закрывать рот и нос.
Возбудители заболеваний с преимущественным поражением легких и верхних дыхательных путей попадают в организм при дыхании. Однако, возможны и другие пути заражения. К таким болезням относятся туберкулез и дифтерия.
Острые респираторные заболевания.
Группа острых заболеваний, при которых в основном поражаются верхние дыхательные пути и конъюктива глаз; наряду с гриппом – аденовирусная инфекция, парагрипп, респираторно-синтициальная вирусная инфекция, рино-вирусная инфекция, реовирусная инфекция, респиратоная, микоплазменная инфекция.
Возбудители – соответственно аденовирусы (более 30), вирусы парагриппа (4) и т.д. Они устойчивы к антибактериальным препаратам и к факторам внешней среды; быстро инактивируются под действием дезинфицирующих растворов.
Источник инфекции – больной человек (и вирусоноситель) с первых дней заболевания; основной путь передачи инфекции – воздушно-капельный (в первые дни заболевания), не исключается передача аденовирусной и реовирусной инфекции алиментарным путем (до 3 недель). Заболеваемость имеет повсеместное распространение в виде спорадических случаев и отдельных локальных вспышек. Главным образом в детских коллективах. Чаще в холодное время.
Профилактика направлена на источник инфекции, пути передачи и повышение невосприимчивости населения. Широко практикуется и эффективны влажная уборка с применением дез.средств, проветривание и другие мероприятия по соблюдению санитарно-эпидемиологического режима.
Туберкулез.
Это инфекционное заболевание, вызываемое микобактериями и характеризующееся чаще всего хроническим течением, многообразием клинических течений и поражением различных органов, главным образом дыхательной системы.
Источником могут быть домашние животные – крупный рогатый скот, домашняя птица. В этом случае туберкулез передается через молоко и молочнокислые продукты больных коров, а также через яйца больных кур. Возбудитель может передаваться персоналу посредством рассеивания в воздухе.
Основным источником распространения возбудителя заболевания является больной человек, выделяющий в окружающую среду вместе с мокротой большое количество микобактерий туберкулеза.
Клинически туберкулез у человека проявляется в открытой и закрытой формах.
Открытая форма характеризуется наличием в мокроте микобактерий. При несоблюдении больным санитарно-эпидемиологических мер предосторожности возможно заражение окружающих.
Закрытая форма туберкулеза характеризуется отсутствием микобактерий в мокроте. Больные закрытой формой менее опасны для окружающих, однако при прогрессировании болезни они выделяют возбудителей в окружающую среду.
Случайные и кратковременные контакты с больным открытой формой приводят к заражению реже, чем при длительном и тесном общении. В связи с этим приоритетное значение в профилактике имеет создание нормальных жилищно-бытовых условий и навыки соблюдения мер предосторожности, чтобы не заразить других.
Основной путь распространения туберкулеза – воздушно-капельный. Посредством кашля, чихания мелкие капли мокроты и слюны с микобактериями попадают в воздух, на пол, стены помещений, предметы обихода. После высыхания мокроты микобактерии могут долго оставаться жизнеспособными, что обуславливает контактно-бытовой путь передачи – через посуду, белье, книги, игрушки и т.д. Сухая уборка помещения с встряхиванием вещей больного может способствовать попаданию микобактерий туберкулеза в дыхательные пути окружающих.
Основным местом внедрения микобактерий являются легкие, реже –желудочно-кишечный тракт и поврежденная кожа.
Попадание микобактерий туберкулеза в организм приводит к заражению, но заболевание при этом развивается не всегда. Лишь при снижении сопротивляемости организма вследствие перенесенных других болезней, недостаточном питании, сопровождающемся дефицитом животных белков и витаминов, при неудовлетворительных санитарно-гигиенический условиях, а также при повторном заражении от больного возможно проявление заболевания.
Основной мерой профилактики является своевременная диагностика и изоляция больных туберкулезом. Методом выявления туберкулеза является массовое флюорографическое обследование населения. Лица, часто и длительно болеющие заболеваниями органов дыхания обязаны проходить рентгенологическое обследование.
В случае выявления заболевания проводится тщательная дезинфекция всего, с чем мог контактировать больной. Дезинфицируют сантехнику, посуду и прочий инвентарь. При дезинфекции предметов, особо опасных с точки зрения их контакта с больным, используют кипячение в дезинфицирующих растворах.
Продукты питания от животных, больных туберкулезом вообще не должны попадать в питание человеку. Мясо, кровь, молоко от больных животных подлежат утилизации. Молоко ни в коем случае не должно поступать в питание, если оно получено от больного туберкулезом животного. Только при положительной диагностической кожно-аллергической реакции на наличие инфекции (реакции на специальный препарат - туберкулин), но без клинического проявления болезни у коров, допускается употребление молока в кипяченом или же пастеризованном виде. Должно соблюдаться правило – нельзя допускать в реализацию продукты животного происхождения без документов ветеринарного освидетельствования животных. Молоко и приготовленные из него молочные продукты в любом случае должны употребляться в кипяченом или пастеризованном виде. Покупателей необходимо оповещать о том, какое молоко они приобретают – сырое или пастеризованное.
Для профилактики туберкулеза используются специальные вакцины. Больные заразной формой туберкулеза легких, туберкулезом не легочной локализации (при обнаружении возбудителя в моче, наличии туберкулезных поражений лица и рук, свищей), к работе на предприятия общественного питания не допускаются. Лица, бывшие в контакте с больными, должны тщательно обследоваться и находиться под наблюдением врачей. Больные и контактные с ними лица должны находиться на учете в территориальных противотуберкулезных диспансерах.
Дифтерия.
Это инфекционное заболевание с острым течением.
Возбудитель заболевания – дифтерийная палочка, которая хорошо сохраняется в окружающей среде – в воде и молоке сохраняется неделю; на посуде, книгах, игрушках, белье может сохраняться несколько недель; под действием солнечных лучей погибает через несколько часов. Все дезинфицирующие вещества в рабочих концентрациях для нее губительны.
Основной источник заражения – больной дифтерией человек, который опасен для окружающих весь период болезни и даже некоторое время после выздоровления. При кашле, чихании, разговоре вместе с капельками слюны больной выделяет в окружающую среду возбудителей болезни. Также источником инфекции может быть бактерионоситель – здоровый ребенок или взрослый без видимых признаков болезни, но выделяющий дифтерийные палочки. Вакцинация способствует резкому снижению уровней заболеваемости детей и бактерионосительства.
При дифтерии поражаются слизистые оболочки носоглотки, зева, гортани, трахеи. Дифтерийная палочка приживается на слизистой оболочке, а выделяемый ею яд (токсин) разносится с кровью и лимфой по всему организму. Токсин на месте внедрения и размножения палочки вызывает воспаление слизистой оболочки с образованием плотной пленки серо-белого цвета, которая очень плотно спаяна с тканями. В зависимости от места проникновения и размножения дифтерийных палочек наблюдаются различные формы болезни: дифтерия зева, носа, гортани, глаз, наружных половых органов и кожи. В отдельных случаях могут одновременно поражаться несколько органов – комбинированная дифтерия.
Инкубационный период заболевания продолжается от 2 до 10 дней. Больной дифтерией подлежит немедленной госпитализации.
Наиболее значимая мера профилактики дифтерии – активное выявление больных путем проведения профилактических осмотров детей. В случае выявления больных с любой формой воспалительного поражения носоглотки проводится бактериологическое лабораторное обследование. Аналогично обследуются дети и взрослые, которые соприкасались с больным или бактерионосителем. Бактериологическим обследованиям подлежат все больные ангиной с последующим специальным наблюдением в течение 3 дней.
Для профилактики дифтерии осуществляется массовая плановая иммунизация в поликлиниках, а при вспышке заболевания иммунизация проводится особенно тщательно среди декретированных контингентов.
Менингококковая инфекция.
Это острое инфекционное заболевание, характеризующееся преимущественным поражением мягких оболочек головного и спинного мозга или протекающее в виде своеобразного сепсиса – менингококцемии, или острого назофарингита.
Эта инфекция имеет широкий диапазон клинических проявлений – от бессимптомного бактерионосительства и острого назофарингита до молниеносно протекающих менингококцемии и гнойного менингоэнцефалита, оканчивающихся летально в течение 1 суток заболевания. Летальность при генерализованных формах инфекции без лечения может достигать 60 – 70%.
Возбудитель болезни – менингококк. Источником и резервуаром инфекции является зараженный человек – больной или бактерионоситель. Механизм передачи – воздушно-капельный. Менингитам присуща зимне-весенняя сезонность, болеют чаще всего дети раннего возраста. Инкубационный период составляет от 2 до 10 дней, чаще 4 – 6 дней. Различают локализованные (носительство, назофарингит) и генерализованные (менингококцемия, менингит) формы.
Менингококконосительство протекает без выраженных клинических проявлений. Встречается часто.
Назофарингит в большинстве случаев протекает легко. Больные жалуются на головную боль, заложенность носа, боли и першение в горле, сухой кашель, в некоторых случаях слизисто-гнойные и кровянистые выделения из носа. Температура чаще нормальная или субфебрильная. В отдельных случаях происходит генерализация инфекции и развивается менингококцемия – или менингит.
Менингококцемия - это менингококковый сепсис, имеет острое начало и бурное течение. Характерный признак – сыпь – появляется через 5 – 15 часов от начала заболевания в основном на ягодицах, бедрах. Голенях, веках, руках, несколько реже - на лице и туловище. Возможно развитие менингококковых пневмоний, миокардита, перикардита. Имеется выраженная интоксикация, лихорадка (40-41 0 С), резкий озноб, головная боль, рвота. Сердцебиение учащенное, одышка, на коже появляются крупные багрово-синие пятна, прекращается мочеотделение. При отсутствии соответствующего лечения смерть наступает на 1 – 2 сутки болезни.
Менингит – острое начало, бурное течение. Возникает озноб, резко повышается температура. Появляется общая слабость, головокружение, головная боль, рвота. Больной заторможенный, вялый, апатичен, раздражительный, наблюдается нарушение сна. Выражена ригидность мышц затылка и спины. Характерная поза больного на 3-4 день болезни – лежит на боку с запрокинутой назад головой и согнутыми в коленных и тазобедренных суставах ногами. Пульс замедлен, артериальное давление понижено. Особенно тяжело протекает менингит у маленьких детей и лиц пожилого возраста.
Профилактика менингококковых инфекций предусматривает выявление и изоляцию больных; соблюдение санитарно-гигиенического режима (влажная уборка с применением дезсредств, проветривание и пр.) в детских коллективах, общежитиях, местах массового скопления людей, применение вакцин, антибактериальных препаратов.
Последнее изменение этой страницы: 2016-12-10; Нарушение авторского права страницы
Что такое острые респираторные заболевания (ОРЗ)? Причины возникновения, диагностику и методы лечения разберем в статье доктора Александрова Павла Андреевича, инфекциониста со стажем в 12 лет.

Определение болезни. Причины заболевания
Острые респираторные заболевания (ОРЗ) — сборная группа острых инфекционных заболеваний, возбудители которых проникают в организм человека через дыхательные пути и, размножаясь в клетках слизистой оболочки респираторного тракта, повреждают их, вызывая основной симптомокомплекс заболевания (синдром поражения респираторного тракта и общей инфекционной интоксикации). Употребление термина ОРВИ (при отсутствии лабораторно подтвержденной этиологической расшифровки) является некорректным.
Этиология
ОРЗ — полиэтиологический комплекс заболеваний, основные виды возбудителей:
- бактерии (стафилококки, стрептококки, пневмококки, Haemophilus influenzae, Moraxella catarrhalis и др.);
- вирусы (риновирусы, аденовирусы, респираторно-синцитиальный вирус, реовирусы, коронаврусы, энтеровирусы, герпесвирусы, вирусы парагриппа и гриппа);
- хламидии (Chlamydia pneumoniae, Chlamydia psittaci, Chlamydia trachomatis);
- микоплазмы (Mycoplasma pneumoniae).
Вирусы как возбудитель ОРЗ имеют преимущественное положение в структуре заболеваемости, поэтому небезосновательно имеет место использование термина ОРВИ (острое респираторное вирусное заболевание). В последнее время иногда встречается употребление термина ОРИ (острая респираторная инфекция). [2] [4]
Эпидемиология
Преимущественно антропоноз. Являются самой многочисленной и частой группой заболеваний у человека (до 80% всех заболеваний у детей) и поэтому представляют серьезную проблему для здравоохранения различных стран вследствие наносимого ими экономического ущерба. Источник инфекции — больной человек с выраженными и стертыми формами заболевания. Восприимчивость всеобщая, иммунитет к некоторым возбудителям (аденовирусы, риновирусы) стойкий, но строго типоспецифичный, т. е. заболеть ОРЗ, вызванным одним видом возбудителя (но разными серотипами, которых могут быть сотни), можно многократно. Заболеваемость повышается в осенне-зимний период, может принимать вид эпидемических вспышек, довлеет к странам с прохладным климатом. Чаще болеют дети и лица из организованных коллективов (особенно в период адаптации).
Основной механизм передачи — воздушно-капельный (аэрозольный, в меньшей степени воздушно-пылевой пути), но может также играть роль контактно-бытовой механизм (контактный — при поцелуях, бытовой — через загрязнённые руки, предметы, воду). [2] [7]
Симптомы острых респираторных заболеваний (ОРЗ)
Инкубационный период различен и зависит от вида возбудителя, может варьироваться от нескольких часов до 14 дней (аденовирус).
Для каждого возбудителя ОРЗ имеются свои специфические особенности протекания заболевания, однако все их объединяет наличие синдромов общей инфекционной интоксикации (СОИИ) и поражения дыхательных путей, в той или иной степени.
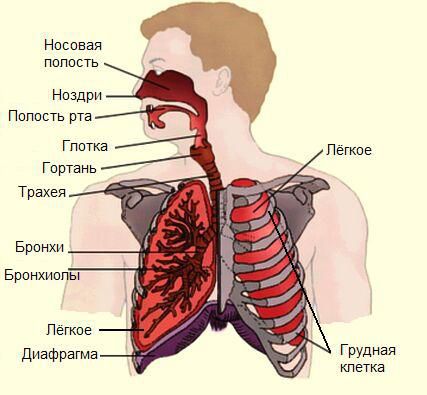
Приводим синдром поражения респираторного тракта — СПРТ (основной синдром для данных заболеваний), начиная с верхних отделов:
Отдельно следует выделить синдром поражения лёгочной ткани — пневмонию (воспаление лёгких). В контексте ОРЗ его следует рассматривать как осложнение основного заболевания. Проявляется значимым ухудшением общего состояния, выраженным кашлем, усиливающимся на вдохе, при аускультации звуком крепитации, влажными мелкопузырчатыми хрипами, иногда одышкой и болями в грудной клетке.
Дополнительными синдромами могут быть:
- синдром экзантемы (высыпаний на кожных покровах);
- тонзиллита (воспаление миндалин);
- лимфаденопатии (ЛАП);
- конъюнктивита;
- гепатолиенальный (увеличение печени и селезёнки);
- геморрагический;
- энтерита.
Алгоритм по распознаванию ОРЗ различной этиологии:
| есть СОИИ | нет СОИИ |
|---|---|
| признаки воспаления верхних дыхательных путей | любая форма ОРЗ (лёгкая) |
| резко выражен ринит | риновирусное заболевание |
| резко выражен фарингит, есть гепатолиенальный синдром, конъюнктивит, шейная ЛАП, тонзиллит | аденовирусное заболевание |
| резко выражен ларингит | парагрипп |
| резко выражен трахеит | грипп |
| резко выражен бронхиолит | респираторно-синцитиальное заболевание |
Есть отличия начального периода гриппа и других острых респираторных заболеваний, выражающиеся в более раннем начале СОИИ при гриппе (запаздывании СПРТ) и обратном положении в отношении ОРЗ другой этиологии.
Типичное ОРЗ начинается с чувства дискомфорта, першения в носу и горле, чихания. В течении непродолжительного периода симптоматика нарастает, першение усиливается, появляется чувство интоксикации, повышается температура тела (обычно не выше 38,5℃), появляется насморк, неярко-выраженный сухой кашель. В зависимости от вида возбудителя и свойств микроорганизма могут последовательно появляться все перечисленные синдромы ОРЗ в различных сочетаниях и степени выраженности, развиваться симптомы осложнений и неотложных состояний. [6] [7]
Патогенез острых респираторных заболеваний (ОРЗ)
Входные ворота — слизистая оболочка ротоглотки и верхних дыхательных путей.
Первым этапом колонизации человеческого организма является адсорбция инфекционного агента на поверхности клеток, имеющих специфические рецепторы для каждого вида возбудителя. Эта функция, как правило, выполняется одним из поверхностных белков оболочки патогена, например, гликопротеином — фибриллы у аденовирусов, шипами гемагглютинина у парамиксо- или ортомиксовирусов, у коронавирусов — S-белком соединения и гликолипидами. Взаимодействие болезнетворного агента с клеточными рецепторами необходимо не только для прикрепления его к клетке, но и для запуска клеточных процессов, подготавливающих клетку к дальнейшей инвазии, т. е. наличие соответствующих рецепторов на поверхности клеток — это один из важнейших факторов, определяющих возможность или невозможность возникновения инфекционного процесса. Внедрение возбудителя в клетку хозяина вызывает поток сигналов, активирующих целый ряд процессов, с помощью которых организм пытается от него освободиться, например, ранний защитный воспалительный ответ, а также клеточный и гуморальный иммунный ответ. Повышение метаболизма клеток, с одной стороны, представляет защитный процесс, но с другой — в результате накопления свободных радикалов и факторов воспаления запускается процесс нарушения липидного слоя клеточных мембран эпителия верхних отделов респираторного тракта и легких, нарушаются матричные и барьерные свойства внутриклеточных мембран, увеличивается их проницаемость и развивается дезорганизация жизнедеятельности клетки вплоть до ее гибели.
Второй этап инфицирования ознаменуется попаданием вируса в кровь и распространением по всему организму — вирусемия, что в совокупности с повышением деятельности защитных механизмов, появлением в крови продуктов распада клеток вызывает интоксикационный синдром.
Третий этап характеризуется усилением выраженности реакций иммунной защиты, элиминацию микроорганизма и восстановление строения и функции пораженной ткани хозяина. [5] [7]
Классификация и стадии развития острых респираторных заболеваний (ОРЗ)
1. По клинической форме:
а) акатаральная (отсутствие признаков поражения дыхательных путей при наличии симптомов общей инфекционной интоксикации);
б) стёртая (маловыраженная клиника);
в) бессимптомная (полное отсутствие клинической симптоматики);
2. По течению:
- неосложненное ОРЗ;
- осложненное ОРЗ;
3. По степени тяжести:
Осложнения острых респираторных заболеваний (ОРЗ)
- связанные с ЛОР-органами (отит, синуситы, бактериальный ринит, ложный круп);
- связанные с легочной тканью (вирусные пневмонии, вирусно-бактериальные и бактериальные пневмонии, абсцесс легкого, эмпиема плевры);
- связанные с поражением нервной системы (судорожный синдром, неврит, менингит, менингоэнцефалит, синдром Гийена-Барре и др.);
- связанные с поражением сердца (миокардит);
- связанные с обострением хронических заболеваний (обострение ревматизма, тонзиллита, туберкулеза, пиелонефрита и др.). [7]
Диагностика острых респираторных заболеваний (ОРЗ)
В широкой рутинной практике лабораторная диагностика ОРЗ (особенно при типичном неосложненном течении) обычно не проводится. В отдельных случаях могут использоваться:
- развернутый клинический анализ крови (лейкопения и нормоцитоз, лимфо- и моноцитоз, при наслоении бактериальных осложнений — нейрофильный лейкоцитоз со сдвигом влево);
- общеклинический анализ мочи (изменения малоинформативны, указывают на степень интоксикации);
- биохимические анализы крови (повышение АЛТ при некоторых системных возбудителях, например, аденовирусной инфекции, СРБ);
- серологические реакции (возможна ретроспективная диагностика методами РСК, РА, ИФА — редко используется в практической деятельности. В настоящее время широко применяется ПЦР-диагностика мазков-отпечатков, однако её применение ограничено в основном стационарами и научно-исследовательскими группами).
При подозрении на развитие осложнений проводятся соответствующие лабораторные и инструментальные исследования (рентген придаточных пазух носа, органов грудной клетки, КТ). [3] [5]
Лечение острых респираторных заболеваний (ОРЗ)
Ввиду чрезвычайной встречаемости и в большей степени наличия форм лёгкой и средней тяжести заболевания больные ОРЗ проходят лечение дома, заболевания тяжелые (с риском развития и развившимися осложнениями) должны проходить терапию в условиях инфекционного стационара (до нормализации процесса и появления тенденций к выздоровлению). В домашних условиях лечением ОРЗ занимается терапевт или педиатр (в некоторых случаях инфекционист).
Один из важнейших компонентов в лечении ОРЗ — благоприятный микроклимат в помещении: воздух должен быть прохладным (18–20°С) и влажным (влажность воздуха — 60–65%). Соответственно, больной должен быть не закутан в меховые одеяла (особенно при повышенной температуре тела), а одет в теплую пижаму.
Пища должна быть разнообразная, механически и химически щадящая, богатая витаминами, показаны мясные нежирные бульоны — идеально подходит негустой куриный бульон и т. п.), обильное питьё до 3 л/сут. (теплая кипяченая вода, чай, морсы). Хороший эффект оказывает теплое молоко с мёдом, чай с малиной, отвар брусничных листьев.
Медикаментозная терапия ОРЗ включает в себя этиотропную (т. е. воздействующую на возбудителя заболевания), патогенетическую (дезинтоксикация) и симптоматическую (облегчающую состояние больного путем уменьшения беспокоящих симптомов) терапию.
В качестве симптоматической терапии могут быть использованы препараты следующих групп:
- жаропонижающие при температуре у взрослых свыше 39,5℃, у детей — свыше 38,5 ℃ (парацетамол, ибупрофен);
- противовирусные и антибактериальные глазные капли при конъюнктивите;
- сосудосуживающие капли в нос при заложенности носа и насморке (не более 5 дней);
- солесодержащие капли в нос при рините для разжижения слизи;
- противоаллергические препараты при аллергическом компоненте ОРЗ;
- средства противовоспалительного и противомикробного действия местного действия (таблетки, пастилки и др.);
- средства для улучшения образования, разжижения и выделения мокроты (муколитики);
- антибиотики широкого спектра действия (при отсутствии улучшения в течении 4-5 дней, присоединении вторичной бактериальной флоры и развитии осложнений). [2][6]
Прогноз. Профилактика
ведущую роль в профилактике распространения ОРЗ (исключая грипп) является:
- изоляционное разобщение больных и здоровых;
- в эпидемический сезон (осенне-зимнее время) ограничение посещения мест скоплений людей, использования общественного транспорта;
- мытьё рук и лица с мылом после общения с больными;
- ношение масок людьми с признаками ОРЗ;
- прогулки на свежем воздухе;
- здоровое питание, поливитамины;
- закаливание;
- частое проветривание помещения;
- вакцинопрофилактика (Hemophilus influenzae, пневмококк).
Читайте также:


