От инфекционно воспалительных для детей
Противовоспалительные препараты для детей являются группой лекарственных средств, которые обладают обезболивающим и жаропонижающим эффектом, а также направленно действуют на очаги воспаления и устраняют их.
Виды противовоспалительных препаратов для детей
Противовоспалительные препараты для детей используются для лечения воспалительных процессов, которые сопровождаются повышенной температурой тела, отечностью, воспалением лимфатических узлов, краснотой и болевым синдромом. К таким процессам могут относиться инфекционные и хронические заболевания.
К противовоспалительным препаратам для детей относятся анальгетики, кортикостероиды и нестероидные средства. К основным анальгетикам относится Аспирин, кортикостероиды могут применяться в виде мазей и глазных капель, а в качестве основных противовоспалительных средств нестероидного типа для детей используется Индометацин.
Противовоспалительные препараты для детей могут вызывать раздражение желудка, аллергические реакции, нарушения слуха и зрения, затрудненность дыхания и внутренние кровотечения.
В основном, для лечения воспалительных заболеваний у детей применяются кортикостероиды и нестероидные препараты. В качестве нестероидных средств могут быть назначены Ибупрофен и Мефенаминовая кислота. Эти препараты не имеют серьезных побочных действий, но могут вызывать запоры и расстройства пищеварительной системы.
Основное действие противовоспалительных препаратов для детей направлено на снижение температуры и устранение очагов воспаления. Анальгетики простого типа используются для лечения вирусных поражений. К ним относятся Аспирин и Парацетамол.
При мышечных болях, травмах и артритах используют анальгетики высокого действия. Детям не рекомендуют назначать сильнодействующие анальгетики, которые могут вызывать головокружения, головную боль, тошноту и рвоту, внутренние кровотечения и зависимость к действующим веществам. К наиболее безопасным анальгетикам относится Парацетамол, который назначают при болевом синдроме и вирусных инфекциях.
Противовоспалительные препараты для детей по своему составу идентичны гормону, который вырабатывается надпочечниками при стрессовых ситуациях и сниженном иммунитете.
Кортикостероиды можно применять в виде инъекций, мазей и ингаляций. Побочные эффекты кортикостероидов в виде ингаляций незначительные.
В виде таблеток при тяжелых формах астмы и аллергических реакциях могут назначать Преднизолон и Гидрокортизон. Кортикостероиды в составе длительной терапии ослабляют действие воспалительных процессов и позволяют организму побороть болезнь.
При длительном приеме этих препаратов возможны аллергические реакции и покраснения, раздражения слизистой оболочки желудка и кишечника, увеличение массы тела и психические расстройства. Дозировку для детей необходимо тщательно регулировать, чтобы избежать риск развития побочных эффектов.
Лечение воспалительных заболеваний у детей
Противовоспалительные препараты для детей при заболеваниях внутренних органов должны быть назначены после тщательного диагностического обследования в соответствии с возрастом и физиологическими особенностями.
Наиболее часто у мальчиков младшего возраста наблюдаются воспаления крайней плоти. При воспалении крайней плоти у ребенка необходимо подобрать правильное лечение, использование противовоспалительных препаратов, антибактериальных мазей и ингаляций. Помимо основного противовоспалительного препарата, также рекомендуют ванночки с Фурацилином и отвары ромашки для ополаскивания полового органа, а также можно применять мазь Левомиколь с компрессом.
Среди наиболее распространенных воспалительных заболеваний у детей выделяют пиелонефрит, пионефроз, воспаление мочевого пузыря и воспалительные процессы в органах дыхания.
Назначение противовоспалительных препаратов для детей происходит в соответствии с диагнозом, степенью и сложностью заболевания.
При воспалении почек у ребенка назначают Бисептол, суточная дозировка которого до 12 лет составляет 2 таблетки или 6-8 чайных ложек сиропа. 
Длительность курса лечения составляет 7-14 дней. Максимальная суточная доза Бисептола при воспалении почек у ребенка не должна превышать 4 таблетки. Препарат следует принимать после еды с обильным количеством воды. При инфекциях мочевыводящих путей Бисептол назначают по 3 таблетки в сутки после еды.
При воспалении легких детям до 12 лет противовоспалительные препараты следует назначать в виде сиропа.
При цистите и других воспалениях мочевого пузыря противовоспалительные препараты для детей назначают в соответствии со стадией заболевания и его характером (инфекционный, химический, токсический, микотический и лекарственный). Наиболее часто цистит у детей возникает от бактерий и вирусов, поэтому назначают Пенициллин, Циклофлоксацин, Цефтибутен и антимикотические препараты. Длительность курса лечения составляет 14-20 дней.
Лечение хронических воспалительных заболеваний у детей должно носить комплексный характер и представлять собой сочетание противовоспалительных препаратов и общеукрепляющих средств (масло шиповника, отвары лекарственных трав, витаминные препараты).
Видео с YouTube по теме статьи:
Фармацевтический рынок предлагает широкий ассортимент противовирусных средств. Однако выбор резко сужается, если препарат нужен малышу до года. Ведь требования к лекарствам для маленьких пациентов очень высокие: эффективность должна сочетаться с бережным действием на организм, а кроме того, средство должно быть удобно для применения.
Противовирусные препараты для маленьких детей: проблема выбора
Как известно, чем раньше начинается лечение, тем легче купировать болезнь. Но как понять, что у малыша вирусная инфекция? Мамы без труда улавливают малейшие изменения в поведении своего чада. Если, казалось бы, беспричинно снижается аппетит, ребенок капризничает, отказывается играть, выглядит вялым, это может быть сигналом надвигающейся болезни. В большинстве случаев ОРВИ начинаются с резкого повышения температуры до 38–39°С. В числе симптомов также — чихание и кашель, выделения из носа, слезоточивость и покраснение глаз.
Назначение терапии — прерогатива исключительно врача-педиатра! Но знания о противовирусных средствах для малышей лишними не будут.
Итак, медикаменты, использующиеся для лечения ОРВИ у детей, делятся на четыре группы:
- препараты прямого противовирусного действия;
- препараты, стимулирующие выработку интерферонов (иммуномодуляторы);
- препараты готовых интерферонов;
- гомеопатические лекарственные средства.
Основными критериями выбора препарата являются:
- возраст ребенка и его соответствие ограничениям по приему препарата,
- состояние иммунной системы малыша, иными словами — иммунологический статус.
Чем старше ребенок, тем шире перечень лекарств, которые ему можно назначить. Для применения у младенцев разрешено ограниченное число препаратов. Это, например:
Из всех лекарственных форм для применения у детей наиболее предпочтительны свечи. В числе их преимуществ:
Как правильно ставить свечи детям
Процедуру стоит проводить после того, как ребенок опорожнит кишечник. Вымойте и вытрите насухо область ануса. Уложите ребенка на спину, подожмите ноги к животику. Осторожно введите свечу в задний проход. Протрите область вокруг анального отверстия влажной салфеткой и наденьте на малыша подгузник. Дайте ребенку полежать на спине пару минут. Имейте в виду: противовирусные свечи для детей рекомендуется вводить в одноразовых перчатках.
Данное вещество вырабатывается организмом для иммунного ответа на попадание внутрь чужеродных агентов, в том числе вирусов. При этом действие интерферона направлено на все вирусные частицы в целом, а не на возбудителя лишь какой-то конкретной болезни.
В норме человек самостоятельно справляется с ОРВИ, а в качестве лечения назначается только симптоматическая терапия, обильное питье и покой. Когда речь заходит о детях, особенно о совсем маленьких, мы сталкиваемся с несколькими нюансами:
- Иммунная система малышей не развита. Ответ на внедрение в организм вирусов или бактерий может быть неадекватно слабым или отсутствовать вовсе.
- Собственный интерферон вырабатывается при температуре тела от 38,5°С. Для детей такая температура несет опасность фебрильных судорог. Именно поэтому малышам назначают жаропонижающие препараты.
Химики и фармакологи научились выделять интерферон искусственно и добавлять его в лекарства. Так рекомбинантный интерферон альфа-2b обладает противовирусным, антипролиферативным и иммуномодулирующим свойствами. Это означает, что он способствует уничтожению вируса в организме, препятствует его размножению и стимулирует работу собственного иммунитета человека.
Отметим, что препараты с содержанием интерферона требуют определенных условий хранения. Это должно быть темное прохладное место, оптимальная температура — 2–8°C.
Это важно
Детские свечи на основе интерферона необходимо хранить в холодильнике. В условиях повышенной температуры, впрочем, как и слишком низкой, суппозиторий может потерять не только форму, но и лечебный эффект. Чтобы снизить дискомфорт для малыша, перед применением, не снимая упаковки, разогрейте свечку в ладонях.
Рассмотрим самые известные противовирусные свечи для детей, разрешенные к применению с первого дня жизни. Все они основаны на одном действующем веществе — интерфероне. Однако различия у препаратов все-таки есть.
Детские болезни относят к отдельной группе заболеваний, которые впервые возникают в возрасте от 0 до 14 лет. Только в редких случаях (без прививок) ребенку удается их избежать. Но и этот возрастной порог не дает гарантии того, что во взрослой жизни эти инфекции не настигнут человека.
На какие группы делятся и по каким причинам возникают
Детские болезни делятся на две категории:
1. Заболевания, которые преобладают только в детском возрасте:
- краснуха;
- скарлатина;
- коклюш;
- ветрянка;
- полиомиелит;
- корь.
2. Заболевания, которые встречаются и в детском возрасте, и в более старшей возрастной группе:
- менингит;
- мононуклеоз;
- ОРЗ;
- кишечные инфекции;
- гепатит.
Заразиться детскими инфекциями можно при любом контакте с больным человеком, и неважно ребенок это или взрослый. Исключением бывает грудничковый возраст (до 1 года), когда в организме ребенка преобладают материнские антитела, защищающие малыша от патогенных вирусов.
Причинами возникновения заболеваний являются следующие факторы:
- Пребывание здорового ребенка рядом с больным – зачастую, еще не подозревающие о болезни родители, могут отправить заболевшего ребенка в садик или школу, тем самым спровоцировав массовую эпидемию детской инфекции.
- Плохая гигиена – после того, как пришли домой, надо тщательно мыть ребенку руки, особенно после детской площадки. Также руки моют после туалета и контакта с животными. Овощи и фрукты перед употреблением тоже хорошенько вымываем.
В данном видео представлена передача, в которой подробно рассказывают о популярных детских инфекциях, их диагностики и правильном лечении.
Полное описание детских инфекций
Каждый родитель должен знать: что представляют собой детские заболевания, какая у них бывает симптоматика, как их диагностировать, сколько длится инкубационный период и чем обычно лечат ребенка врачи. Далее представлены самые распространенные детские болезни и вся подробная по ним информация.
Распространение: воздушно-капельное, контактное.
Симптомы: проявляется умеренная интоксикация, тело ребенка покрывается мелкой красноватой сыпью, не склонной к слиянию. Увеличиваются верхние лимфоузлы (в т.ч. затылочные). Все признаки краснухи описаны тут.
Как выглядит заболевание:
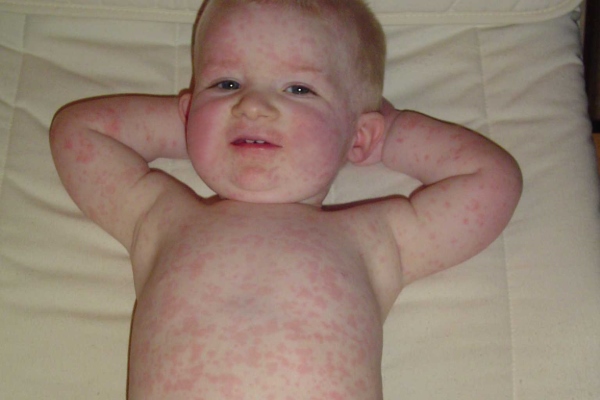
Развитие болезни: болезнь возникает при атаке вируса, содержащий РНК, который не устойчив к внешней среде. При попадании внутрь, инфекция поражает верхнюю дыхательную систему. Далее проникает в кровь и поражает лимфатические узлы.
Возраст: заражение краснухой возможно уже с 6-ти месячного возраста. Пик заболеваемости приходится на период от 3 до 8 лет.
Инкубационный период: болезнь длится от 10 до 25 дней (чаще 14-18 дней). Первым делом появляется сыпь на лице, затем она плавно охватывает все тело. Далее увеличиваются лимфоузлы и поднимается температура до 38°С. Сыпь пропадает на 3-4 день болезни.
Осложнения: последствия краснухи проявляются очень редко, обычно они перерастают в полиартрит или энцефалит.
Лечение: специальное лечение против краснухи не требуется. Достаточно ребенку регулярно давать жаропонижающие препараты (при высокой температуре). В случае осложнений ребенка госпитализируют. После болезни появляется стойкий иммунитет и повторное заражение практически невозможно. Подробнее о лечении краснухи читайте тут.
Распространение: воздушно-капельное, контактное.
Симптомы: воспаление слизистой носоглотки (першение, боли в горле, насморк), температура 39-40°С, на 2-3 день появляются геморрагические высыпания/пятна. Далее под кожей начинают проявляться кровоизлияния на 2-7 мм, появляется кровь из носа, одышка, тахикардия. Последние симптомы – это рвота, потеря сознания, снижение пульса. При активной стадии заболевания, у ребенка есть 10-19 часов. Если вовремя не оказать помощь – возможен летальный исход.
Как выглядит заболевание:
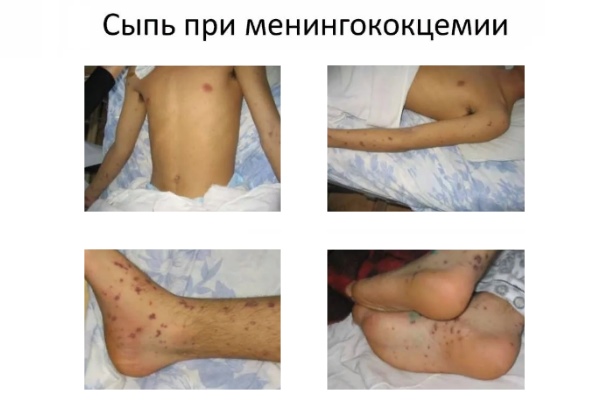
Развитие болезни: менингококковая инфекция попадает через слизистую рта. Далее она переходит в лимфоузлы и проникает в кровеносную систему. Вирус охватывает весь организм. Активно проникает в мозг, вызывая его воспаление и менингоэнцефалит.
Возраст: до 87% случаях вирус поражает детей до 5-6 лет.
Инкубационный период: от 2 до 10 дней (чаще 3-4 дня). Если не оказать ребенку помощь в первые 2-3 дня, то вероятная смертность ребенка увеличивается до 85%.
Осложнения: гнойный менингит (воспаление головного мозга), смерть.
Лечение: проводится исключительно в стационаре.
Распространение: воздушно-капельное, контактное.
Симптомы: температура (38-41°С), конъюнктивит, насморк, кашель, в 1 день появляются язвочки во рту, схожие со стоматитом. Далее язвочки появляются на лице возле рта и щек. Ребенка беспокоят боли в животе. Может появиться понос. Аппетит отсутствует. Язвочки и сыпь постепенно переходят на все тело.
Как выглядит заболевание:
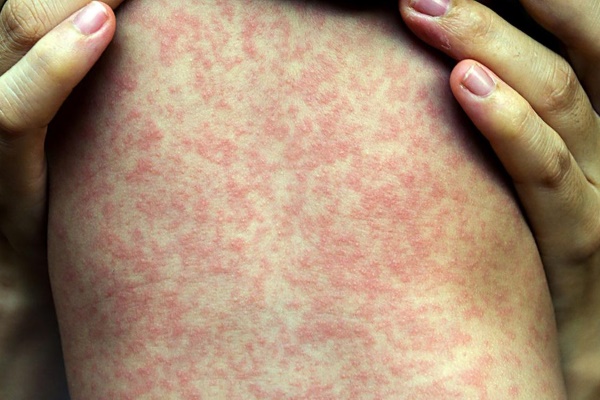
Развитие болезни: первым делом, корь проникает в слизистую рта, носа. Затем переходит в конъюнктиву обоих глаз. Далее вирус попадает в кровь, вызывая сыпь по всему телу.
Возраст: с 3 месяцев до 18 лет. Пик заболеваемости приходится на возраст от 2 до 6 лет.
Инкубационный период: от 7 до 18 дней. В первые 3 дня появляется температура, простудные симптомы, конъюнктивит. Далее происходит высыпание во рту и уже через 14 часов может охватывать все лицо и постепенно переходить на тело. Через 8 дней сыпь проходит и температура нормализуется.
Осложнения: бронхит, ларингит, круп, пневмония, энцефалит
Лечение: в домашних условиях принимают жаропонижающие препараты (парацетамол, ибупрофен). При осложнениях необходимо стационарное лечение.
В возрасте 12-14 месяцев детям делают прививку от кори
Распространение: воздушно-капельное, контактное.
Симптомы: увеличиваются околоушные слюнные железы, увеличиваются лимфоузлы, горло красное, боль при жевании, температура 38-40°С. При острой форме бывает головная боль, рвота и боли в животе.
Как выглядит заболевание:
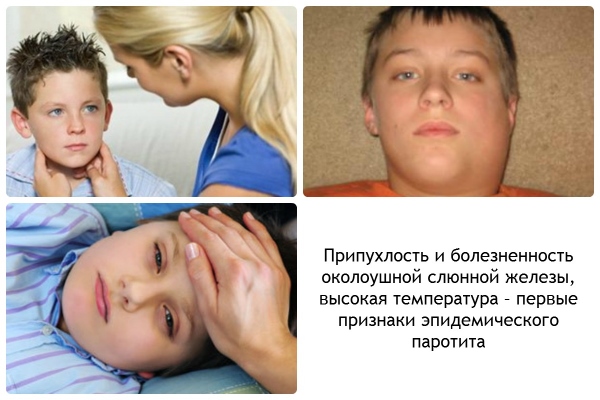
Развитие болезни: после попадание на слизистую рта и носоглотки, вирус проникает в кровь. Болезнь поражает околоушные слюнные железы, поджелудочную железу и яички.
Возраст: от 1 до 15 лет. Пик заболеваемости с 3 до 7 лет.
Инкубационный период: от 12 до 25 дней.
Осложнения: менингит, энцефалит, панкреатит, орхит
Лечение: домашнее –постельный режим, прием жаропонижающих препаратов (парацетамол, ибупрофен), орошение рта (тантум верде), обезболивающие. Во время осложнений ребенка необходимо перевести в стационар.
Иммунитет после болезни устойчивый, повторное инфицирование практически исключено. В 1-2 года делают прививку.
Распространение: воздушно-капельное, контактное.
Симптомы: сильная боль в горле, температура 38-40°С, увеличенные миндалины, возможна рвота и мелкая сыпь по телу. Носогубный треугольник бледнеет.
Как выглядит заболевание:
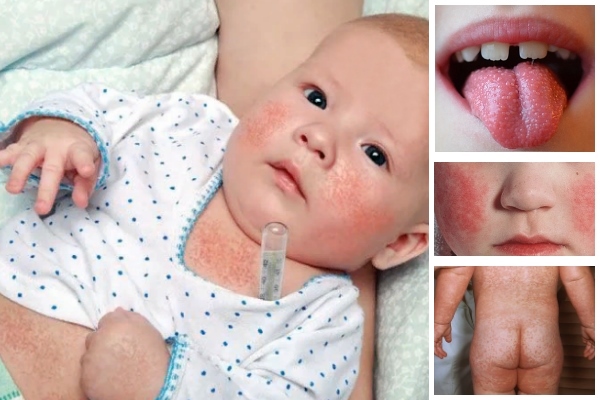
Развитие болезни: в первые дни болезнь поражает верхние дыхательные пути, далее проникает в кровь, вызывая сыпь и общее недомогание. Сыпь начинает пропадать на 5-7 день.
Возраст: от 1 года до 10 лет.
Инкубационный период: от 5 до 7 дней. Начинается заболевание сразу в острой форме, похожей на ангину.
Осложнения: воспаление суставов, миокардит, лимфаденит, отит, синусит, пневмония.
Лечение: в домашнем режиме, прописывают антибиотики (цефтриаксон), антибактериальные и обезболивающие спреи в горло (ингалипт, тантум верде, оралсепт), жаропонижающие (нурофен, панадол). Если ребенок грудной или возникли осложнения, то его направляют в стационар.
После перенесенного заболевания возникает стойкий иммунитет.
Распространение: воздушно-капельное, при прямом контакте с больным.
Симптомы: температура 37,5-38°С, появление розовых пятен по всему телу, через 4-7 часов сыпь превращается в мелкие пузырьки, а через сутки-двое покрывается корочкой. Возможен зуд. Больше информации о симптомах и признаках ветряной оспы найдете тут.
Как выглядит заболевание:
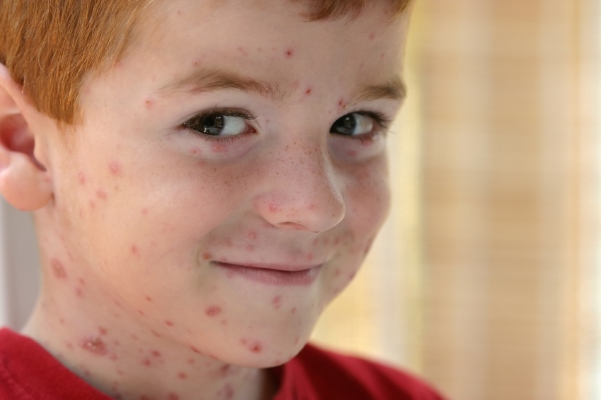
Развитие болезни: вирус герпеса (ветрянка) поражает верхние дыхательные пути, проникает в лимфатические пути и затем проникает в кровь. Далее выходит в виде сыпи на коже и на слизистых оболочках. Через 7-15 дней корочки отпадают. Температура может подниматься волнами.
Возраст: от 1 года до 13 лет. Пик заболеваемости возникает с 3 до 6 лет.
Инкубационный период: от 11 до 27 дней (чаще 13-21 день).
Осложнения: пневмония, энцефалит, менингит, круп, стоматит.
Лечение: полоскание рта антибактериальным раствором, прием жаропонижающих препаратов, смазывание сыпи зеленкой (точечное), использование противовирусных мазей. Больше информации о лечении ветрянки ищите здесь.
После перенесенного заболевания возникает стойкий иммунитет. Повторное заражение практически исключено. Также читайте о профилактике возникновения ветряной оспы.
Распространение: воздушно-капельное, фекально-оральное.
Симптомы: высокая температура, простудные симптомы, проблемы со стулом, вялость, слабость, телесная раздражительность, мышечная слабость, ребенку больно садиться на горшок, появляется потливость, сбивчивое дыхание, судороги.
Как выглядит заболевание:
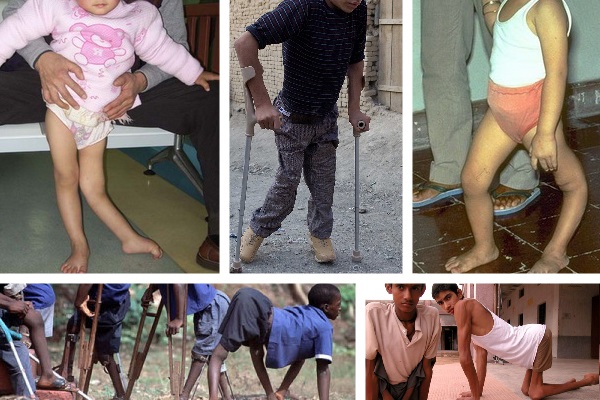
Развитие болезни: инфекция сразу поражает нервную систему, проникая в спинной мозг. Первые 1-3 дня появляется высокая температура 38-40°С, появляются боли в суставах. Далее, спустя 2-4 дня, у ребенка возникают проблемы с мимикой, нарушение речи. При сильном обострении заболевания возможна потеря сознания. Через 2 недели все симптомы постепенно утихают.
Возраст: от 1 года до 6 лет
Инкубационный период: от 7 до 23 дней.
Осложнения: менингит, искривление костей и суставов, инвалидность.
Лечение: лекарства от болезни нет, но эффективно помогает укрепить иммунитет – вакцинация. После перенесенного заболевания активно применяется лечебно-восстановительная гимнастика. Как только возникли первые симптомы болезни – ребенка необходимо госпитализировать.
После болезни иммунитет становится устойчивый. Повторное инфицирование исключено. Также активно работает вакцина, она в 99% исключает заражение.
Распространение: воздушно-капельное и при близком контакте с больным.
Симптомы: первые 1-2 недели ребенка беспокоит простой кашель и легкая температура, далее кашель становится приступообразным. Ребенок может во время кашля синеть и могут лопаться капилляры глаз.
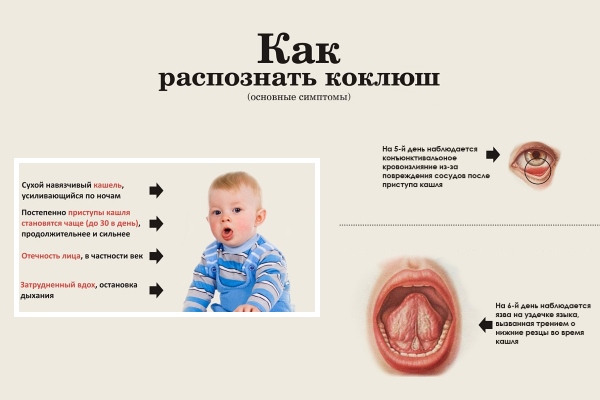
Развитие болезни: бактерия проникает в верхние дыхательные пути и присутствует там 1-2 месяца. Она почти сразу провоцирует рецепторы кашлевой зоны, в связи с чем возникает непрекращающийся кашель, вплоть до рвотного рефлекса. Даже после исцеления, приступообразный кашель может сохраняться 2-3 месяца.
Возраст: от 6 мес. до 14 лет
Инкубационный период: от 3 до 15 дней. Заразность сохраняется первые 20-30 дней, после инфицирования.
Лечение: в домашних условиях, используют противокашлевые препараты (оралсепт), реже назначают антибиотики (амоксициллин).
До 6 месяцев детям проводят вакцинацию. Далее иммунитет блокирует заражение.
Распространение: воздушно-капельное, контактно-бытовое.
Симптомы: высокая температура от 38°С, боли в горле, отек носоглотки, покраснение миндалин. На второй день в горле появляется налет, начинают образовываться пленки на миндалинах. Возникает отек подкожной клетчатки шеи.
Как выглядит заболевание:
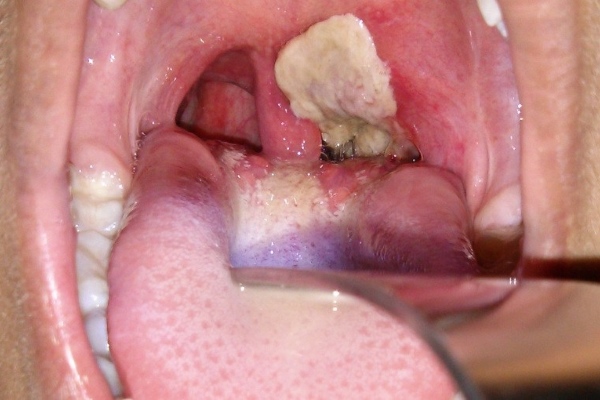
Развитие болезни: возбудитель инфекции – бактерия дифтерии, она проникает в верхние дыхательные пути и поражает горло и лимфоузлы. Отличительная особенность – образование дифтерийной пленки во рту. Через 6-10 дней болезнь идет на спад. В острой форме, у ребенка в первый день возникает множество пленок во рту, горло сильно отекает. Если не оказать первую помощь, то через 2-3 дня возможен летальный исход.
Возраст: от 1 года до 13 лет
Инкубационный период: от 2 до 11 дней (чаще 3-5 дней).
Лечение: самостоятельное лечение недопустимо, исключительно госпитализация.
В детском возрасте нередко возникают кишечные инфекции, которые можно отнести к возникновению исключительно в период от года до 16 лет.
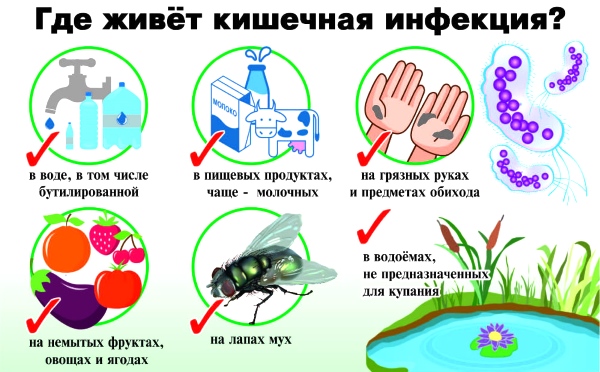
К респираторным заболеваниям относится целая группа инфекций, поражающая дыхательные пути и имеющая воздушно-капельное распространение.
- ОРВИ (острые респираторные вирусные инфекции). Заболевания имеют следующие симптомы: боли в горле, кашель, температура от 37 до 40°С, слабость. В зависимости от вида инфекции, состояние ребенка может отличаться. Подробнее о симптомах и признаках ОРВИ читайте здесь. Некоторые заболевания проходят в легкой форме, а некоторые имеют осложнения в виде ангины, пневмонии, фарингита. Лечение ОРВИ проводят в домашних условиях. Используют противовирусные препараты, жаропонижающие. При осложнениях прописывают антибиотики и предлагают госпитализацию.
- Ангина. Распространенное заболевание детской возрастной группы. Поражает носоглотку, миндалины и лимфоузлы. Имеет воздушно-капельное распространение и контактно-бытовое. Симптомы ангины: повышается температура (от 38 до 40°С), появляется сильная боль в горле, ощущается болезненность в лимфоузлах, возникает сильный насморк (иногда с выделением гноя), во рту на миндалинах образовывается белый или желтый гнойниковый налет. Заболевание длится 7-12 дней. Лечение ангины проводится в домашних условиях при помощи жаропонижающих и противовирусных препаратов. Возможно использование спреев для горла и полоскания.
- Грипп. Отдельная группа вирусов, имеющая множество штаммов. Ежегодно мутирует и образовывает новые подвиды. Передается воздушно-капельным путем. Основные симптомы – боли в горле, высокая температура, насморк, ломота, головная боль и светобоязнь. Заболевание длится 7-15 дней. Лечение гриппа проводится противовирусными препаратами и сильным антибиотиком. В случае осложнений ребенка госпитализируют.
- Энтеровирусные инфекции. Проникают в организм ребенка через верхние слизистые оболочки. Поражают верхние дыхательные пути и пищеварительный тракт. Инкубационный период составляет 3-10 дней. Болезнь заразна. Симптомы классические – болит горло, появляется насморк. Отличительные черты энтеровируса – напряжение затылочных мышц, высыпания на теле (сыпь или язвочки). Лечение рекомендуется проводить в стационаре. Чаще применяют антибиотик и энтеровирусные препараты.
Анализы
В независимости от вида заболевания, при тревожных симптомах, следует немедленно провести анализы на предположительного возбудителя инфекции. Анализы проводят в стационарном режиме.
В лаборатории проводят 2 метода определения возбудителя:
- иммуноферментный анализ (ИФА) – предоставляет точные результаты диагностики, определяет антитела и помогает предотвратить вторичное инфицирование.
- полимеразно-цепную реакцию (ПЦР) – выявляет микроорганизмы в малых количествах. Анализ высокочувствительный и специфичный.
Также проводятся классические анализы:
- анализ крови;
- анализ мочи;
- анализ кала.
Обратите внимание, при своевременном точном диагностировании заболевания, можно назначить эффективное лечение и вовремя оказать ребенку правильную медицинскую помощь.

Профилактика детских болезней
Чтобы максимально обезопасить своего ребенка от инфекционных заболеваний, необходимо соблюдать ряд профилактических мер:
- огородить (изолировать) здорового ребенка от заразного;
- закаливать ребенка в соответствии с сезоном;
- ежедневно проветривать комнату;
- соблюдать гигиену: часто мыть руки, сделать ребенку отдельное полотенце для рук и лица, ежедневно стирать детское белье (использованное).
- у ребенка должна быть своя посуда и свое постельное белье;
- поить ребенка только кипяченой свежей водой;
- давать ребенку только тщательно вымытые продукты (овощи, фрукты, яйца, ягоды);
- пользоваться только одноразовыми бумажными платками;
- два раза в неделю проводить влажную уборку в квартире, где проживает ребенок;
- вовремя проводить вакцинацию.
Детские инфекционные болезни всегда приходят неожиданно, и в этих случаях важно правильно их диагностировать и вовремя начать лечение. Большинство инфекций может вызвать серьезные осложнения, поэтому лечение необходимо проводить исключительно под руководством врача. Многие заболевания можно предотвратить, сделав ребенку вакцинацию.

Воспалительные процессы довольно часто сопровождают многие детские болезни. О том, что в организме малыша идет воспаление, могут говорить различные признаки. Это и появление отеков, и увеличение лимфатических узлов, и повышение температуры тела, и покраснение слизистых оболочек и кожных покровов, и многое другое. Чтобы облегчить болевые ощущения и избавить кроху от воспаления, врачи рекомендуют включать в список препаратов для лечения малыша противовоспалительные препараты. О них мы поговорим в этой статье.

Классификация
Существует несколько больших групп препаратов, подавляющих воспалительные процессы:








Как действуют?
Все противовоспалительные препараты действуют на клеточном уровне. Воспаление — это такой процесс, при котором на местном уровне (в зоне сосредоточения воспаления) усиливается кровообращение. Организм начинает вырабатывать специфические вещества, которые призваны бороться с патогенным фактором.
Эти вещества, которые еще называют медиаторами, тоже локализуются преимущественно в одном очаге. В кровь начинают попадать простагландины. Отсюда и возникает воспаление.


Противовоспалительные средства несколько подавляют невероятную активность медиаторов, простагландинов, снимают отечность, избавляют от болевых ощущений. Нестероидные противовоспалительные медикаменты способны справиться практически с любым типом воспаления, снять отек и не вызывают при этом возникновения лекарственной зависимости у пациента.


Детям
В этом цикле доктор Комаровский расскажет нам о противовирусных препаратах при воспалении легких.

Дозировку препарата для ребенка должен определять только врач. Он учтет множество факторов, таких как возраст юного пациента, степень воспалительного процесса и его распространение, состояние иммунитета малыша, сопутствующие заболевания и поражения, возможные риски и побочные действия. После чего подберет препарат, максимально соответствующий всем требованиям безопасности для того или иного малыша.
А этот выпуск Комаровского посвящен такому воспалительному заболеванию как отит.
Кому и когда давать?
Чаще всего дети нуждаются в приеме противовоспалительных лекарств при:
- Воспалении верхних и нижних дыхательных путей (при ангине, при бронхите);
- Воспалении органов слуха и зрения (при отите, при конъюнтивите, блефарите);
- Воспалении органов мочеполовой системы и почек (при пиелонефрите, при цистите);
- Воспалении легких (при пневмонии различной этиологии);
- При местных воспалительных процессах, а также при воспалении суставов.

Формы выпуска
Противовоспалительные средства для детей выпускаются в различных лекарственных формах. Самые распространенные и удобные в применении — сиропы. Причем, препарат от воспаления может быть добавлен в любое средство, например, введен в состав сиропа от кашля.

Нередко назначают сиропы и суспензии при ОРВИ, в составе которых, кроме противовирусных средств, имеются противовоспалительные вещества, которые оказывают жаропонижающее и обезболивающее действие. Против воспаления созданы глазные капли, капли в уши, в нос, ректальные свечи, мази и гели. Очень часто противовоспалительные средства выпускаются в таблетках и капсулах.
В зависимости от возраста ребенка, врач может назначить наиболее подходящую форму. Сироп можно применять с первых лет жизни, то же самое можно сказать о ректальных суппозиториях. Таблетки рекомендуют деткам после 5-6 лет, а капсулы — ребятам после 12 лет.

Противовоспалительное средство, которое чаще других назначается в педиатрии. Его эффект тщательно изучен в лабораторных условиях, препарат прошел испытания. В аптеках его можно приобрести в форме таблеток, как обычных, так и для рассасывания. А также в виде капсул, суспензии, и мази и геля для местного применения.
Читайте также:


