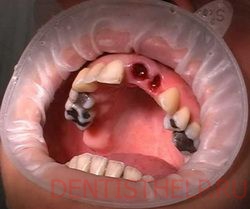
Признаки характерные для остеомиелита лунки

Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
Воспалительные заболевания челюстей чаще наблюдаются у детей 5-10 лет и больных в возрасте 20-40 лет. Наиболее часто встречающиеся одонтогенные остеомиелиты возникают преимущественно в нижней челюсти (до 93 % всех случаев); у 35-55 % всех больных остеомиелитом поражаются челюсти.
Инфицирование кости происходит из околоверхушечных очагов при острых и обострении хронических периодонтитов, реже - из краевых отделов при пародонтите и нагноении радикулярных кист. Остеомиелит может развиться и при инфицировании лунки после удаления зуба.
В зависимости от состояния реактивности организма и патогенности микрофлоры в воспалительный процесс вовлекается небольшой участок костной ткани в пределах 3-4 зубов или большие отделы кости - половина челюсти или вся челюсть (диффузный остеомиелит).
Длительность хронического остеомиелита от 1 мес до нескольких лет, в течение которых продолжается демаркация (отделение) омертвевших участков кости, отторжение секвестров, образование свищей. У молодых больных отторжение губчатых секвестров, расположенных в области альвеолярной части, происходит через 3 - 4 нед, кортикальных - через 6 - 7 нед. Нарастает деформация челюсти вследствие ассимиляции периостальных наслоений.
Обнаружение секвестров на рентгенограмме иногда представляет собой довольно сложную задачу. Распознавание упрощается при образовании вокруг секвестра демаркационного вала из грануляционной ткани, определяемой в виде полосы просветления вокруг более интенсивной тени секвестра. Обнаружение дополнительной тени, выходящей за пределы челюсти в мягкие ткани, изменение положения подозрительного участка на повторных идентичных рентгенограммах несомненно свидетельствуют о наличии секвестра.
При остеомиелите лунки удаленного зуба процесс начинается с фрагментации кортикальной замыкательной пластинки, затем происходит деструкция межкорневой перегородки, размеры лунки увеличиваются, видны кортикальные секвестры.
При несвоевременном вскрытии околочелюстных абсцессов и флегмон возникает контактный остеомиелит с образованием кортикальных секвестров. После секвестрации остаются значительные дефекты кости.
Выраженные деструктивные изменения и формирование крупных секвестров могут привести к возникновению патологического перелома. При неправильном и несвоевременном лечении, особенно у пожилых больных, у которых снижены репаративные процессы, может образоваться ложный сустав с патологической подвижностью. У стариков нередко наблюдаются атипично протекающие хронические остеомиелиты с преобладанием продуктивной реакции (гиперпластические, гиперостозные), поражающие преимущественно нижнюю челюсть. На рентгенограмме определяются ассимилированные периостальные наслоения с утолщением коркового слоя, очаги выраженного остеосклероза, облитерация костномозговых пространств. Образования секвестров не происходит, возникают свишевые ходы.
Травматический остеомиелит как осложнение переломов челюстей развивается в 3 - 25 % случаев. На частоту его возникновения влияют тяжесть повреждения, наличие открытого перелома, сроки обращения за врачебной помощью и недостаточная иммобилизация отломков челюсти. Длительно сохраняющийся отек мягких тканей в области перелома затрудняет своевременное выявление начинающегося нагноения костной раны.
Первые рентгенологические признаки травматического остеомиелита: нарастание пятнистого остеопороза, нечеткость и неровность краевых отделов отломков, увеличение ширины линии перелома, смещение отломков из-за нарушения формирования соединительнотканной мозоли, отмечают через 8-10 дней после появления клинических симптомов заболевания.
При некротизации мелких осколков и краевых отделов костных отломков на рентгенограммах отображаются секвестры в виде более плотных теней. На повторных рентгенограммах осколки меняются мало, может появляться нежная тень по контуру за счет эндостального костеобразования. Тень секвестров в течение 2-3 нед становится более интенсивной. О некротизации осколка свидетельствует также его смещение при анализе идентичных повторных рентгенограмм. Небольшие секвестры и осколки могут рассасываться на протяжении 2-3 мес. В связи с особенностями кровоснабжения даже мелкие осколки в средней зоне лица сохраняют свою жизнеспособность.
Склеротические изменения при травматическом остеомиелите встречаются редко. Периостальная реакция в виде линейного отслоенного периостита видна лишь по нижнему краю тела и по заднему краю ветви нижней челюсти.
При остеомиелите может быть поражена не вся поверхность отломков, а лишь ограниченные участки (зона проволочного шва, область альвеолярного края). При хроническом течении процесса в других отделах происходит заживление перелома с формированием костной мозоли. В этих случаях иногда лишь рентгенологическое исследование позволяет заподозрить наличие осложнения.
Введение в пазуху рентгеноконтрастного вещества (гайморография) не обеспечивает получения необходимой информации о состоянии слизистой оболочки.
Остеомиелит челюстей у детей. У детей остеомиелит возникает в области молочных моляров и первых постоянных моляров на верхней и нижней челюстях. Особенности анатомического строения костей с их недостаточной минерализацией обусловливают диффузное течение воспалительного процесса у детей. На рентгенограммах в острый период в первые дни заболевания, несмотря на выраженную клиническую картину, выявляются лишь очаги деструкции костной ткани в зоне бифуркации молочных моляров (картина хронического гранулирующего периодонтита). Уже в конце 1-й недели могут появляться очаги разрежения костной ткани, линейные периостальные наслоения и мягкотканная тень.
При хроническом течении остеомиелита секвестрации подвергаются и зачатки постоянных зубов, исчезает изображение замыкающей кортикальной пластинки фолликула, нарушается формирование зуба; в поздних стадиях отмечаются нечеткость контуров зачатка и его смещение.
При гиперпластической форме остеомиелита возникает деформация челюсти за счет выраженных периостальных наслоений. Для получения представления о состоянии губчатого вещества необходимо провести томографию, которая позволяет выявить участки разрежения костной ткани, не содержащие секвестров. Возникают сложности при дифференциальной диагностике заболевания с опухолями, в частности с остеогенной саркомой, которые иногда удается преодолеть лишь благодаря гистологическому исследованию. Следует отметить, что в отличие от остеогенных сарком при остеомиелите периостальные наслоения имеют линейный характер.
Гематогенный остеомиелит возникает у новорожденных и в раннем детском возрасте как осложнение пиодермии, пузырчатки, пупочного сепсиса, пневмонии, мастита у матери, менингита, медиастинита. При гематогенном остеомиелите поражаются зоны активного роста костей: на нижней челюсти - мыщелковый отросток с тенденцией к вовлечению сустава в патологический процесс, на верхней - край глазницы, альвеолярный отросток, область зубных зачатков. На 6-7-й день от начала заболевания на рентгенограмме определяются нечеткость, смазанность костного рисунка. Очаги разрежения округлой и овальной формы на отдельных участках сливаются. Для гематогенного остеомиелита характерно вовлечение в процесс значительных отделов кости. На 3-4-й неделе становятся видимыми губчатые и корковые секвестры. Выявление периостальных наслоений вдоль наружной поверхности, заднего края и параллельно основанию челюсти свидетельствуют о хроническом течении заболевания.
Радиационные повреждения челюстей. Широкое применение лучевой терапии при лечении злокачественных опухолей челюстно-лицевой области и большие лучевые нагрузки на верхнюю и нижнюю челюсти при проведении радикального курса лучевой терапии обусловливают сравнительно высокую частоту их лучевых повреждений.
Первым клиническим симптомом развивающегося остеомиелита являются боли. Позже появляются остеопороз, участки деструкции, губчатые и корковые секвестры, могут возникать патологические переломы. Лучевой остеомиелит характеризуется длительным торпидным течением, отделение секвестров происходит лишь через 3-4 мес. Характерной особенностью рентгенологической картины является отсутствие реакции надкостницы.
Облучение ростковых зон в детском и юношеском возрасте вызывает остановку роста соответствующих отделов.
а) постоянные ноющие боли, не стихающие ночью, снижение всех видов чувствительности в десне, отсутствие воспалительных явлений в лунке и окружающих ее тканях
б) сильная боль, иррадиирующая по ветвям тройничного нерва, выраженный синдром общей интоксикации, отек мягких тканей лица, отек и инфильтрация слизистой оболочки альвеолярного отростка в области поражения, гнойное расплавление кровяного сгустка в лунке удаленного зуба
в) постоянные мучительные боли, иррадиирующие по ходу ветвей тройничного нерва, слизистая оболочка вокруг лунки удаленного зуба гиперемирована, отечна, в лунке грязно-серый сгусток с гнилостным запахом
г) постоянные мучительные боли, иррадиирующие по ходу ветвей тройничного нерва
4. Укажите отличительные признаки остеомиелита лунки от альвеолита:
а) выраженный синдром общей интоксикации
б) сильная боль с иррадиацией по ветвям тройничного нерва
в) неприятный запах из полости рта
г) гнойное отделяемое из лунки
5. Укажите отличительные местные признаки остеомиелита лунки от альвеолита:
а) поднадкостничный инфильтрат по периферии лунки удаленного зуба
б) гнойное расплавление сгустка
в) выраженный синдром общей интоксикации
г) сильная боль с иррадиацией по ветвям тройничного нерва
6. Дайте правильное описание альвеолита:
а) постоянные мучительные боли, иррадиирующие по ходу ветвей тройничного нерва, слизистая оболочка вокруг лунки удаленного зуба гиперемирована, отечна, в лунке грязно-серый сгусток со зловонным гнилостным запахом
б) постоянные ноющие боли, не стихающие ночью, снижение всех видов чувствительности в десне, отсутствие воспалительных явлений в лунке и окружающих ее тканях
в) постоянные мучительные боли, иррадиирующие по ходу ветвей тройничного нерва, слизистая оболочка вокруг лунки удаленного зуба гиперемирована
г) постоянные ноющие боли, не стихающие ночью, снижение всех видов чувствительности в десне
7. Выберите тактику лечения альвеолита:
а) местная анестезия, периостотомия, противовоспалительная, гипосенсибилизирующая, витаминотерапия, физиолечение
б) местная анестезия, промывание лунки теплым раствором антисептиков, кюретаж лунки до появления кровоточивости, противовоспалительная, гипосенсибилизирующая терапия, физиолечение
в) санация полости рта, назначение анальгетиков, седативных средств, витамины В, С, физиолечение
8. Могут ли погрешности в технике удаления зуба быть причиной перфорации дна верхнечелюстной пазухи?
в) могут только у молодых пациентов
г) могут только у пожилых пациентов
9. Определите тактику лечения больного при перфорации дна интактной верхнечелюстной пазухи:
а) провести синусотомию с ушиванием лунки
б) провести пластику оро-антрального сообщения слизисто-надкостничным лоскутом с переходной складки или неба
в) тампонода лунки йодоформной турундой на всю глубину
г) тампонада устья лунки йодоформной турундой
10. Определите тактику лечения больного при внедрении корня в интактную верхнечелюстную пазуху:
а) провести пластику оро-антрального сообщения слизисто-надкостничным лоскутом с переходной складки или неба
б) тампонада лунки йодоформной турундой
в) в стационаре провести синусотомию с удалением из пазухи корня и пластикой оро-антрального сообщения местными тканями
г) снять воспаление медикаментозным лечением и промыванием пазухи через лунку с последующей пластикой свища
1. Определите тактику врача при внедрении корня в верхнечелюстную пазуху при гайморите:
а) снять воспаление медикаментозным лечением и промыванием пазухи через лунку с последующей пластикой свища
б) провести пластику оро-антрального сообщения слизисто-надкостничным лоскутом с переходной складки или неба
в) тампонада лунки йодоформной турундой
г) тампонада лунки костно-пластическим материалом
2. Определите тактику врача при внедрении корня в верхнечелюстную пазуху при гайморите:
а) в стационаре провести синусотомию с удалением из пазухи корня и пластикой оро-антрального сообщения местными тканями
б) провести пластику оро-антрального сообщения слизисто-надкостничным лоскутом с переходной складки или неба
в) тампонада лунки йодоформной турундой
г) тампонада лунки костно-пластическим материалом
3. К общесоматическим осложнениям во время операции удаления зуба относят:
д) гипертонический криз
4. К общесоматическим осложнениям во время операции удаления зуба относят:
д) анафилактический шок
5. К общесоматическим осложнениям во время операции удаления зуба относят:
6. К отдаленным осложнениям местного характера после операции удаления зуба относят:
д) остеомиелит
7. К отдаленным осложнениям местного характера после операции удаления зуба верхней челюсти относят:
8. Возможное осложнение во время операции удаления 48, 38:
д) перелом нижней челюсти
9. К общесоматическим осложнениям во время операции удаления зуба относят:
10. К отдаленным осложнениям местного характера после операции удаления зуба относят:
д) альвеолит
Тестовый контроль итогового уровня знаний.
Причиной повреждения внутренней крыловидной мышцы с последующей контрактурой нижней челюсти является:
а) введение большого количества анестетика (более 5 мл).
б) введение иглы медиальнее крыловидно-челюстной складки.
в) повреждение нижнего альвеолярного нерва.
Ранение кровеносных сосудов инъекционной иглой влечет за собой:
а) образование гематомы.
б) отсутствие анестезирующего эффекта, если обезболивающий раствор попал в кровяное русло.
в) интоксикацию организма анестезирующим раствором и адреналином.
г) парез мимических мышц.
При развитии у больного аллергической реакции после местного обезболивания в первую очередь следует ввести:
а) антигистаминные препараты.
б) дыхательные аналептики.
в) наркотические анальгетики.
Для купирования у больного судорог при отравлении местными анестетиками следует ввести:
а) быстродействующие барбитураты.
в) антигистаминные средства.
г) сердечные гликозиды.
Наиболее часто аллергические реакции развиваются при использовании для местного обезболивания:
Обычно ранка, образующаяся на месте удаленного зуба, заживает и зарастает тканями в течение максимум 10 дней. Этому способствует возникший внутри нее кровяной сгусток – естественное биологическое препятствие на пути к повреждениям и инфекциям. Он образуется над ранкой и представляет собой небольшой комочек, который пациенту важно сохранить на протяжении всего времени заживления ранки. Часто при его повреждении бактерии попадают внутрь тканей, что приводит к проникновению инфекции и воспалению лунки.
Наиболее часто это осложнение встречается при удалении преимущественно коренных зубов нижней челюсти, особенно зубов мудрости при затрудненном процессе их прорезывания.
![]()
острый альвеолит: характеризуется сильной пульсирующей болью, покраснением и отечностью тканей вокруг лунки, в ряде случаев гнойным выделением из ранки,- хронический альвеолит: можно наблюдать на месте давно удаленного зуба, является следствием острого состояния. Как правило, проходит самостоятельно, все возникающие симптомы сокращаются. Но может привести к серьезному повреждению костной ткани.
Одним из основных последствий вовремя не вылеченного альвеолита является остеомиелит – воспаление надкостницы (ткани между костью и десной). Данная проблема встречается достаточно редко, однако приводит к очень неприятным последствиям: изменению формы и качества костной ткани челюсти, нарушениям в сердечно-сосудистой системе, ухудшению состояния всего организма. Лечение – только хирургическое, с дополнением медикаментозной терапии.
![]()
интенсивные болевые ощущения на месте удаленного зуба или по всей челюсти на 3-5 сутки после операции,- отсутствие кровяного комочка над лункой,
- сухость лунки, вызванная повреждением комочка,
- неприятный запах изо рта, горький привкус,
- отечность, покраснение десны, в запущенных случаях даже появление синевы тканей,
- серый налет и гнойные выделения из ранки,
- увеличение шейных и подчелюстных лимфатических узлов,
- повышение температуры,
- быстрая утомляемость, слабость, затруднение при приеме пищи.
![]()
инфицирование лунки во время операции при сложном, травматичном удалении зуба,- инфицирование лунки после удаления зуба,
- повреждение кровяного сгустка над ранкой,
- недостаточная или небрежная обработка ранки: стоматолог плохо очистил полость от бактерий или оставил внутри кусочки зуба, инструментов, не удалил новообразования (кисты, гранулемы),
![]()
несоблюдение пациентом рекомендаций стоматолога по уходу за полостью рта после операции: запрещены физические нагрузки, место удаления нельзя греть, лежать на стороне, где была проведена операция, полоскать и чистить зубы нужно предельно аккуратно,- прием в день операции острой, горячей, кислой и твердой пищи,
- пониженный иммунитет,
- курение непосредственно после операции,
- заболевания крови, обусловленные ее плохой свертываемостью.
Заболевание не только легко диагностируется, но и просто лечится. Для снижения болевого синдрома разрешается прием обезболивающих средств, но при условии обязательного обращения к врачу – лекарства лишь успокоят боль на время, но не избавят от проблемы. Лечение у стоматолога проводится в комплексе:
- введение анестезии,
- вскрытие лунки, удаление кровяного сгустка,
- лунка удаленного зуба тщательно обрабатывается антисептическими растворами, при наличии удаляются все инородные предметы (остатки зуба, кусочки инструментов),
- сверху на десну накладывается ватный тампон, смоченный в лекарственном средстве. Его необходимо подержать на десне не менее получаса.

Параллельно назначение терапевтическое лечение. Также необходимо лечение альвеолита народными средствами: полость рта рекомендуется полоскать раствором перекиси водорода, воды с содой (1/2 ложки на 200 мл воды). Для полоскания также рекомендуется настой шалфея или ромашки (процедуру проводить до 10-12 раз в день до полного восстановления десны).
Для быстрого восстановления после операции также может быть назначена физиотерапия: лечение десен при помощи ультрафиолета, ультразвука, лазерных потоков или тока.
При оперативном лечении альвеолит проходит за пару дней, однако боли могут сопровождать вас еще несколько недель. Для контроля результатов лечения рекомендуется проведение рентген-обследования лунки удаленного зуба.
Чтобы избежать появления альвеолита, необходимо после удаления зуба обязательно навестить врача для диагностики результатов лечения. В первое время чистку зубов и всей полости рта проводить аккуратно, полоскания рекомендуется заменить компрессами и ванночками. При малейших болезненных ощущениях важно оперативно обращаться к врачу.
Как лечат остеомиелит челюсти – и что нужно знать, чтобы не допустить развития этого заболевания
Своевременное и адекватное лечение не только возвращает здоровье человеку, но и уберегает от последствий, которые могут быть очень тяжелыми. К таким осложнениям относится остеомиелит челюсти – опаснейшая болезнь, характеризующаяся разрушением челюстных костей. В сегодняшнем материале речь пойдет о том, что это такое – остеомиелит челюсти (верхней или нижней), чем он опасен, и как его лечить.
Что такое остеомиелит? Остеомиелит челюсти – это патология, характеризующаяся гнойно-воспалительными и некротическими процессами (отмирания тканей) в костном веществе челюсти. Близость зубов, десен, лицевых мышц, челюстных суставов и других важных органов лица/головы относит остеомиелит 1 в разряд крайне опасных патологий, требующих тщательного лечения. Как выглядит остеомиелит челюсти, можно узнать при рассмотрении нижеприведенного фотоснимка.
Особую опасность представляет как появление гноя (который может распространиться на окружающие области), так и необратимые некротические процессы (иногда кость приходится даже удалять).
Согласно МКБ-10 (Международной классификации болезней, разработанной Ассамблеей ВОЗ 2 ), остеомиелит челюсти имеет коды с М86.0 по М86.9 (в зависимости от типа заболевания).

В основе заболевания всегда лежит инфекция. Чаще всего оно возникает при попадании в кость стрептококков и стафилококков, сальмонеллы, брюшнотифозных палочек. Реже – синегнойной палочки, грибков, возбудителей туберкулеза. Причем, чем слабее иммунитет и снабжение тканей челюстной системы кислородом, полезными веществами, тем выше шанс инфицирования.
Патогенная микрофлора обычно проникает в кость тремя путями – через больной зуб, через кровоток, через травму лица или кости. Кстати, один из способов классификации остеомиелита челюсти основывается именно на причинах – поэтому подробнее рассмотрим их в следующем разделе.
Различают как минимум 9 различных подвидов заболевания, каждый из которых может одновременно относиться к разным группам. Например, диффузный хронический гематогенный остеомиелит челюсти – чтобы понять, что это означает, предлагаем ознакомиться с дальнейшей классификацией.
- очаговый: болезнь затрагивает небольшой участок, протяженностью примерно 1-3 зуба,
- диффузный: воспаление распространяется на большие костные участки, куда вовлечены сегменты зубов (вплоть до целого ряда) или челюстные суставы, лицевые кости.
Одонтогенный означает, что причина в больном зубе – это может быть как периодонтит (воспаление у корней), так и киста или гранулема. Причем, шансы появления остеомиелита челюстных костей возрастают в несколько раз, если у пациента уже неоднократно случались рецидивы периодонтита хронического типа.

Интересный факт! Чаще всего одонтогенный остеомиелит бывает у людей в возрасте 20-40 лет – и у мужчин патологию диагностируют в 2 раза чаще, чем у женщин.
Также одонтогенный остеомиелит челюсти может возникнуть после удаления зуба – особенно после удаления зуба мудрости. Здесь гнойно-некротический процесс начинается при попадании в лунку удаленного зуба микробов – с инструмента стоматолога или при несоблюдении правил гигиены пациентом. Также в лунке может остаться кусочек больного корня – в котором есть кариес, или же вокруг имеется гранулема или киста.
Причиной появления травматического поражения челюстных костей становится какое-либо механическое воздействие:
- падения и удары головой,
- неудобные протезы или завышенные коронки, пломбы: здесь сначала начинается периодонтит, который при отсутствии лечения вызывает воспаление костной ткани,
- огнестрельные ранения в область лица,
- последствия челюстно-лицевых операций,
- последствия неудачной операции по наращиванию кости: обычно такую процедуру проводят перед двухэтапной имплантацией зубов, хотя многие клиники отказались от наращивания из-за его низкой эффективности.

Гематогенный остеомиелит челюсти означает, что инфекция проникла в челюстную кость через кровеносную систему из какого-либо инфекционного очага в организме. Например, во время тяжелой болезни – гриппа, менингита или скарлатины, хронического тонзиллита или урогенитальной инфекции. Болезнь начинается внезапно и развивается быстро.
Чаще всего гематогенный тип диагностируют у детей (в 75% случаев), причем у мальчиков в 3-5 раз чаще, чем у девочек. У новорожденных воспалению челюстных костей предшествует инфицирование пупочной ранки или кожи.

Еще один способ классификации остеомиелита челюсти основывается на стадиях, через которые протекает заболевание в процессе своего развития – это острая, подострая и хроническая. Рассмотрим их подробнее, а также остановимся на симптомах.

Острый остеомиелит челюсти в первые 2-3 дня заболевания имеет смазанную симптоматику, поэтому могут возникнуть сложности с диагностикой. Человек чувствует общую слабость, теряет аппетит, поднимается температура до 39-40 градусов Цельсия, возникает озноб, увеличиваются лимфоузлы. За это же время постепенно появляются, а затем стремительно нарастают болевые ощущения в голове и в области челюстной кости, которые могут отдаваться в висок, в глазницу.
На 2-3 день острой стадии десны становятся отекшими, нарастает боль. А на 3-4 день из-под десны в области концентрации боли появляются гнойные выделения (при надавливании). Еще спустя несколько дней отек распространяется на жевательные мышцы, возникают сложности с открыванием и закрыванием рта. Структурные изменения в костном веществе становятся видны на рентгене только спустя 10-14 дней после начала болезни. Анализы показывают повышенное количество лейкоцитов и СОЭ, снижение гемоглобина.
Важно! При остром диффузном воспалении (в зависимости от его места положения) может неметь подбородок, теряться чувствительность мышц, возникать острый гайморит, абсцессы и флегмоны.
В упрощенном понимании подострая стадия – это продолжение острой, и наступает она примерно через 10-12 дней после начала болезни. Здесь наблюдается угасание сильной боли, состояние больного улучшается, анализы нормализуются. Но появляется заметная шаткость зубов, особенно в непосредственной близи к патологическому очагу, а на деснах образуются свищи. На рентгене определяются нечеткие очаги разрушения костного массива.

Хроническая стадия начинается после подострой (примерно через 2 недели) и может длиться от нескольких недель до нескольких лет. Состояние человека нормальное, нет жалоб на боль. Но это при условии, что патология находится в ремиссии – причем шаткие зубы могут даже немного укрепиться, десны менее отечны, чем при острой и подострой стадии (однако приобретают синюшный оттенок из-за некротических процессов под ними).
На заметку! Именно в хронической стадии начинаются процессы образования секвестров – омертвления челюстной кости, могут выпадать зубы над патологическим очагом.

Если же хронический остеомиелит челюсти находится в стадии обострения, то снова возвращается боль, хотя и не такая сильная как при острой стадии в самом начале болезни. Возникают дополнительные свищевые ходы, через которые из кости эвакуируется гной. Причем, если свищевой ход закрывается, то гнойные массы остаются внутри кости – и это негативный признак. Общее состояние человека ухудшается, опять возрастает температура, анализы свидетельствуют о сильном воспалительном процессе. Визуально меняется лицо из-за отека, абсцесса или флегмоны.
Данная форма еще называется альбуминозной и отличается от остальных отсутствием гноя, вместо которого образуется серозный экссудат (жидкость) или слизь, насыщенные белком. Диагностика редко бывает информативна, обычно диагноз ставится в ходе хирургической операции, когда обнаруживаются протяженные отслоения надкостницы от альвеолярного отростка. В целом, заболевание отличается слабой симптоматикой, обширные воспаления и отеки отсутствуют.

Разновидность гематогенного остеомиелита (чаще встречается у подростков, и локализуется обычно в костях ног, а не лица). Особенностью абсцесса Броди считают ограниченное омертвение губчатой кости с последующим ее расплавлением – в итоге в этом месте образуется костная полость. Патология характеризуется вялой симптоматикой, т.к. боль и отек довольно слабы.
Склерозирующая форма патологии, характеризующаяся уплотнением костного вещества. Провоцирует его появление золотистый стафилококк, проникающий в кость после травм (внезапных или регулярных), сильных переохлаждений. Выявить заболевание помогает рентген-диагностика – на снимке хорошо определяются участки уплотнения костного вещества и патологические полости.

Одна из редчайших форм, встречающаяся чаще всего у детей примерно 10-летнего возраста. Патология имеет неясное происхождение, но эксперты склоняются к тому, что ее вызывают травмы (даже незначительные). Особенность в том, что над пораженными участками кости находятся припухлости и множественные очаги болезненности.
У детей течение остеомиелита челюсти чаще всего происходит стремительно. За очень короткое время (буквально – за часы) появляются следующие симптомы:
- общая вялость и бледность кожи,
- скачок температуры до 39-40 градусов Цельсия,
- жалобы на боль в зубе или голове,
- отказ от пищи,
- сонливость,
- болезненность при жевании.

При распространении токсинов по организму, появляется рвота, спутанность сознания, судороги. Поэтому при первых симптомах нужно как можно скорее обращаться за профессиональной медицинской помощью и не заниматься самолечением.
Asya93, отзыв с форума woman.ru

Также пациента нередко направляют на ультразвуковую диагностику (УЗИ) для оценки состояния лицевых мышц, кровотока, прилежащих лимфатических узлов.
Задумываясь о том, чем лечить патологию, нужно знать, что лечение остеомиелита челюсти всегда комплексное и проводится в условиях стационара. Для снятия воспаления пациенту прописывается курс антибиотиков. Причем иногда даже сразу нескольких – например, цефуроксим детям, взрослым – гентамицин + оксациллин, а после основного курса – офлоксацин.
Такой курс лечения длится 4-6 недель (при острой форме) и более – при хроническом течении болезни. Также назначаются общеукрепляющие и иммуномодулирующие препараты для ускорения реабилитации. При угрозе сепсиса необходимы меры, направленные на очищение крови пациента от токсинов и инфекции – например, переливание плазмы.

Вылечить патологию только лишь медикаментозно нельзя – обязательно требуется хирургическое вмешательство для удаления причинных зубов, вскрытия гнойных очагов (ставится дренажная трубка для оттока жидкости) и/или отсечении отмершей кости (секвестрэктомия). После чего в прооперированную область подсаживается костная крошка – если очаг был небольшим, либо массивный костный блок, накладываются специальные мембраны для регенерации. Здоровые, но подвижные из-за болезни, зубы шинируют стекловолокном или металлической нитью.
На заметку! В целом, при своевременном обращении к стоматологу, прогноз лечения благоприятный. Однако возвращение к привычной жизни может занять несколько месяцев, т.к. кость восстанавливается долго и могут возникнуть трудности с открыванием/закрыванием рта.
В качестве дополнительных мер для ускорения выздоровления пациенту предлагают физиотерапию – УВЧ, УФО, электрофорез, магнитотерапию. Как разрабатывать челюсть после остеомиелита, тоже расскажет лечащий врач. Для этого чаще всего назначается массаж, пережевывание жевательных резинок. В среднем период восстановления занимает до 3-х лет, но тут все индивидуально.

Также пациентам, которым удаляли зубы, нужно решать вопрос о протезировании. На период реабилитации показано ношение съемных протезов, а после полного восстановления можно провести ортодонтическую коррекцию брекетами или поставить импланты. Для сложных случаев показана базальная и скуловая методика имплантации.

Последствия отказа от лечения, равно как и неполноценное лечение патологии или прерывание курса антибиотиков, могут привести к очень опасным последствиям, о которых обязательно следует знать. Список осложнений остеомиелита челюсти выглядит следующим образом:
В целях профилактики важно тщательно проводить гигиену полости рта, вовремя лечить – причем не только зубы (кариес, пульпит), но и любые другие инфекционные патологии организма. А после выздоровления не забывайте про укрепление иммунитета – полноценно питайтесь и больше времени проводите на свежем воздухе.
Также следует избегать травм лица, а при их появлении своевременно обращаться за медицинской помощью. Особое внимание нужно уделить детям во время смены прикуса (в возрасте 5-12 лет) – ведь воспаление кости может повредить формирующийся зачаток постоянного зуба.
- Харьков Л.В., Яковенко Л.Н., Чехова И.Л., Хирургическая стоматология и челюстно-лицевая хирургия детского возраста, 2005 г.
- Всемирная организация здравоохранения.
Здравтсвуйте! У меня сынок несколько дней назад укусил пуговицу на кофте, а теперб плачет постоянно и кушает плохо. Что делать, вдруг это остеомиелит, а то так страшно про него написано? лучше сходить к зубному или к детской врачу?
Здравствуйте, Ирина. Конечно, обратиться к врачу нужно не откладывая, но что касается остеомиелита, то это спорный диагноз. Поскольку данная патология обычно развивается 2-3 недели. Возможно, что вашего сына травма периодонта или пульпит, но может быть и перелом корня зуба. Однако, в любом случае, у детей болезни протекают стремительно, поэтому сейчас важно поставить верный диагноз и принять адекватные меры.
Читайте также: