Рентген костей голени у ребенка
Медицинский эксперт статьи

- Показания
- Подготовка
- К кому обратиться?
- Техника проведения
- Противопоказания к проведению
- Осложнения после процедуры
- Уход после процедуры

Рентгенологический метод обследования нижних конечностей – рентген ноги – основополагающий в травматологии и ортопедии и не менее важный в ревматологии, поскольку позволяет врачам визуализировать кости и костные структуры, оценить и дифференцировать их изменения при заболеваниях и патологиях опорно-двигательного аппарата и поставить правильный диагноз.
Показания
В травматологии показания к проведению рентгена костей ног включают их переломы и трещины, травмы суставов (вывихи, повреждение коленных менисков и др.); ушибы, растяжения, разрывы связок ног.
Назначают рентген пациентам с заболеваниями костей и суставов нижних конечностей (туберкулезом, артритами, артрозами, остеоартрозами, периоститом и др.), врожденными аномалиями и приобретенными деформациями костей и их сочленений (остеохондродисплазией, дисплазией тазобедренного сустава), контрактурами или анкилозом суставов, воспалением их синовиальной оболочки, ревматическими поражениями околосуставных тканей, раком костей (остеосаркомой) и т.д.
Подготовка
Перед проведением рентгеновского обследования ног предварительная подготовка не требуется. Пациент обнажает участки конечности, которые надо обследовать, снимает украшения и все предметы из металла.
Части тела, которые не обследуются, защищаются от облучения фартуками со свинцовыми пластинами.
К кому обратиться?
Техника проведения рентгена ноги
Для получения качественного снимка – достаточной контрастности и резкости – должна соблюдаться техника проведения данного обследования (с учетом напряжения рентгеновской трубке и поля облучения), за которую отвечает техник-рентгенолог или рентген-лаборант.
Для получения адекватных рентген признаков заболеваний костей и суставов на снимках в стандартных проекциях – фронтальной (передней или задней) и боковой – особенно важна правильная укладка конечности врачом-рентгенологом. В зависимости от локализации обследуемых структур и клинических данных также используются косые проекции, а рентген суставов ног может производиться в согнутом и разогнутом состоянии. В большинстве случаев положение пациентов на рентгеновском столе – лежачее. [1]
Согласно методическому руководству по укладке обследуемой конечности обеспечивается фиксация положения кости или сустава – с помощью подкладывания валиков и мешочков с песком.
Современные клиники используют цифровой рентген с аналого-цифровым преобразователем, дающим очень качественные снимки в электронном виде – за более короткое время экспозиции и с минимальным лучевым воздействием на организм. [2]
Кроме того, учитывая определенные проблемы с выявлением на обычном рентгене первоначальных патологический нарушений в суставах при остеоартрозе и других суставных болезнях, сейчас используют более чувствительные микрофокусные рентгеновские аппараты.
В сложных случая, например, при подозрении на перелом шейки бедра у пожилых людей, которых затруднительно доставить в лечебное учреждение, возможен рентген ноги на дому, который соответствующие специалисты проводят специальным передвижным рентгеновским аппаратом. [3]
При травмах, при наличии у пациентов анкилозирующего спондилита, болезни Рейтера псориатического или подагрического артрита, в случаях костно-суставного панариция, при дефектах пальцев ног (полидактилии или синдактилии) назначается рентген пальцев ног – фаланг, плюснефаланговых и межфаланговых суставов.
Для получения снимка в прямой проекции (тыльно-подошвенной) – выполняется укладка стопы на подошву в положении лежа с согнутыми в коленях ногами. Снимок каждого пальца сбоку делается с латеральной укладкой стопы и фиксацией каждого пальца в отведенном положении.
Рентген трубчатых костей голени (малоберцовой и большеберцовой) проводят в прямой (задней) и боковой проекциях, захватывая их концы – с большеберцово-малоберцовым суставом, соединяющим их в проксимальной части, и фиброзной связкой (синдесмозом) с дистального конца.
Прямая проекция обеспечивается укладкой пациентов на спину (с выпрямленными ногами), а боковая требует размещения на боку соответствующей ноги, при этом здоровая конечность должна быть согнута.
При необходимости провести рентген бедра обследуется трубчатая бедренная кость – в проекциях, аналогичных при рентгене голени. Для снимка в прямой задней проекции пациент должен лежать на спине, выпрямив обе ноги. Боковая проекция, соответственно, требует расположения тела на боку; при этом обследуемая нога должна быть согнутой в колене и выведенной вперед, а другую отводят назад.
Рентген шейки бедра проводят для выявления повреждений (трещины или перелома) сужающегося участка вверху бедренной кости, который идет под углом и соединяет ее с эпифизом – верхней закругленной частью, называемой головкой бедренной кости.
Обязательно делается рентген при асептическом некрозе головки бедренной кости – аваскулярном остеолизе находящегося под суставным хрящом участка костной ткани, так называемой эпофизарной субхондральной пластинки, развивающегося из-за недостатка кровоснабжения. У детей асептический некроз называется болезнью Легга-Кальве-Пертеса.
При данной патологии практикуется увеличение рентгеновского изображения во фронтальной проекции и боковых.
Поскольку ранние стадии остеолиза не отображаются на рентгеновском снимке, специалисты применяют другие методы инструментальной диагностики: магнитно-резонансную томографию и сцинтиграфию костей.
Рентген суставов ног (тазобедренного, коленного, голеностопного, суставов стопы) или выполняется не только с целью постановки или уточнения клинического диагноза, но и перед хирургическим вмешательством (удалением остеофитов, эндопротезирование сустава), а также для контроля результатов проводимой консервативной терапии.
Подробно о том, как проводится:
Стандартные рентгеновские снимки тазобедренного сустава делаются в двух проекциях: прямой (лежа на спине с выровненными ногами и ротацией стоп в сторону друг друга, или также на животе – с приподнятой частью таза со стороны здоровой ноги) и боковой – лежа на боку с согнутой ногой. Если подвижность сустава ограничена, рентген выполняется в положении полусидя (корпус отклоняется назад с опорой на отведенные за спину руки).
Также делается фронтальный снимок обоих суставов – для сравнения анатомических структур поврежденного сочленения со здоровым.
При снимках в боковой проекции укладка пациента должна производиться при отведении конечности в тазобедренном суставе, а при его контрактуре – без отведения. Кроме того, вид тазобедренного сустава сзади обеспечивается облучением сустава со стороны спины под углом (сверху вниз), для чего пациент должен сидеть.
При необходимости провести рентген-исследование состояния околосуставных тканей, прибегают к рентгену с введением контрастного вещества – артрографии суставов.
Для оценки степени тяжести ортопедической патологии, определения характера нарушений положения структур тазобедренного сустава необходим рентген при вывихе бедра (выходе головки бедренной кости из вертлужной впадины), а также рентген врожденного вывиха бедра – дисплазии тазобедренного сустава у детей. Рентгенограмма сустава во фронтальной плоскости позволяет визуализировать дефект, произвести все необходимые измерения и на основе этих данных выбрать максимально адекватную тактику его исправления.
Следует иметь в виду, что течение первых трех-четырех месяцев жизни рентген ног ребенка запрещен, и при необходимости проводят УЗИ тазобедренных суставов у новорожденных.
Целенаправленный рентген мягких тканей ноги, то есть мышечных, неинформативен, поскольку рентгеновские лучи мягкими тканями отражаться не могут, и на рентгеновских снимках они не просматриваются. Но при некоторых заболеваниях, например, оссифицирующем миозите, по теням вдоль волокон мышечной ткани определяется наличие участков окостенения. А при дифференциальной диагностике с использование рентгенографии у пациентов с аутоиммунным заболеванием соединительной ткани – системной склеродермией – в околосуставных мягких тканях обнаруживаются отложения кальциевых солей (кальцификаты).
При миопатиях, затрагивающих мышечные ткани нижних конечностей, инструментами визуализации являются УЗИ и МРТ. Подробнее см. – Исследование мышц.
Рентген кровеносных сосудов ног с контрастирование используется при диагностике диабетической или атеросклеротической ангиопатии, венозной недостаточности или тромбофлебите глубоких вен нижних конечностей.
Все подробности в материале – Ангиография
В настоящее время флебографию (рентген вен при варикозной болезни) заменяют более современным, безопасным и максимально информативным дуплексным сканированием или УЗИ вен нижних конечностей.
Также делается рентген лимфатических сосудов с контрастным веществом – лимфография.
Рентген ноги — лучевой диагностический метод, который используется для первичной диагностики костных патологий. Преимуществами диагностики является безболезненность, простота и дешевизна.
Рентгенологическая аппаратура широко распространена и общедоступна, поэтому по сей день пользуется высокой популярностью, несмотря на появление КТ, МРТ.
- Проведение диагностической методики
- Исследуемые объекты
- Показания к диагностике
- Что обнаруживают при помощи лучевой методики исследования
- Достоинства диагностики
- Можно ли проводить диагностику при беременности
- Стоимость рентгена ноги
- Видео
Проведение диагностической методики

Диагностика проводится в специально оборудованной комнате, в которой расположен рентгеновский аппарат, а стены изолированы и защищают окружающий мир от излишнего лучевого излучения. Пациента заводят или заносят на носилках, исследование может проводиться даже тяжёлому больному без сознания.
Лаборант или врач укладывает конечность на специальную подставку, внутри которой находится воспринимающее устройство. Необходимый для диагностики участок освобождают от одежды и предметов, которые могут исказить рентгеновский снимок ноги. Специалисты корректируют положение конечности по отношению к подставке, подводят тубус так, чтобы получить необходимый ракурс. Здоровые участки тела пациента закрываются свинцовым воротником, чтобы обезопасить от ненужного облучения.
В зависимости от угла прохождения лучей диагностика может проводиться в нескольких проекциях. Это требуется для лучшей визуализации патологического очага и определения объёма повреждений.
Исследуемые объекты
Делают рентгенографию костей и суставов:

На стопе отдельно при необходимости делают рентгенографию пальцев (большого пальца, мизинца), пяточной кости. Такое прицельное исследование помогает снизить дозу облучения и повысить контрастность исследования в необходимой области.
Несмотря на то что мягкие ткани плохо визуализируются на рентгеновских снимках, можно выявить острое воспаление, растяжение суставов, по расширению суставной щели можно судить о выпоте транссудата. Косвенные признаки позволяют судить о характере воспаления.
Показания к диагностике
Показания к проведению исследования:
- травмы нижней конечности (открытые и закрытые переломы, трещины костей ноги, вывихи, растяжения связок);
- реактивные артриты;
- аутоиммунные воспаления суставов (для выявления рентгенологической стадии ревматоидного артрита);
- отёчность нижней конечности в отдельном участке;
- сильный ушиб с выраженным болевым синдромом;
- деформация тканей ноги (патологическое искривление сустава, смещение отломков кости и так далее);
- обморожение или ожог;
- болезненность ноги при движении, в состоянии покоя;
- плоскостопие;
- вальгусная или варусная деформация голеней;
- подагрические проявления (чаще проводят рентген большого пальца стопы);
- рак костных структур;
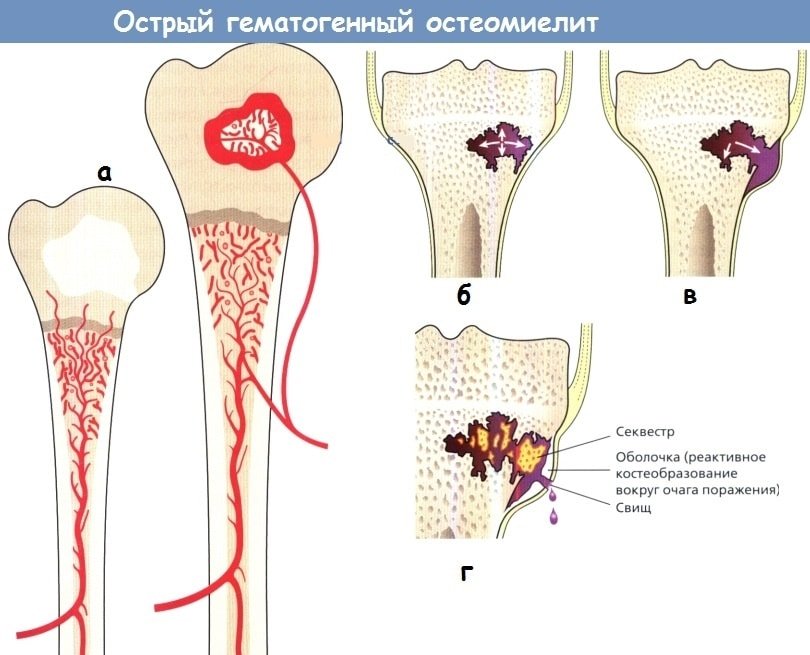
- остеомиелит.
![]()
Что обнаруживают при помощи лучевой методики исследования
В результате диагностики врач-рентгенолог даёт заключение, в котором подробно описывает патологические изменения, их локализацию и характер повреждения. Это помогает лечащему врачу получить полное представление о состоянии пациента и составить план лечения.
На рентген снимках можно выявить:
Рентгенологическая диагностика ноги помогает не только подтвердить и установить диагноз, но и наметить тактику лечения, в том числе хирургического, ортопедического, а также спрогнозировать исход заболевания.
Благодаря рентгену определяют остроту процесса: хроническое или острое течение (при хроническом течении изменения более выражены, затрагивается не только мягкотканый компонент, происходит дегенерация костей в виде остеохондрозных изменений — снижается плотность костей на снимке).
Достоинства диагностики
Достоинствами исследования являются:
- точность диагностики: при цифровой обработке возможно усиление и снижение контрастности снимка, благодаря чему хорошо визуализируется патология;
- быстрота выполнения: процедура занимает не более 5 минут, в течение которых возможно провести диагностику в нескольких проекциях;
- общедоступность методики: рентген-аппараты разного поколения присутствуют даже в самых отдалённых уголках государства.
Можно ли проводить диагностику при беременности
Рентгенологическая методика противопоказана беременным женщинам, так как ионизирующее облучение от аппарата способно навредить малышу. Рентгеновские лучи воздействуют на стремительно делящиеся ткани плода и могут вызывать мутации и аномалии развития.
При жизненной необходимости проводят обследование дистальных отделов ноги (голень, стопа) при условии защиты живота женщины свинцовым фартуком и строгому дозированию лучей. Так как область исследования и облучения находится далеко, то риски появления уродств у малыша минимальны.
Стоимость рентгена ноги
Стоимость диагностики невелика. Дешевле обойдётся снимок пальцев стоп (от 300 рублей), а дороже всего — рентгенография бедренной кости (до 900 рублей).
Такая цена значительно ниже, чем стоимость современных томографических методик. Поэтому рентгенографию проводят и в диагностических целях, и в качестве динамического наблюдения во время лечения.
Благодаря доступности, быстроте и дешевизне методики рентгенография ещё долго будет основным диагностическим методом исследования при заболеваниях костей и суставов ног. Современная аппаратура повышает качество снимков и максимально снижает дозу облучения, что ещё больше облегчает проведение процедуры.
Видео

- Проведение диагностики
- Объект исследования
- Показания к назначению рентгена
- Что можно обнаружить с помощью лучевой терапии?
- Достоинства процедуры
- Можно ли делать рентген ноги при беременности?
- Видео по теме
Рентген ноги – доступный метод исследования костных структур и мышц нижних конечностей, отличающийся высокой степенью информативности. С его помощью квалифицированные доктора могут установить точный диагноз и своевременно назначить подходящий курс лечения.
Данный тип диагностики представляет собой неинвазивную диагностическую процедуру, т. е. при её проведении целостность организма никак не нарушается. Спектр выявляемых патологий достаточно велик, однако метод отличается некоторыми особенностями, требующих особого внимания.
Проведение диагностики
Перед процедурой в обязательном порядке нужно снять с тела любые украшения: инородные металлы оказывают пагубное воздействие на четкость снимка. Когда пациент зайдет в рентгеновский кабинет, ему предстоит принять необходимое положение на кушетке, затем специалист обнажает необходимую область исследования и располагает ногу на особую подставку. Остальная часть тела прикрывается защитным фартуком, который оберегает организм от облучения.
В некоторых случаях человеку будет необходимо приподнять здоровую ногу, чуть согнув её в колене – это требуется для перенесения веса тела на исследуемую конечность. Сканирование проводится в нескольких проекциях, каждая из которых значительно увеличивает детализацию полученной информации.
Объект исследования
С помощью рентгеновского излучения грамотный специалист сможет внимательно исследовать различные анатомические части нижних конечностей. К таковым, в первую очередь, причисляются крупные структуры опорно-двигательного аппарата, а именно:
- фаланги – трубчатые кости, из которых слагаются пальцы;
- плюсна и предплюсна, образующие стопу;
- пяточная и таранная кости;
- малоберцовая и большеберцовая кости голени;
- надколенник – коленная чашечка;
- бедро.
Помимо этого, рентгенография позволяет рассмотреть также подвижные костные сегменты – суставы, которые нередко подвергаются травматизации, в особенности голеностоп. Не менее важно изучить и состояние отдельных мягких тканей – кровеносных сосудов, связок, мышечных волокон, сухожилий и нервных окончаний. Только комплексное исследование может принести полноценный, избыточный результат, определяющий дальнейшие действия лечащего доктора и его пациента.
Показания к назначению рентгена
Поскольку недуги, проявляющиеся на опорно-двигательном аппарате, в большинстве случаев вызывают физиологические патологии или прямую угрозу жизни, при первых проявлениях подозрительных симптомов необходимо немедленно направиться на прием к врачу.
К показаниям первостепенной важности относятся:
- сильный ушиб;
- обморожение;
- артрит;
- перелом;
- отек конечностей;
- деформация тканей;
- растяжение;
- артроз;
- изменение целостности мышечной или костной ткани;
- болезненные ощущения в области мягких тканей, например, в области бедра.
Назначить рентген может лишь лечащий врач, который в полной мере ознакомился с анамнезом пациента и оценил сложившуюся ситуацию. Самостоятельное лечение и постоянное прохождение процедуры, несогласованное со специалистом, категорически запрещено!
Что можно обнаружить с помощью лучевой терапии?
Диагностика позволяет с высокой точностью определить патологии ног, которые требуют незамедлительного лечения. Она показывает:
- остеомиелит;
- деформирующий остеоартроз;
- вывихи;
- переломы;
- болезнь Педжета;
- тендинит;
- эндартериит (очень опасное заболевание сосудов);
- саркому;
- метастазы;
- микротрещины;
- периферические отеки.
Перечень продолжают: неправильное сращивание костей, плоскостопие, аномальное строение костей, бурсит большого пальца, артрит, пяточная шпора, растяжение, асептический некроз. Сюда же относятся остеопороз, подагра стопы, вальгусная деформация пальцев, ложные суставы, неврома Мортона, разрыв связок, косолапость.
Достоинства процедуры
Рентгенография относится к числу довольно информативных и простых методов исследования. Так как подобные рентгенологическими комплексами оснащены практически все бюджетные клиники страны, диагностика является также и доступной для каждого гражданина. Сделать процедуру можно как бесплатно, так и за относительно небольшую плату (от 300 до 1600 российских рублей в среднем).
Если говорить об основных достоинствах рентгена ноги, можно, прежде всего, выделить минимальный список противопоказаний, отсутствие предварительной подготовки, высокую скорость проявления снимка, безопасность при надлежащем отношении к процедуре, повышенную детализацию.
Можно ли делать рентген ноги при беременности?
Беременные женщины подобны фарфоровым статуэткам, к которым необходимо относиться с особым трепетом и осторожностью. Поскольку организм формирующегося малыша тесно связан с организмом матери, стоит понимать, что оказание радиационного облучения на один из них повлечет появление последствий и в другом. При воздействии облучения, например, на малый таз, брюшную полость или нижнюю часть спины женщины плод подвергается наибольшему риску опасности.
В момент контакта с ионизирующими лучами осуществляется процесс внутреннего разрушения эукариотических клеток, в первую очередь, ликвидируются нуклеиновые кислоты: РНК, участвующая в формировании белковых структур и ДНК, отвечающая за хранение и дальнейшую передачу наследственных генетических данных. Возрастает риск образования мутирующих клеточных структур, дающих начало формированию различных патологий и аномалий.
В особой степени опасно проведение рентгенографии на ранних сроках гестации: связано это с недостаточным развитием плаценты – естественной оболочкой, защищающей ребенка от внешнего негативного воздействия. Плод находится в крайне уязвимом положении, его ткани и органы только начинают сформировываться. При отсутствии достаточно веских причин проходить диагностику беременным женщинам нельзя.
Если же будущей матери необходимо сделать снимок голени, стопы или пальцев ног, не нужно беспокоиться об угрозе жизни малышу. Рентгеновские лучи будут локализовано воздействовать только на исследуемую область, не нанося ущерба иным частям тела. Иногда врачи назначают своей пациентке, находящейся в особом положении, лучевую процедуру, не аргументируя своего решения.
В данном случае слепая вера человеку в белом халате весьма неуместна. Если материнское сердце чувствует недоверие к доктору, желательно записаться на прием к другому, более квалифицированному специалисту, который прокомментирует ситуацию, с профессиональной точки зрения, и подскажет дальнейшие действия.
Симптомы
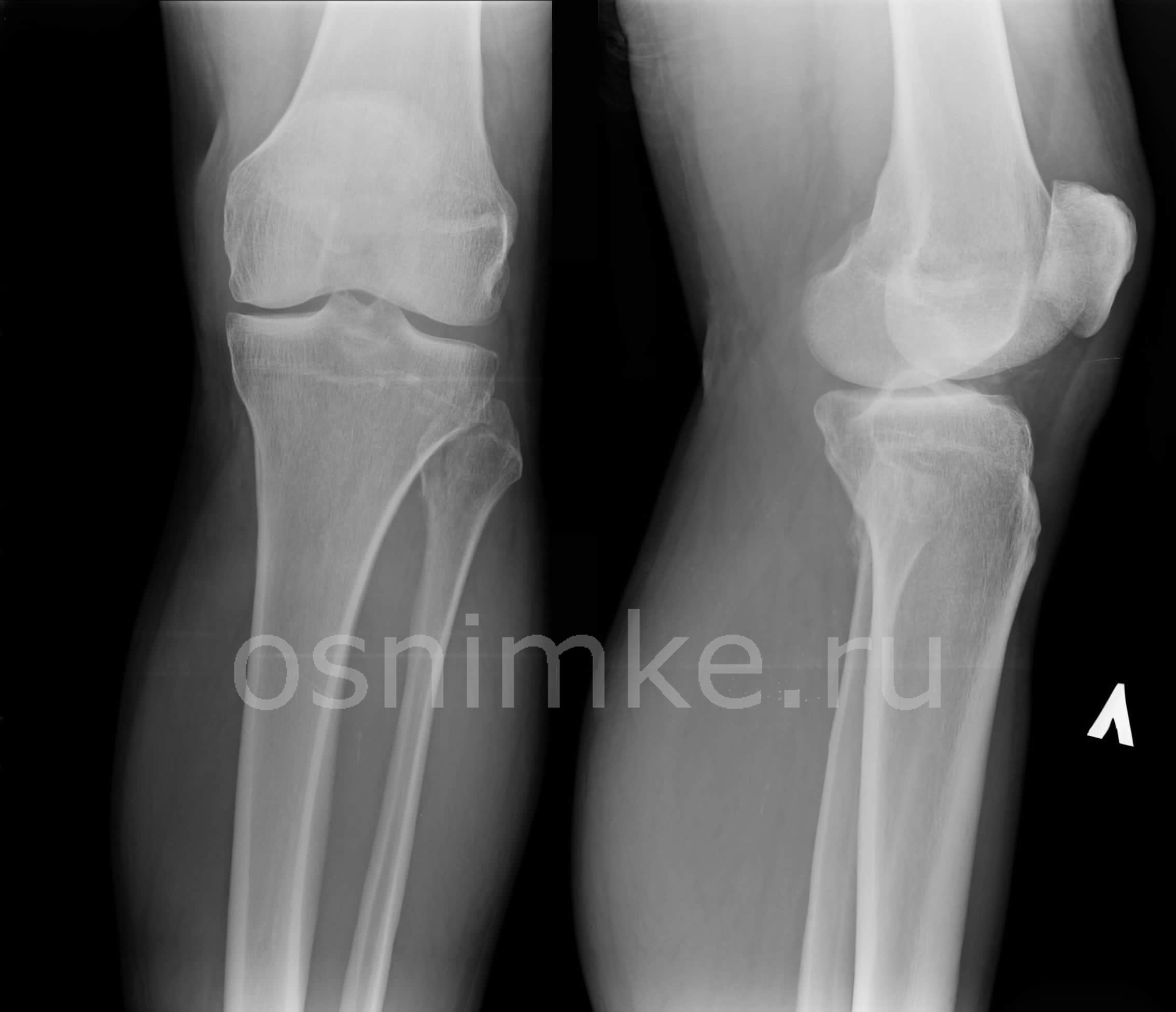
У детей моложе 5-6 лет наблюдаются поднадкостничные переломы берцовых костей, при которых клиническая картина бедна симптомами. Обычно отмечаются болезненность на уровне перелома и травматическая припухлость. Ребенок щадит больную ногу, хотя иногда и наступает на нее. Для определения перелома выполняют рентгенограмму.
При переломах диафизов костей голени со смещением клиническая картина характеризуется болью, отеком и нередко кровоизлиянием на уровне перелома, деформацией, патологической подвижностью и крепитацией. Больной ребенок не может наступить на ногу и поднять ее.
Переломы верхнего метаэпифиза большеберцовой кости
Выделяют два типа таких повреждений: переломы межмыщелкового возвышения и переломы метаэпифиза.
Перелом межмыщелкового возвышения возникает при резком скручивании или отклонении согнутой голени. Симптоматика стертая. Ребенок может опираться на ногу, но жалуется на болевые ощущения при сгибании колена и ходьбе. При осмотре выявляется припухлость мягких тканей, увеличение объема и сглаживание контуров коленного сустава из-за гемартроза. Движения и пальпация болезненны.
Для подтверждения диагноза назначают рентгенографию коленного сустава. При повреждениях без смещения делают сравнительные снимки обоих суставов. В сомнительных случаях больного направляют на КТ или МРТ коленного сустава.
Лечение
Пациента на несколько дней госпитализируют в детское травматологическое отделение, а затем выписывают долечиваться амбулаторно. При поступлении выполняют иммобилизацию гипсовой или пластиковой лонгетой. Ногу фиксируют под небольшим углом. При необходимости проводят пункцию коленного сустава. Гипс нужно носить 3 недели. Затем ребенку назначают ЛФК.
Перелом большеберцовой кости в области метаэпифиза
Перелом большеберцовой кости в области метаэпифиза возникает при падении на прямую ногу (например, при прыжке с высоты). Обычно такие переломы бывают вколоченными. Клиника стертая. Ребенок жалуется на умеренную болезненность при движениях и опоре. Область колена незначительно припухшая. Пальпация болезненна, симптом осевой нагрузки положительный.
Рентгенологическое исследование подтверждает диагноз. В случае затруднений больного направляют на МРТ или КТ коленного сустава.
Лечение
Лечение стационарное, а затем амбулаторное, в травмпункте. Ребенку накладывают гипс на 2-3 недели. По окончании иммобилизации больного направляют на ЛФК. Прогноз благоприятный. Движения восстанавливаются в полном объеме, рост конечности обычно не нарушается.
Диафизарные переломы голени у детей
В 60% случаев наблюдается перелом одной кости (большеберцовой). В 40% ломаются обе кости. Как правило, повреждение локализуется в средней трети. Линия перелома обычно располагается косо, по спирали или поперечно, реже наблюдаются многооскольчатые переломы.
Клинические проявления яркие, поэтому постановка диагноза не вызывает затруднений. После падения или удара по ноге возникает резкая боль. Ребенок не может наступать на ногу. В области повреждения наблюдается припухлость, возможна гематома. Выявляется деформация, определяется крепитация и подвижность отломков. Рентгенографию костей голени выполняют для уточнения диагноза и определения тактики лечения. КТ обычно не требуется. При подозрении на интерпозицию мягких тканей ребенка могут направить на МРТ голени.
Повреждение сосудов и периферических нервов для такой травмы нехарактерно. Однако при подозрении на такое повреждение необходима консультация детского нейрохирурга или детского невропатолога и сосудистого хирурга.
Лечение
Лечение стационарное, проводится детским травматологом. При трещинах и переломах без смещения на слегка согнутую голень накладывают глубокий гипс на 2-3 недели.
Спиральные, поперечные и косые переломы с небольшим смещением
Лечение
При спиральных, поперечных и косых переломах с небольшим смещением возможна одномоментная репозиция костей голени под наркозом с последующей фиксацией гипсовой повязкой на 4-5 недель.
Значительное смещение и неудачная попытка репозиции является показанием для наложения скелетного вытяжения на 2-3 недели. Потом накладывают гипс еще на 2-3 недели.
Общие принципы лечения всех переломов голени у детей
При всех переломах со смещением нужно как минимум трижды проводить рентген-контроль: сразу после репозиции или наложения вытяжения, через 4-6 дней, перед снятием гипса. Если ребенок находится на скелетном вытяжении, количество рентгенографий увеличивается до четырех - четвертую выполняют перед снятием вытяжения.
При лечении детей с косыми и винтообразными диафизарными переломами обеих костей голени следует помнить о том, что при иммобилизации в гипсовой лонгете без коррекции (тракция по длине и вальгусное отклонение стопы) к концу 1-й недели возможно вторичное смещение отломков. Отмечается, как правило, прогиб кзади, кнаружи и возможно ротационное смещение. При указанных переломах со смещением костных отломков наиболее целесообразна методика, предложенная Н.Г.Дамье. После травмы, независимо от степени смещения костных отломков, детям дошкольного возраста накладывают лейкопластырное вытяжение, а детям школьного возраста показано скелетное вытяжение за пяточную кость на шине Белера сроком от 2 до 3 нед. В последующем травмированную конечность фиксируют лонгетно-циркулярной гипсовой повязкой до консолидации перелома. Угловые смещения до 10° полностью компенсируются в процессе роста и не требуют дополнительных манипуляций.
Для повреждений в области дистального метаэпифиза больше-берцовой кости у детей характерен заднемаргинальный перелом со смещением эпифиза с частью метафиза кзади. При закрытой репозиции могут возникнуть технические трудности для устранения указанного смещения. Чтобы преодолеть сопротивление со стороны сокращенной икроножной мышцы, достаточно во время репозиции согнуть ногу в коленном суставе почти под прямым углом, при этом сопоставление отломков будет выполнено без затруднений и излишней травмы ростковой зоны. Затем ногу разгибают в коленном суставе и фиксируют конечность в гипсовой лонгете при слегка согнутой стопе в голеностопном суставе.
Самое серьезное внимание при травмах костей голени у детей надо обращать на перелом внутренней части дистального эпифиза большеберцовой кости, так как вследствие повреждения ростковой зоны в указанной области в отдаленные сроки может наблюдаться варусная деформация, которая с ростом будет прогрессировать, что потребует оперативной коррекции. В связи с этим больные с повреждениями в области метафизов берцовых костей должны находиться под диспансерным наблюдением ортопеда-травматолога не менее 2 лет.
Детей с открытыми переломами костей голени лечат по общим правилам. Прямым показанием к оперативному вмешательству и остеосинтезу является значительная травма с обширным повреждением мягких тканей конечности. Эффективен чрескостный остеосинтез в компрессионно-дистракционном аппарате Илизарова или репонирующем устройстве Волкова-Оганесяна. Показаны гипербарическая оксигенация, гнотобиологическая изоляция, антибактериальная терапия, использование гелий-неонового лазера, ультразвука, электромагнитной терапии и др. Посттравматический остеомиелит при открытых переломах у детей как осложнение встречается в 4% наблюдений.
Хирургическое лечение переломов голени у детей проводится при:
- Невозможности выполнить успешную репозицию и добиться удовлетворительного стояния отломков с использованием скелетного вытяжения.
- Интерпозиции тканей.
- Открытых переломах.
- Угрозе повреждения отломками кожи, нервов и сосудов.
Операция обычно осуществляется с использованием интрамедуллярных конструкций. Предпочтительна фиксация штифтами или остеосинтез диафизарных переломов большеберцовой кости блокирующими стержнями. Накостные фиксаторы (пластины, болты и винты) используются реже, поскольку могут вызвать разрастание надкостницы. Однако иногда их выбор оправдан характером перелома - например, при длинной спиральной линии излома, когда отломки плохо удерживаются внутрикостными конструкциями.
Аппараты Илизарова у детей используются редко.
Выбор металлоконструкции осуществляется с учетом наименьшей травматичности, удобства для ребенка в послеоперационном периоде, возможности нагружать конечность и совершать движения в суставах сразу или через небольшое время после операции.
Хирургическое вмешательство выполняется под общим наркозом. Выбор места разреза зависит от вида металлоконструкции. Вначале врач проводит открытую репозицию перелома, а затем фиксирует сопоставленные отломки стержнем, штифтом, винтами и т.д. Проводится тщательный гемостаз. Рану ушивают послойно и дренируют резиновым выпускником или полутрубкой. На 2 день дренаж удаляют. Швы снимают через 8-10 суток.
Рекомендации по режиму, нагрузке на ногу и т.д. даются индивидуально, в зависимости от вида металлоконструкции и характера перелома. После операции назначают УВЧ. В восстановительном периоде ребенка направляют на теплые ванны, озокерит или парафин и ЛФК.
Прогноз при диафизарных переломах голени у детей благоприятный. Сращение хорошее. Даже если после репозиции осталось небольшое смещение по ширине (до 1/3 диаметра кости), оно устраняется по мере роста ребенка.
Переломы нижних метаэпифизов костей голени Как правило, в детском возрасте возникает остеоэпифизеолиз нижнего конца большеберцовой кости в сочетании с переломом нижней трети малоберцовой кости. Реже наблюдаются отрывы лодыжек. Причиной травмы обычно становится подворачивание стопы.
При остеоэпифизеолизе ребенок жалуется на боль при попытке движений и ощупывании. Опора невозможна. Голеностопный сустав отечен, иногда кожа этой области приобретает синюшный или багровый оттенок. При выраженном смещении отмечается деформация области сустава и некоторое разворачивание стопы кнаружи.
Рентгенография голеностопного сустава позволяет установить точный диагноз. При переломах без смещения выполняют сравнительное рентгенологическое исследование обоих суставов. В трудных случаях ребенка направляют на КТ или МРТ голеностопного сустава.
Если смещение отсутствует, накладывают гипс до колена на 3 недели. При остеоэпифизеолизах со смещением в сочетании с повреждением малоберцовой кости производят репозицию под общим наркозом. Потом перелом фиксируют гипсовой повязкой и выполняют рентгенконтроль. Повторный контрольный снимок назначают спустя 4-6 дней. Срок фиксации - 3-4 недели.
Дети с переломами без смещения наблюдаются амбулаторно у детского травматолога. При наличии смещения возможна госпитализация.
Переломы лодыжек чаще возникают у подростков. Смещение отломков обычно отсутствует. Клиника при переломах без смещения стертая. Возникает небольшой отек и умеренные боли, опора несколько ограничена.
При повреждениях со смещением наблюдается значительный отек и более или менее заметная деформация. Боли интенсивные. Опора невозможна.
Рентгенологическое исследование дает возможность не только подтвердить диагноз, но и оценить величину смещения отломков. КТ или МРТ сустава требуются очень редко, как правило, при переломах без смещения.
Лечение повреждений без смещения проводится в травмпункте. Ребенку накладывают гипс на 2-3 недели, затем назначают физиопроцедуры и ЛФК.
При изолированных повреждениях внутренней или наружной лодыжек со смещением осуществляется репозиция. После наложения гипса и спустя 4-5 дней выполняется контрольный снимок. Иммобилизация продолжается 3-4 недели. Затем 2-3 месяца рекомендуют использовать специальные стельки-супинаторы. Назначают парафин или озокерит и ЛФК.
Двухлодыжечные переломы со смещением - показание для госпитализации в детское травматологическое отделение. Репозицию выполняют под наркозом, затем накладывают повязку и проводят рентген-контроль. Срок иммобилизации - 4-5 недель. Потом назначают ЛФК и физиопроцедуры.
Хирургическое лечение требуется чрезвычайно редко, преимущественно при открытых повреждениях.
При устранении смещения и восстановлении конгруэнтности суставных поверхностей прогноз благоприятный.
Никакая информация, размещенная на этой или любой другой странице нашего сайта, не может служить заменой личного обращения к специалисту. Информация не должна использоваться для самолечения и приведена только для ознакомления.
Читайте также: