Рентгенологическая картина воспалительных заболеваний костей
Остеомиелит — гнойное воспаление костных структур. Подтверждение диагноза осуществляется при помощи рентгенологической диагностики. Впоследствии методика используется для визуализации динамики процесса, эффективности и результативности терапии.
Остеомиелит на рентгене трудно обнаружить на начальных стадиях, необходим тщательный подбор степени излучения, на поздних этапах болезни лизис тканей и появление воспалительного инфильтрата не оставляет сомнений в правильности диагноза.
- Как при помощи рентгена обнаружить заболевание на ранней стадии
- Методика проведения рентгенографии
- Проявление заболевания на рентгенограммах
- Острое течение патологии
- Хроническое течение
- Видео
Как при помощи рентгена обнаружить заболевание на ранней стадии
Начальные проявления острого остеомиелита на рентгеновских снимках обнаруживаются к концу первой недели развития патологии, подтвердить диагноз можно на 8-15 сутки попадания инфекции. Это связано с патогенезом заболевания.

Остеомиелит пяточной кости
Развитие патологии может быть как после травматизации кости, так и в результате гематогенного распространения инфекции.
Если при переломе кости диагностика не составляет труда, то гематогенный остеомиелит трудно заподозрить.
Чаще острый гематогенный остеомиелит встречается у детей, так как в детском возрасте костный мозг представлен красным ростком, его кровоснабжение лучше за счёт большого количества анастомозов, во взрослом он замещается жёлтым костным мозгом — жировой тканью.

Остеомиелит нижней челюсти
Патогенез развития острой патологии связан с септическим инфекционным поражением, когда с током крови инфекция попадает в полость кости и начинается воспаление костного мозга.
Чем больше коллатералей, тем большая вероятность инфицирования. После попадания бактериального эмбола должно пройти время, необходимое на реакцию организма и воздействие патогенных факторов на ткани кости.
На начальных стадиях диагноз остеомиелит выставляется по рентгенологическим признакам:
- увеличение мягкотканого компонента в объёме над местом поражения: в норме подкожная клетчатка на снимке выглядит как однородное просветление, при воспалении — она отекает, становится по плотности соизмерима с мышечными структурами, контуры размываются;
- при воспалении в метафизе трубчатой кости размывается рисунок трабекул, контур коркового слоя, иногда он может исчезать;
- периостальная реакция наблюдается при эпифизарном остеомиелите в диафизах и эпифизах трубчатых костей — происходит отслоение коркового слоя, в просвете могут наблюдаться воспалительные инфильтраты (участки затемнения, в которых происходит иммунный ответ: отёк, лимфоцитарная инфильтрация, гнойное расплавление тканей) на рентгенограмме это выглядит как симптом утолщения кости;
- костномозговой канал размывается, его обнаружение возможно только при томографическом исследовании на ранних стадиях.
![]()
Пункция коленного сустава
Чаще патология формируется в области функциональных участков костей, суставных поверхностях. В таком случае информативным для подтверждения диагноза становится пункция сустава. После процедуры для контроля эффективности проводят повторное исследование.
Методика проведения рентгенографии
При подозрении на остеомиелит требуется подобрать оптимальную дозу облучения рентгеновского луча. Чем выше жёсткость лучей, тем более контрастный снимок и лучше видны воспалительные участки.
Хроническое течение патологии требует обязательного исследования. Это необходимо для уточнения степени повреждения и контроля динамики развития процесса, так как исследование расширяет область обзора и помогает врачу полностью представить объём поражения.
При появлении секвестров и свищей применяется метод прямого увеличения рентгенограммы или фистулография — исследование с внутривенным контрастированием.
Диагностика помогает точно определить объём деструктивного повреждения кости, мягких тканей, позволяет травматологу подобрать оптимальный способ оперативного вмешательства.
При хроническом течении гематогенного остеомиелита методика малоинформативная, так как плотные очаги склероза затрудняют визуализацию. В таком случае требуется фистула томографическое исследование.
Проявление заболевания на рентгенограммах
Признаки остеомиелита на рентгенограммах зависят от течения патологии. При остром и хроническом процессе рентгенолог видит различную рентген-картину, динамическое наблюдение позволяет проследить хронизацию заболевания.
При остром течении рентгенолог видит следующие симптомы:
- воспалительную реакцию мягкотканых структур в области патологического очага в виде утолщения тканей над ней, размытости слоёв подкожно-жировой клетчатки и мышечных структур;
- периостальная реакция по бахромчатому типу или в виде широкой неравномерной тени, результат обезыствления костной ткани;
- деструкция кости — явный симптом, при котором под воздействием инфекционного фактора и собственных иммунных клеток происходит разрушение клеток. На снимке видны очаги просветлений (тёмные пятна на снимке) разной формы и размера с нечёткими размытыми контурами в кортикальном слое, губчатом веществе. Кость теряет свою рентгенологическую плотность, становится прозрачной;
- исчезновение костномозгового канала, явный признак острого гематогенного остеомиелита в детском возрасте.
![]()
При хроническом гематогенном остеомиелите кортикальный слой значительно утолщается в сравнении с начальными снимками, надкостница наоборот — истончается.
Появляются участки склероза — замещение функциональной костной ткани соединительной. Чаще на снимках обнаруживаются области деструкции с ободком склероза, такая картина увеличивает риск возникновения патологических переломов, так как кость становится более хрупкой, нарушаются её амортизационные функции.
Происходит формирование секвестров — на рентгене выглядят как плотная тень, окружённая соединительнотканным венчиком (секвестральная капсула). Этот участок лишён костной структуры. Секвестрация может привести к укорочению костей.
Чем раньше начнётся диагностика и лечение остеомиелита, тем большая вероятность благополучного исхода.
Переход в хроническую стадию увеличивает риск развития патологических переломов, формирования ложных суставов, некроза кости и инвалидизации.
Видео
Воспалительные заболевания костей
Гематогенпый остеомиелит — гнойное заболевание костей, вызываемое чаще всею золотистым стафилококком, стрептококком, протеем. В длинных трубчатых костях поражается метафиз и диафиз. У детей до 1 года поражается эпифиз, так как до 1 года сосуды из метафиза проникают через ростковую зону в эпифиз. После облитерации сосудов ростковая пластинка обеспечивает барьер для проникновения инфекции в эпифиз и в сочетании с медленным турбулентным током крови в метафизе обуславливает более частую локализацию остеомиелита у детей в данной зоне.
После закрытия ростковой пластинки кровоснабжение между метафизом и эпифизом восстанавливается, что способствует развитию вторичных инфекционных артритов в зрелом возрасте. Рентгенологические признаки остеомиелита проявляются на 12-16 дней позже начала клинических проявлений.
Самый ранний рентгенологический признак остеомиелита — отек мягких тканей с утратой четко определяемых в норме жировых слоев. Для диагностики на ранних стадиях заболевания эффективно трехфазное сканирование костей с технецием-99. Такой же чувствительностью обладает МРТ, позволяющая выявить абсцесс мягких тканей. На рентгенограммах на 7-19-й день от начата инфекционного процесса проявляются нечетко отграниченные участки повышенной прозрачности в области метадиафиза трубчатой кости и нежные периостальные образования новой кости, которая становится очевидной на третьей неделе.
Абсцесс Броди. Особый вид первично хронического остеомиелита. Размеры гнойника могут быть разными, локализуются они в метафизах длинных трубчатых костей, чаще поражается большеберцовая кость. Как правило, заболевание вызывается маловирулентным микробом. При рентгеновском исследовании в метаэпифизе определяется полость с четкими контурами, окруженная склеротическим ободком. Секвестры и периостальная реакция отсутствуют.
Остеомиелит Гарре. Это также первично хроническая форма остеомиелита. Он характеризуется вялой воспалительной реакцией с преобладанием пролиферативных процессов, развитием гииерпластического гиперостоза в виде веретена.
Поражается средняя треть диафиза длинной трубчатой кости (чаще большеберцовой) на протяжении 8-12 см. При рентгенологическом исследовании отмечается утолщение кости за счет мощных периостальных наслоений с четкими волнистыми контурами, выраженным склерозом на данном уровне и сужением костномозгового канала.
Кортикальный остеомиелит (кортикалит) — промежуточная форма между обычным остеомиелитом и склерозирующим остеомиелитом Гарре. В основе кортикалита лежит изолированный корковый абсцесс диафиза большой трубчатой кости.
Процесс локализуется в толще компактного вещества вблизи надкостницы, что вызывает локальный склероз и гиперостоз кости. Постепенно формируется небольшой компактный секвестр. При рентгенологическом исследовании определяется локальное утолщение, склерозирование коркового слоя большой трубчатой кости, на фоне которого видна небольшая полость с четкими контурами, содержащая небольшой плотный секвестр.
Патология надкостницы
Она возможна в виде двух вариантов — периостита и периостоза.
Периостит - воспаление надкостницы, сопровождающееся продуцированием остеоидной ткани. На рентгенограмме периостит выглядит по-разному, что зависит от причины его возникновения.
Асептический периостит — развивается вследствие травмы, физических перегрузок. Он бывает простым и верифицирующим. При простом периостите рентгенологических изменений не отмечается, при оссифицирующем периостите па месте ушиба по наружной поверхности коркового слоя на расстоянии 1-2 см от поверхности кости определяется узкая полоска затемнения с гладкими или шероховатыми, волнистыми контурами. Если полоска больших размеров, то ее приходится дифференцировать с остеогенной саркомой.
При остеомиелите па рентгенограмме на 10-14-й день от начала заболевания появляется полоска затемнения вдоль длинника кости, отделенная от нес полоской просветления, т. е. имеется линейный периостит. При хроническом остеомиелите отмечается оссификация периостальных наслоений, увеличение объема кости, сужение костномозгового каната (воспитательный гиперостоз).
При ревматизме развивается небольшой слоистый периостит, исчезающий при выздоровлении, Туберкулезный периостит имеет черты плотной тени, охватывающей кость но типу веретена. Периостит часто сопровождает варикозное расширение вен, язвы голени.
По рентгенологической картине выделяют периоститы: линейные, слоистые, бахромчатые, кружевные, гребневидные. По характеру распространения различают периостит местный, множественный, генерализованный.
Периостоз - это невоспалительное изменение надкостницы, проявляющейся усилением костсобразовапия камбиального слоя надкостницы в ответ на изменения в других органах и системах, это гиперпластическая реакция периоста, при которой происходит наслоение остеоидной ткани на корковое вещество диафиза с последующим обызвествлением.
В зависимости от причин возникновения выделяют следующие варианты периостоза:
• ирритативно-токсический периостоз, его причины — опухоль, воспаление, эмпиема плевры, болезни сердца, желудочно-кишечного тракта;
• функционально-адаптационный периостоз, возникающий при перегрузке, кости;
• оссифицирующий периостоз как исход периостита.
Рентгенологические проявления периостоза сходны с проявлениями периостита. После слияния периостальных наслоений с костью контуры его становятся ровными. Но периостозы могут быть и слоистыми, лучистыми, козырьковыми, линейными, игольчатыми.
Примером периостоза может быть болезнь Пьер-Мари—Бамбергера — системный оссифицирующий периостов.
Наблюдается он при хронических заболеваниях легких и при опухолях. В разгар заболевания отмечаются периостальные наслоения диафизов трубчатых костей. Изменения исчезают при излечении основного заболевания.
Плюригландулярный синдром Морганьи — это гиперостоз у женщин в период менопаузы, он развивается наряду с другими эндокринными расстройствами. При рентгенологическом исследовании можно обнаружить костные разрастания по внутренней пластинке лобной, реже теменной кости и у основания черепа, Подобные изменения могут наблюдаться при фиброзной дисплазии. Существуют также редкие варианты гиперостоза в виде генерализованного гиперостоза — болезни Камурати-Энгельмапна и наследственного гиперостоза Ban Бюхеля.
И.А. Реуцкий, В.Ф. Маринин, А.В. Глотов
Учебная медицинская литература, онлайн-библиотека для учащихся в ВУЗах и для медицинских работников
Рентгенодиагностика заболеваний костей и суставов. Том 1. (Рейнберг С.А.)
ОГЛАВЛЕНИЕ
Костная ткань отличается рядом весьма своеобразных качеств, резко выделяющих ее среди всех других тканей и систем человеческого организма и ставящих ее на обособленное место. Основной и главной особенностью костной ткани является ее богатство минеральными солями.
Читать далее →
Взаимоотношения между созидающим и разрушающим фактором, Между прибылью и убылью кости, качественная и количественная сторона созидания и разрушения в самых разнообразных комбинациях определяют Каждую отдельную болезнь в ее рентгенологическом изображении. Читать далее →
Остеопоэз, остеогенез, костетворение, костеобразование, т. е. процесс освоения минеральных солей соединительнотканной основой костной системы, — это главное, специфическое и притом наиболее сложное проявление жизнедеятельности костной ткани. Несмотря на углубленное изучение процесса костной продукции, т. е. механизмов созидания и разрушения костной ткани, к сожалению, еще очень многое здесь остается невыясненным, непонятным. Читать далее →
Основной местный механизм, ведущий к разрушению кости, заключается в деятельности особых клеток — остеокластов.
Остеокласты — это крупные соединительнотканные элементы, обыкновенно группирующиеся вместе в виде синцитиальных скоплений; клетки имеют несколько уплощенную округлую или вытянутую в длину форму, по-видимому, лишены оболочек и снабжены простыми или разветвляющимися отростками. Читать далее →
Витамин D выполняет в отношении интересующего нас солевого обмена скелета две хорошо изученные функции. Во-первых, он способствует поглощению кальция из пищевых масс в стенке тонкой кишки, содействуя этим самым поступлению соли в циркулирующую кровь.
Кальциевый обмен находится также под контролем секрета около-щитовидных узлов. Если витамин D способствует поглощению кальциевых солей костной тканью, то гормон околощитовидных узлов действует на высвобождение, на мобилизацию кальция из костных депо. Читать далее →
Этот фермент, обнаруживаемый на местах усиленной нормальной и патологической продукции костной ткани, обладает важным свойством. Фосфатаза расщепляет фосфорные соединения крови, высвобождая такие ионы фосфора (РО 4 ), которые способны образовать химические соединения с кальцием. Читать далее →
В организм кальций вводится через пищу. Ежедневная потребность взрослого человека исчисляется приблизительно в 0,7 г кальция. Ребенок, поскольку у него происходит рост и развитие скелета, нуждается в несколько большем количестве известкового „строительного” материала. Известно, что одним из наиболее частых дефицитов в пище у человека является именно хорошо усваиваемый кальций.
Читать далее →
Естественным условием для поддержания нормальной жизнедеятельности кости служит правильное кровообращение и кровоснабжение — артериальное и венозное. Как и всякая другая высокоразвитая и дифференцированная ткань, костная ткань нуждается для обеспечения местного обмена веществ вообще и минерального в особенности, для сохранения структурного анатомо-физиологического постоянства в урегулированном местном кровоснабжении. Читать далее →
Остеопороз и атрофия кости.
В 1900 г., еще на заре развития рентгенологии, гамбургский хирург Зудек (Sudeck) впервые обратил внимание на то, что при некоторых воспалительных заболеваниях костей и суставов на рентгенограмме может быть обнаружена какая-то особая прозрачность костного рисунка. Читать далее →
Диагностика травматических повреждений костей и суставов является одной из самых важных практических задач всей рентгенологии с первых же дней ее. Несмотря на непрерывное снижение травматизма в СССР, в работе рентгенологического отделения объединенного больничного учреждения травма играет большую роль — все еще значительный процент рентгенологических исследований опорно-двигательного аппарата выпадает на долю травматических повреждений. Читать далее →
Второй основной рентгенологический симптом перелома, а именно смещение отломков, имеет большее диагностическое значение, чем наличие линии перелома. Строго говоря, перелом кости может стать рентгенологически определяемым только в том случае, когда налицо смещение — хотя бы самое ничтожное, в пределах долей миллиметра.
Читать далее →
Уже этих сведений достаточно для того, чтобы вывести несколько важных заключений относительно техники рентгенологического исследования переломов. Вообще напомним самое элементарное правило рентгенодиагностики: при рентгенологическом исследовании костей и суставов принципиально не следует ограничиваться одним снимком, произведенным в одной только проекции. Без двух рентгенограмм во взаимно перпендикулярных плоскостях серьезной рентгенодиагностики переломов вообще не существует. Даже двух снимков в некоторых случаях, например при травме таранной и пяточной костей или лучезапястной области, может оказаться недостаточно. Читать далее →
Линия перелома и смещение отломков — это настолько характерные рентгенологические симптомы, что общая дифференциальная рентгенодиагностика перелома лишь в исключительных случаях представляет трудности. Все же различные нормальные и патологические теневые изображения иногда могут симулировать линию перелома, трещину или костный отломок. Источником ошибочного заключения прежде всего могут служить эпифизарные линии.
Читать далее →
Анатомо-физиологическая рентгенологическая и клиническая картина переломов костей имеет свои возрастные особенности. Начиная с возраста 40—50 лет кости прогрессивно теряют свою упругость, становятся более хрупкими и легче ломаются при действии менее значительной травмы. Переломы у старых людей определяются на рентгенограммах в виде сложных линий перелома со множеством осколков, обычно продольных с заостренными концами. Читать далее →
Большое значение имеет также рентгенодиагностика травматического эпифизеолиза. Частота полного эпифизеолиза преувеличена. Нарушение целости кости на месте росткового, или эпифизарного хряща, т. е. отделение эпифиза от метафиза на всем протяжении, происходит в чистом виде сравнительно редко.
Читать далее →
Как протекает в рентгенологическом изображении процесс заживления переломов? Как известно, репаративный процесс осуществляется при помощи так называемой мозоли. Эта мозоль исходит из эндоста, самого костного вещества и периоста (эндостальная, интермедиарная и периостальная мозоль). Главная, резко преобладающая роль при заживлении, как этому научили в особенности рентгенологические наблюдения, выпадает на долю периостальной мозоли.
Читать далее →
Рентгенодиагностика воспалительных заболеваний костей и суставов
Воспалительных заболевания костей и суставов включают три основные формы: 1) ГЕМАТОГЕННЫЙ ОСТЕОМИЕЛИТ, 2)ТУБЕРКУЛЕЗ КОСТЕЙ И СУСТАВОВ, 3) ВРОЖДЕННЫЙ СИФИЛИС.
Все перечисленные формы воспалительных процессов характерны для детей, юношей и лиц молодого возраста.
Следует сразу оговориться, что по сути дела и костный туберкулез и врожденных сифилис являются остеомиелитическими процессами, только при туберкулезе возбудителем является палочка Коха, при сифилисе - бледная трепонема, а при остеомиелите- неспецифическая флора, и прежде всего, стафилококки..
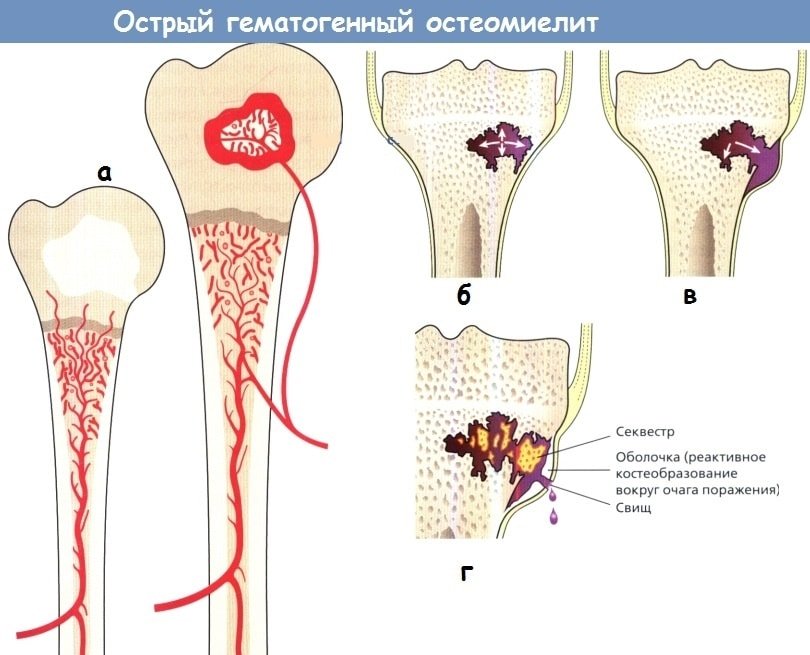
ОСТРЫЙ ГЕМАТОГЕННЫЙ ОСТЕОМИЕЛИТ-ГНОЙНОЕ ПОРАЖЕНИЕ КОСТНОГО МОЗГА, ОДНО ИЗ ЧАСТЫХ ПРОЯВЛЕНИЙ СЕПТИКО-ПИЕМИИ.
Остеомиелит различают на эндогенный и экзогенный.
ЭНДОГЕННЫЙ - развивается в результате гематогенного распространения инфекционного начала из очагов, локализующихся в теле больного.
ЭКЗОГЕННЫЙ – возникает в результате травмы ( при открытых переломах) и огнестрельного ранения
Различают острую, подострю и хроническую фазы остеомиелита. Заболевание течет длительно, и практически всегда острая и подострая фазы переходят в хроническую. Лица, страдающие остеомиелитом никогда не снимаются с диспансерного учета, так как любая стрессовая ситуация ( заболевание, переохлаждение, переутомление) может привести и приводит к обострению инфекционного процесса.
Остеомиелит возникает во многих участках метафиза, реже диафиза, а у новорожденных детей эпифиза кости. При этом в костном мозге наблюдается отек, кровоизлияния, скопления лейкоцитов, макрофагов и продуктов распада костной ткани. Гной выполняет Гаверсовы и Фолькмановские каналы, проникает под надкостницу. После разрушения надкостницы возникают межмышечные затеки, очаговые некрозы мышц, тромбофлебиты и тромбартерииты. Постепенно мертвая кость отграничивается грануляционным валом. Затем, за счет элементов периоста, эндоста и костного мозга образуется секвестральная коробка вокруг омертвевшей костной ткани, которая ностит название СЕКВЕСТР.
Заболевание начинается остро, больной или его родители, если это ребенок, могут совершенно точно назвать дату появления первых признаков заболевания. Острый остеомиелит манифестирует резкими болями в пораженной конечности или в прилежащем к ней суставе. Температура тела быстро поднимается до фибрильных цифр (то есть больше 38 градусов). Пораженная конечность отекает, может быть покраснение кожи, имеются признаки воспаления прилежащего сустава. В анализе крови находим лейкоцитоз, сдвиг лейкоформулы в сторону молодых клеток, ускоренную СОЭ. Посев крови на стерильность выявляет наличие в кровеносной системе стафилококка или стрептококка.
ОСТРАЯ ФАЗА ОСТЕОМИЕЛИТА. В первые 24-48 часов на рентгенограмме пораженной конечности определяется нечеткость контуров мышц, повышение их плотности. УЗИ показывает скопление эхонегативной отечной жидкости вокруг пораженного участка кости. Позднее характер жидкости меняется, она становится более плотной, то есть формируется остеомиелитическая флегмона.
На 7-10 день заболевания появляются первые рентгенологические проявления воспалительного процесса: отслоенный гноем и омертвевший периост и мелкие участки некроза в виде разрушения костной ткани в метафизе.
В ПОДОСТРОЙ ФАЗЕ образуется секвестральная коробка, в которой залегает тотальный или частичный секвестр. ТОТАЛЬНЫЙ СЕКВЕСТР состоят из всей толщи кости, ЧАСТИЧНЫЙ-из спонгиозной или кортикальной ее части.
На рентгенограмме СЕКВЕСТР имеет значительно большую плотность, чем обычная кость, поскольку в омертвевшей костной ткани в первую очередь рассасываются органические компоненты, а сохранившиеся неорганические-кальций и фосфор, поглощают большее количество рентгеновского излучения.
ХРОНИЧЕСКАЯ ФАЗА характеризуется преобладанием явлений репорации. Прогрессирует склероз костной ктани, мелкие секвестры ипериостальные наслоения сливаются с уплотненной костью. Наблюдается сужение костно-мозгового канала. При очередном обострении остеомиелитического процесса наблюдается появление новых периостальных наслоений и очагов деструкции.
Помимо классических форм остеомиелита существуют особые, которые носях характер ПЕРВИЧНО-ХРОНИЧЕСКИХ ПРОЦЕССОВ.
ПЕРВИЧНО-ХРОНИЧЕСКИЙ остеомиелит начинается подстро, протекает годами. При локализации остеомиелитического процесса вблизи сустава наблюдается его припухлость и другие признаки артрита.
Выделяют следующие формы первично-хронического остеомиелита:
АБСЦЕСС БРОДИ. Патологический очаг локализуется чаще всего в области проксимального метафиза большеберцовой кости. Возможен прорыв гнойника через эпифиз в полость сустава с развитием гнойного артрита.
На РЕНТГЕНОГРАММЕ ОПРЕДЕЛЯЮТСЯ СЛЕДУЮЩИЕ ИЗМЕНЕНИЯ: в центре метафиза определяется дефект правильной округлой или овоидной формы с четкими склерозированными контурами. На уровне локализации абсцесса Броди имеется периостит. Прорыв гнойника через в полость сустава проявляется нарушением целостности костной капсулы абсцесса и распространением деструктивных изменений на эпифиз.
СКЛЕРОЗИРУЮЩИЙ ОСТЕОМИЕЛИТ ГАРРЕ - вялотекущий воспалительных процесс в области диафиза длинной трубчатой кости с развитием резко выраженного склероза, так называемая ЭБУРНЕАЦИЯ КОСТИ - кость, как бивень слона. Данный симптом обусловлен наличием ассимилированного с компактным слоем кости периоститом. При этом структуру пораженного участка кости можно получить только при томографии, РКТ или МРТ. При томографии удается обнаружить участок деструкции и секвестр в области воспалительной полости.
КОРТИКОЛИТ. Гнойный очаг локализуется в области метафиза или диафиза кости, в глубине компактного слоя. Для данного заболевания характерны сильные ночные боли, нарушение функции близлежащего сустава. Пальпаторно обнаруживается утолщение кости. На рентгенограмме определяется ассиметрично утолщенная деформированная кость, тень которой значительно плотнее теней других костных структур. Утолщение кости вызвано ассимилированным с компактным слоем кости многослойным периоститом. Костномозговой канал сужен. В области наибольшего склероза и утолщения кости томографически выявляется участок деструкции, содержащий секвестр.
Воспалительные заболевания челюстей чаще наблюдаются у детей 5— 10 лет и больных в возрасте 20—40 лет. Наиболее часто встречающиеся одонтогенные остеомиелиты возникают преимущественно в нижней челюсти (до 93 % всех случаев); у 35—55 % всех больных остеомиелитом поражаются челюсти.
Инфицирование кости происходит из околоверхушечных очагов при острых и обострении хронических периодонтитов, реже — из краевых отделов при пародонтите и нагноении радикулярных кист. Остеомиелит может развиться и при инфицировании лунки после удаления зуба.
В зависимости от состояния реактивности организма и патогенности микрофлоры в воспалительный процесс вовлекается небольшой участок костной ткани в пределах 3—4 зубов или большие отделы кости — половина челюсти или вся челюсть (диффузный остеомиелит).
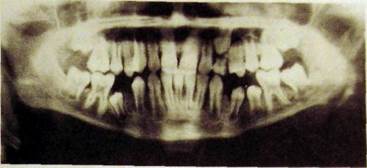
Рис. Ш.331. Ортопантомограмма. Хронический остеомиелит в области угла нижней челюсти слева с образованием коркового секвестра.
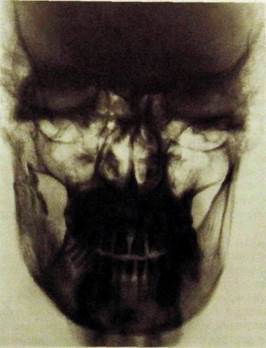
Рис Ш.332. Рентгенограмма лицевого черепа в лобно-носовой проекции. Хронический остеомиелит ветви нижней челюсти справа с образованием корковых секвестров.
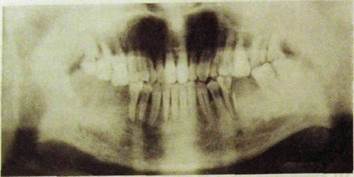
Рис. Ш.ЗЗЗ. Ортопантомограмма. Хронический остеомиелит тела нижней челюсти справа в области отсутствующих моляров с образованием множества мелких секвестров; неассимилированные периостальные наслоения по нижнему краю.
Длительность хронического остеомиелита от 1 мес до нескольких лет, в течение которых продолжается демаркация (отделение) омертвевших участков кости, отторжение секвестров, образование свищей. У молодых больных отторжение губчатых секвестров, расположенных в области альвеолярной части, происходит через 3—4 нед, кортикальных — через 6—7 нед. Нарастает деформация челюсти вследствие ассимиляции периостальных наслоений.
Обнаружение секвестров на рентгенограмме иногда представляет собой довольно сложную задачу. Распознавание упрощается при образовании вокруг секвестра демаркационного вала из грануляционной ткани, определяемой в виде полосы просветления вокруг более интенсивной тени секвестра. Обнаружение дополнительной тени, выходящей за пределы челюсти в мягкие ткани, изменение положения подозрительного участка на повторных идентичных рентгенограммах несомненно свидетельствуют о наличии секвестра.
При остеомиелите лунки удаленного зуба процесс начинается с фрагментации кортикальной замыкательной пластинки, затем происходит деструкция межкорневой перегородки, размеры лунки увеличиваются, видны кортикальные секвестры.
При несвоевременном вскрытии околочелюстных абсцессов и флегмон возникает контактный остеомиелит с образованием кортикальных секвестров. После секвестрации остаются значительные дефекты кости (рис. III.334).
Выраженные деструктивные изменения и формирование крупных секвестров могут привести к возникновению патологического перелома (рис. III.335). При неправильном и несвоевременном лечении, особенно у пожилых больных, у которых снижены репаративные процессы, может образоваться ложный сустав с патологической подвижностью. У стариков нередко наблюдаются атипично протекающие хронические остеомиелиты с преобладанием продуктивной реакции (гиперпластические, гиперостозные), поражающие преимущественно нижнюю челюсть. На рентгенограмме определяются ассимилированные периостальные наслоения с утолщением коркового слоя, очаги выраженного остеосклероза, облитерация костномозговых
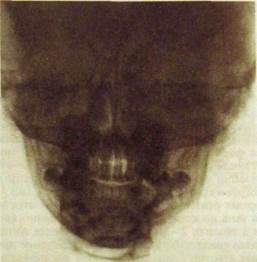
Рис.Ш.334. Рентгенограмма лицевого черепа в лобно-носовой проекции. Дефект по краю нижней челюсти слева после удаления секвестров.
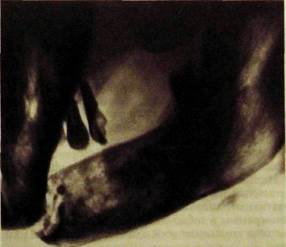
Рис.Ш.335. Рентгенограмма левой половины нижней челюсти в боковой проекции. Лучевой остеомиелит переднего отдела нижней челюсти с патологическим переломом и множественными секвестрами. Кариес коронки [5.
пространств. Образования секвестров не происходит, возникают свищевые
Травматический остеомиелит как осложнение переломов челюстей развивается в 3—25 % случаев. На частоту его возникновения влияют тяжесть повреждения, наличие открытого перелома, сроки обращения за врачебной помощью и недостаточная иммобилизация отломков челюсти. Длительно сохраняющийся отек мягких тканей в области перелома затрудняет своевременное выявление начинающегося нагноения костной раны.
Первые рентгенологические признаки травматического остеомиелита: нарастание пятнистого остеопороза, нечеткость и неровность краевых отделов отломков, увеличение ширины линии перелома, смещение отломков из-за нарушения формирования соединительнотканной мозоли, отмечают через 8—10 дней после появления клинических симптомов заболевания.
При некротизации мелких осколков и краевых отделов костных отломков на рентгенограммах отображаются секвестры в виде более плотных теней. На повторных рентгенограммах осколки меняются мало, может появляться нежная тень по контуру за счет эндостального костеобразования. Тень секвестров в течение 2—3 нед становится более интенсивной. О некротизации осколка свидетельствует также его смещение при анализе идентичных повторных рентгенограмм. Небольшие секвестры и осколки могут рассасываться на протяжении 2—3 мес. В связи с особенностями кровоснабжения даже мелкие осколки в средней зоне лица сохраняют свою жизнеспособность.
Склеротические изменения при травматическом остеомиелите встречаются редко. Периостальная реакция в виде линейного отслоенного периостита видна лишь по нижнему краю тела и по заднему краю ветви нижней челюсти.
При остеомиелите может быть поражена не вся поверхность отломков, а лишь ограниченные участки (зона проволочного шва, область альвеолярного края). При хроническом течении процесса в других отделах происходит заживление перелома с формированием костной мозоли. В этих случаях иногда лишь рентгенологическое исследование позволяет заподозрить наличие осложнения.
Введение в пазуху рентгеноконтрастного вещества (гайморография) не обеспечивает получения необходимой информации о состоянии слизистой оболочки.
Остеомиелит челюстей у детей.У 3 /4 детей остеомиелит возникает в области молочных моляров и первых постоянных моляров на верхней и ниж-
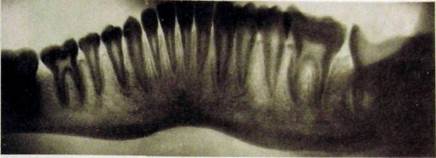
Рис. Ш.336. Панорамная рентгенограмма нижней челюсти. Хронический гиперпластический остеомиелит тела нижней челюсти слева с выраженными ассимилированными пер и остальными наслоениями. Глубокий кариес коронки, хронический гранулирующий периодонтит у переднего корня [7.
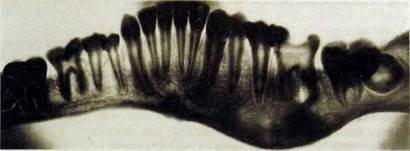
Рис. Ш.337. Панорамная рентгенограмма нижней челюсти. Хронический гиперпластический остеомиелит тела нижней челюсти слева с выраженными периос-тальными наслоениями, вызвавшими деформацию челюсти. Глубокий кариес коронки \6, хронический гранулематозный периодонтит.
ней челюстях. Особенности анатомического строения костей с их недостаточной минерализацией обусловливают диффузное течение воспалительного процесса у детей. На рентгенограммах в острый период в первые дни заболевания, несмотря на выраженную клиническую картину, выявляются лишь очаги деструкции костной ткани в зоне бифуркации молочных моляров (картина хронического гранулирующего периодонтита). Уже в конце 1-й недели могут появляться очаги разрежения костной ткани, линейные периостальные наслоения и мягкотканная тень.
При хроническом течении остеомиелита секвестрации подвергаются и зачатки постоянных зубов, исчезает изображение замыкающей кортикальной пластинки фолликула, нарушается формирование зуба; в поздних стадиях отмечаются нечеткость контуров зачатка и его смещение.
При гиперпластической форме остеомиелита возникает деформация челюсти за счет выраженных периостальных наслоений (рис. Ш.336, Ш.337). Для получения представления о состоянии губчатого вещества необходимо провести томографию, которая позволяет выявить участки разрежения костной ткани, не содержащие секвестров. Возникают сложности при дифферен-
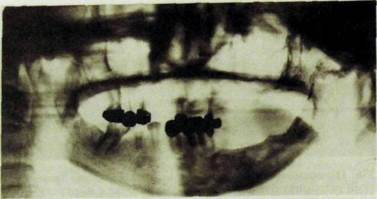
Ppc III.338. Ортопантомограмма (возраст больной 24 года). Деформация и остео
пороз тела и ветви нижней челюсти слева (состояние после лучевой терапии по поводу ретихулосаркомы ротоглотки в 17-летнем возрасте). Тризм.
циальной диагностике заболевания с опухолями, в частности с остеогенной саркомой, которые иногда удается преодолеть лишь благодаря гистологическому исследованию. Следует отметить, что в отличие от остеогенных сарком при остеомиелите периостальные наслоения имеют линейный характер.
Гематогенный остеомиелит возникает у новорожденных и в раннем детском возрасте как осложнение пиодермии, пузырчатки, пупочного сепсиса, пневмонии, мастита у матери, менингита, медиастинита. При гематогенном остеомиелите поражаются зоны активного роста костей: на нижней челюсти — мыщелковый отросток с тенденцией к вовлечению сустава в патологический процесс, на верхней — край глазницы, альвеолярный отросток, область зубных зачатков. На 6—7-Й день от начала заболевания на рентгенограмме определяются нечеткость, смазанность костного рисунка. Очаги разрежения округлой и овальной формы на отдельных участках сливаются. Для гематогенного остеомиелита характерно вовлечение в процесс значительных отделов кости. На 3
4-й неделе становятся видимыми губчатые и корковые секвестры. Выявление периостальных наслоений вдоль наружной поверхности, заднего края и параллельно основанию челюсти свидетельствуют о хроническом течении заболевания.
Радиационные повреждения челюстей. Широкое применение лучевой терапии при лечении злокачественных опухолей челюстно-лицевой области и большие лучевые нагрузки на верхнюю и нижнюю челюсти при проведении радикального курса лучевой терапии обусловливают сравнительно высокую частоту их лучевых повреждений.
Первым клиническим симптомом развивающегося остеомиелита являются боли. Позже появляются остеопороз, участки деструкции, губчатые и корковые секвестры, могут возникать патологические переломы. Лучевой остеомиелит характеризуется длительным торпидным течением, отделение секвестров происходит лишь через 3—4 мес. Характерной особенностью рентгенологической картины является отсутствие реакции надкостницы.
Облучение ростковых зон в детском и юношеском возрасте вызывает остановку роста соответствующих отделов (рис. Ш.338).
Дата добавления: 2015-06-12 ; просмотров: 3425 ; ЗАКАЗАТЬ НАПИСАНИЕ РАБОТЫ
Читайте также: