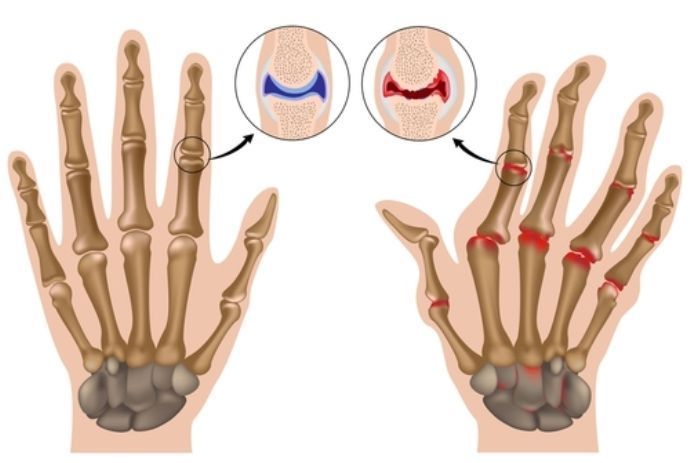
Ревматоидный артрит критерии диагноза последние рекомендации
Ревматоидный артрит (РА) — системное заболевание, при котором в периферических суставах и внутренних органах возникает аутоиммунное воспаление. Он может иметь тяжелое течение, ухудшающее качество жизни человека.
Роль ревматоидного артрита в современном обществе
В разных странах мира РА болеют 0,5-2% взрослого населения. Он регистрируется на всех материках, во всех климатических зонах, у людей всех рас и народностей. Это одно из самых распространенных среди хронических и самое частое среди аутоиммунных заболеваний на нашей планете.
Болезнь встречается у людей всех возрастов, но чаще всего – у лиц 35-55 лет. Обострения РА приводят к ограничению трудоспособности, его тяжелое течение – к инвалидности. Это влечет за собой колоссальные экономические потери. Поэтому ревматоидный артрит является не только медицинской, но и социальной проблемой.
Важность ранней диагностики
Ревматоидный артрит имеет постоянно прогрессирующее течение. Ученые установили, что замедлить его может только адекватное лечение, назначенное на ранних стадиях заболевания.
Если есть классическая картина артрита, диагностика не представляет трудностей. Но при отсутствии клинических (характерное изменение кисти, ревматоидные узелки), иммунологических (РФ, АЦЦП в крови), рентгенологических (костные эрозии) признаков диагностировать заболевание довольно сложно. А на ранних стадиях РА они встречаются редко.
Ситуация усугубляется тем, что у ревматоидного артрита нет патогномоничных симптомов (то есть присущих только ему), а его дебют имеет множество вариаций.
Возможные дебюты ревматоидного артрита
- Типичное начало (50% случаев) – постепенное усиление боли и скованности в мелких суставах, длящееся несколько месяцев.
- Сначала долго болит один сустав – коленный или плечевой. Затем в процесс включаются мелкие суставы стоп, кистей.
- Возникает острая боль в одном крупном суставе по типу септического или микрокристаллического артрита.
- Палиндромный ревматизм – кратковременные приступы болей в разных суставах. Они длятся от нескольких часов до нескольких дней и завершаются полным выздоровлением.
- Рецидивирующее воспаление слизистой сумки одного, обычно лучезапястного, сустава (бурсит) или внутренней оболочки сухожилий мышц ( тендовагинит ).
- Острое воспаление многих суставов у пожилых людей. Они сильно болят, отекают, их подвижность ограничена. Этот симптомокомплекс называется RS3PE-синдром ( ремиттирующий симметричный серонегативный синовит с отеком по типу « подушкообразного «).
- Генерализованная полиартралгия по типу ревматической полимиалгии (сильные боли и скованность по утрам в мышцах позвоночника, шеи, плеч, ягодиц, бедер, уменьшающиеся в течение дня).
Что такое критерии диагностики?
Критерии диагностики — это алгоритм, который позволяет правильно пос
тавить диагноз и обоснованно назначить лечение. Они представляют собой совокупность симптомов, лабораторных и инструментальных данных, характерных для определенного заболевания.
Стандартизированные критерии имеют высокую чувствительность (вероятность выявить болезнь) и специфичность (отсутствие ложноположительных результатов). Эти два параметра измеряются в процентах.
Как разрабатывались критерии ревматоидного артрита?
Впервые они были подготовлены Американской коллегией ревматологов ( ACR ) в 1956 году и повсеместно применялись около 30 лет. С тех пор в медицине произошло много изменений, например, были идентифицированы новые заболевания – ревматическая полимиалгия , спондилоартропатии , которые раньше считались разновидностью РА. Появилась необходимость в установлении новых рамок диагноза.
Новые критерии были представлены все той же Американской коллегией (к тому времени она была переименована в ассоциацию – ARA ) ревматологов в 1987 году. Они состояли из 7 признаков. Наличие у больного 4-х из них подтверждало диагноз. Этот алгоритм отлично себя зарекомендовал и применяется до сих пор, но в него не входит один важный иммунологический показатель – АЦЦП . На тот момент он еще не был открыт.
Работа над последними критериями началась в 2007 году и продолжалась 3 года. Она велась ARA совместно с Европейской антиревматической лигой. Кроме описания основных признаков болезни, ревматологами были даны дополнительные рекомендации, которые позволяют подтвердить диагноз на любой стадии.
Критерии диагностики РА (1987 г.)
- Скованность в суставах по утрам, сохраняющаяся больше 1-го часа.
- Артрит 3-х и больше суставов — пястнофаланговых , межфаланговых проксимальных, локтевых, голеностопных, коленных, запястья.
- Артрит суставов кистей: запястья, проксимальных межфаланговых , пястнофаланговых .
- Симметричный артрит. Воспаляются одноименные суставы из перечисленных в пункте 2 на обеих руках или ногах.
- Ревматоидные узелки — плотные образования, расположенные под кожей. Они локализуются обычно рядом с суставами на разгибательных поверхностях конечностях.
- Ревматоидный фактор (РФ), определяемый в крови любым из методов.
- Типичные изменения на рентгенограмме: эрозии, околосуставной остеопороз.
Диагноз считается установленным при наличии не менее 4 из 7 признаков. При этом симптомы, указанные в пунктах с 1 по 4, должны сохраняться дольше 6 недель.
Чувствительность критериев 1987 г. составляет 91-94%, специфичность — 89%. Фактически они представляют собой описание классической картины РА. Недостаток этого алгоритма в том, что он не помогает диагностировать болезнь в первые месяцы ее появления. В частности, ревматические узелки и костные эрозии очень редко обнаруживаются на ранней стадии.
Критерии диагностики РА (2010 г.)
Они содержат 4 признака. Каждый из них оценивается по нескольким позициям определенным количеством баллов. Затем подводится итог. Если число баллов равно или больше 6 (максимально — 10), то диагноз считается подтвержденным.
При объективном исследовании учитывают наличие синовита , который проявляется припухлостью сустава, его болезненностью при пальпации.
По этому пункту пациент может набрать 0-5 баллов:
- 0 — поражен один крупный сустав;
- 1 — поражены от 2 до 10 крупных суставов;
- 2 — поражены 1-3 мелких сустава (крупные не берутся во внимание);
- 3 — поражены 4-10 мелких суставов (крупные не берутся во внимание);
- 5 — поражены больше 10 суставов, из них хотя бы один мелкий.
Какие суставы считаются крупными, а какими мелкими? Чтобы не было разногласий в этом вопросе, американские ревматологи разделили их на 4 категории:
- Суставы исключения — I запястно -пястные, I плюснефаланговые , дистальные межфаланговые . Их изменения характерны для остеоартроза , а не для РА. Поэтому при диагностике последнего они не учитываются.
- Крупные — тазобедренные, локтевые, голеностопные, коленные, плечевые.
- Мелкие — межфаланговые проксимальные, пястно — и плюснефаланговые (кроме I), лучезапястные.
- Другие — не включены ни в одну из первых трех групп, но могут воспаляться при РА (например, акромиально — и грудино-ключичные).
- 0 — отрицательные;
- 2 — слабо положительные для АЦЦП или РФ;
- 3 — высоко положительные для АЦЦП или РФ.
АЦЦП — антитела к цитруллинированному пептиду, РФ — ревматоидный фактор. Слабо положительными считаются показатели, которые превышают норму не больше, чем в три раза, высоко положительными – превышающие норму больше, чем в три раза. Если РФ определяется качественным методом (результат – плюс или минус), то результат (+) приравнивается к слабо положительному.
- 0 – СОЭ, СРБ в норме;
- 1 – СОЭ , СРБ повышены.
У мужчин в норме СОЭ (скорость оседания эритроцитов) равняется 1-10, у женщин – 2-15 мм/час. Нормальные значения СРБ (С-реактивного белка) – 0-5 мг/л.
- 0 – меньше 6 недель;
- 1 – 6 недель и больше.
Дополнительные рекомендации к Критериям 2010 г.
В них указаны 3 группы пациентов, которым может быть установлен диагноз ревматоидного артрита несмотря на то, что у них нет перечисленных признаков. Это:
- Люди, у которых на рентгенограммах имеются эрозии, типичные для РА.
- Больные, давно страдающие РА и в прошлом соответствовавшие критериям.
- Пациенты с ранней стадией РА, которые в ходе наблюдения все больше соответствуют критериям.
Алгоритм 2010 года не требует пересмотра диагноза у тех лиц, которым он был установлен по критериям 1987 года, а используется только для диагностики новых случаев болезни.
Дифференциальная диагностика при РА
Чтобы поставить диагноз ревматоидного артрита, врач должен исключить заболевания, которые также могут сопровождаться синовитом. К ним относятся, прежде всего, другие ревматические болезни:
- подагра;
- болезнь Бехтерева;
- ревматическая полимиалгия;
- системная красная волчанка;
- синдром Рейтера;
- системная склеродермия;
- ревматическая лихорадка;
- болезнь Бехчета;
- псориатический артрит;
- гипертрофическая остеоартропатия;
- фибромиалгия;
- рецидивирующий полихондрит.
Нередко причиной воспаления синовиальной оболочки становится проникновение бактерий или вирусов. Такое наблюдается при:
- бактериальном септическом артрите;
- бактериальном эндокардите;
- вирусном артрите;
- болезни Лайма.
Причиной синовита также могут быть:
- саркоидоз;
- амилоидоз;
- гемохроматоз;
- семейная средиземноморская лихорадка;
- мультицентрический ретикулогистиоцитоз;
- паранеопластический синдром при злокачественных заболеваниях любого генеза.
Иногда для выяснения этиологии синовита требуется проведение различных лабораторных и инструментальных исследований, консультации узких специалистов.
Практическое значение критериев диагностики РА заключается в том, что они позволяют быстро поставить диагноз и начать терапию базисными препаратами.
Раннее применение базисных средств положительно влияет на прогноз заболевания. При поздно начатом лечении и неблагоприятном течении РА приводит к инвалидности и уменьшает продолжительность жизни у женщин на 3 года, у мужчин — на 7 лет.
М. В. ГОЛОВИЗНИН, доцент кафедры внутренних болезней стоматологического факультета Московского государственного медико-стоматологического университета
Перспективы связаны с иммуноактивной терапией
Ревматоидный артрит (РА) является наиболее распространенным заболеванием соединительной ткани. Оно неуклонно прогрессирует, рано приводит к утрате трудоспособности и снижает продолжительность и качество жизни пациентов. В первые 3 года болезни трудоспособность утрачивают 37,5% больных, а через 5 лет более чем 50% больных РА уже не способны продолжать работу.
Возможности улучшения прогноза при РА связаны с применением адекватной иммуноактивной терапии до начала развития деструктивного процесса в суставах. Минимальная продолжительность этого периода времени составляет около 3 месяцев с момента дебюта болезни. Однако на практике почти в половине случаев диагноз РА ставится больным лишь тогда, когда у них выявляются рентгенологические признаки достоверных, а следовательно, уже необратимых, суставных деструкций. Причин несвоевременной постановки диагноза РА на этапе первой врачебной помощи несколько.
Главной является недостаточное знаком-ство докторов общей практики с дифференциальным диагнозом заболеваний суставов. РА и другие ревматические болезни схожи на начальных этапах развития. Современная медицина пока не располагает абсолютным критерием, позволяющим на 100% отличать РА от другой суставной патологии. В связи с этим диагноз РА ставится по совокупности признаков, каждый из которых имеет различную степень достоверности. Для диагностики РА повсеместно применяют предложенные в 1987 году Американской коллегией ревматологов (AКР) классификационные критерии (табл.). Критерии 1—4 должны наблюдаться не менее 6 недель. Диагноз РА устанавливается при наличии не менее 4 критериев. Чувствительность критериев — 91,2%, специфичность — 89,3%. В развернутой стадии болезни эти критерии действительно имеют высокую чувствительность и специфичность (около 90%).
Ранняя диагностика крайне важна
Однако при раннем РА эффективность диагностики гораздо ниже. Например, подкожные ревматоидные узелки редко выявляются на первом году заболевания. Рентгенологические изменения в ранние сроки РА неспецифичны или могут отсутствовать. То же относится и к присутствию у пациентов в крови ревматоидного фактора. Тогда основное значение в постановке диагноза имеет симметричный артрит с вовлечением кисти и запястья, сопровождающийся продолжительной утренней скованностью.
Относительно последнего признака мы хотели бы заострить внимание читателя. Скованность — тугоподвижность суставов, связанная со снижением уровня эндогенных кортикостероидов в утренние часы, а не боль является достоверным диагностическим критерием РА.
Следующий этап — признаки воспаления
Лабораторные признаки РА — следующий этап алгоритма, это, конечно, признаки воспаления. Однако оценка СОЭ, С-реактивного белка (СРБ), белковых фракций имеет второстепенное значение в диагностическом процессе на ранних этапах. И отсутствие их изменений не должно препятствовать постановке диагноза. В первые 2—3 месяца величины этих параметров не менее чем у 50% больных не выходят за пределы нормы. Кроме того, изменения острофазовых показателей типичны и для других заболеваний суставов.
Большее значение имеет обнаружение в крови ревматоидного фактора (РФ) в диагностических титрах. Однако примерно у 20% больных РА РФ в сыворотке крови отсутствует. Кроме того, РФ обнаруживают примерно у 5% здоровых людей, у 5—25% лиц пожилого возраста, а также у значительного числа больных с хроническими заболеваниями (системной красной волчанкой, системной склеродермией и др.).
Иммунологический тест улучшил диагностику
Указанных ограничений лишен недавно внедренный в клиническую практику новый иммунологический тест — определение антител к циклическому цитруллинированному пептиду (анти-ЦЦП-АТ), что повысило эффективность лабораторной диагностики РА на ранних стадиях. У больных с РА было выявлено несколько аутоантител, направленных против белков, содержащих цитруллин. Первым таким аутоантителом был антиперинуклеарный фактор. Специфичность анти-ЦЦП-АТ при диагностике РА на ранних стадиях составляет 86%, комбинации анти-ЦЦП-АТ + СОЭ — 95%, анти-ЦЦП-АТ + РФ — 91%, анти-ЦЦП-АТ + СРБ — 97%, анти-ЦЦП-АТ + полиартрикулярная боль — 95%, анти-ЦЦП-АТ + утренняя скованность — 99%. Особенно диагностически значимо определение анти-ЦЦП-АТ у лиц с низкими титрами ревматоидного фактора.
Рентгенография суставов — достоверный, но на ранних стадиях заболевания имеющий низкую диагностическую ценность, метод исследования. Околосуставной остеопороз как признак первой рентгенологической стадии РА развивается как минимум в течение нескольких недель. А костные эрозии и узуры — наиболее важный симптом РА — являются поздним признаком и могут обнаруживаться лишь спустя много месяцев. Тем не менее рентгенография суставов обязательна при любом подозрении на РА.
В первую очередь выполняется снимок кистей вне зависимости от степени субъективных и объективных признаков их поражения. Эрозии и сужение суставной щели проксимальных межфаланговых суставов обеих кистей рук наиболее типичны для РА. Они могут прогрессировать субклинически и, следовательно, их обнаружение дополняет картину даже при нерезко выраженных признаках воспаления. Рентгенологические изменения в крупных суставах считаются менее специфичными для РА. Тем не менее, особенно при серонегативных формах болезни, исследование костей таза может быть диагностически значимым.
Диагностика ревматоидного артрита на ранних стадиях представляет самостоятельную клиническую проблему, которая является ключевой для своевременного назначения препаратов, предотвращающих прогрессирование болезни.
Перспективы улучшения прогноза при ревматоидном артрите связаны с применением адекватной иммуноактивной терапии до начала развития деструктивного процесса в суставах.
Критерии ACR 1958 г. применялись повсеместно около 30 лет.
Следующий общепринятый вариант критериев РА был разработан ACR в 1987 г. (Arnett F.C., 1988) путем сравнительного анализа двух когорт пациентов(n=262/группа) с РА или с другими ревматическими заболеваниями (ОА, СКВ, псориатическим артритом и др.). Результатом стал общеизвестный в настоящее время набор из 7 критериев (Таблица 7), при наличии 4 из которых пациент может быть классифицирован как имеющий РА. Эти критерии были названы классификационными и были призваны, помимо работы с конкретными пациентами, четко определять группы пациентов в клинических исследованиях и публикациях (Arnett F.C., 1988) (Fauci A.S., Langford C.A., 2010) (Hochberg M.C., Rheumatoid arthritis, 2009) (Каратеев Д.Е., 2011).
Таблица 7. Классификационные критерии ревматоидного артрита, разработанные ACR (1987 г.) (адаптировано из (Каратеев Д.Е., 2011))
Описание
Утренняя скованность в суставах или околосуставных областях длительностью 1 ч до максимального улучшения
Артрит 3 суставных областей и более
Припухлость мягких тканей или выпот (но не костные разрастания), определяемые врачом, в области проксимальных межфаланговых, пястно-фаланговых, лучезапястных, локтевых, коленных, голеностопных, плюснефаланговых суставов
Артрит суставов кистей
Припухлость в области проксимальных межфаланговых, пястно-фаланговых или лучезапястных суставов
Одновременное вовлечение одноименных суставных областей с обеих сторон из перечисленных в п. 2
Подкожные узелки, располагающиеся над костными выступами, разгибательными поверхностями конечностей или околосуставными областями, определяемые врачом
Положительный тест на ревматоидный фактор в сыворотке крови (методика должна давать положительный результат не более чем у 5% здоровых людей)
Костные эрозии, значительный околосуставной остеопороз в пораженных суставах
Примечание - * указанные симптомы (критерии) должны сохраняться на протяжении более чем 6-ти недель.
Фактически набор критериев представляет собой описание картины классического РА. Это привело к достаточно высокой специфичности каждого из критериев, но снизило их ценность для ранней диагностики.
В настоящее время считается хорошо доказанным, что классификационные критерии АCR 1987 г. являются недостаточно эффективными для диагностики РА в первые месяцы после появления симптоматики (Harrison B.J., 1998). В частности, эти критерии совершенно не учитывают гетерогенность клинической картины и непригодны для применения у пациентов с НДА. В критериях АCR 1987 г. значительный удельный вес (2 критерия из 7) имеют редко встречающиеся на ранней стадии болезни симптомы — ревматоидные узелки и типичные рентгенологические изменения суставов. Кроме этого, в условиях вариабельности клинических проявлений раннего РА при обследовании пациентов особую роль играет иммунологическая диагностика.
Именно наличие аутоантител, таких как RF-фактор, демонстрирует принадлежность РА к аутоиммунным заболеваниям. Внедрение в клиническую практику определения антител к цитруллинированным пептидам, в частности антител к циклическому цитруллинированному пептиду (АЦЦП), стало существенным шагом вперед в ранней диагностике РА. Наличие АЦЦП имеет важнейшее значение в плане прогноза развития РА у пациентов. Так, по данным НИИР РАМН (Каратеев Д.Е., Лучихина Е.Л., 2010) среди позитивных по RF-факторупациентов через 12 мес РА развился в 56% случаев, среди RF-фактор-негативных пациентов - у 44%, различия недостоверны (р=0,105), в то время как среди позитивных по АЦЦП лиц через 12 мес РА развился у 70%, а среди негативных по АЦЦП —у 30%, различия высоко достоверны (р 10 суставов (как минимум 1 мелкий сустав)
B. Тесты на РФ и АЦЦП (0-3 балла, требуется как минимум 1 тест)
Слабопозитивны для РФ или АЦЦП (превышают верхнюю границунормы, но не более чем в 3 раза)
Высокопозитивны для РФ или АЦЦП (более чем в 3 раза превышаютверхнюю границу нормы)
C. Острофазовые показатели (0-1 балл, требуется как минимум 1 тест)
Нормальные значения СОЭ и СРБ
Повышение СОЭ или уровня СРБ
D. Длительность синовита (0-1 балл)
Автор материала: Булгакова Яна Сергеевна , кандидат биологических наук , ООО Сайнсфайлз
*Импакт фактор за 2018 г. по данным РИНЦ
Журнал входит в Перечень рецензируемых научных изданий ВАК.
Читайте в новом номере
Ключевые слова: ревматоидный артрит, диагностика, алгоритмы лечения, остеопороз, переломы, НПВП-гастропатии.
Для цитирования: Мурадянц А.А., Шостак Н.А. Ревматоидный артрит: клинические ситуации и алгоритмы лечения // РМЖ. Ревматология. 2016. № 2. С. –95.
Для цитирования: Мурадянц А.А., Шостак Н.А. Ревматоидный артрит: клинические ситуациии алгоритмы лечения. РМЖ. 2016;2:89-95.
Rheumatoid arthritis (RA) is one of the most common and severe chronic immune-mediated inflammatory diseases which result in early disability and high early mortality. Early diagnosis and active treatment of RA can improve prognosis and outcomes. The paper reviews clinical situations and management strategies of RA at different stages of the disease (i.e., early, advanced, and late), treatment algorithms, and approaches to prevent osteoporotic fractures, cardiovascular, and gastrointestinal complications in elderly patients. The main goal of RA therapy is to achieve remission or, at least, low disease activity. Treatment approach depends on RA stage, disease activity, factors associated with unfavorable outcome, comorbidities, and the efficacy of prior treatment. Basic therapy is the most effective in early RA. Treat-to-target approach recommends careful monitoring of RA activity (every month in high disease activity and every 3 months in low disease activity) and proper correction of basic therapy. In low efficacy of standard therapy with basic anti-inflammatory drugs, bioengineered drugs are recommended.
Keywords: rheumatoid arthritis, diagnostics, treatment approaches, osteoporosis, fractures, NSAID gastropathy.
For citation: Muradyants A.A., Shostak N.A. Rheumatoid arthritis: clinical situations and treatment algorithms // RMJ. Rheumatology. 2016. № 2. P. –95.
Статья посвящена ревматоидный артриту - клиническим ситуацииям и алгоритмам лечения

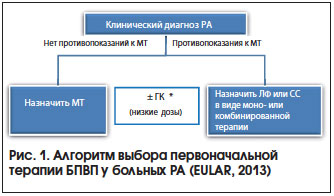
Основные стратегии лечения раннего РА (рис. 1) [7]:
1. Монотерапия МТ c последующей заменой на другие БПВП (ЛФ, СС) через 3–6 мес. в случае неэффективности или плохой переносимости).
2. Комбинированная базисная терапия, в т. ч. в сочетании с высокой дозой ГК. Используются комбинации БПВП как первого ряда (МТ + СС или МТ + ЛФ), так и второго ряда (МТ + Плаквенил) и т. д.
3. Комбинированная терапия синтетическими БПВП + ГИБП (в первую очередь ингибиторы фактора некроза опухоли (ФНО) при сохраняющейся > 3–6 мес. высокой активности РА, а также при наличии ФНП. Например, МТ 25 мг/нед. + Инфликсимаб 3 мг/кг массы тела.
II. Пациент с развернутым РА, не отвечающий на традиционные БПВП
Развернутая стадия РА – заболевание с отчетливо выраженной симптоматикой и длительностью болезни более 1 года. Суставной синдром имеет стойкий, симметричный и полиартикулярный характер с преимущественным поражением суставов кистей и стоп, выявляются признаки высокой или умеренной лабораторной активности, серопозитивность по РФ, эрозивный процесс в суставах по данным рентгенографии. Если диагноз устанавливается впервые, то стратегия ведения больного та же, что и при раннем РА. В случае уже проводившегося лечения с недостаточным эффектом или непереносимостью синтетических БПВП (как в виде монотерапии, так и при комбинированном их использовании), а также наличием ФНП прибегают к назначению ГИБП (рис. 2). Использование ГИБП позволяет максимально избирательно воздействовать на отдельные звенья иммунопатогенеза РА и существенно улучшить состояние больных РА, резистентных к стандартным БПВП и ГК [8]. Установлено, что комбинация традиционных БПВП с ГИБП более эффективна, чем монотерапия.
Назначение ГИБП показано:
– при длительно сохраняющейся (> 3–6 мес.) высокой активности РА;
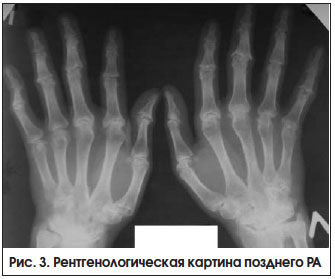
– при высокой активности заболевания 2-х лет, с выраженными признаками активного воспаления или без них (рис. 3). Неуклонное прогрессирование болезни приводит к формированию различных видов подвывихов и контрактур суставов, в связи с чем возрастает роль реабилитационных и ортопедических мероприятий.
Развитие остеопороза (ОП) и ассоциированных с ним переломов является одним из наиболее тяжелых осложнений РА, определяющим неблагоприятное течение и прогноз болезни. Частота остеопоротических переломов среди больных РА в 1,5–2,5 раза выше, чем в общей популяции [9]. Предполагается, что развитие ОП и суставной деструкции при РА имеет единые патогенетические механизмы, в основе которых лежит цитокин-зависимая активация остеокластогенеза, приводящая к повышению костной резорбции [10]. Развитие ОП при РА определяется множеством общих и специфических, ассоциированных с заболеванием и лечением, факторов риска.
РА-ассоциированные факторы риска ОП и переломов [11]:
– активность воспалительного процесса,
– рентгенологическая стадия,
– тяжесть функциональных нарушений (HAQ > 1,25),
– длительность болезни,
– прием ГК,
– высокий риск падений.
У больных РА прием ГК в 4–5 раз повышает риск вертебральных переломов и удваивает риск переломов бедра. При этом доказано, что не существует безопасной дозы ГК. Также следует помнить, что развитие переломов у больных, получающих ГК, происходит при более высоких значениях минеральной плотности ткани (МПК), чем при первичном ОП, поэтому антиостеопоротическую терапию следует начинать при значениях Т-критерия Литература
Диагностические критерии ревматоидного артрита, используемые в настоящее время, были предложены Американской коллегией ревматологов (АКР) в 1997 г. Данные критерии получили широкое распространение ввиду их высокой чувствительности (91-94 %) и специфичности (89 %). Диагноз ревматоидного артрита ставится при наличии 4 из 7 представленных критериев, при этом критерии с 1-го по 4-й должны присутствовать у больного не менее 6 нед.
Диагностические критерии ревматоидного артрита (АКР, 1997)
| Критерии | Определение | |
| 1 | Утренняя скованность | Утренняя скованность суставов не менее одного часа, существующая в течение 6 нед. |
| 2 | Артрит трех или большего количества суставов | Припухлость периартикулярных мягких тканей или наличие жидкости в полости сустава, определяемые врачом по крайней мере в трех суставах |
| 3 | Артрит суставов кисти | Припухлость хотя бы одной группы следующих суставов: проксимальных межфаланговых, плюснефаланговых или лучезапястных |
| 4 | Симметричный артрит | Билатеральное поражение проксимальных межфаланговых, пястно-фаланговых или плюснефаланговых суставов |
| 5 | Ревматоидные узелки | Подкожные узлы, определяемые врачом, на разгибательной поверхности предплечья вблизи локтевого сустава или в области других суставов |
| 6 | Положительный ревматоидный фактор в сыворотке крови | Наличие в сыворотке крови ревматоидного фактора, определяемого любым методом, позволяющим выявить его менее чем у 5 % здоровых лиц в популяции |
| 7 | Рентгенологические изменения | Изменения в лучезапястных суставах и суставах кисти, типичные для ревматоидного артрита и включающие эрозии или декальцификацию кости (кисты), расположенные вблизи пораженных суставов |
Приведенные критерии ревматоидного артрита могут быть применимы к уже сформировавшейся клинической картине заболевания, однако проблема состоит в том, чтобы поставить диагноз как можно раньше, так как более чем у 60 % пациентов суставные эрозии обнаруживаются уже в течение первых двух лет с момента появления первых, зачастую неспецифических симптомов болезни. При этом данные многочисленных исследований свидетельствуют о том, что промежуток времени, в течение которого активная противовоспалительная и иммуносупрессивная терапия может эффективно затормозить структурные повреждения суставов, весьма короткий и иногда составляет всего несколько месяцев от начала болезни. Таким образом, РА является одним из тех заболеваний, при которых отдаленный прогноз во многом зависит от того, насколько рано удается поставить диагноз и начать активную фармакотерапию.
Лабораторная и инструментальная диагностика ревматоидного артрита.
Как показывает клинический опыт, большинство лабораторных показателей (за исключением ревматоидного фактора и антицитруллиновых антител) не являются патогномоничными для ревматоидного артрита, но они имеют важное значение для оценки степени активности заболевания и эффективности проводимой комплексной терапии.
Гемограмма.
Иммуновоспалительный процесс, лежащий в основе патогенеза ревматоидного артрита, является основной причиной гематологических нарушений у этой категории больных. Вместе с тем изменения количественного и качественного состава периферической крови и костного мозга могут развиваться под влиянием проводимой иммуносупрессивной терапии, что требует их правильной интерпретации с последующей коррекцией лечебных мероприятий.
Количество эритроцитов в периферической крови у больных ревматоидным артритом обычно находится в пределах нормы или несколько снижено, однако содержание гемоглобина чаще оказывается сниженным. Этиология анемии при ревматоидном артрите обычно имеет мультифакторный характер, в связи с чем необходимо проводить дифференциальную диагностику между железодефицитной, гемолитической анемией, анемией хронического воспаления, а также миелосупрессией на фоне активной цитостатической терапии. При выявлении у больных ревматоидным артритом дефицита железа обязательным является клинико-инструментальное исследование органов желудочно-кишечного тракта для уточнения причины анемии.
Количество ретикулоцитов в периферической крови у больных ревматоидным артритом, даже при наличии анемического синдрома, как правило, не превышает нормальных показателей (1,0-1,5 %). Вместе с тем повышение этого показателя отмечается при развитии гемолиза и возникновении скрытого внутреннего кровотечения.
Количество лейкоцитов у больных ревматоидным артритом чаще находится в пределах нормальных значений, реже наблюдается умеренный лейкоцитоз (как правило, на фоне терапии высокими дозами глюкокортикоидов). Лейкоцитарная формула не изменена, исключение составляет болезнь Стилла у взрослых, для которой характерен нейтрофильный лейкоцитоз (выявляется у 92 % больных).
При длительном течении ревматоидного артрита нередко развивается лейкопения, особенно при наличии у больных спленомегалии. Снижение количества лейкоцитов в периферической крови может быть связано с проводимой терапией цитостатиками, НПВП и другими лекарственными препаратами. Стойкая лейкопения с низким содержанием нейтрофилов и сопутствующей спленомегалией характерна для синдрома Фелти.
Для определения активности ревматоидного воспаления важным критерием является СОЭ. Благодаря простоте выполнения, а также наличию прочной положительной корреляционной связи между уровнем СОЭ и степенью воспалительной активности ревматоидного артрита этот показатель остается важным лабораторным тестом в практической работе терапевта.
С-реактивный белок (СРБ) - это глобулин, который выявляется в крови при различных воспалительных заболеваниях. СРБ принимает участие во многих иммунных реакциях, ингибируя антигенспецифическую активность Т-лимфоцитов, активирует Q-компонент комплемента и т. д. У здоровых людей СРБ определяется в следовых количествах, тогда как при ревматоидном артрите его концентрация в сыворотке может увеличиваться в десятки раз. В период обострения заболевания содержание СРБ постоянно увеличено, в ряде случаев даже при нормальных показателях СОЭ. Значения СРБ, наряду с другими лабораторными и клиническими данными, являются важным показателем для определения степени активности ревматоидного артрита.
Протеинограмма у больных ревматоидным артритом характеризуется повышением содержания α2- и γ-глобулинов, концентрация которых коррелирует с активностью ревматоидного воспаления. В крови больных увеличиваются также концентрации церулоплазмина, трансферрина, ферритина и лактоферрина. При значительном повышении концентрации одной из белковых фракций необходимо провести иммуноэлектрофоретическое исследование для исключения парапротеинемии.
Ревматоидные факторы (РФ) являются своеобразными маркерами аутоиммунных нарушений у больных ревматоидным артритом. Ревматоидные факторы представляют собой аутоантитела класса IgM, а также IgG, IgA, IgE и IgD изотипов, реагирующих с Fc-фрагментом IgG. Большое количество клеток, продуцирующих РФ, находится в синовиальной оболочке, синовиальной жидкости и костном мозге. Проведенными клиническими исследованиями установлено, что наличие РФ в сыворотке крови больных РА не только подтверждает диагноз этого заболевания, но часто характеризует его течение и прогноз. Так, наличие РФ в высоких титрах с самого начала суставного процесса ассоциируется с неблагоприятной эволюцией заболевания, тогда как у больных ревматоидным артритом с низким содержанием ревматоидных факторов в сыворотке крови прогрессирование болезни идет значительно медленнее.
Для определения ревматоидных факторов используются реакции латексагглютинации (проба положительная при титре 1 : 20 и выше), Валера - Розе (титр 1 : 32 и выше), а также нефелометрическая техника, которая лучше стандартизирована и позволяет выявлять все изотипы РФ. С помощью гистохимических методов можно выявить РФ в синовиальной ткани, лимфатических и ревматоидных узлах.
Наличие ревматоидных факторов является одним из диагностических критериев ревматоидного артрита, вместе с тем примерно у 25-30 % больных с типичными проявлениями заболевания они не выявляются. Серонегативные варианты ревматоидного артрита чаще встречаются у женщин и у больных с дебютом РА в пожилом возрасте. В то же время ревматоидные факторы редко обнаруживаются и при заболеваниях суставов, с которыми приходится проводить дифференциальную диагностику ревматоидного артрита (серонегативные спондилоартропатии, остеоартроз, подагра, микрокристаллические артриты и др.). Ревматоидные факторы встречаются примерно у 5 % здоровых людей, а также у двух третей носителей вируса гепатита С, частота которого во многих регионах мира выше (до 2 %), чем собственно РА (0,6-1,3 %). Таким образом, наличие у пациента положительных титров РФ не всегда свидетельствует о наличии у него ревматоидного артрита, что существенно осложняет диагностику ранних форм заболевания.
Кроме ревматоидных факторов, в крови больных ревматоидным артритом выявляются и другие антитела, в том числе антинуклеарный фактор, антитела к гладкомышечным клеткам, антифиллагриновые антитела (АФА) и др. Было установлено, что АФА связываются с антигенными мишенями, содержащими аминокислоту цитруллин, что послужило предпосылкой к разработке лабораторных методов для выявления анти-ЦЦП. Для диагностики антител к ЦЦП в настоящее время используется метод иммуноферментного анализа, результат расценивается как положительный при концентрации антител в сыворотке крови больных 5 Ua/мл и выше.
В ряде исследований зарубежных и отечественных авторов было показано, что чувствительность данного метода при ревматоидном артрите практически не уступает по чувствительности методу обнаружения ревматоидных факторов (50-80 %), но значительно превосходит его по специфичности, которая оценивается как 96-99 %. Кроме того, антитела к ЦЦП выявляются почти у 30 % больных ревматоидным артритом, серонегативных по ревматоидному фактору.
Исследование Т-системы иммунитета у больных ревматоидным артритом включает в себя оценку как количественных, так и функциональных показателей. К ним относятся определение количества Т-лимфоцитов и их субпопуляций, исследование пролиферативного ответа лимфоцитов на аллергены или неспецифические митогены - фитогемагглютинин (ФГА) и конканавалин-А (Кон-А), определение чувствительности лимфоцитов к иммуномодуляторам и др.
Определение количества Т-лимфоцитов и их субпопуляций проводится с помощью иммунофлюоресцентного метода с моноклональными антителами (МКАТ), полученными к дифференцировочным антигенам клеток. У больных ревматоидным артритом внутри пула Т-клеток наблюдается увеличение количества Т-лимфоцитов с преимущественно хелперной активностью (Thl-типа), а также соотношения CD4+/CD8+ (в норме этот показатель равен 1,8-2,2).
Для определения функционального состояния Т-системы иммунитета используются реакция бласттрансформации лимфоцитов (РБТЛ) и реакция торможения миграции лейкоцитов (РТМЛ) в присутствии митогенов, однако их применение в ревматологии ограничивается, как правило, научными исследованиями.
Для оценки функционального состояния системы гуморального иммунитета используется количественное определение иммуноглобулинов в плазме крови. Основное биологическое свойство Ig состоит во взаимодействии с антигенами, мембранами клеток различных типов, системой комплемента. В сыворотке крови больных с серопозитивным РА определяется повышение содержания всех классов иммуноглобулинов - IgG, IgM и IgA. У 30-50 % больных РА могут определяться криоглобулины, особенно при системных проявлениях ревматоидного артрита, таких как васкулит, пульмонит, синдром Рейно и др.
Большое значение для диагностики степени активности иммуновоспалительного процесса при ревматоидном артрите имеет определение концентрации С3-компонента комплемента в сыворотке крови. Комплемент - это ферментативная система, состоящая из более чем 20 белков-проэнзимов плазмы крови. Они могут быть активированы в определенной последовательности по принципу биологического усиления при специфической реакции антиген-антитело (классический путь активации комплемента), а также неспецифическими факторами (альтернативный путь активации). С3-компонент комплемента, рецепторы для которого экспрес-сированы на многих клетках, усиливает хемотаксис лейкоцитов, активирует фагоцитоз, а взаимодействие С3 и его субкомпонентов (C3b, С3с, C3d) с В-лимфоци-тами играет важную роль в индукции специфического иммунного ответа.
Уровень С3-компонента комплемента у больных ревматоидным артритом, как правило, в норме или незначительно повышен. Уменьшение его содержания наблюдается при тяжелых суставно-висцеральных формах заболевания, что свидетельствует об активации системы комплемента вследствие формирования иммунных комплексов. В синовиальной жидкости больных ревматоидным артритом содержание комплемента обычно снижено. Эффект некоторых базисных противоревматических средств при РА (препаратов золота, D-пеницилламина) связывают именно с торможением активности системы комплемента.
Как уже отмечалось, формирование иммунопатологических реакций при ревматоидном артрите связано с образованием растворимых комплексов антиген-антитело - циркулирующих иммунных комплексов (ЦИК). Клиническое значение ЦИК состоит в том, что их высокая концентрация в крови больных ревматоидным артритом является показателем активности заболевания, а изучение в динамике позволяет оценить эффективность проводимой терапии. Количество ЦИК резко повышено у больных с серопозитивными вариантами РА (часто выше 100 ЕД при норме 22-66 ЕД).
Исследование синовиальной жидкости также имеет диагностическое значение при ревматоидном артрите. Накапливающийся в суставах экссудат характеризуется увеличением общего числа клеток, синовиальная жидкость становится мутной, ее вязкость снижается, выпадают хлопья фибрина. Содержание белка в синовиальной жидкости, как и в других биологических жидкостях организма, служит показателем изменения проницаемости клеток и, следовательно, отражает активность синовита. При ревматоидном артрите концентрация белка обычно достигает 40-70 г/л, тогда как при остеоартрозе она составляет 20-30 г/л.
Цитологическое исследование синовиальной жидкости позволяет судить об активности воспалительного процесса: при высокой активности ревматоидного артрита наблюдается нарастание цитоза (до 20 х 109/л клеток и более) с преобладанием сегменто-ядерных лейкоцитов (более 80 %), а также рагоцитов (выше 50 %). Рагоциты - это гранулоциты, содержащие единичные или множественные включения в виде серых телец в голубой цитоплазме клеток размером 0,5-2,0 мкм. Особенно хорошо они видны при фазово-контрастной микроскопии. Включения представляют собой иммунные комплексы, содержащие РФ, в состав их входят также альбумин, липиды, гликопротеиды, фибрин, ядра клеток и др. Рагоциты обнаруживают в СЖ у 30-97 % больных ревматоидным артритом, а при других заболеваниях суставов - у 5-10 % пациентов. Методом преципитации в синовиальной жидкости больных РА удается также определить IgM, который в норме отсутствует.
Миелограмма.
У больных ревматоидным артритом наблюдаются изменения и костномозгового кроветворения, чаще всего реактивного характера. В частности, при цитологическом исследовании костного мозга нередко отмечается увеличение процентного содержания моноцитов, лимфоцитов и плазматических клеток, коррелирующее с активностью иммуновоспалительного процесса. Общее количество миелокариоцитов, а также содержание лимфоцитов и эозинофилов, как правило, не отличается от нормальных показателей. У части пациентов наблюдается раздражение миелоидного ростка гемопоэза, а также умеренное торможение процессов созревания клеток эритроидного ряда.
Сужение суставных щелей является ценным диагностическим признаком, свидетельствующим о деструкции суставного хряща. Суставные поверхности становятся нечеткими и неровными, иногда наблюдается прямое соприкасание костей, составляющих сустав. При образовании значительного дефекта кортикального слоя на рентгенограммах выявляются вначале единичные (II стадия) костные эрозии (узуры), а затем множественные (III стадия), которые со временем существенно увеличиваются в размерах. Количество и скорость появления новых узур позволяют судить о характере течения РА.

Ревматоидный артрит. Сужение суставных щелей проксимальных межфаланговых суставов кистей

Ревматоидный артрит. Околосуставной остеопороз, кистевидная перестройка костной ткани, сужение суставных щелей большинства суставов кистей, множественные эрозии костей
На поздних стадиях ревматоидного артрита рентгенологически определяются выраженные деструктивные изменения эпифизов костей с подвывихами. Финальной стадией ревматоидного процесса в суставах является развитие множественных анкилозов (IV стадия).

Ревматоидный артрит. Околосуставной остеопороз, множественные эрозии суставов, подвывихи и анкилозы суставов кистей

Ревматоидный артрит. Околосуставной остеопороз, кистевидная перестройка костной ткани, эрозии костей, множественные анкилозы суставов стоп
Из новых диагностических методов следует отметить компьютерную томографию (КТ) и ядерно-магнитно-резонансную томографию (ЯМРТ). С их помощью можно выявлять изменения костей и околосуставных тканей, визуализация которых при выполнении обычной рентгенографии в ранние сроки заболевания не представляется возможной.
Широко внедряется в клиническую практику ультразвуковое сканирование суставов. Оно дает возможность определять в динамике состояние синовиальной оболочки, хряща и суставной капсулы, прилегающих мышц, а также диагностировать минимальный суставной выпот и асептический некроз головок бедренных костей.
Читайте также: