Саркома юинга и остеомиелит

Саркома Юинга (СЮ) относится к одним из самых злокачественных новообразований костного скелета. Как самостоятельное заболевание впервые была выделена и описана J. Ewing в 1921 году , и впоследствии, с 1925 года стала обозначаться его именем.
Эпидемиология
Опухоль достаточно часто встречается, она составляет порядка 10% всех костных сарком, и находится на третьем месте по встречаемости среди всех злокачественных опухолей костного скелета.
Саркомой Юинга страдают преимущественно в детском и подростковом возрасте, крайне редко наблюдается у людей старше 50 лет и детей первого года жизни. Считается, что в 97% случаев она выявляется у лиц молодого возраста (до 30 лет), и в 90 % случаев — пик заболеваемости – приходится на возраст 10-15 лет, чаще заболевают мальчики. Опухоль является второй по частоте среди злокачественных опухолей у детей. Этиологические факторы достоверно неизвестны, но по данным в литературы, в возникновении заболевания существенную роль играет наследственный фактор, отмечена связь саркомы с наличием аномалий скелета (костная киста и др.) и аномалиями мочеполовой системы (гипоспадия, редупликация почечной системы).
Опухоль представляет собой солитарное образование, способна поражать любые отделы скелета.
Первоначально саркома возникает в костномозговом канале, в процессе прогрессирования разрушает кортикальный слой и поражает окружающие мягкие ткани. Излюбленное место локализации в кости – диафизы трубчатых костей.
Симптомы саркомы Юинга
Местом локализации новообразования может быть практически любая кость, а также мягкие ткани конечностей, головы и туловища. Частота поражаемости:
- Длинные трубчатые кости нижних конечностей – до 45- 50% случаев;
- В области тазового пояса – 18-20%;
- Длинные трубчатые кости верхних конечностей– в 12-16 % случаев;
- Ребра, позвонки, ключицы, лопатки, кости черепа, кистей рук и стоп – редкие локализации.
Является наиболее частым, в значительном количестве случаев – первым симптомом при саркоме Юинга. Боль локализуется в области опухоли с нарушением функции пораженной конечности. Периодически возникающая, непостоянная (волнообразная) боль может иметь разнообразный характер: острая, ноющая, режущая, тупая, сильно либо умеренно выраженная по интенсивности. От момента появления болей до установления диагноза в среднем проходит от 6 до 12 мес.
Первоначально боль имеет слабую интенсивность и может периодически самопроизвольно затихать, по мере прогрессирования опухоли боли становятся постоянными, интенсивными, нарушающими обычную активность и сон больного.
В ткани опухоли часто образуются участки геморрагий и некрозов, вызывающих местное повышение температуры, отечность, гиперемию – т. е. проявляет себя как неспецифический острый воспалительный процесс, сходный с таковым при остеомиелите. Большинство пациентов имеют симптомы интоксикации с подъемом температуры тела до 38-39 градусов, слабости, потери массы тела.
Для саркомы Юинга характерна ранняя инвазия в окружающие мягкие ткани, мягкотканная часть новообразования более объемная, чем костная. При осмотре опухоль может определяться в виде деформации пораженного участка, болезненная при пальпации и быстро увеличивающаяся в размерах. Кожа над опухолью гиперемирована, отечна, с выраженным сосудистым рисунком.
Течение заболевания может быть цикличным: периодически полное затухание всех симптомов и их последующее возобновление. По мере прогрессирования опухолевого процесса продолжительность ремиссии сокращается. Такие проявления цикличности более характерны для сарком, локализованных в плоских костях. Длительность заболевания при этом может составлять несколько лет, — такое клиническое течение обозначается как торпидное.
Цикличность в течении заболевания, особенно если положительная динамика имеет место на фоне проводимой противовоспалительной терапии, может быть расценено как положительный результат лечения и повлечь за собой диагностическую ошибку.
В целом симптомы варьируют в зависимости от локализации первичной опухоли, и могут иметь другие проявления:
- Хромота — при поражении костей нижних конечностей;
- Радикулопатия, компрессионный синдром с параплегией, нарушение функции тазовых органов – при поражении позвонков;
- Плевральный выпот, кровохарканье, симптомы дыхательной недостаточности – при поражении костей и мягких тканей грудной клетки с распространением в грудную полость и вовлечением в опухолевый процесс легких, плевры и средостения.
Описаны случаи мягкотканной локализации саркомы Юинга без видимых изменений на рентгенограммах костей. Но как правило, последующее микроскопическое исследование новообразования, что первичная опухоль возникла в костномозговом канале и распространилась на мягкие ткани по гаверсовым каналам. Такую особенность СЮ необходимо учитывать при постановке диагноза внескелетной саркомы Юинга.
Метастазирование
СЮ является одной из самых агрессивных злокачественных опухолей, характеризуется ранним метастазированием и генерализацией процесса. Очаги поражения, часто определяемые в костях и возникающие последовательно, могут быть расценены как метастатические, но могут быть и проявлением первичной множественности опухоли.
Для опухоли Юинга характерно гематогенное метастазирование с преимущественной локализацией в легких, костях, костном мозге. В среднем, порядка 14-50% пациентов на этапе установления диагноза уже имеют метастазы, выявляемые стандартными методами диагностики. Часто обращение пациентов вызвано симптомами метастатического поражения тех или иных органов.
Регионарные лимфоузлы поражаются в 5-15% случаев, как правило, при близком к ним расположении первичной опухоли. Лимфогенное метастазирование встречается достаточно редко и относится к неблагоприятным прогностическим признакам.
Помимо этого, отдаленные метастазы саркомы Юинга обнаруживаются в средостении, забрюшинном пространстве (надпочечники), печени, центральной нервной системе (менингеальные оболочки головного и спинного мозга).
Микроскопическое строение метастазов соответствует таковому первичной опухоли.
Диагностика саркомы Юинга
Целью при обследовании пациентов является решение следующих задач:
- Верифицировать диагноз;
- Определить степень распространения опухолевого процесса;
- Определить факторы риска;
- На основании полученных данных – определить тактику ведения пациента.
Диагностика саркомы Юинга, особенно на ранних стадиях, является сложной проблемой, диагноз может быть установлен только по совокупности клинической картины, данных рентгенологических исследований, сцинтиграфии, морфологической диагностики.
Обязательные методы диагностики:
Ранний признак саркомы Юинга – сужение костномозгового канала, происходящее за счет распространения опухоли. По мере развития опухолевого процесса при рентгендиагностике выявляются следующие признаки:
Иммуногистохимическое исследование с помощью авидин-, биотинпероксидазной техники позволяет обнаружить те или иные маркеры нейродифференцировки: нейронспецифическую энолазу, CD56 (Leu 7), протеин S-100, глиальный фибриллярный кислый протеин, синаптофизин, GD2, белки нейрофиламентов. Еще одним высокоспецифичным признаком саркомы Юинга является экспрессия продукта псевдоаутосомного гена MIC2p (Е2, CD99), выявляющегося более чем в 90—95 % случаев этого заболевания. Экспрессия данного белка крайне редко наблюдается при других негемопоэтических опухолях, а его диагностика проводится с помощью специфичных моноклональных антител НВА71, RFB-1, 12Е7, 013.
Таким образом, общая характерная хромосомная транслокация и одинаковые нейральные характеристики некоторых клеточных линий саркомы Юинга и примитивной нейроэктодермальной опухоли свидетельствуют в пользу предположения, что эти две опухоли сходны и представляют собой разные стадии дифференцировки одного злокачественного типа.
Клиническая картина
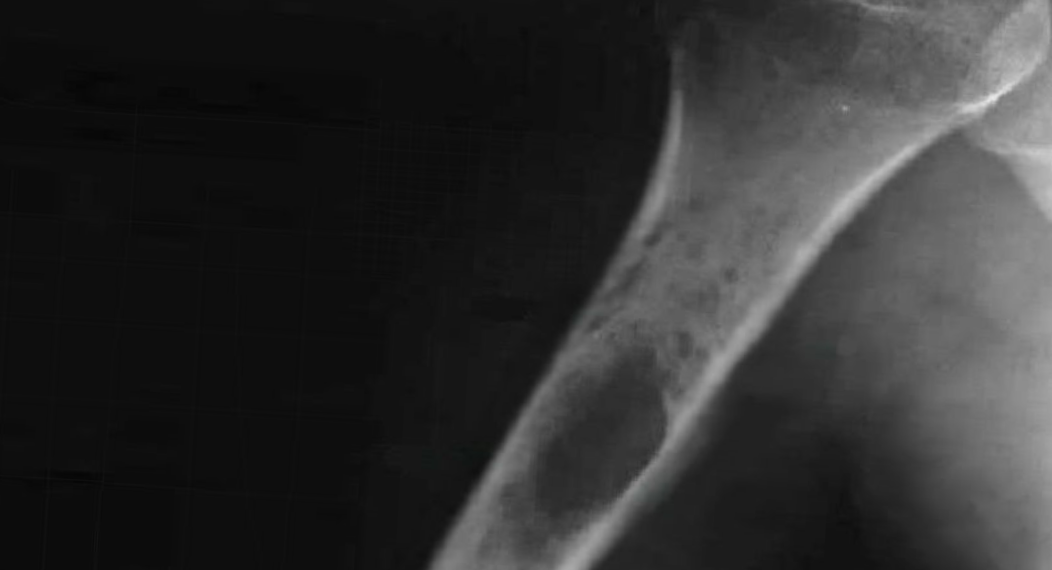
Саркома Юинга (СЮ) поражает все кости скелета, однако несколько чаще она развивается в длинных трубчатых костях конечностей. В последних СЮ первично локализуется в диафизе, метафизе или эпифизе с последующим быстрым прогрессированием по длиннику кости (рис. 16.1).
Наиболее типичной локализацией СЮ длинных трубчатых костей является диафиз, откуда опухоль распространяется одинаково к центру и периферии кости и отчетливо отличается от локализации опухоли в метафизе, характерной для остеогенной саркомы. Через зону роста и суставной хрящ опухоль обычно не распространяется.

Рис. 16.1. Типы роста опухоли Юинга при ее локализации в длинных костях: 1 — центральный диафизарный; 2 — кортикальный (периферический) диафизарный; 3 — центральный метафизарный; 4 — периферический метафизарный; 5 — метафизарно-эпифизарный
В большинстве случаев первичный очаг располагается в бедренной кости и костях верхней конечности, реже — в большеберцовой и малоберцовой костях. Второй, наиболее типичной локализацией являются кости таза, реже встречается локализация первичного очага в костях осевого скелета (позвонки, кости черепа), ребрах, лопатке, ключице. Нередко очаги поражения обнаруживаются почти одновременно в нескольких костях. В отличие от остеогенной саркомы более часто поражаются плоские кости скелета.
Саркома Юинга у детей характеризуется более злокачественным течением, чем у взрослых больных; она быстро растет и рано метастазирует. Наличие метастазов при первичном обращении диагностируется у 22—38 % пациентов. Метастазирование в основном происходит гематогенным путем, при этом наиболее часто обнаруживается поражение легких, костей, костного мозга. В редких случаях наблюдаются метастазы в лимфатические узлы, которые рассматриваются как отдаленные, и вовлечение в процесс ЦНС.
Как и при других первичных злокачественных опухолях костей, наиболее частыми клиническими проявлениями саркомы Юинга являются боль локального или радикулярного характера, припухлость в области поражения и нарушение функции. Начало подострое или острое. Иногда заболевание протекает с маловыраженными клиническими симптомами. В половине всех случаев больные отмечают в анамнезе травму. Боли тупые, тянущие, колющие, иногда едва ощутимые, постепенно нарастающие, усиливающиеся ночью, но не имеющие постоянного характера.
При остром и подостром начале наблюдается повышение температуры тела до 38—40 °С. Одновременно с болью отмечаются недомогание, лейкоцитоз, увеличение СОЭ, анемия и похудание. По мере роста опухоли появляется мягкотканный компонент, быстро увеличивающийся в размере, сопровождающийся местной гиперемией, гипертермией и расширенными подкожными венами, что приводит к нарушению функции пораженного органа. У большинства детей припухлость является не только постоянным, но и первым симптомом заболевания.
При поражении ребра саркомой Юинга мягкотканный компонент, как правило, приобретает сферическую форму. Опухоль инфильтрирует плевру и осложняет процесс плевритом. Все это затрудняет диагностику деструктивных изменений ребра.
Традиционная рентгенография первичного очага должна быть дополнена ультразвуковым исследованием, компьютерной томографией (КТ) и/или магнитно-резонансной томографией (МРТ) с вычислением объема опухоли с целью определения прогностической группы риска. Радионуклидное исследование костной системы проводится для определения протяженности первичной опухоли и выявления метастатических очагов в других костях скелета. Рентгенографию легких в двух проекциях для выявления метастатического поражения легких рекомендуется дополнить КТ. При обнаружении образования, исходящего из грудной стенки и растущего в грудную полость, помимо полипозиционного рентгенологического исследования, следует производить суперэкспонированные снимки и томографию. Если после такого исследования неясна локализация опухоли, то необходимо сканирование скелета для определения вовлечения в процесс ребер.
Ультразвуковое исследование, ангиография, КТ, МРТ и радиоизотопное сканирование дают важную дополнительную информацию для уточнения истинного интрамедуллярного и мягкотканного распространения опухолевого процесса и решения вопроса о сохранной операции, а также с целью динамического контроля.
Лабораторные анализы обнаруживают умеренно повышенную СОЭ, незначительную анемию и лейкоцитоз. Повышение уровня сывороточной лактатдегидрогеназы (ЛДГ) коррелирует с объемом первичной опухоли и неблагоприятным прогнозом.
Даже в типичных случаях клинико-рентгенологический диагноз саркомы Юинга должен быть обязательно подтвержден морфологическим исследованием. Для этого производится трепанобиопсия с последующим гистологическим и цитологическим исследованием. При сомнительном морфологическом заключении необходима открытая биопсия для верификации диагноза. Пункцию костного мозга для исключения поражения костного мозга необходимо проводить из нескольких мест.
Необходимо отметить, что принципиальным для оценки прогностической группы риска является расчет объема опухоли до начала лечения. Расчет эллипсоидных опухолей (большой объем мягкотканного компонента) производится по формуле: а • b • с • 0,52, для цилиндрических опухолей длинных трубчатых костей с небольшим мягкотканным компонентом — а • b • с • 0,785.
Патоморфология
Дополнительные исследования позволяют обнаружить наличие гликогена в 90 % клеток, однако данный признак не является патогномоничным. Иммуногистохимическое исследование с помощью авидин-, биотин-пероксидазной техники позволяет обнаружить те или иные маркеры нейродифференцировки: нейронспецифическую энолазу, CD56(Leu7), протеин S-100, глиальный фибриллярный кислый протеин, синаптофизин, GD2, белки нейрофиламентов.
В настоящее время отсутствуют четкие критерии дифференциальной диагностики между саркомой Юинга и примитивной нейроэктодермальной опухолью (ПНЭО). Однако обнаружение 2 или более маркеров нейродифференцировки, наличие Homer-Wright розеток и/или признаков нейродифференцировки, выявленных при электронной микроскопии, позволяет поставить диагноз примитивной нейроэктодермальной опухоли.
Таким образом, показано, что СЮ и ПНЭО являются гистологически схожими мелкокруглоклеточными опухолями, имеющими единую хромосомную транслокацию t (11;22), однако ПНЭО имеет гистологические и иммуногистохимические черты нейральной дифференцировки. Проведение всех звеньев иммуногистохимических и генетических исследований оправдано высокой специфичностью данных методов и необходимо для дифференциальной диагностики опухолей семейства саркомы Юинга и других мелкокруглоклеточных сарком, таких как альвеолярная рабдомиосаркома, нейробластома, лимфосаркома, мелкоклеточная остеогенная саркома.
Цигогенетические исследования
Наиболее частой генетической аберрацией при саркоме Юинга является транслокация t (11 ;22) (q24; ql2) с повреждением соответственно генов EWS и FLY1, которая встречается в 80—85 % случаев. Эта транслокация — одна из первых хромосомных аберраций, которая была клонирована и охарактеризована на молекулярном уровне. Результатом транслокации является слияние генов EWS и FLY1. Ген EWS кодирует РНК-связанный протеин, тогда как FLY1 — ДНК-связанный протеин, относящийся к EWS-семейству факторов транскрипции. Образованный химерный EWS—FLY1 онкопротеин содержит EWS-трансактиваторный домен и FLY1 ДНК-связанный домен.
Следовательно, EFY1 определяет ДНК-связанную специфичность EWS-FLY1 онкопротеина, а N-концевая порция EWS обусловливает нарушение регуляции и последовательности активации генов, в норме отвечающих на FLY1 (или близкие ему белки семейства ETS), что является одним из важнейших патогенетических механизмов развития саркомы Юинга. Химерный EWS—FLY1 онкопротеин, по-видимому, является промотором экспрессии различных генов, принимающих участие в неопластической трансформации. Некоторые авторы объясняют роль EWS—FLY1 онкопротеина как нарушение регуляции транскрипции, тогда как другие предполагают его участие в ингибировании апоптоза.
Определение цитогенетических и молекулярных нарушений используется при дифференциальной диагностике мелкокруглоклеточных сарком. Выявление транслокации t (11;22) возможно методами RTPCR (обратной транскрипционной полимеразной цепной реакции), флюоресцентной гибридизации in situ, кариотипирования, что является отчетливым дифференциально-диагностическим критерием СЮ/примитивной нейроэктодермальной опухоли. Например, наличие t (11;22) позволяет отдифференцировать саркому Юинга, продуцирующую костные или хрящевые элементы, от схожих с ней мелкоклеточной остеогенной саркомы и мезенхимальной хондросаркомы. В ряде исследований показана зависимость варианта онкопротеина EWS—FLY1 и клинического течения болезни. EWS—FLY1 типа 1 (результат слияния экзона 7 гена EWS и экзона 6 гена FLY1) является наиболее часто встречающимся и определяется в 65 % случаев.
Остальные 35 % СЮ содержат широкий спектр различных транскрипционных композиций участков EWS и FLY1. В указанных исследованиях было показано, что EWS—FLY1 типа 1 коррелирует с благоприятным прогнозом и в основном встречается у пациентов, имеющих локализованное заболевание.
Реже встречается транслокация t (21;22), приводящая к образованию онкопротеина EWS—ERG. Наличие вторичных хромосомных аберраций, таких как трисомия +8, +12, +2, +5, +9, + 15; появление дополнительного материала в длинном или коротком плече хромосомы могут играть роль в прогрессировании саркомы Юинга.
Еще одним высокоспецифичным признаком саркомы Юинга является экспрессия продукта псевдоаутосомного гена М1С2р (Е2, CD99), выявляющегося более чем в 90—95 % случаев этого заболевания. Экспрессия данного белка крайне редко наблюдается при других негемопоэтических опухолях, а его диагностика проводится с помощью специфичных моноклональных антител НВА71, RFB-1, 12Е7, 013.
Дифференциальная диагностика
Наибольшее значение в дифференциальной диагностике опухоли Юинга имеет остеомиелит, реже диафизарный туберкулез. По клиническим и лабораторным данным опухоль Юинга иногда неотличима от гематогенного остеомиелита. Общими признаками являются острое или подострое начало, высокая температура тела, местные изменения в виде болей, нарушения функции пораженного органа, покраснения и припухлости, лейкоцитоз и увеличение СОЭ.
Дифференциальный диагноз должен проводиться с учетом сроков заболевания по фазам течения патологического процесса. Деструктивные изменения в кости и выраженные периостальные реакции, выявленные в ранний период заболевания, свидетельствуют о наличии опухоли.
Большое значение в первые недели клинического проявления заболевания имеют обнаруженные рентгенологически изменения мягких тканей.
При опухоли Юинга мягкотканный компонент более или менее четко отграничен межмышечными прослойками, а при остеомиелите мягкие ткани инфильтрированы, поэтому межмышечные прослойки не дифференцируются и занимают большую протяженность. Наличие некрозов к концу первого-второго месяца от начала заболевания, а в более поздние сроки — секвестров свидетельствует об остеомиелите. Наличие спикул облегчает распознавание опухоли Юинга (табл. 16.1).
При относительно медленном течении и ремиссиях опухоли Юинга из-за появления в ней реактивных процессов возникает клинико-рентгенологическая картина, сходная с остеомиелитом Гарре и диафизарным туберкулезом (табл. 16.2).
Различные варианты течения саркомы Юинга также следует дифференцировать главным образом с другими злокачественными новообразованиями. Так, I и II варианты течения опухоли Юинга рентгенологически необходимо дифференцировать с остеогенной саркомой, хондросаркомой (не содержащая известковые включения); III вариант — с остеогенной склерозирующей саркомой; IV вариант — с ячеистым вариантом хондросаркомы и гемангиоэндотелиомой, миеломой и гигантоклеточной опухолью.
При гистологическом исследовании саркому Юинга следует дифференцировать с другими мелкоклеточными саркомами, такими как эмбриональная рабдомиосаркома, нейробластома, мелкоклеточная остеогенная саркома и злокачественная лимфома. Иммуногистохимическое исследование может быть решающим в дифференциальном диагнозе СЮ с другими мелкокруглоклеточными опухолями.
Аннотация научной статьи по клинической медицине, автор научной работы — Литовка В. К., Журило И. П., Латышов К. В., Симонов Е. В.
В статье приведено описание первично-хронического остеомиелита, симулировавшего саркому бедренной кости, у ребенка 17 лет. После проведенного комплексного лечения наступило выздоровление.
Похожие темы научных работ по клинической медицине , автор научной работы — Литовка В. К., Журило И. П., Латышов К. В., Симонов Е. В.
Primary Chronic Osteomyelitis Feigning Bone Sarcoma
There has been described the case of primary chronic osteomyelitis feigning femoral sarcoma in 17-year-old child. Complete recovery occurred after complex treatment.
■ Мкарю, що практикуе
To Generаl Practitioner
ЛИТОВКА В.К., ЖУРИЛО И.П., ЛАТЫШОВ К.В., СИМОНОВ Е.В. Донецкий национальный медицинский университет им. М. Горького Областная детская клиническая больница, г. Донецк
ПЕРВИЧНО-ХРОНИЧЕСКИЙ ОСТЕОМИЕЛИТ, СИМУЛИРОВАВШИЙ САРКОМУ КОСТИ
Резюме. В статье приведено описание первично-хронического остеомиелита, симулировавшего саркому бедренной кости, у ребенка 17 лет. После проведенного комплексного лечения наступило выздоровление.
Ключевые слова: остеогенная саркома, остеомиелит, дети.
В клинике детской хирургии имени профессора Н.Л. Куща за последние 15 лет мы наблюдали 2 детей с первично-хроническим остеомиелитом, симулировавшим саркому кости. Приводим одно из наших наблюдений.
Больной Ш., 17 лет (история болезни № 4384), поступил в клинику детской хирургии 20.04.2011 с жалобами на припухлость и боли в области левой бедренной кости, лихорадку. Болен с 20.03.2011 года, когда после игры в футбол появились боли в области левого бедра. Лечился у травматолога по месту жительства по поводу предполагаемого ушиба, без особого эффекта. Состояние оставалось удовлетворительным, лихорадки не отмечалось. Через 3,5 недели стала определяться припухлость по передней поверхности левого бедра, появились боли в ночное время. 17.04.2011 г. пациент был госпитализирован в детское хирургическое отделение г. Макеевки. 17.04 была произведена рентгенография левой бедренной кости, заподозрена опухоль кости, первично-хронический остеомиелит (рис. 1). Больной направлен в клинику.
При поступлении общее состояние тяжелое. Кожные покровы чистые, бледные. Субфебрильно лихорадит. Со стороны легких и сердца — без особенностей. Живот при пальпации мягкий, безболезненный. Место болезни: левое бедро увеличено в объеме (больше правого на 5 см в окружности), в основном в верхней и средней трети. Гиперемии кожи нет, но в глубине определяется флюктуация, имеется незначительный болевой синдром. Локальная температура не повышена.
Заподозрена саркома Юинга, первично-хронический остеомиелит (опухолеподобная форма) с поражением левой бедренной кости. Проведено обследование. Ультразвуковое исследование: вокруг бедренной кости визуализируется овоидной формы опухолевидное жидкостное образование с густым эхогенным содержимым, размерами 22 х 6,9 х 5 см. Эхо-признаки абсцесса бедра. СКТ (рис. 2): в верхнем и среднем отделах левого бедра, преимущественно в переднемедиальных отделах, определяется образование овальной формы, пониженной
Рисунок 1. Рентгенография бедренных костей пациента Ш. до оперативного лечения
Лкарю, що практикуе / To General Practitioner
Рисунок 2. СКТлевой бедренной кости
плотности, размерами 15 х 7,5 х 6,6 см, оттесняющее магистральные сосуды и тесно прилегающее к бедренной кости. Бедренная кость утолщена до 3,8 см в верхнем и среднем отделах на протяжении до 13 см, структура несколько неоднородная, с участком пониженной плотности до 1,2 см, наружные контуры достаточно четкие, костный канал неравномерно сужен на этом уровне, максимально до 0,5 см. В легких, брюшной полости и забрюшинном пространстве без патологии. Заключение: новообразование левого бедра. В анализе крови: НЬ — 128 г/л, эр. — 4,0 х 1012/л, лейк. — 15,9 х 109/л, СОЭ — 56 мм/ч, тромбоциты — 264 х 109/л. Биохимические анализы крови в пределах возрастной нормы.
26.04.2011 произведено оперативное лечение (хирург — к.м.н. В.К. Литовка). Операционное поле обработано по Филончикову. Произведен продольный разрез кожи по передней поверхности левого бедра длиной до 12 см (на уровне средней и верхней трети) в зоне припухлости. Гемостаз. Рассечены поверхностная и широкая фасции, они не изменены. Мышцы обычного цвета и консистенции. Тупо разведены глубокие мышцы, прилегающие к бедренной кости, они отечны, как бы выбухают. При этом выделилось до 160—170 мл жидкого гноя со сгустками фибрина и темной крови. Ревизия пальцем — полость располагается вокруг бедренной кости, размером 11 х 3,5 х 2,5 см. Бедренная кость на границе верхней и средней трети оголена, шероховата. Биопсия остатков надкостницы: она утолщена, инъецирована, с налетом фибрина. Остеотрепанация на участке 3,5—4 мм, лишенном надкостницы. Из костномозгового канала получено скудное количество крови и серозно-гнойное отделяемое. Туалет. Гемостаз. Резиновые выпускники по переднему краю бедра, поставленные в глубь раны (один — кверху, второй — книзу) через две контрапертуры (по медиальной и задней поверхно-
Рисунок 3. Рентгенография левой бедренной кости пациента Ш. после оперативного лечения
сти) длиной 2,5—3 см, поставлены резиново-марлевые турунды к бедренной кости. Раны послойно ушиты до дренажей. Туалет. Асептическая повязка. Иммобилизация. Макропрепараты: участок утолщенной надкостницы с нитями фибрина, кусочки кости обычного цвета с гноевидным содержимым. Диагноз после операции: первично-хронический остеомиелит левой бедренной кости с формированием субмускулярного абсцесса.
Послеоперационный период протекал гладко. Ребенок получил инфузионную терапию, два курса антибактериальной терапии, общеукрепляющее лечение, лазеротерапию, электрофорез с димексидом. Швы сняты, раны зажили вторичным натяжением. Гистологическое заключение (№ 4117-30): в кусочках костной ткани явления дистрофии и некроза. В участке скелетной мускулатуры очаги выраженного гнойного воспаления. Перед выпиской произведена контрольная рентгенография левой бедренной кости (рис. 3): на границе верхней и средней трети диафиза на протяжении 6 см в медиально-заднем отделе определяется деструкция костной ткани с участками разрушенного периоста. На этом уровне и дистальнее — отслоенный периостит, увеличение кости в объеме. Больной 18.05 выписан на амбулаторное лечение. Пациент осмотрен через 3 месяца. Жалоб нет. Ходит не хромая. Рентгенография левой бедренной кости без патологии. Здоров.
1. Абаев Ю.К., Швед И.А., Клецкий С.К. Подострый и первично-хронический остеомиелит в детском возрасте // Вестник хирургии. — 2005. — № 4. — С. 54-57.
2. Грона В.Н., Литовка В.К., Журило И.П., Латы-шов К.В. Опухоли и опухолеподобные образования у детей. — Донецк: Норд Пресс, 2010. — 364 с.
3. Литовка В.К., Журило И.П. Конденсирующий остеит у детей//Клтчнах1рург1я. — 1992. — № 6. — С. 74-75.
4. Ezza E., Wientroub Sh. Primary subacute haematogenous osteomyelitis: are biopsy and surgery always indicated?// J. Pediatr. Ortop. — 1996. — Vol. 16, № 4. — P. 220-223.
5. Rasool M.N. Primary subacute haematogenous osteomyelitis in children // J. Boner. Joint. Surg. — 2001. — Vol. 83, № 1. — P. 93-98.
Д Лкарю, що практикуе / To General Practitioner
Лтовка В.К., Журило 1.П., Латишов К.В., С'\монов €.В. Донецький наццональний медичний университет м. М. Горького Обласна дитяча клнчна лкарня, м. Донецьк
ПЕРВИННО-ХРОШЧНИЙ ОСТЕОМieЛiТ, ЩО СИМУЛЮВАВ САРКОМУ ЮСТКИ
Резюме. У статт наведений опис первинно-хрошчного остесншелггу, що симулював саркому стегново! к1стки, у дити-ни вжом 17 рскiв. Пiсля проведеного комплексного лшування настало одужання.
Ключовi слова: остеогенна саркома, сстесмieлiт, дiти.
Litovka V.K., Zhurilo I.P., Latyshov K.V., Simonov Ye.V. Donetsk National Medical University named after M. Gorky Regional Children's Clinical Hospital, Donetsk, Ukraine
PRIMARY CHRONIC OSTEOMYELITIS FEIGNING BONE SARCOMA
Summary. There has been described the case of primary chronic osteomyelitis feigning femoral sarcoma in 17-year-old child. Complete recovery occurred after complex treatment.
Key words: osteogenic sarcoma, osteomyelitis, children.
Что такое саркома Юинга?
Саркома Юинга — это редкая опухоль кости, которая чаще всего встречается у подростков. Она может также возникнуть вне кости в мягких тканях. Саркома Юинга также связана с другим типом опухоли, известной как примитивная нейроэктодермальная опухоль (ПНЭО). Исследователи выяснили, что эти опухоли связаны с одной и той же хромосомной аномалией (сбалансированная взаимная транслокация) и имеют много физиологических характеристик. Следовательно, эти опухоли иногда совместно классифицируют как опухоли семейства Юинга (ОСЮ). Этот общий термин охватывает саркому Юинга кости, внекостной саркомы Юинга, примитивную нейроэктодермальную опухоль и опухоль Аскина (опухоль грудной стенки).
Саркома Юинга костей составляет около 70% опухолей в этом семействе. Как правило, термин саркома Юинга является предпочтительным, поскольку, несмотря на разные названия, молекулярно это одна опухоль. Саркома Юинга чаще всего поражает длинную кость ног (бедренную кость) и плоские кости, такие как кости таза и грудной клетки.
Саркома Юинга — это агрессивный рак, который может распространяться (метастазировать) в легкие, другие кости и костный мозг, потенциально вызывая опасные для жизни осложнения. Точная причина этих опухолей неизвестна.
Саркома Юинга была впервые описана в медицинской литературе в 1921 году доктором Джеймсом Юингом. Саркома Юинга является второй наиболее распространенной первичной опухолью костей у детей и составляет приблизительно 2% всех детских диагнозов рака.
Признаки и симптомы
У людей с опухолью семейства Юинга могут проявляться боль и припухлость вблизи пораженной части тела. Боль часто приходит и уходит (перемежается) вначале, постепенно прогрессируя, становясь более последовательной. Слабость и онемение в зоне поражения также могут возникнуть. В некоторых случаях больные могут также испытывать лихорадку, недостаток энергии, потерю веса, низкий уровень циркулирующих эритроцитов (анемия) и повышенный уровень циркулирующих лейкоцитов (лейкоцитоз). Часто присутствует пальпируемая масса.
Саркома Юинга чаще всего поражает среднюю часть (диафизарную область) длинных костей рук и ног, особенно длинную кость голени (бедренная кость). Эти опухоли также обычно поражают плоские кости, такие как кости таза, грудной стенки и позвоночника (позвонков). Саркома Юинга может возникнуть в любой кости тела, например, кости стопы, кисти, нижней челюсти, черепа и/или других местах. Опухоли мягких тканей развиваются чаще всего в туловище и груди. Тем не менее, наиболее распространенным местом расположения является таз, составляющий около 25% случаев. Саркома Юинга может ослабить кости, иногда приводя к переломам.
Эти опухоли часто агрессивны и могут распространяться (метастазировать) на дополнительные участки тела, особенно на другие кости и легкие. В редких случаях может затрагивать костный мозг.
Симптомы, связанные с этими опухолями, являются вторичными по отношению к их расположению. Например, опухоль ноги может привести к хромоте, опухоль в легких может привести к проблемам с дыханием и скоплению жидкости в слоях ткани, которые выстилают легкие и грудную полость (плевральный выпот), или опухоль в позвоночнике может вызвать слабость или паралич пораженных мышц (параплегия).
Причины
Точная причина саркомы Юинга неизвестна, и основной тип клеток не был идентифицирован. Считается, что большинство случаев происходит случайно, без какой-либо конкретной причины (спорадически).
Причина, по которой происходит хромосомная транслокация между хромосомами 11 и 22, также неизвестна. Однако, по некоторым оценкам, более 85 процентов опухолей в семействе опухолей Юинга имеют эту транслокацию. Реже ген EWS может сливаться с другим геном, отличным от гена FLI; это часто гены из того же семейства, что и FLI1, чаще всего с участием гена ERG.
В очень редких случаях саркома Юинга может развиться как второе злокачественное новообразование, что означает, что расстройство развивается как позднее осложнение более раннего лечения другой формы рака.
Затронутые группы населения
Саркома Юинга поражает мужчин чаще, чем женщин. Заболевание может повлиять на людей любого возраста, но чаще всего встречается у людей 10-20 лет. Ежегодная заболеваемость составляет 2,93 ребенка на 1 000 000 человек. Приблизительно 200-250 детей и подростков ежегодно диагностируют опухоль семейства Юинга. Две трети выживают в течение длительного времени (более пяти лет). Опухоль встречается с большей частотой у европеоидной расы и чрезвычайно редко у афроамериканцев и азиатов.
Исследования показали, что между внекостной (экстраоссальной) саркомой Юинга (ЭСЮ) и саркомой Юинга кости имеются четкие различия. ЭСЮ чаще встречается у лиц старше 35 лет или младше 5 лет, средний возраст которых выше, чем у людей с саркомой Юинга кости.
Близкие расстройства
Симптомы следующих расстройств могут быть похожи на симптомы саркомы Юинга. Сравнения могут быть полезны для дифференциальной диагностики:
- Остеосаркома — опухоль, поражающая кости. Это самая распространенная форма рака костей. Примерно 60 процентов случаев происходят у детей и подростков в течение второго десятилетия жизни. Остеосаркомы поражают мужчин вдвое чаще, чем женщин. Чаще всего поражаются кости — длинные кости рук и ног. Симптомы могут варьироваться в зависимости от места и степени заболевания. Боль, отек, нежность и в конечном итоге образование комка может произойти в пострадавшем районе. Общие симптомы могут включать жар, потерю веса, анемию и недостаток энергии. Остеосаркомы могут ослабить окружающую кость, что приводит к переломам. Остеосаркомы могут распространяться (метастазировать) в другие области тела. Точная причина остеосаркомы неизвестна.
- Дополнительные опухоли также следует дифференцировать от саркомы Юинга, включая:
- хондросаркомы;
- остеохондромы;
- медуллобластомы;
- нейробластомы;
- рабдомиосаркомы;
- лимфомы костей.
- Остеомиелит — инфекция костей, обычно вызываемая бактериями. Остеомиелит может быть острым или хроническим. Расстройство обычно возникает в результате инфекции в одной части тела, которая транспортируется через кровоток к кости в отдаленном месте. Среди детей и подростков чаще всего поражаются длинные кости ног и рук. У взрослых остеомиелит чаще всего поражает позвонки позвоночника и/или бедро. Первоначально может быть несколько дней лихорадки и общее чувство плохого здоровья (недомогание). Остеомиелит может сопровождаться повышением температуры, глубокой локализованной болью в костях, ознобом, потливостью, отеком и болезненным или ограниченным движением близлежащих суставов. Кожа рядом с пораженной костью может быть красной (эритема), и может наблюдаться гной, разрушение окружающей ткани (некроз) и повреждение или деформация кости.
- Эозинофильная гранулема является подразделением редкого спектра расстройств, известных как гистиоцитоз из клеток Лангерганса (ГКЛ). ГКЛ характеризуется перепроизводством (пролиферацией) и накоплением определенного типа лейкоцитов (гистиоцитов) в различных тканях и органах организма. Они могут включать определенные отличительные гранулосодержащие клетки (клетки Лангерганса), участвующие в определенных иммунных реакциях, а также другие лейкоциты (например, моноциты, эозинофилы). У большинства людей с ГКЛ развиваются единичные или множественные поражения кости (эозинофильные гранулемы), вызванные ненормальным накоплением клеток Лангерганса и эозинофилов. В некоторых случаях эти поражения могут не сопровождаться какими-либо симптомами. Однако в большинстве случаев поражения связаны с болями в костях и отеком соседних тканей. Во многих случаях, также может произойти потеря кальция в костях (остеолиз). Чаще всего поражаются череп, позвоночник и длинные кости рук и ног. Также могут возникнуть вторичные осложнения, включая спонтанные переломы длинных костей или позвоночный коллапс и сдавление спинного мозга.
Диагностика
Диагноз опухоли семейства Юинга основывается на тщательной клинической оценке, выявлении характерных симптомов и физических данных, подробном анамнезе пациента и различных специализированных тестах. Такое тестирование включает в себя микроскопическую оценку опухолевых клеток и пораженной ткани (гистопатология) и молекулярный анализ в поисках транслокации EWS-FLI1.
— Клиническое тестирование и обследование.
Первоначально может быть проведена рентгенограмма, особенно если есть ощутимая масса. Рентген используется для получения изображений опухоли или пораженного участка. Более специализированные методы визуализации могут быть использованы для оценки размера, расположения и распространения опухоли (например, в мягкие ткани или костный мозг), чтобы определить, распространилась ли опухоль (метастазировала) в другие области тела (например, легкие и другие кости), и служить в качестве помощи для будущих хирургических процедур. Такие методы визуализации могут включать в себя компьютерную томографию (КТ), магнитно-резонансную томографию (МРТ) и сканирование костей. Биопсия костного мозга может показать, распространилась ли опухоль на костный мозг.
Диагноз саркомы Юинга может быть поставлен путем хирургического удаления (биопсии) и микроскопической оценки части пораженной ткани. Специализированный поверхностный белок, известный как CD99, обнаружен в большинстве опухолей семейства опухолей Юинга. Обнаружение присутствия этого белка может помочь в постановке диагноза саркома Юинга.
Стандартные методы лечения
Терапевтическое ведение пациентов с саркомой Юинга может потребовать скоординированных усилий команды медицинских специалистов, таких как врачи, которые специализируются на диагностике и лечении рака у детей (детские онкологи), взрослые онкологи, специалисты по применению радиации для лечения рак (радиационные онкологи), хирурги (ортопеды), онкологические медсестры и другие специалисты (в зависимости от места первичной опухоли).
Конкретные терапевтические процедуры и вмешательства могут варьироваться в зависимости от многочисленных факторов, таких как локализация первичной опухоли, степень первичной опухоли (стадия) и степень злокачественности; распространилась ли опухоль на лимфатические узлы или отдаленные участки; возраст человека и общее состояние здоровья; и/или другие элементы. Решения, касающиеся использования определенных вмешательств, должны приниматься врачами и другими членами команды здравоохранения при тщательной консультации с пациентом, исходя из особенностей его случая; тщательном обсуждение потенциальных выгод и рисков; предпочтения пациента; и других соответствующих факторов.
Лицам, страдающим саркомой Юинга, и членам их семей рекомендуется обращаться за консультацией после постановки диагноза и до начала лечения, так как диагноз может вызвать тревогу, стресс и крайние психологические расстройства. Пострадавшим от саркомы и их семьям рекомендуется психологическая поддержка и консультирование как на профессиональном уровне, так и в группах поддержки.
Лица с опухолью в семействе опухолей Юинга лечатся несколькими противоопухолевыми препаратами (химиотерапия) в сочетании с хирургическими процедурами и/или облучением. Хирургическое удаление злокачественной опухоли и пораженной ткани или облучения используется для лечения первичной опухоли. Химиотерапия убивает раковые клетки в первичном месте, а также скрытые раковые клетки, которые могли распространиться в другие области тела. Как правило, системная химиотерапия проводится в первую очередь, затем хирургическое вмешательство или облучение. Операция или лучевая терапия без адъювантной химиотерапии была намного менее эффективной, чем комбинированная терапия. Часто для лечения неоперабельных опухолей, а иногда и при метастазировании используется облучение.
Врачи используют несколько химиотерапевтических препаратов, поскольку разные препараты имеют разные способы действия при разрушении опухолевых клеток и/или предотвращении их размножения. Препараты химиотерапии, часто используемые для лечения пациентов с саркомой Юинга, включают доксорубицин, винкристин, циклофосфамид, дактиномицин, ифосфамид и этопозид.
Прогноз
По данным Американского онкологического общества, общая пятилетняя выживаемость при локализованной саркоме Юинга составляет 70%. Пациенты с метастатической болезнью имеют пятилетнюю выживаемость 15-30%.
Читайте также:


