Современные методы лечения переломов костей голени
Оперативное лечение переломов костей – чрезвычайно актуальная задача. Ежедневно травмы получают 800 из 10000 тыс. человек. Травма всегда происходит неожиданно и не только приносит физические страдания, но и нарушает привычный образ жизни человека, иногда на длительное время лишая дееспособности.
Задачи травматологов – Ваше скорейшее выздоровление
Как уже было сказано выше, у людей очень часто случаются переломы костей. Лечение переломов – задача травматологии, приоритетной целью которой является скорейшее и безболезненное восстановление пациента. Благодаря современным технологиям травматология сегодня вышла на новый уровень. В современных клиниках при лечении переломов в прошлое ушли массивные гипсовые повязки, обширные разрезы при операциях, длительное обездвиживание на время сращения перелома, приводящие к затяжному и порой неполноценному восстановлению.
В своей работе мы, специалисты Ортоцентра, придерживаемся самых современных принципов оперативного лечения переломов (остеосинтеза), разработанных Швейцарской ассоциацией травматологов (Association osteosynthesis), наиболее передовой в мире организацией в области разработки методик лечения переломов костей. Соблюдение этих принципов позволяет нашим пациентам в максимально короткие сроки вернуться к полноценной жизни.
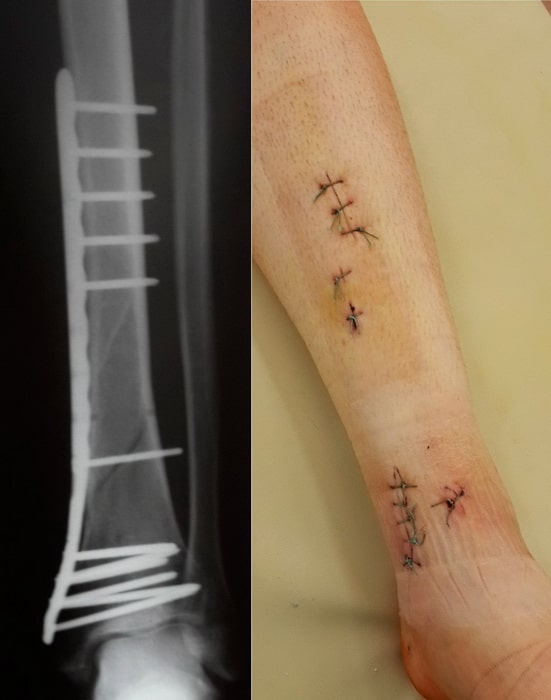
Например, тяжелый оскольчатый перелом костей голени в нижней трети, очень тяжелая для лечения травма, при традиционном подходе, требующая обширного хирургического доступа для установки пластины с образованием большого послеоперационного рубца, и длительного (3-5 месяцев) исключения нагрузки на ногу. Несложно представить, какие сложности для пациента влечет традиционное лечение.
Однако, при использовании современного подхода для оперативного лечения таких переломов с применяются конструкции последнего поколения, в данном случае блокируемый интрамедуллярный стержень, который позволяет наступать на ногу на 2-й день после операции с нагрузкой 30-50%, а через 1,5 мес. с полной нагрузкой.


Операция проведена через разрезы-проколы по 1 см., что обеспечило минимальный болевой синдром после операции, возможность ранней восстановлении функции конечности, раннее заживление и прекрасный косметический результат.







Еще один подобный пример. Операция выполнена по поводу тяжелого открытого оскольчатого перелома, при традиционном лечении которого послеоперационный рубец был бы не менее 20 см. После операции проведенной у нас, малоинвазивной установки конструкции и пластическом закрытии дефекта после открытого перелома у молодой девушки достигнут прекрасный косметический результат и восстановления функции конечности.






- щадящая репозиция (сопоставление) костных отломков;
- стабильная фиксация костных отломков;
- сохранение кровоснабжения костных отломков для скорейшего их сращения;
- ранняя мобилизация (восстановление движений) травмированной конечности и пациента в целом после операции.
При соблюдении этих принципов операция выполняется через небольшие разрезы для имплантации металлоконструкции (стержня или пластины).
Репозиция (сопоставление) отломков производится закрыто без разреза в области перелома с применением современного электронно-оптического преобразователя в операционной. При этом нет цели, как было в прошлые годы, любыми средствами устранить малейшее смещение всех отломков. Этот старый подход оперативного лечения переломов, когда делали большой разрез, выделяли все отломки, отделяя их от питающих тканей, и педантично ставили их на место, кроме красивой рентгенограммы после операции ничего хорошего не дает. Отделенные от питающих тканей костные фрагменты срастаются чрезвычайно долго (6-8 месяцев), а иногда вообще не срастаются, что требует повторной операции.
По современным принципам выполнения остеосинтеза необходимо устранить смещение костных фрагментов по длине, ширине, ротационное смещение, смещение по углом, т.е. восстановить нормальную ось конечности, далее закрыто (без разреза, отделения от питающих тканей, без прецизионного сопоставления) приблизить к области перелома крупные костные фрагменты. Таким образом, костные фрагменты дополнительно не травмируются, что обеспечивает сохранение их кровоснабжения и раннее образование костной мозоли (сращение перелома), в срок в 2-3 раза меньший, чем при старых способах операций.



Далее происходит ремоделирование (перестройка) костной мозоли. В нее вовлекаются приближенные к месту перелома костные фрагменты, и костная мозоль превращается в нормальную, анатомически правильную, кость, при этом внешний вид оперированной конечностистановится неотличим от здоровой.



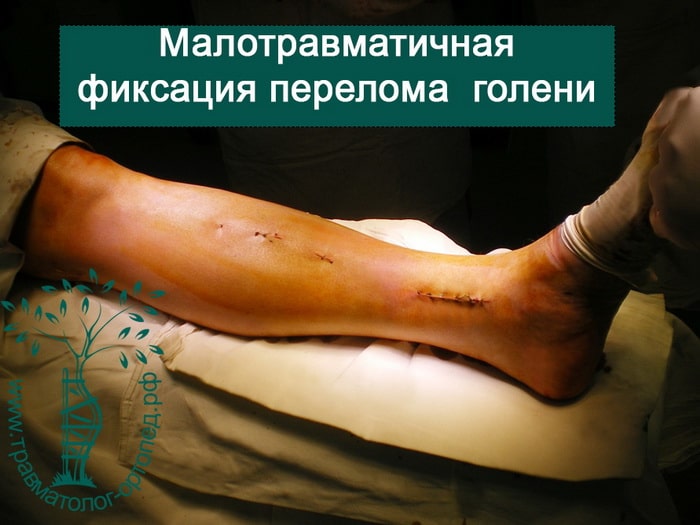
Небольшой разрез помимо эстетического эффекта (швы практически не видны) дает значительно меньший болевой синдром после операции и быстрое заживление тканей.
Еще один пример.






Стабильность фиксации костных фрагментов в правильном положении достигается имплантацией современных конструкций ведущих мировых производителей. Стабильная фиксация и малая травматичность операции позволяют пациенту практически сразу после операции выполнять движения поврежденной конечностью, разрабатывать суставы, что улучшает кровообращение в области операции и ускоряет сращение. Пациент в ближайшее время может начать реабилитацию, вернуться к нормальной жизни, работе, водить автомобиль, носить нормальную одежду.
Клинический пример. Пациент оперирован по поводу перелома костей голени интрамедуллярным стержнем с блокирующими винтами. Металлоконструкция надежно фиксирует зону перелома.

Не смотря на основательность металлоконструкции, которая может нести весь вес тела еще до сращения перелома, она установлена через разрезу-проколы до 1.0 см. Шрамы практически не видны, травмированная конечность с тяжелым переломом неотличима от здоровой (см. фотографии)






Пациент может полностью наступать на ногу еще до сращения кости.






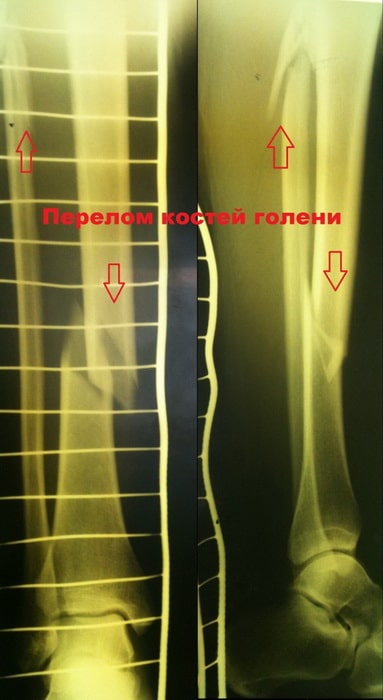
Симптомы перелома голени
Открытый перелом голени виден невооруженным глазом, – во время травмы мягкие ткани и кожный покров рвутся, обнажая кость. Такая травма требует экстренного хирургического вмешательства.
При закрытом переломе первым симптомом является резкая боль, однако нельзя ориентироваться только на болевые ощущения, менее серьезные травмы также бывают весьма болезненны. Боль, в свою очередь, может вызвать тошноту, рвоту, головокружение, шок, потерю сознания. В ряде случаев конечность, напротив, может онеметь и потерять чувствительность.
Признаками перелома служат:
-
неестественное положение травмированной ноги;
изменение ее длины (укорочение или удлинение);
невозможность наступить на ногу;
Лечение перелома голени
Зачастую врачу достаточно только посмотреть на травмированную ногу, чтобы диагностировать перелом, но рентгенологическое исследование необходимо не только для уточнения диагноза, но и для исключения других травм.
В случае, если диагноз поставили неправильно и не назначили адекватного лечения, существует риск пожизненного ограничения подвижности конечности.
Современные методы лечения переломов костей голени направлены на уменьшение площади хирургического доступа к костям. Например, ранее для того, чтобы добраться до оскольчатого перелома костей нижней трети конечности, хирурги были вынуждены делать большие разрезы для установки на кости пластины. В результате такой операции у пациента на всю жизнь оставался серьезный косметический дефект – обширный рубец на ноге. Также после такого вмешательства нельзя было нагружать ногу на протяжении 3 - 5 месяцев.
При установке, например, интрамедуллярных стержней нового поколения, наступать на конечность можно примерно через 1,5 месяца, а операция проводится через небольшие разрезы.
Профилактика перелома голени в домашних условиях
Так как зачастую переломы голени появляются в результате аварий, необходимо использовать ремни безопасности даже на заднем сиденье машины.
Детям стоит объяснить также травмоопасность прыжков с тарзанки в обмелевший водоем, а пожилым – важность профилактики остеопороза, заболевания, приводящего к повышенной хрупкости костей – употребление богатой кальцием пищи, контроль над уровнем витамина D в крови, здоровый образ жизни и умеренные физнагрузки.
Популярные вопросы и ответы
– Большинство переломов излечивается без осложнений, но в ряде случаев могут возникнуть такие состояния, как остеомиелит – инфекционное воспаление кости, повреждения нервов, мышц и кровеносных сосудов, неправильное сращение, посттравматическая деформация конечности, а также осложнения в ходе хирургического вмешательства, приводящие к повторной операции.
Наиболее сложными переломами костей голени являются внутрисуставные, то есть, те случаи, когда линия перелома проходит внутри сустава. Эти переломы требуют более сложных методов лечения. В последние десятилетия методы их лечения значительно усовершенствованы. Травматологи применяют и систему скелетного вытяжения, аппараты внеочагового остеосинтеза (аппараты Илизарова), системы накостного остеосинтеза современными пластинами точной стабильной фиксации, позволяющие рано активировать пострадавшего с переломом. При своевременном лечении и выполнении рекомендаций врача в период реабилитации – прогноз благоприятный.
Травмы костей голени
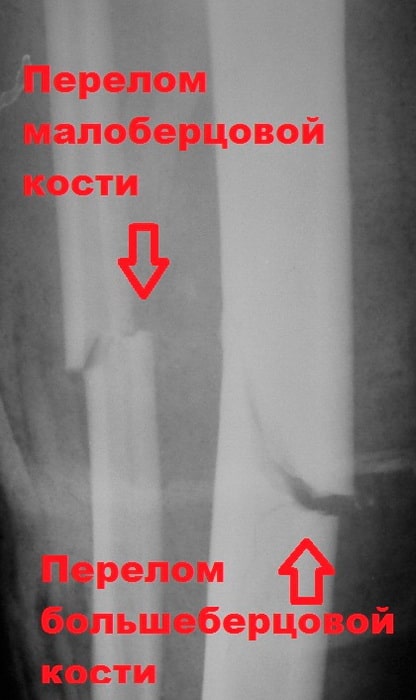
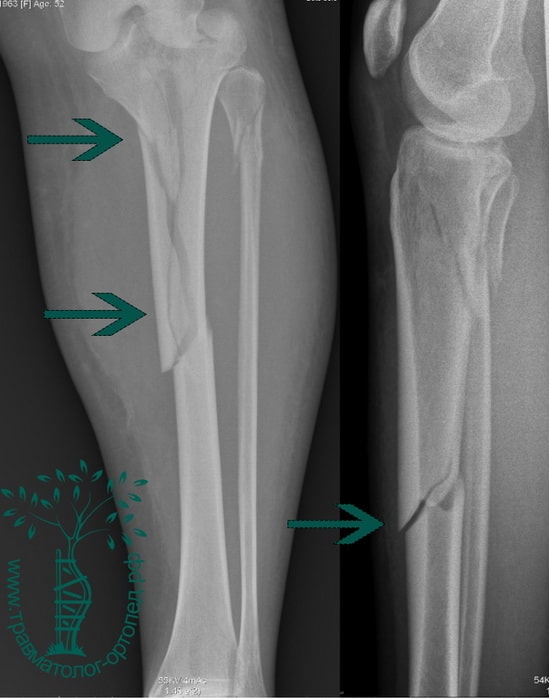
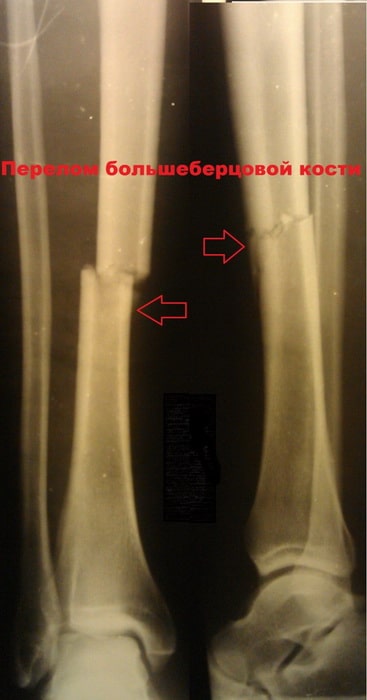
Обычно при повреждении большеберцовой кости ломается и малоберцовая кость. В данном разделе мы рассмотрим переломы диафизов костей голени, и внутрисуставные переломы проксимального отдела большеберцовой кости.
Большеберцовая кость является крупнейшей и одной из важнейших костей нижней конечности. Несмотря на это она очень уязвима при травмах и часто повреждается под воздействием скручивающих и изгибающих сил.
Перелом большеберцовой кости является одним из наиболее распространенных переломов у взрослых. Нередко, исходами лечения данных переломов часто являются отсутствие сращения и искривлению кости.
Обычно при повреждении большеберцовой кости ломается и малоберцовая кость. Эта кость не несет веса тела, являясь лишь местом прикрепления мышц. Поэтому ее установка в правильном положении и фиксация во время операции не требуется, что иногда удивляет пациентов.
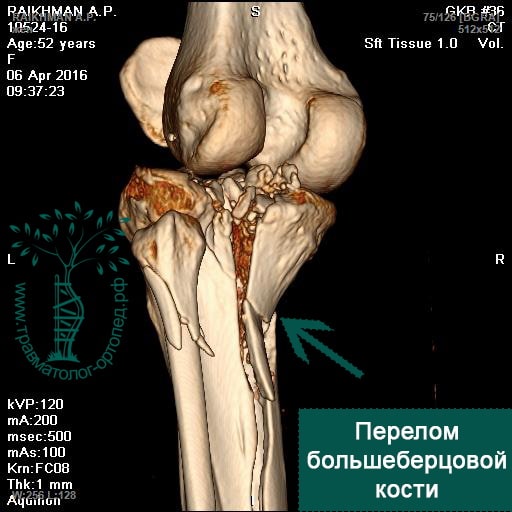
Более редкими по распространенности, но гораздо более тяжелыми по последствиям являются переломы плато большеберцовой кости.
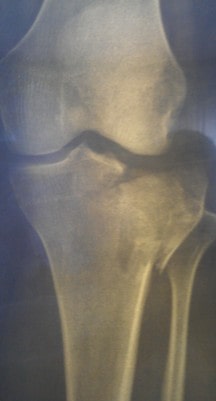
Плато большеберцовой кости называется плоская часть проксимального конца большеберцовой кости которая участвует в работе коленного сустава.
В центре внимания при лечении переломов плато является восстановление как можно большей гладкости поврежденной суставной поверхности.
Существует огромное количество разновидностей данных переломов с раскалыванием, вдавлением, деформацией суставной площадки,.
Внутрисуставные переломы часто приводят к артрозу сустава, нарушению движений поэтому требуют наиболее тщательного и ответственного подхода со стороны врача.
Общепринятыми являются несколько подходов к лечению переломов костей голени. В былые годы лечение заключалось в длительной фиксации конечности в гипсе или на скелетном вытяжении.
Основным недостатком этих методов является существенное снижение качества жизни пациента во время лечения, развитие тугоподвижности в суставах, нередки и случаи не сращения.
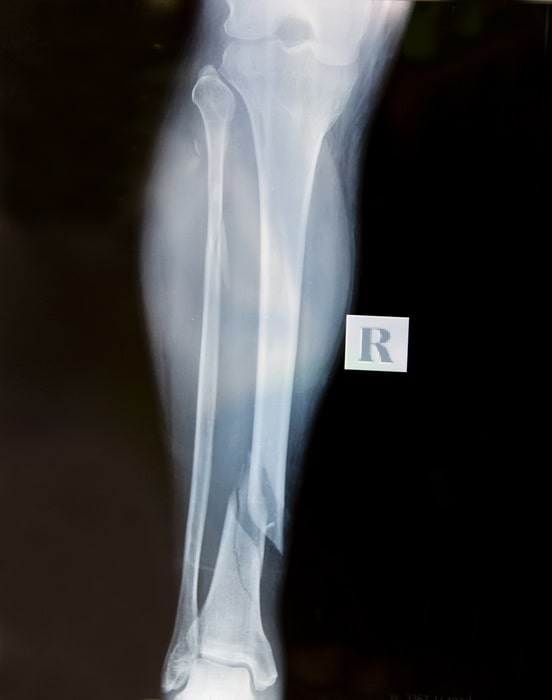
Некоторые переломы изначально нестабильны и достигнуть точной репозиции при консервативных методах лечения в этих случаях не представляется возможным без операции.
На современном этапе развития травматологи во всем мире применяется оперативный метод лечения подобных травм.
Этому способствует разработка все более совершенных фиксаторов, а также разработка инновационных материалов для их производства.
Все это значительно снизило риски хирургического вмешательства. Операция позволяет уже на следующий день поставить пациента на ноги, не требует дополнительной иммобилизации в гипсе, а также позволяет более точно сопоставить отломки и восстановить длину конечности.
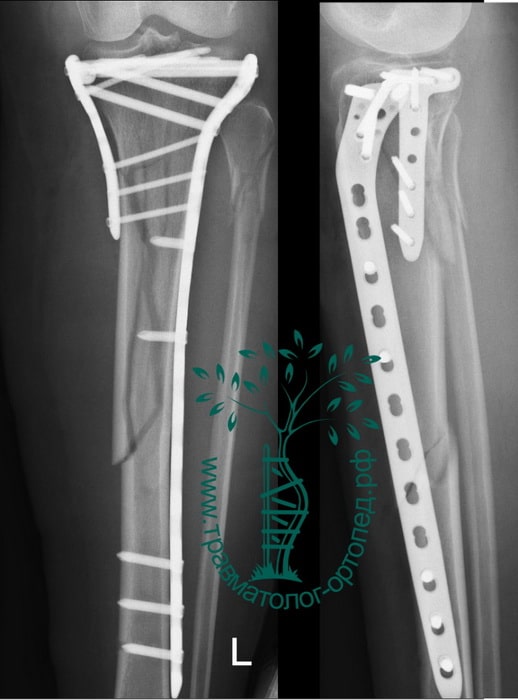
Для лечения переломов используется различные разновидности фиксаторов. Блокируемые стержни используются при переломах диафиза и позволят достигнуть требуемого эффекта при минимальных разрезах кожи.
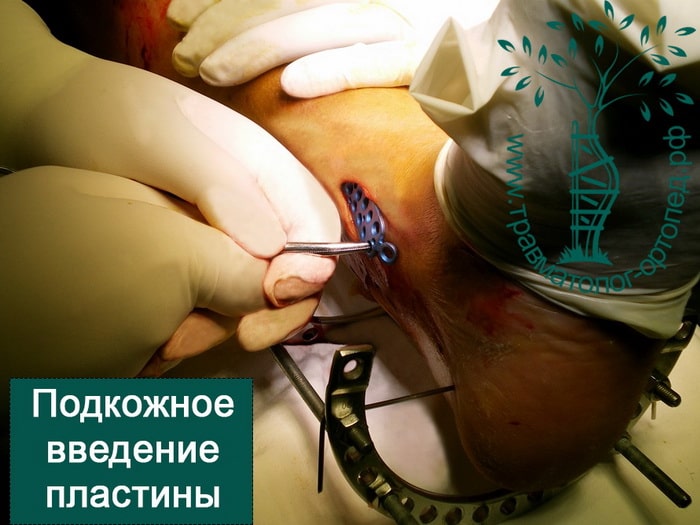
Пластины чаще всего используются при переломах в области суставов. Современные пластины также можно проводить в зону перелома подкожно, через микронадрезы.
При таком малоинвазивном подходе не нарушается питание в зоне перелома, тем самым вероятность осложнений резко уменьшается, а также что немаловажно достигается отличный косметический эффект.
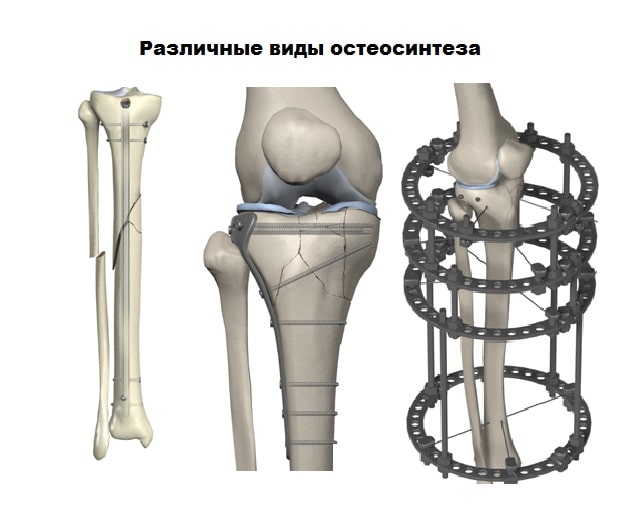
Абсолютным показанием к операции являются открытые переломы. В таких случаях на первом этапе мы стабилизируем перелом с помощью аппаратов внешней фиксации. По заживлению ран, вторым этапом мы удаляем аппарат и производим окончательную фиксацию стержнем.
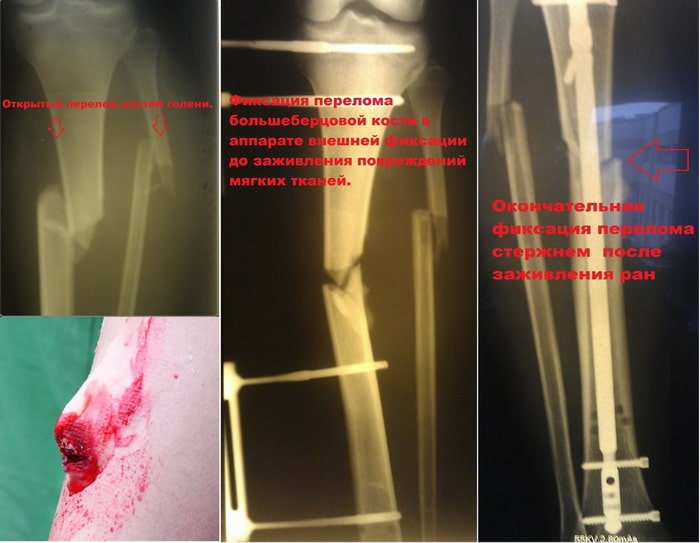
После того как перелом сросся, можно задуматься о удалении металлофиксатора, хотя это и является необязательным. В некоторых случаях металлофиксатор может вызывать дискомфорт, ощущение болезненности. Обычно стержни и пластины с большеберцовой кости удаляются не ранее чем через год, при наличии рентгенологических признаков консолидации перелома.
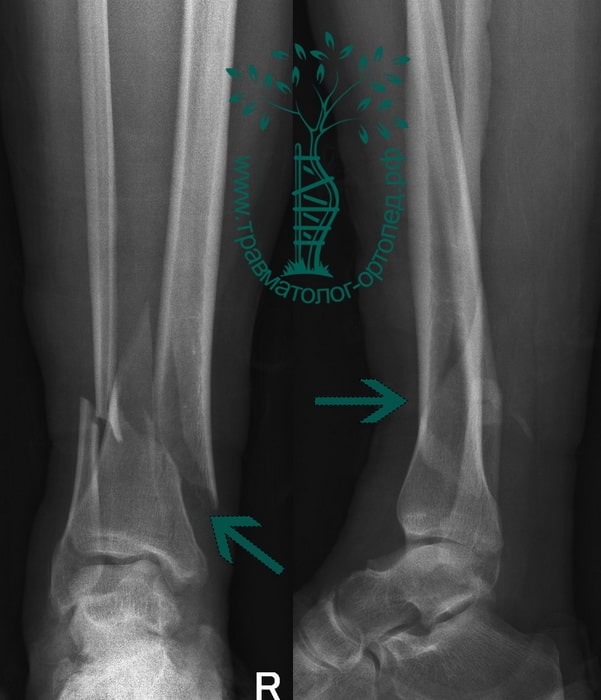



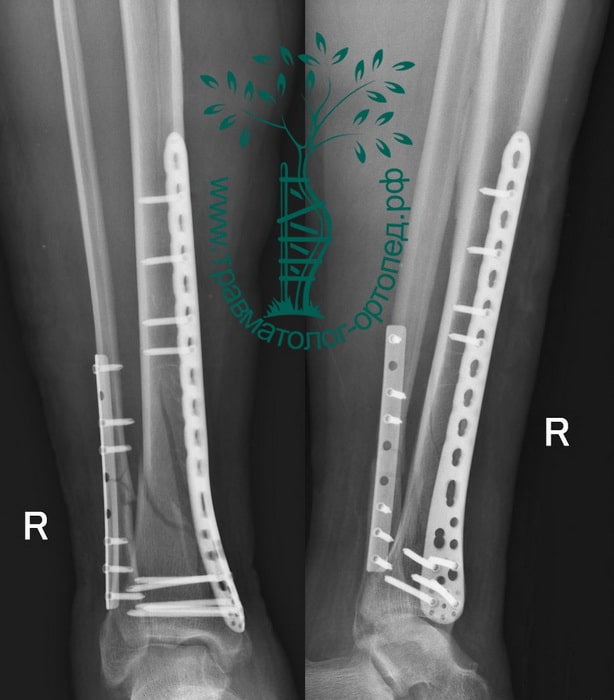
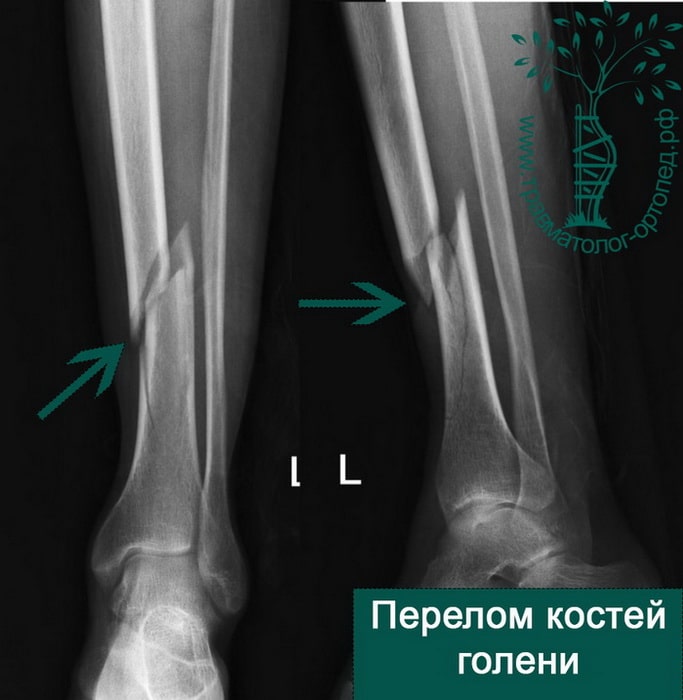
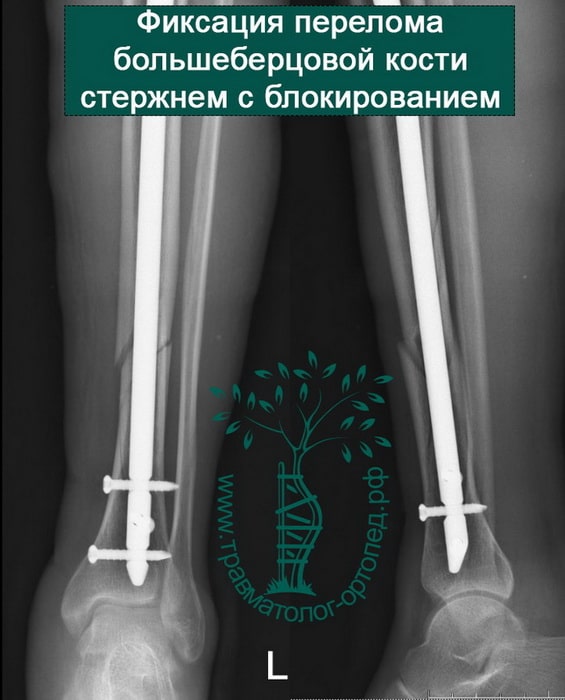
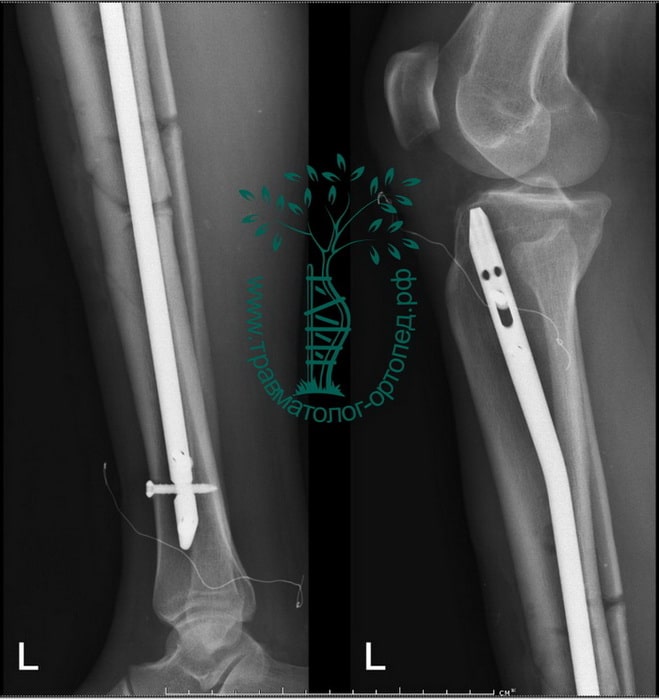
Пациент Р. 41 год. Травма в результате падения на коньках. Доставлен в приемное отделение клиники.
После обследования, через 4 часа после поступления выполнен металлоостеосинтез стержнем с блокированием.
Послеоперационный период протекал гладко. Пациент активизирован, выписан на 5 сутки из стационара.
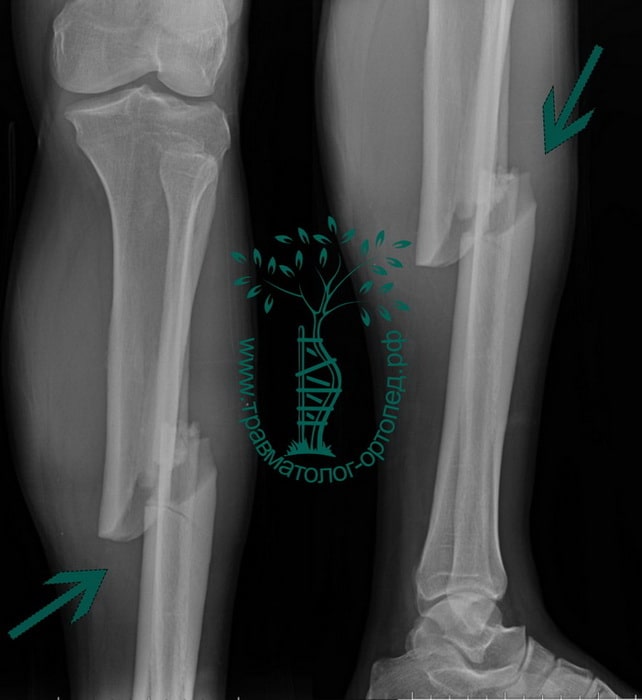
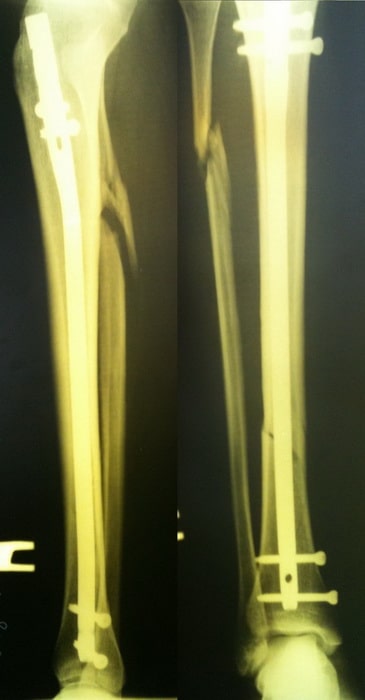
Пациентка С. 50 лет. Травма в ДТП (пассажир). Диагностирован фрагментарный перелом большеберцовой кости.
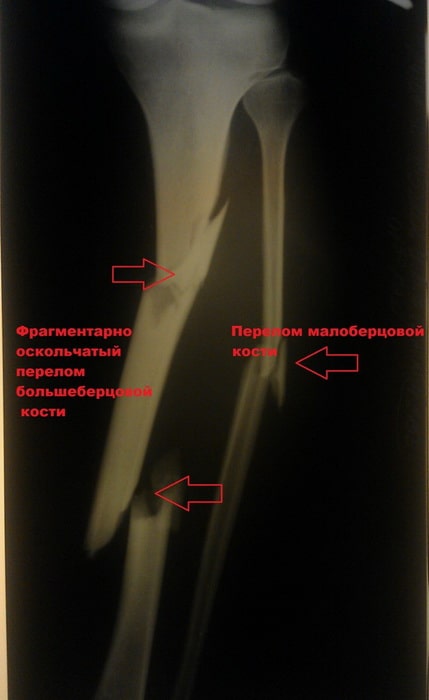
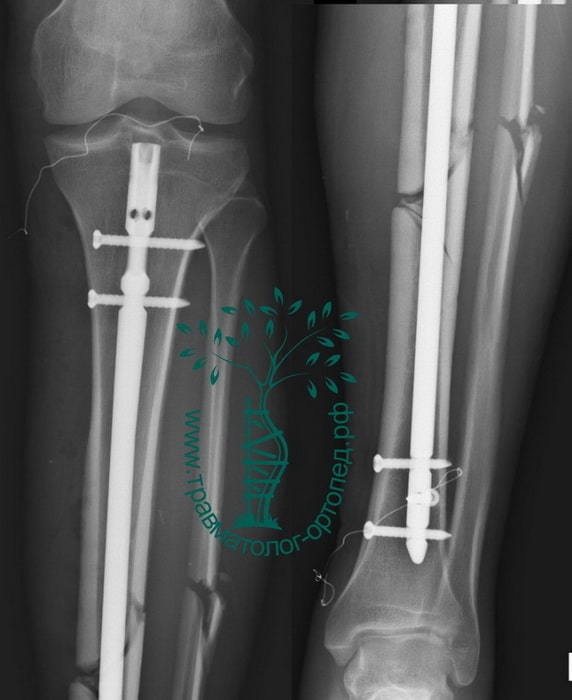
Произведена закрытая репозиция, остеосинтез большеберцовой кости стержнем с блокированием.
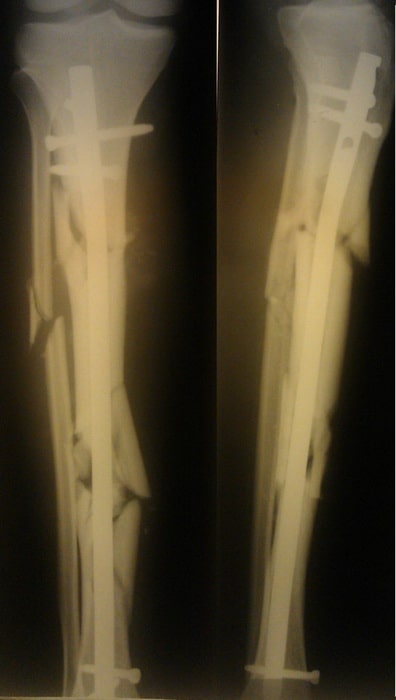
Пациент К., 42 года. Травма в ДТП (пешеход). Диагностирован изолированный перелом большеберцовой кости.
Выполнена операция по фиксации перелома.
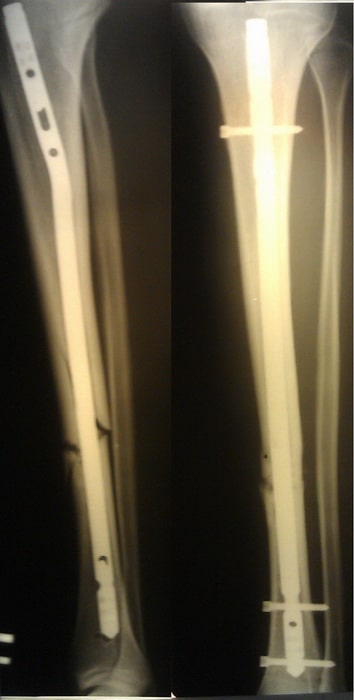
Пациент Л. 37 лет. Травма в результате ДТП. Выполнено оперативное лечение.

На контрольных Р-граммах положение отломков удовлетворительное. Раны зажили первичным натяжением, швы сняты на 14 сутки.
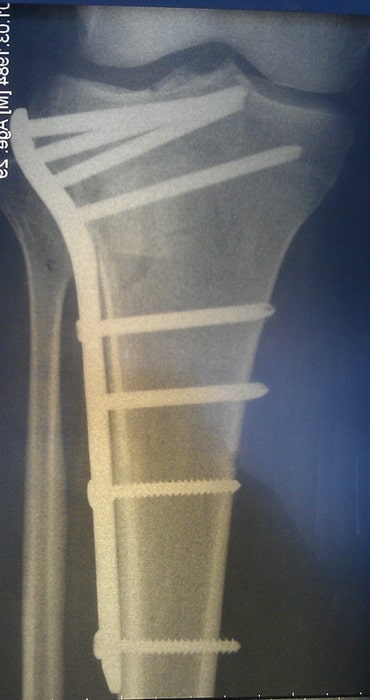
Пациентка М., 35 лет. Травма в результате падения на улице.
Выполнена закрытая репозиция перелома в специальном аппарате. Вторым этапом перелом фиксирован пластиной и винами, через минимальные разрезы. Важно то, что само место перелома не раскрывалось, тоесть кровоснабжение и соотношение мягких тканей нарушено не было. При такой технике операции частота послеоперационных осложнений крайне низка.
- Изучение истории заболевания и жалоб пациента
- Клинический осмотр
- Выявление симптомов заболевания
- Изучение и интерпретация результатов МРТ, КТ и рентгенограм, а также анализов крови
- Установление диагноза
- Назначение лечения
Повторная консультация врача травматолога — ортопеда, к.м.н. — бесплатно
- Анализ результатов исследований, назначенных во время первичной консультации
- Постановка диагноза
- Назначение лечения
Хирургическое лечение переломов лодыжек — от 49500 рублей до 89500 в зависимости от сложности перелома
- Пребывание в клинике (стационар)
- Анестезия (наркоз или эпидуральная анестезия)
- Остеосинтеза переломов голени стержнем, пластинами и винтами
- Расходные материалы (пластина и винты от ведущих мировых производителей)
* Анализы для операции в стоимость не входят
Наложение полимерной повязки на голеностопный сустав – от 2500 до 3500 рублей в зависимости от сложности
- Консультация специалиста, к.м.н.
- Наложение гипсовой повязки
* В стоимость не входит материал и цена контрольной рентгенограммы
Прием врача травматолога — ортопеда, к.м.н. после операции — бесплатно
- Клинический осмотр после операции
- Просмотр и интерпретация результатов рентгенограмм, МРТ, КТ после операции
- Рекомендации по дальнейшему восстановлению и реабилитации
- Перевязка, снятие послеоперационных швов
Войти через uID
Перелом диафиза обеих костей голени
Профиль: хирургический.
Этап: стационар (лечение с оперативным вмешательством).
Цель этапа: своевременная диагностика перелома костей голени, определение терапевтической тактики (консервативная, оперативная), профилактика возможных осложнений, проведение реабилитационных мероприятий, восстановление функции конечности.
Длительность лечения (дней): 16.
Коды МКБ: S82.2 Перелом тела [диафиза] большеберцовой кости
S82.3 Перелом дистального отдела большеберцовой кости
Исключено: внутренней [медиальной] лодыжки (S82.5)
Определение: Перелом диафиза обеих костей голени – нарушение целостности костной ткани тела малой и большеберцовой костей в результате травмы или патологического процесса.
Классификация: (по классификации АО)
1. Открытый (инфицированный перелом);
2. Закрытый перелом.
По плоскости перелома:
1. поперечные;
2. косые;
3. винтообразные;
4. продольные;
5. оскольчатые (сегментарные).
Факторы риска: детренированность, неосторожные резкие движения, старческий возраст.
Поступление: экстренное.
Критерии диагностики:
1. Болевой синдром в травмированной конечности;
2. Изменения мягких тканей над участком перелома (отек, гематома, деформация и др.);
3. Крепитация костных обломков при пальпации предполагаемого травмированного
участка голени;
4. Патологическая подвижность костных отломков;
5. Рентгенологические признаки перелома диафиза костей голени.
Перечень основных диагностических мероприятий:
1. Рентгенологическое обследование травмированной голени в 2-х проекциях
2. ЭКГ
3. Общий анализ крови (6 параметров)
4. Общий анализ мочи
5. Коагулограмма
6. Биохимия
7. Серологическое обследование на сифилис
8. ВИЧ
9. HbsAg, Anti-HCV.
Тактика лечения:
Репозиция большинства сочетанных переломов голени проводится с применением спинальной анестезии. Показания к оперативному лечению перелома:
1. Перелом обеих костей голени со смещением (в случаях отсутствия желаемой репозиции);
2. При наличии больших, глубоких повреждений мягких тканей или сосудистого пучка;
3. Осложненный перелом костей голени;
4. Сегментарный перелом костей голени.
Оперативное лечение:
1. Применение внешнего фиксирующего устройства на большеберцовую и малоберцовую кости.
2. Интрамедуллярный закрытый блокирующий остеосинтез;
3. Интрамедуллярный остеосинтез;
4. Остеосинтез пластинкой и винтами.
Сразу после оперативного лечения необходимо начать мобилизацию травмированной конечности.
После остеосинтеза фиксатор удаляют не ранее, чем через 6 месяцев. У больных старше 60 лет фиксатор можно оставить пожизненно. В течение 1 месяца после удаления металлоконструкции больному следует избегать чрезмерных физических нагрузок на конечность.
Ведение после репозиции перелома костей голени:
В течение 3-х суток после репозиции показано приподнятое положение травмированной голени, после исчезновения отека, пациент должен начинать движения, объем которых постепенно расширяется вплоть до выписки из стационара. Упражнения для разработки пальцев ног и
мышц должны начинаться незамедлительно.
Весовая нагрузка на травмированную ногу должна начинаться как можно раньше после проведения репозиции с постепенным увеличением к 6-8 неделе. При клинически стабильном переломе разрешается ходьба с постепенным увеличением весовой нагрузки. Процесс восстановления костной ткани замедлен при выраженном смещении костей или глубоких повреждениях мягких тканей. Результаты многоцентровых исследований установили, что при использовании антибиотикопрофилактики у пациентов с открытыми переломами значительно уменьшает риск развития гнойно-воспалительных осложнений.
Пациентов можно разделить на 3 группы риска:
1. Открытый перелом с повреждением кожи и мягких тканей длиной менее 1 см., рана чистая.
2. Открытый перелом с повреждением кожи длиной более 1 см при отсутствии выраженных повреждений подлежащих тканей или значительных смещений.
3. Любые сегментарные переломы, открытые переломы с выраженным повреждением подлежащих тканей или травматической ампутацией.
Пациентам 1-2 групп риска необходимо введение предоперационной дозы антибиотиков (как можно раньше после травмы), в основном с действием на грамположительные микроорганизмы.
Для пациентов группы риска 3 дополнительно назначают антибиотики, действующие на грамотрицательные микроорганизмы.
Схемы антибиотикопрофилактики:
1. Пациентам 1-2 групп риска – цефалоспорины 3-4 поколения в\м 1,0-2,0;
2. Пациентам 3 группы риска – цефалоспорины 3-4 поколения в\м 1,0-2,0 через 12 часов (2 раза в сутки) 7 дней + метронидазол 100 мл. в/в через 8 часов (3 раза в сутки) 3-5 дней.
Перечень основных медикаментов:
1. Метронидазол таблетка 250 мг раствор для инфузий 0,5 во флаконе 100 мл.
2. Цефтриаксон порошок для приготовления инъекционного раствора 250 мг, 500 мг, 1 000 мг во флаконе.
3. Цефазолин порошок для приготовления инъекционного раствора 1000 мг.
Критерии перевода на следующий этап:
1. Правильная репозиция перелома по данным рентгенологического исследования через 1-3, 6-8, 10-12 недель после репозиции;
2. Стабильность перелома в течение 5 месяцев;
3. Возможность пассивного отведения сразу после репозиции;
4. Возможность активных движений после репозиции;
5. Восстановление функции конечности;
6. Отсутствие осложнений после лечения.
Читайте также:


